Инфекционный эндокардит у детей диагностика и лечение
Инфекционный эндокардит (endocarditis infectiosa) - это особая форма сепсиса, протекающего на фоне измененной иммунологической активности организма и характеризующегося поражением клапанного, реже пристеночного, эндокарда. Из этой статьи вы узнаете основные причины и симптомы инфекционного эндокардита, о том, как проводится лечение инфекционного эндокардита и какие меры профилактики вы можете проводить чтобы оградить своего ребенка от этого заболевания.

Причины инфекционного эндокардита у детей
Инфекционный эндокардит – это поражение эндокарда (клапанов или стенок сердца) воспалительного характера, вызванное присутствующим в ткани эндокарда инфекционным агентом.
Инфекционный эндокардит у ребенка может развиться на интактных клапанах (5-6%), но чаще осложняет врождённые (90%) и ревматические (3%) пороки сердца, особенно после оперативных вмешательств по их поводу.
В последнее время отмечается рост числа инфекционных заболеваний во всех возрастных группах. В возрасте до 10 лет инфекционный эндокардит у ребенка диагностируется около 10% всех случаев. Это заболевание может представлять серьезную угрозу для здоровья и жизни.
Частота заболевания неизвестна, однако количество больных детей постепенно увеличивается и составляет 0,55 на 1000 госпитализированных. К инфекционному эндокардиту больше предрасположены мальчики. Они болеют в 2-3 раза чаще, чем девочки.
Возбудитель инфекционного эндокардита
Предрасполагающие факторы. Врожденные пороки сердца, хирургические вмешательства, катетеризация сосудов.
Инфекционные факторы (бактериемия) – зеленящий стрептококк, гемолитический стрептококк, золотистый стрептококк, энтерококки, грибы (до 80% случаев заболевания). Первый чаще вызывают симптомы инфекционного эндокардита на интактных, второй - на повреждённых клапанах. Реже инфекционный эндокардит у ребенка вызывают другие микроорганизмы: энтерококки, менинго, пневмо и гонококки, эпидермальный стафилококк, хламидии, сальмонеллы, бруцеллы, НАСЕК группа (объединение нескольких грамотрицательных палочек), а также вирусы и грибы; последние два упомянутых агента вызывают "абактериальную" форму (около 10% случаев заболевания). При катетеризации сердца и длительном стоянии катетера в центральных венах часто выявляют синегнойную палочку, при операциях на сердце и длительной антибиотикотерапии - грибы (кандиды, гистоплазмы).
Этиология. Насчитывается свыше 50 различных возбудителей заболевания. Наиболее часто встречается бактериальная флора - зеленящий стрептококк, стафило-, пневмо-, энтеро-, менингококки, а также грам-отрицательные бактерии (кишечная и синегнойная палочки, протей, клебсиелла). Наряду с этим развитие болезни может быть обусловлено риккетсиями, вирусами, грибами, а также смешанной инфекцией. Предрасполагают к заболеванию врожденные и приобретенные болезни сердца, дефекты иммунной системы, очаги хронической инфекции.
Патогенез заболевания сложен и связан с несколькими факторами:
- изменённым иммунным ответом организма,
- дисплазией соединительной ткани сердца,
- повреждением коллагеновых структур клапанного и пристеночного эндокарда,
- гемодинамическими и инфекционными воздействиями,
- нарушением реологических свойств и свёртывающей системы крови,
- особенностями самого возбудителя и др.
Наиболее часто инфекционный эндокардит у детей развивается с морфологическими дефектами структур сердца, при которых турбулентный, замедленный или усиленный ток крови приводит к изменению клапанного или предсердного эндокарда (тетрада Фалло, небольшой ДМЖП, открытый боталлов проток, коарктация аорты, пороки митрального клапана). Циркулирующий в крови инфекционный агент оседает на повреждённом или интактном эндокарде сердца и эндотелии крупных сосудов, вызывая воспалительную реакцию, расслоение богатых коллагеном краёв клапанов, отложение на них фибрина и образование тромботических масс (вегетации). Возможно и первичное тромбообразование, связанное с гемодинамическими и реологическими нарушениями (абактериальный эндокардит). В этом случае оседание микроорганизмов на уже изменённых клапанах происходит позднее.
В дальнейшем разрастающиеся вегетации могут отрываться и вызывать эмболии мелких и крупных сосудов большого и малого круга кровообращения.
Выделяют три фазы патогенеза: инфекционнотоксическую, иммуновоспалительную и дистрофическую.
- Инфекционный эндокардит в инфекционнотоксической фазе формируется как ответная островоспалительная реакция макроорганизма. В этой фазе чаще выявляют бактериемию, тогда как собственно сердечные изменения выражены умеренно, заболевание протекает как острая инфекция с лихорадкой, интоксикацией, воспалительными изменениями периферической крови.
- Иммуновоспалительная фаза связана с образованием AT как к Аг возбудителя, так и к собственным тканям и криоглобулинам. Этот процесс протекает с участием комплемента и формированием ЦИК. Эта фаза сопровождается генерализацией процесса, поражением других внутренних органов и более отчётливыми изменениями в сердце. Её рассматривают как иммунокомплексную болезнь.
- Дистрофическая фаза проявляется хроническим воспалением эндокарда и внутренних органов, формированием пороков, отложением солей кальция в клапанных структурах, гемодинамической сердечной недостаточностью. Возможны выявление порока сердца через несколько лет после выздоровления и повторное заболевание инфекционным эндокардитом.
Симптомы инфекционного эндокардита
Инфекционный эндокардит у малыша может быть врождённым и приобретённым.
Врождённый эндокардит развивается при острых или обострении хронических вирусных и бактериальных инфекций у матери и представляет собой одно из проявлений септицемии.
Приобретённый инфекционный эндокардит у детей первых 2 лет жизни возникает чаще на интактных клапанах; у детей старшего возраста заболевание обычно развивается при наличии порока сердца (как и у взрослых). Предрасполагающим фактором к инфекционному эндокардиту выступает операция на сердце.
Предрасполагающие факторы выявляют приблизительно у 30% больных. Оперативные вмешательства, прежде всего на сердце, мочевом тракте и в полости рта, предшествуют тому что бы начал развиваться инфекционный эндокардит у ребенка в 65% случаев.
Различают острый и подострый (затяжной) инфекционные эндокардиты.
Острый инфекционный эндокардит у ребенка
Как правило, острый инфекционный эндокардит у детей начинается, внезапно: возникают гектическая лихорадка, ознобы, профузный пот, выраженные симптомы интоксикации, высыпания на коже, артралгии или артриты. Позднее появляются такие симптомы инфекционного эндокардита, как спленогепатомегалия и изменения в моче. Быстро присоединяются симптомы поражения клапанного аппарата сердца, в классическом варианте - аортального. Однако нередко наблюдается и изолированный эндокардит митрального клапана, а также сочетанное поражение клапанных структур левой половины сердца. Эндокардит, развившийся после катетеризации вен, нередко поражает только клапаны правых отделов.
При первичном инфекционном аортите выявляются расширение границ сердца влево, ослабление II тона на аорте, диастолический или систолический шум соответственно вдоль левого края грудины или во втором межреберье справа. Диастолический шум (иногда пилящего характера) обусловлен развитием аортальной недостаточности, систолический - сужением клапанов аорты полипозными разрастаниями с последующим формированием аортального стеноза. В наиболее тяжелых случаях может наступить перфорация створок клапана или отрыв сухожильных нитей, что сопровождается внезапным появлением или изменением тембра шумов, приобретающих грубый, скребущий или визжащий оттенок. Поражение митрального клапана проявляется типичными симптомами: расширением границ влево и вверх, ослаблением II тона над легочной артерией, систолическим шумом органического характера на верхушке и в точке Боткина, проводящимся в левую подмышечную область. Возможны и "бесшумные" инфекционные эндокардиты. При этом ведущими в клинической картине являются симптомы генерализованного септического процесса, что значительно затрудняет своевременную диагностику.
При вторичном обнаруживаются такие симптомы инфекционного эндокардита, как изменение характера и локализации ранее определявшихся шумов или появление новых звуковых феноменов. Острый инфекционный эндокардит у детей, особенно вторичный, может сопровождаться симптомами декомпенсации, устойчивой к лечению сердечными гликозидами. Поражению эндокарда нередко сопутствуют миокардиты или (и) перикардиты, в том числе метастатические, гнойные. К другим проявлениям болезни относятся инфаркты внутренних органов, образование гнойных метастатических очагов, а также органная патология иммунного и сосудистого происхождения.
При лабораторных исследованиях выявляются гипохромная анемия, выраженный лейкоцитоз (20 o 109/л - 40 o 109/л), нейтрофильный сдвиг влево, значительно увеличенная СОЭ, диспротеинемия с увеличением содержания ос2-глобулинов, высокий уровень С-реактивного белка, положительные осадочные пробы. Более чем у половины больных, у которых диагностирован инфекционный эндокардит, из крови высевается возбудитель, особенно до антибактериальной терапии, на высоте лихорадочной реакции. Нередко обнаруживаются повышение уровня иммуноглобулинов М и G, снижение титра комплемента, циркулирующие иммунные комплексы, положительная реакция бласттрансформации лимфоцитов и другие иммунологические сдвиги, свидетельствующие об иммунных и аутоиммунных нарушениях. Характерна гематурия разной степени.
При проведении общепринятых инструментальных методов исследования (электро-, фонокардиография, рентгенография) специфичные для заболевания изменения не фиксируются. Обнаруживаются повреждения клапанных структур и эндокарда, сопутствующие миокардит, перикардит, коронарит. Наиболее информативная эхокардиография, позволяющая увидеть вегетации на пораженных клапанах и пристеночном эндокарде, что является решающим при постановке диагноза в сложных случаях.
Подострый (затяжной септический) эндокардит
При подостром течении начальные симптомы инфекционного эндокардита могут быть аналогичны таковым при остром инфекционном эндокардите. Однако выявляются они постепенно и выражены умеренно: небольшой интоксикацией, субфебрилитетом с кратковременными подъемами температуры до 38 - 40 °С, потливостью, периодическим познабливанием, артралгией. Кожные покровы бледные с серым или желтовато-землистым оттенком. Часто обнаруживаются геморрагическая сыпь, иногда с белым центром (эмболическая), петехии на переходной складке конъюнктивы нижнего века (симптом Лукина - Либмана), узелки Ослера на подушечках пальцев, ладонях, подошвах (тромбоваскулиты). Почти всегда имеется спленомегалия. При затяжном течении заболевания нередко развиваются такие симптомы инфекционного эндокардита, как общая дистрофия, появляется деформация пальцев и ногтей в виде барабанных палочек и часовых стекол. симптомы поражения эндокарда также могут появляться постепенно, особенно при уже имеющихся органических поражениях сердца. В таком случае текущий эндокардит диагностируется по изменению интенсивности и продолжительности ранее имевшихся или по появлению новых сердечных шумов. Однако возможно и быстрое развитие клапанных нарушений. Так же как и при остром процессе, могут наблюдаться и "бесшумные" варианты заболевания, длительное время (до 1 - 2 мес.) не обнаруживающиеся. Прежде чем появится подострый инфекционный эндокардит у ребенка, ему часто сопутствует миокардит, а перикардит встречается крайне редко.
"Внесердечные" проявления подострого эндокардита также аналогичны острому инфекционному эндокардиту, характеризуются сосудистыми и метастатическими (эмболическими) изменениями внутренних органов и иногда определяют клиническую картину заболевания. В последнее время наблюдаются атипичные, стертые, формы заболевания. Они характеризуются длительным удовлетворительным состоянием больных с периодическим появлением неопределенных субъективных жалоб и немотивированных кратковременных подъемов температуры. Симптомы инфекционного эндокардита нередко выявляются только при случайном осмотре, и длительное время остаются сомнительными, требующими динамического наблюдения. На передний план выступает органная патология - нефрит, геморрагические инсульты и др.
В клинической картине ведущую роль играют три основных синдрома: инфекционнотоксический, кардиальный (текущий эндокардит) и тромбоэмболический.
Инфекционный эндокардит у детей, особенно стрептококковой этиологии, может начинаться постепенно - с повторных эпизодов повышения температуры тела в вечерние часы, недомогания, артралгий, миалгий, потливости, немотивированной потери массы тела. Возможно, и острое начало - с гектической лихорадки, резкого нарушения общего состояния, потрясающих ознобов и профузных потов (чаще при инфицировании стафилококком).
В инфекционно-токсическую фазу эндокардит может не иметь отчётливых клинических проявлений, хотя уже через несколько дней от начала заболевания можно выслушать протодиастолический шум недостаточности аортального клапана. При вторичном эндокардите меняются количество и характер шумов в области уже изменённого клапана. В этот период возможны проявления тромбоэмболии: геморрагическая сыпь, периодическая гематурия, инфаркты внутренних органов. Пятна Лукина-Либмана на конъюнктиве, пятна Джейнуэя на ладонях и стопах, полосчатые геморрагии под ногтями, свидетельствующие о васкулите, при своевременно начатом лечении возникают редко.
Классифицировать инфекционный эндокардит предложил А.А. Дёмин в 1978 г. Упрощённый и модифицированный её вариант представлен в таблице.
Таблица. Клиническая классификация инфекционного эндокардита
[youtube.player]Инфекционный эндокардит у детей относится к числу острых или подострых недугов. Он касается клапанного или пристеночного эндокарда. Проявляется недуг в виде воспаления, которое вызывается инфекцией. Возбудителями эндокардита могут быть и бактерии.
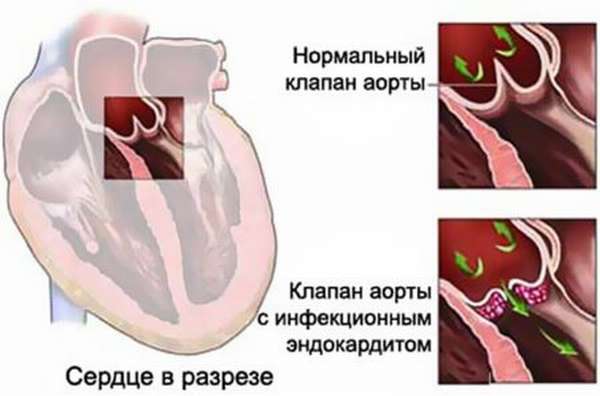
Сейчас бактериальный эндокардит считается одной из самых серьезных проблем и главной причиной смертности у детей. Его вариативность и специфичность всего недуга вызывает определенные трудности при диагностике и заключении. Частота эндокардита пока неизвестна, но количество госпитализированных с каждым годом возрастает. Так, в последние годы тенденция говорит о 0,55 случаях на тысячу пациентов. Отмечается, что мальчики страдают от недуга в 2-3 раза чаще, чем представительницы слабого пола.
Патогенез эндокардита
Патогенез заболевания достаточно сложный. Он связан с различными факторами. Это могут быть:
- изменения иммунитета и реакции организма на возбудитель,
- развитие дисплазии соединительных тканей сердца,
- повреждение коллагеновых структур и прочее.
Существует всего 3 фазы патогенеза, которые отличаются между собой характерными особенностями:
- Инфекционно-токсическая. Она возникает в качестве ответной реакции на возбудители воспаления и связана с выявлением бактериемии. А вот сами изменения в сердце выражаются умеренно. Заболевание протекает как острое инфекционное. Могут наблюдаться интоксикация, изменения периферической крови.
- Иммуновоспалительная стадия. Она формируется в результате образования антител. Процесс протекает при формировании ЦИК. В это же время активируется комплемент. На протяжении всей фазы наблюдается переход из локального в генеральное течение: поражаются другие органы, видны прочие изменения в области сердца. Врачи классифицируют заболевание как иммунокомплексное.
- Стадия дистрофии. Проявляется в виде хронического воспаления эндокарда. Поражаются также внутренние органы, что вызывает пороки, отложения солей кальция. Развивается сердечная недостаточность. Вероятность найти порок сердца через определенный срок после реабилитации возрастает. Кроме того, возможен рецидив.
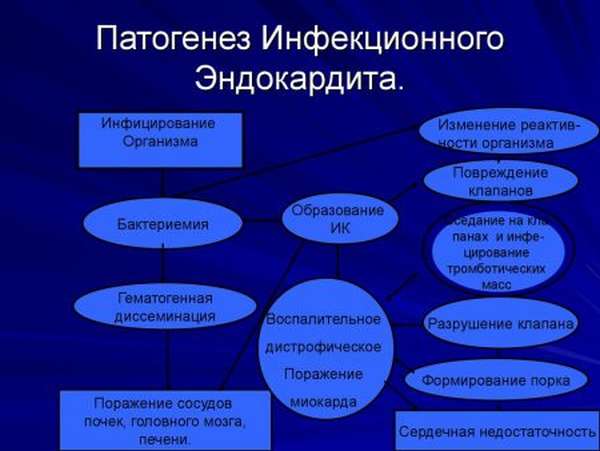
Как правило, болезнь возникает у пациентов, которые имеют морфологические дефекты тканей сердца. При этом ток крови в любом режиме (турбулентный, медленный или усиленный) влияет на изменения эндокарда. Не исключено первичное образование тромбов, которое связано с гемодинамическими или реологическими нарушениями.
Важно! В конце концов, все это приводит к оседанию микроорганизмов на клапанах. Также может появляться эмболия сосудов в каждом круге кровообращения.
Механизм развития
Когда концентрация стрептококка или стафилококка начинает увеличиваться, они оседают на эндокардите. В этот процесс подключается система, отвечающая за свертываемость крови.
Природа и симптоматика заболевания
Этиология может быть следующих типов:
- Врожденный. Такой тип эндокардита возникает на фоне острых заболеваний вирусной природы. Врожденный эндокардит может возникнуть при обострении хронических вирусных инфекций у беременной женщины. Это представляет опасность не только для будущей матери, но и для новорожденного.
- Приобретенный. Эндокардит может возникнуть у малыша в возрасте до 2 лет. Чаще всего он формируется в области интактных клапанов. Если же недуг затрагивает более старшую возрастную группу, то следует говорить о наличии порока сердца. Основной фактор, который ведет к развитию инфекции, – это операция, проводимая на сердце для устранения порока.
Как правило, предрасполагающие причины можно обнаружить примерно у третей части госпитализированных. Примечательно, что снижение частоты ревматизма сердечной мышцы приводит к уменьшению пороков сердца на этом фоне.
Симптомы на начальной стадии эндокардита могут не проявляться. Но уже через пару-тройку дней после локализации недуга наблюдаются шумы в области аортального клапана. Далее наблюдается генерализация всех процессов. В это же время изменяется цвет кожного покрова, возникают шумы, анемии и различного рода поражения жизненно важных органов. Далее проявляется недостаточность любой этиологии. В некоторых случаях симптоматика позволяет выяснить основную причину заболевания.
- увеличение температуры тела до 38,5 градусов, жаропонижающие препараты дают кратковременный эффект,
- приступы лихорадки сопровождаются ознобом и обильным потоотделением,
- развитие слабости, быстрой утомляемости,
- отсутствие аппетита, потеря веса,
- мышечные и суставные боли,
- увеличение лимфатических узлов.

- возникновение сердечных шумов,
- колющие боли в области сердца,
- одышка после небольшого физического напряжения.
На кожном покрове появляется мелкая безболезненная сыпь, исчезающая за несколько дней.
Проявляется закупоркой сосудов и нарушением кровообращения. Встречается очень редко.
Диагностика эндокардита
Как правило, проведение диагностики затрудняется в силу того, что она проводится несвоевременно, как и само лечение. Это вызвано тем, что на фоне быстро распространяемого воспаления проводится быстрое лечение противовирусными препаратами. Это слегка или в полной мере нивелирует симптоматику, о которой мы говорили ранее. Чтобы корректно собрать анамнез, потребуется тщательный осмотр ребенка и полная карта заболеваний. Диагностика эндокардита проводится в 3 этапа.
Сбор анамнеза. Кроме составления истории болезни пациента проводится также наблюдение. От врача требуется:
- тщательный сбор данных,
- проведение замеров пульса и АД,
- прослушивание сердца на наличие шумов.
Аппаратное диагностирование. При помощи ЭКГ можно обнаружить аритмию, что позволит избежать осложнений. Используя ультразвук для исследования брюшной полости, можно обнаружить изменения селезенки и воспалительный очаг. ЭхоКГ дает возможность рассмотреть наличие всех структурных изменений тканей и органов при заболевании. В это же время определяется подвижность створок и изменения в потенциально больном органе. Также диагностируется степень клапанной недостаточности.
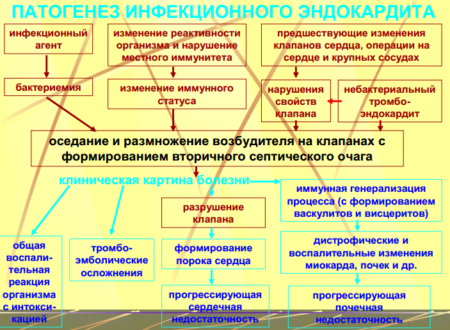
Обследование в лаборатории. Исследование кровяной плазмы может подтвердить воспалительный процесс, который происходит в детском организме. Так, в лаборатории можно уловить специфические белки, которые как раз и являются признаком воспалительного процесса. Важно понимать, что у младенцев подобные изменения не могут проходить сами. В урине могут найти эритроциты или белки, которые не должны присутствовать при нормальном состоянии организма. Если же ситуация с больным сложная, проводится биопсия эндокарда.
Важно! Решающий фактор в постановлении заключения играет посев крови. Если будет обнаружен возбудитель, а при сборе данных было обнаружено, что проводилась операция на сердце, это является решающим фактором при постановке диагноза.
Лечение эндокардита
С первых дней, когда доктор обнаружит заболевание, назначается терапия антибиотиками. Продолжительность курса зависит от степени болезни и может варьироваться от 2 недель до 2 месяцев. Весь этот период должно проводиться исследование плазмы крови. Переливание крови и терапию глюкокортикоидами назначают, если случай нетипичен и протекает остро. Улучшение иммунитета и его реакции на заболевание достигается путем приема общеукрепляющих средств.
Если нет положительной динамики в процессе лечения, то проводится оперативное вмешательство. Его цель – удалить пораженный клапан, а после поставить на его место протез.
Для исключения инфекционного заболевания у ребенка могут проводиться профилактические меры. Это позволяет не просто своевременно выявить болезнь и ее очаг, но и избежать различных осложнений. У ребёнка, который имеет врожденный порок сердца, все меры следует проводить исключительно под присмотром врача.
Если имеются хоть малейшие подозрения на инфекцию и тревожат симптомы, терапию следует провести в стационарном режиме. В комплекс процедур входит прием медикаментов, соблюдение режима дня подростком или малышом. Играет роль сбалансированное питание.
В конечном счете, исход ревматического эндокардита у детей благоприятен, если было проведено своевременное эффективное лечение. Исход можно сделать максимально благоприятным, если в период терапии проводить постоянный мониторинг при помощи ЭКГ и ЭхоКГ.
- применение внутривенного или внутримышечного введения,
- сочетание нескольких антибиотиков,
- продолжительность лечение не меньше двух недель,
- контроль результата посева крови и чувствительности возбудителя к препаратам.
- пенициллины,
- цефалоспорины,
- макролиды.

- отсутствие эффекта от консервативной терапии,
- присутствие гнойного абсцесса или свищей в эндокарде на УЗИ,
- недостаточность сердца,
- эндокардит протезированного клапана, требующий срочной замены.
Возможные осложнения эндокардита и прогноз
Ребенок должен находиться на учете у врача, чтобы можно было выявить любые осложнения на ранних стадиях. К последствиям относятся:
- почечная или сердечная недостаточность,
- осложнения после тромбоэмболии (инфаркты и прочее),
- абсцессы головного мозга.
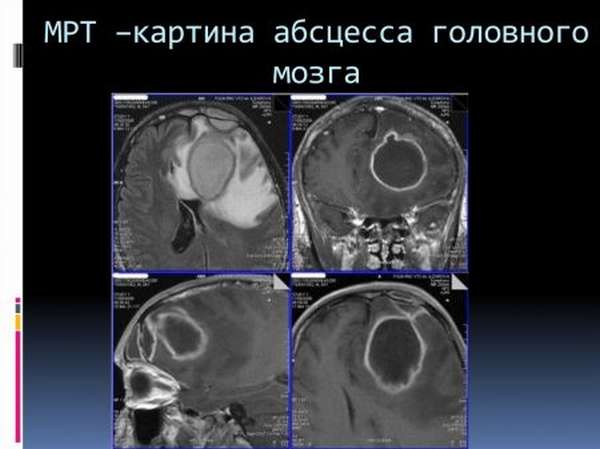
Все упомянутые осложнения стоит рассматривать, как терминальную фазу заболевания. Кроме того, вырастает вероятность появления менингита, артрита, перикардита и прочих гнойных воспалений.
Обратите внимание! Хоть в общих чертах прогноз и благоприятен, все же существует группа риска, когда недуг становится хроническим.
Методы профилактики
В заключение стоит сказать несколько слов о профилактике эндокардита. Как правило, она проводится, когда ребенок еще находится в утробе матери и сводится к тому, что женщина должна проходить полное и своевременное лечение инфекционных и аллергических заболеваний при беременности. Что же касается малыша, то следует с детства приучать его к закалке организма и умеренным физическим нагрузкам. Тогда риск развития эндокардита инфекционной природы становится минимальным.
Для исключения инфекционного заболевания у ребенка могут проводиться профилактические меры. Это позволяет не просто своевременно выявить болезнь и ее очаг, но и избежать различных осложнений. У ребёнка, который имеет врожденный порок сердца, все меры следует проводить исключительно под присмотром врача.
Также важно запомнить следующие правила:
- прохождения УЗИ сердца дважды в год,
- использование пятидневной антибиотикопрофилактики после удаления зуба,
- применение антибиотиков для лечения ОРВИ,
- своевременное лечение хронических инфекционных заболеваний,
- проведение общего анализа крови каждые полгода.
Прогноз
Прогноз достаточно благоприятен для большинства пациентов, если соблюдать профилактические меры и антибактериальное лечение. Ребенок имеет все шансы вернуться к обычной жизни, жалобы на здоровье отступают, если курс интенсивного лечения будет окончен успешно.
[youtube.player]Версия: Справочник заболеваний MedElement
Общая информация


Классификация
Современная классификация, предложенная Европейским обществом кардиологов
В зависимости от локализации инфекции и наличия/отсутствия внутрисердечного материала:
4. Связанный с устройством ИЭ (постоянный кардиостимулятор или кардиовертер-дефибриллятор).
В зависимости от способа заражения:
1. ИЭ, связанный с медицинской помощью:
- нозокомиальный - признаки/симптомы ИЭ появляются более чем через 48 часов после госпитализации ;
- ненозокомиальный - проявления ИЭ возникли меньше чем через 48 часов после госпитализации пациента, получавшего медицинскую помощь (проживание в доме престарелых или длительное лечение, получение интенсивной терапии за 90 дней до возникновения ИЭ, уход медицинской сестры на дому или внутривенная терапия, гемодиализ, внутривенная химиотерапия за 30 дней до возникновения ИЭ).
2. Внебольничный ИЭ - проявления ИЭ возникли меньше чем через 48 часов после госпитализации пациента, не подходящего под критерии нозокомиального ИЭ.
3. ИЭ, связанный с внутривенным приемом наркотических веществ.
Активный ИЭ (критерии активности процесса):
Возвратный:
- рецидив (повторные эпизоды ИЭ, вызванные одним и тем же микроорганизмом 6 месяцев после начального эпизода).
Ранее различали острую и подострую формы ИЭ. Сейчас использовать такую терминологию не рекомендуют, так как при раннем назначении антибактериальной терапии различия в течении острого и подострого ИЭ зачастую размыты.
В практической деятельности чаще используют следующую классификацию ИЭ:
Клинико-морфологическая форма:
- первичный инфекционный эндокардит - возникающий на интактных клапанах сердца;
- вторичный инфекционный эндокардит - возникающий на фоне существующей патологии клапанов сердца в результате предшествующего ревматического, атеросклеротического поражения либо перенесенного ранее инфекционного эндокардита.
По этиологическому фактору:
- стрептококковый;
- стафилококковый;
- энтерококковый и т.д.
По течению заболевания:
- острый ИЭ - длительность менее 2 месяцев;
- подострый ИЭ - длительность более 2 месяцев;
- затяжной ИЭ - употребляется крайне редко в значении маломанифестного подострого течения ИЭ.
Особые формы ИЭ:
- нозокомиальный ИЭ;
- ИЭ протезированного клапана;
- ИЭ у лиц с имплантированными внутрисердечными устройствами: ЭКС и кардиовертером-дифибриллятором;
- ИЭ у лиц с трансплантированными органами;
- ИЭ у наркоманов;
- ИЭ у лиц пожилого и старческого возраста.
Этиология и патогенез
Инфекционный эндокардит (ИЭ) является полиэтиологичным заболеванием. В настоящее время известны более 128 микроорганизмов-возбудителей патологического процесса.
Частые возбудители ИЭ:
- стафилококки;
- стрептококки;
- грамотрицательные и анаэробные бактерии;
- грибы.
В странах Евросоюза стафилококки выделяют у 31-37 % больных, грамотрицательные бактерии - у 30-35 %, энтерококки - у 18-22 %, зеленящий стрептококк - у 17-20 %.
Выделить возбудителя из крови больных ИЭ удается не всегда и во многих случаях истинный возбудитель болезни остается неизвестным. В 50-55% случаев в острый период и в 80-85% случаев в подострый период посевы крови оказываются стерильными. Это может быть связано с предшествующей забору крови антибактериальной терапией, несовершенным бактериологическим оборудованием для проведения посева, наличие в крови бактерий, требующих применения специальных сред (анаэробы, сателлиты и штаммы стрептококка с измененными свойствами - тиол- или витамин В6-зависимые, L-формы бактерий, бруцеллы). Специальные методы необходимы для выделения вирусов, риккетсий, хламидий, грибов.
Инвазия микроорганизмов и возникновение эндокардита происходят преимущественно в местах высокого градиента давления, клапанной регургитации и сужения межполостных сообщений. В связи с этим ИЭ более часто наблюдается при пороках левых отделов сердца, поскольку давление крови в них в 5 раз выше, чем в правых отделах.
Эпидемиология
Факторы и группы риска
Группа высокого риска:
- лица с протезами клапанов, включая биопротезы и гомографты;
- лица, перенесшие ИЭ (включая тех, у кого ИЭ развился без предшествующих заболеваний сердца);
- больные со сложными врожденными пороками "синего" типа (тетрада Фалло, транспозиция больших сосудов, единственный желудочек сердца и др.);
- пациенты, перенесшие хирургические операции шунтирования между большим и малым кругом кровообращения (для устранения гипоксии) при пороках "синего" типа.
Группа умеренного риска:
- другие врожденные пороки сердца (исключая дефект межпредсердной перегородки, при котором риск ИЭ минимален);
- приобретенные пороки ревматической и другой природы (даже после хирургического лечения);
- гипертрофическая кардиомиопатия;
- пролапс митрального клапана с регургитацией.
Клиническая картина
Основные клинические проявления инфекционного эндокардита (ИЭ) условно разделяются на:
- связанные с наличием септического воспаления с характерными проявлениями инфекционно-воспалительного и иммунопатологического процесса;
- обусловленные эмболическими осложнениями – "транзиторные" абсцессы различных органов с характерной для поражения того или иного органа клиникой;
- инфаркты (как следствие тромбозов сосудов) с развитием в зависимости от локализации поражения соответствующей клиники;
- прогрессирующее поражение сердца с клапанной недостаточностью, нарушениями ритма и проводимости и развитием сердечной недостаточности.
Следует отметить, что ИЭ не всегда манифестирует клинической симптоматикой инфекционного процесса, поэтому первые жалобы больных могут быть обусловлены тромбоэмболическими осложнениями с характерной клиникой в зависимости от пораженного органа.
Специфические жалобы, зависящие от локализации поражения, присоединяются к общим при поражении сердца, развитии эмболических или тромбоэмболических осложнений.
Поражение сердца может носить воспалительный характер с развитием миокардита и перикардита (нарушения ритма и проводимости, сердечная недостаточность). Однако в основной массе случаев основным признаком ИЭ является поражение клапанов:
- аортального клапана с развитием его недостаточности – 62-66%;
- митрального - 14-49%;
- трикуспидального – 1-5% (в 46% случаев наблюдается у наркоманов, использующих инъекционные формы введения наркотиков);
- одновременное вовлечение в процесс нескольких клапанов (сочетанное поражение аортального и митрального клапанов наблюдается в 13% случаев).
Поражение аортального клапана
Высокое пульсовое давление (значительная разница между систолическим и диастолическим давлением достигается за счет снижения диастолического) является первым клиническим симптомом, позволяющим заподозрить развитие недостаточности аортального клапана.
Для аускультативной картины характерен диастолический шум, появляющийся в начале диастолы.
Зачастую поражение аортального клапана осложняется абсцессом корня аорты, что сопровождается нарушением AV-проводимости, признаками перикардита, ишемией миокарда (сдавление коронарной артерии). Ишемия миокарда при ИЭ встречается достаточно часто и обусловлена не только сдавлением венечных артерий, но и коронаритами Коронарит - воспаление венечных артерий сердца
, уменьшением кровотока в результате недостаточности аортального клапана или тромбоэмболическими осложнениями. Возможно развитие острой сердечной недостаточности в результате недостаточности коронарного кровотока, несостоятельности клапанного аппарата или фистулизации абсцесса.
Поражения печени при ИЭ характеризуются развитием гепатита, инфаркта или абсцесса печени с соответствующими клиническими проявлениями. Возможна гепатомегалия Гепатомегалия - значительное увеличение печени.
, обусловленная сердечной недостаточностью.
Поражение центральной нервной системы может быть развиваться в результате инфекционно-токсического повреждения (энцефалит или менингит, иммунный васкулит) или осложнений ИЭ (инфаркты, гематомы, абсцессы мозга). Возможно развитие инфекционных психозов с психомоторным возбуждением, галлюцинациями и бредом.
Диагностика
Для диагноза достаточно выявления одного из вышеприведенных критериев.
- пять малых критериев.
Возможный ИЭ:
Инструментальные методы исследования
1. Электрокардиография. Изменения при ИЭ неспецифичны. При возникновении миокардита (диффузного или очагового) возможно выявление признаков АВ-блокады, сглаженности или инверсиия зубца Т, депрессии сегмента RS-Т. Тромбоэмболия в коронарные артерии сопровождается характерными ЭКГ-признаками инфаркта миокарда (патологический зубец Q, изменения сегмента RS-Т и пр.).
Главные критерии ИЭ протеза клапана при ЭхоКГ: микробные вегетации, располагающиеся на искусственном клапане или параклапанно, абсцесс сердца и признаки "отрыва" протеза.
Дополнительные критерии: парапротезная фистула, выраженная регургитaция на парапротезных фистулах, тромбоз протеза клапана, выпот в полость перикарда, септическое поражение внутренних органов.
Лабораторная диагностика
Посев крови. Для выявления бактериемии рекомендуется как минимум три раза производить раздельный забор венозной крови в количестве 5-10 мл с интервалом в 1 час (вне зависимости от температуры тела). Если пациент получал непродолжительный курс антибиотиков, следует делать посев через 3 дня после отмены антибиотиков. При продолжительном приеме антибиотиков гемокультура может быть негативной в течение 6-7 дней и более. После выявления возбудителя необходимо определить его чувствительность к антибиотикам.
Методика микробиологического исследования крови
Дифференциальный диагноз
На ранних стадиях инфекционного эндокардита (ИЭ) его приходится дифференцировать с обширным перечнем заболеваний и синдромов. Наиболее важными среди них являются:
- лихорадка неясной этиологии;
- ревматоидный артрит с системными проявлениями;
- острая ревматическая лихорадка;
- системная красная волчанка;
- узелковый полиартериит;
- неспецифический аортоартериит;
- антифосфолипидный синдром;
- инфекционные заболевания, протекающие с лихорадкой, сыпью и спленомегалией (генерализованная форма сальмонеллеза, бруцеллез);
- злокачественные новообразования (неходжкинские лимфомы, лимфогранулематоз);
- сепсис.
Хронический пиелонефрит в стадии обострения (в особенности у пожилых людей) имеет характерную клиническую картину (лихорадка с ознобом, анемия, ускорение СОЭ, иногда - бактериемия), сходную с ИЭ с вовлечением в процесс почек. С другой стороны, у больных пиелонефритом возможно развитие ИЭ, вызванного микрофлорой, наиболее часто встречающейся при инфекциях мочевыводящих путей (кишечная палочка, протей, энтерококки).
Злокачественные новообразования, особенно у людей пожилого возраста, достаточно сложно дифференцировать с ИЭ. При опухолях толстого кишечника и поджелудочной железы, гипернефроме часто отмечается высокая лихорадка. У пожилых людей нередко встречается грубый систолический шум митральной регургитации, являющийся следствием хронической ишемической болезни сердца. Также нередко выслушивается протодиастолический шум аортальной регургитации атеросклеротического генеза. При наличии опухоли у таких больных выявляются анемия и ускорение СОЭ. В подобных ситуациях необходимо исключить опухоль, прежде чем остановиться на диагнозе ИЭ. Следует иметь в виду, что у больных пожилого и старческого возраста возможно сочетание ИЭ и опухоли.
Такие злокачественные новообразования, как лимфомы и лимфогранулематоз, начинаются с гектической лихорадки, ознобов, обильного потоотделения, похудания.
Клиника неходжкинских лимфом характеризуется одинаково частой лимфaденопатией как всех лимфатических узлов, так и отдельных их групп. Первые симптомы - увеличение одной (50%) или двух (15%) групп лимфатических узлов, генерализованная лимфaденопатия (12%), признаки интоксикации (86-94%). В анализах крови выявляются: лейкоцитоз (8-11%) и/или лейкопения (12-20 %), лимфоцитоз (18-22 %), увеличение СОЭ (13,5-32%).
Диагноз верифицируется на основании данных гистологического исследования лимфоузлов.
Осложнения
Фатальные осложнения инфекционного эндокардита:
- септический шок;
- респираторный дистресс-синдром;
- полиорганная недостаточность;
- острая сердечная недостаточность;
- эмболии в головной мозг, сердце.
Лечение
Низкая чувствительность к пенициллину (МПК
Бензилпенициллин 16-20 млн ЕД/сутки 4-6 раз в сутки в/в + гентамицин 3 мг/кг/сутки 2 раза в сутки в/в, 4 недели
Пациенты с аллергией на пенициллин и с чувствительными к пенициллину и гентамицину стрептококками
Ванкомицин 30 мг/кг/сутки 2 раза в сутки в/в + гентамицин 3 мг/кг/сутки 2 раза в сутки в/в, 6 недель
Устойчивые к пенициллину штаммы (МПК>8 мг/л)
Как в предыдущей группе
Устойчивые к ванкомицину штаммы, включая малоустойчивых (МПК 4-16 мг/л) или высокоустойчивых к гентамицину*
Обязательна консультация опытного микробиолога. В случае отсутствия эффекта от терапии показано скорейшее протезирование клапана
* – для устойчивых энтерококков может быть применен оксазолидинон, однако только после консультации со специализированной клиникой
Выбор схемы антибиотикотерапии для лечения ИЭ, вызванного стрептококком, с поражением собственных или протезированных клапанов
Схема А: поражение собственных клапанов; высокая чувствительность к пенициллину (МПК
Пациенты не старше 65 лет с нормальным уровнем креатинина
Бензилпенициллин 12-20 млн ЕД/сутки 4–6 раз в сутки в/в, 4 недели + гентамицин 3 мг/кг/сутки (не более 240 мг/сутки) 2-3 раза в сутки в/в, 2 недели
То же + быстрый клинический ответ на терапию и неосложненное течение
Бензилпенициллин 12-20 млн ЕД/сутки 4-6 раз в сутки в/в, 2-4 недели (7 дней лечения в стационаре, далее - амбулаторно)
Пациенты старше 65 лет и/или повышенный уровень креатинина или аллергия на пенициллин
Доза бензилпенициллина в зависимости от почечной функции на 4 недели или цефтриаксон* 2 г/сутки в/в 1 раз в сутки на 4 недели
Аллергия на пенициллин и цефалоспорины
Ванкомицин 30 мг/кг/сутки 2 раза в сутки в/в, 4 недели
Схема Б: средняя чувствительность к пенициллину (МПК 0,1–0,5 мг/л) или протезированный клапан
а) бензилпенициллин 20-24 млн ЕД/сутки 4-6 раз в сутки в/в или цефтриаксон* 2 г/сутки 1 раз в сутки в/в, 4 недели + гентамицин** 3 мг/кг/сутки (не более 240 мг/сутки) 2-3 раза в сутки в/в, 2 недели с переходом на цефтриаксон 2 г/сутки в/в 1 раз в сутки на следующие 2 недели
б) монотерапия ванкомицином 30 мг/кг/сутки 2 раза в сутки в/в, 4 недели
Схема В: устойчивость к пенициллину (МИК>0,5 мг/л)
См. схему лечения для энтерококков
* – в частности, для пациентов с аллергией на пенициллин;
** – альтернатива – нетилмицин 2–3 мг/кг/сутки 1 раз в сутки (пиковый уровень концентрации менее 16 мг/л)
Выбор схемы антибиотикотерапии для лечения ИЭ, вызванного стафилококком
Схема А: эндокардит собственных клапанов
ЗС, чувствительный к метициллину, нет аллергии к пенициллину
Оксациллин 2 8–12 г/сутки 3–4 раза в сутки в/в, минимум 4 недели 3 + гентамицин 3 мг/кг/сутки (не более 240 мг/сутки) 2–3 раза в сутки в/в в первые 3–5 дней лечения
ЗС, чувствительный к метициллину, аллергия к пенициллину 1
Ванкомицин 4 30 мг/кг/сутки 2 раза в сутки в/в, 4–6 недель 5 + гентамицин 3 мг/кг/сутки (не более 240 мг/сутки) 2–3 раза в сутки в/в в первые 3–5 дней лечения
ЗС, резистентный к метициллину
Ванкомицин 4 30 мг/кг/сутки 2 раза в сутки в/в, 6 недель
Схема Б: эндокардит с вовлечением протезированных клапанов
ЗС, чувствительный к метициллину
Оксациллин 2 8–12 г/сутки 4 раза в сутки в/в минимум + рифампицин 900 мг/сутки 3 раза в сутки в/в, оба препарата на 4 недели + гентамицин 3 мг/кг/сутки (не более 240 мг/сутки) 3 раза в сутки в/в, в первые 2 недели лечения
ЗС, резистентный к метициллину и КОНС
Ванкомицин 4 30 мг/кг/сутки 2 раза в сутки в/в, на 6 недель + рифампицин 300 мг/сутки 3 раза в сутки в/в + гентамицин 6 3 мг/кг/сутки (не более 240 мг/сутки) 3 раза в сутки в/в, оба препарата на 6–8 недель
Примечание
ЗС – золотистый стафилококк (S. aureus)
КОНС – коагулазонегативный стафилококк (если он чувствителен к оксациллину, то гентамицин заменяют оксациллином)
1 – имеется в виду как реакция немедленного типа, так и гиперчувствительность замедленного типа
2 – или его аналоги
3 – за исключением “внутривенных” больных наркоманией, которым достаточно 2-недельного курса
4 – внутривенное введение каждой дозы не менее 60 минут
5 – общая длительность лечения для пациентов, предварительно получавших оксациллин, должна быть не менее 4 недель, повторный курс терапии гентамицином не проводится
6 – если чувствительность к гентамицину доказана in vitro, то он добавляется при S. aureus на полный курс терапии, а при КОНС – только на первые 2 недели. Если микроорганизм устойчив ко всем аминогликозидам, то вместо гентамицина используют фторхинолоны.
Антимикробная терапия ИЭ с негативной гемокультурой или при наличии показаний для неотложного начала терапии до выяснения вида микроорганизма
ИЭ с поражением собственных клапанов
[youtube.player]Читайте также:


