Инфекционный мононуклеоз и отит
Медицинский справочник болезней
Инфекционный мононуклеоз. Причины, симптомы, диагностика и лечение инфекционного мононуклеоза.
Инфекционный мононуклеоз (mononucleosis infectiosa, болезнь Филатова, ангиина моноцитаарная) — острое инфекционное заболевание, характеризующееся лихорадкой, тонзиллитом, увеличением лимфатических узлов, печени, селезенки и изменениями гемограммы (лимфомоноцитоз). Это системное заболевание крови типа инфекционного ретикулеза.
Этиология.
До недавнего времени существовало несколько точек зрения по поводу этиологии инфекционного мононуклеоза:
- листереллезная,
- токсоплазмозная,
- риккетсиозная,
- аутоаллергическая,
- вирусная.
По данным наблюдений последних лет, вирусная этиология заболевания является наиболее достоверной, хотя культивирование вируса до настоящего времени не разработано.
В 1964 г. Эпштейн и Барр в клетках, полученных из лимфобластомы, обнаружили герпесоподобный вирус ЕВ (по имени авторов). Позже Нидерман, Мак Коллум, Г. Генле, В. Генле (1968) методом непрямой иммунофлюоресценции выявили антитела к этому вирусу у лиц, перенесших инфекционный мононуклеоз.
В опытах введения добровольцам крови или пунктата лимфоузлов, взятых от больных, возникало заболевание с характерной клинической картиной мононуклеоза.
Эпидемиология.
Инфекционный мононуклеоз распространен по всему земному шару. Ряд исследователей считают, что в последние годы заболеваемости инфекционным мононуклеозом возросла. Однако более частое выявление заболевания объясняется скорее улучшением его диагностики и ознакомления с ним широкого круга врачей.
Источником инфекции является больной человек с явным или скрытым течением болезни и вирусоноситель. Основное эпидемиологическое значение имеют больные стертыми и абортивными формами заболевания.
Вирус передается от больного к здоровому человеку преимущественно воздушно-капельным путем, предполагается контактный и водно-пищевой путь распространения инфекции. Заболевание малоконтагиозно. Эпидемические вспышки наблюдаются редко. Чаще других болеют дети и лица молодого возраста. Заболевания регистрируются круглый год, однако наибольшее их количество отмечается в весенние и осенние месяцы. Иммунитет после перенесенного заболевания стойкий, повторные случаи наблю даются крайне редко.
Далеко не всегда заболевание протекает в типичной форме; известны атипичны и стертые формы, приводящие к скрытой иммунизации населения: антитела к вирус ЕВ обнаруживают у 80% взрослых здоровых людей. По-видимому, это обстоятельств обусловливает низкую контагиозность заболевания.
Патогенез и патологическая анатомия.
Входным воротами инфекции при инфекционном мононуклеозе является слизиста оболочка носоглотки.
Волнообразное течение инфекционного мононуклеоза и появление вторичных ангин связаны с аллергией и присоединением вторичной флоры. Постепенно мобилизуются иммунные факторы, преодолевающие основную и вторичную инфекцию. Наступает фаза выздоровления, в которой ликвидируются последствия морфологических и функциональных нарушений.
Патологоанатомические изменения изучались как на секционном материале, так и методом пункционной биопсии лимфатических узлов.
При гистологическом исследовании лимфатических узлов определяются пролиферация мононуклеаров из местных тканевых элементов, кровоизлияния без явлений нагноения. Крупные сосуды трабекул окружены муфтами из больших моноцитарных и плазматических клеток. В лимфатических пространствах преобладают ретикулярные, плазматические и моноцитарные клетки. Аналогичные изменения наблюдаются и в селёзенке. В костном мозге образуются маленькие узелки из ретикулоэндоте- лиальных клеток и очагов метапластического развития крупных ретикулярных клеток. В печени наблюдается образование лимфоидно-клеточных инфильтратов и гиперплазия ретикулоэндотелиальных клеток походу портальных трактов. При желтушных формах нарушается архитектоника долек печени, появляются желчные тромбы, очаги некроза.
Клиника.
Клинические проявления этого заболевания весьма вариабельны. Почти все органы и системы органа могут быть вовлечены в патологический процесс.
- типичные и
- атипичные формы болезни.
Те и другие по интенсивности клинических проявлений подразделяются на:
- тяжелые,
- среднетяжелые и
- легкие.
По длительности течения многие исследователи различают:
- острую,
- подострую и
- рецидивирующую формы заболевания.
ТЕЧЕНИЕ ИНФЕКЦИОННОГО МОНОНУКЛЕОЗА.
Инкубационный период при инфекционном мононуклеозе колеблется в пределах 4—15 дней, составляя в среднем 7—10 дней.
Заболевание иногда начинается с Продромального периода продолжительностью 2— 3 дня, в котором наблюдаются повышенная утомляемость, слабость, понижение аппетита, мышечные боли, сухой кашель. Чаще же начало болезни острое: высокая температура, головная боль, недомогание.
Через 2—3 дня наступает Разгар заболевания, для которого наиболее типичны лихорадка, ангина, увеличение селезенки, печени и лимфатических узлов, изменения со стороны крови. Другие симптомы непостоянны и имеют лишь вспомогательное диагностическое значение.
Температура обычно быстро повышается. Иногда в первые дни держится субфебрилитет, сменяясь в дальнейшем высокой лихорадкой (до 40°). Температурная кривая неправильного типа со снижениями по утрам на 1—2°. Длительность температурной реакции различна: от 1—2 дней до 3 нед и более. При кратковременном повышении температуры она держится в пределах 38°, при продолжительной лихорадке иногда достигает 40°. Снижение температуры обычно литическое.
Основные симптомы при инфекционном мрнонуклеозе:
- Ангина наблюдается почти у всех больных. В первые дни болезни поражение зева носит катаральный характер, в дальнейшем ангина нередко становится лакунарной, фолликулярной, язвенно-некротической, дифтероидной.
- С 3—4-го дня печень и селезенка увеличиваются, как правило, приобретают плотную консистенцию, нередко чувствительны при пальпации. Лишь к 3—4-й неделе заболевания они возвращаются к нормальным размерам.
- В ряде случаев возникает желтуха без симптомов печеночной недостаточности. При функциональном исследовании печени выявляются: преходящее нерезкое увеличение активности трансаминаз, повышение активности щелочной фосфатазы, отклонения от нормы в показателях тимоловой и сулемовой проб, умеренная билирубинемия.
- Наиболее типично для инфекционного мононуклеоза увеличение лимфатических узлов шейной группы по заднему краю грудино-ключично-сосцевидной мышцы, подмышечных, паховых и бедренных. Они плотноватой консистенции, чувствительны при пальпации, не спаяны с окружающими тканями, окраска кожи над ними не изменена. Размеры пораженных лимфатических узлов колеблются от величины фасоли до лесного ореха. Изолированное увеличение паховых и подмышечных лимфатических узлов (без увеличения заднешейных) не характерно для инфекционного мононуклеоза.
Поражаются и висцеральные лимфатические узлы. Увеличение медиастинальных лимфатических узлов сопровождается появлением кашля, а мезентериальных — болями в животе. Через 10—15 дней размеры лимфатических узлов уменьшаются, но длительно держится их припухлость и чувствительность при пальпации. - Характерные изменения со стороны крови имеют важное значение в клинической симптоматике инфекционного мононуклеоза. Характерно появление атипичных лейкоцитов (моноцитов) и лимфоцитов (лимфомоноцитов).
Изменения эритроцитов, гемоглобина и тромбоцитов не характерны для инфекционного мононуклеоза. Изменения в формуле крови держатся в течение нескольких недель. Нередко через 1—1 л /2 года после перенесенного инфекционного мононуклеоза. - У 3—25% больных на коже бывает сыпь: пятнисто-папулезная, геморрагическая, розеолезная, петехиальная или типа потницы. Сроки высыпания неопределенные, сыпь держится 1—3 дня, исчезая бесследно.
Нетипичные симптомы для инфекционного мононуклеоза.
- Встречаются пневмонии интерстициального характера, выявляемые лишь рентгенологически.
- Иногда наблюдаются симптомы поражения нервной системы: головная боль, бессонница, адинамия,, психозы, судороги, параличи.
- Крайне редко поражаются сосудо-двигательный и дыхательный центры.
В зависимости от тяжести заболевания на 1—4-й нед болезни нормализуется температура, исчезают явления ангины, уменьшаются селезенка, печень, лимфатические узлы. Однако у части больных увеличение селезенки, как и гематологические сдвиги в виде остаточных явлений могут оставаться в течение нескольких месяцев.
Осложнения.
Осложнения при инфекционном мононуклеозе редки. Наиболее опасен отек мягких тканей зева и гортани в связи с гиперплазией их лимфоидного аппарата. Распространяясь на слизистую оболочку, отек мбжет привести к асфиксии и потребовать оперативного вмешательства. Катаральное воспаление слизистой оболочки глотки способствует возникновению среднего отита, особенно у детей младшего возраста (15%). Опасным осложнением является спонтанный разрыв резко увеличенной селезенки.
Диагностика.
Диагностические ошибки наблюдаются при инфекционном мононуклеозе чаще, чем при других инфекционных заболеваниях. Достоверный диагноз возможен только при комплексном учете клинических и лабораторных данных.
Клинический диагноз этого заболевания считается достоверным, если у одного и того же больного проявляются все основные симптомы болезни: лихорадки, ангины, увеличения селезенки, печени, заднешейных лимфатических узлов, своеобразных гематологических изменений.
Дифференциальный диагноз.
Инфекционный мононуклеоз приходится дифференцировать с большим числом заболеваний, имеющих сходную с ним клиническую картину.
Наибольшие трудности возникают при разграничении инфекционного мононуклеоза, протекающего с желтухой, с вирусным гепатитом . В таких случаях дифференциально-диагностическое значение приобретают лимфаденит, лихорадка и лимфомоноцитарная реакция крови, редко наблюдаемые при вирусном гепатите. Биохимические показатели (степень повышения активности аланинаминотрансферазы, белково-осадочные пробы) имеют ограниченное значение.
Инфекционный мононуклеоз приходится дифференцировать от острых респираторных вирусных заболеваний, чаще — аденовирусной этиологии, с эпидемическим паротитом, иногда с корью и краснухой. В этих случаях важное дифференциально-диагностическое значение приобретают результаты серологического обследования больных.
Вследствие увеличения селезенки, печени, лимфатических узлов, наблюдаемого при инфекционном мононуклеозе, клиническая картина его напоминает острый лейкоз и лимфогранулематоз. В сомнительных случаях необходимы пункция или биопсия лимфатического узла, спинальная пункция, квалифицированное гематологическое исследование.
ЛЕЧЕНИЕ.
Специфической терапии инфекционного мононуклеоза нет.
- Симптоматическое и общеукрепляюще лечение, витамины С, группы В и Р.
- Антибиотики (пенициллин, тетрациклин) применяются при мононуклеозе с выраженными ангинами. Левомицетин и сульфаниламиды противопоказаны из-за их угнетающего действия на кроветворение.
- При тяжелом течении заболевания применяются кортикостероидные гормоны, дезинтоксикационная и симптоматическая терапия. Необходимым условием успешной терапии являются хороший уход за больными и полноценное питание.
Профилактика.
Госпитализация больных проводится по жизненным показаниям. Наблюдение за контактными и карантин в очаге не устанавливаются. Специфическая профилактика не разработана.
Проявления инфекционного мононуклеоза могут быть похожи на обычное ОРЗ. Поэтому мононуклеоз часто остается нераспознанным, и родители начинают бить тревогу лишь тогда, когда сталкиваются с последствиями болезни. Что нужно сделать для своевременной диагностики заболевания?
Самая высокая заболеваемость мононуклеозом отмечается среди детей 3-9 лет, но чаще всего болезнь у них протекает в легких формах, которые наиболее сложны для диагностики и часто остаются нераспознанными. Основная опасность этой инфекции в том, что после перенесенного заболевания у ребенка длительно сохраняются нарушения в иммунной системе, и он становится восприимчивым к самым разнообразным микроорганизмам - бактериям, вирусам, грибам, которые могут стать причиной многочисленных инфекционных осложнений.
Инфекционный мононуклеоз - это вирусная инфекция, для которой характерны поражение лимфатических узлов, печени и селезенки, ангина и повышение температуры.
Дети первого года жизни, как правило, не болеют: они защищены антителами, полученными от матери во время внутриутробного периода развития (при условии, что мать в свое время перенесла эту инфекцию).
Возбудитель заболевания
Вызывает заболевание вирус Эпштейна-Барр, являющийся близким "родственником" вируса герпеса. Свое название этот вирус получил в честь двух канадских исследователей, которые открыли его в 1964 г. Вирус распространен во всем мире, и его можно обнаружить у большей части взрослого населения планеты. Подобно вирусу простого герпеса, однажды проникнув в организм, вирус Эпштейна-Барр навсегда остается в нем. Заболеваемость отмечается круглый год, подъемы ее случаются весной и осенью.
Вирус мало устойчив к внешним воздействиям и быстро погибает вне организма человека. Заразность его не очень велика, поэтому инфекционный мононуклеоз никогда не протекает в виде эпидемий - отмечаются только отдельные (спорадические) случаи или небольшие локальные вспышки. Передается вирус воздушно-капельным путем, но для заражения требуется длительный контакт с больным. Еще вирусные частицы можно обнаружить в слюне больного или вирусоносителя, и вторым путем передачи возбудителя может быть контактный: болезнь передается через игрушки или другие предметы, на которые попала инфицированная слюна.
После заражения вирус проникает в слизистую оболочку верхних дыхательных путей, размножается там, проникает в миндалины и лимфатические узлы. Он поражает практически все лимфоузлы, печень, селезенку. Взамен В-лимфоцитов, зараженных и поврежденных вирусом, организм начинает вырабатывать новые клетки, получившие название "атипичные мононуклеары". Они отсутствуют у здоровых людей, а их название определило современное название болезни - "мононуклеоз".
Симптомы
Первые признаки заболевания можно обнаружить через неделю-две после заражения. Иногда инкубационный период более длительный (может увеличиваться до 1-1,5 месяцев).
Заболевание начинается остро, с быстрым подъемом температуры до высоких цифр (38-39°С). У больного увеличиваются все лимфатические узлы, особенно заднешейные, затылочные и подчелюстные. Их увеличение заметно на глаз, при надавливании они безболезненны.
Практически всегда при инфекционном мононуклеозе поражается носоглотка и миндалины. У больных отмечается заложенность носа и затруднение носового дыхания, осиплость голоса. Дети часто храпят во сне. Небные миндалины (гланды) увеличены и воспалены, часто на них появляются налеты (сплошные или в виде отдельных островков), которые могут быть похожими на налеты при дифтерии. Их появление обычно сопровождается еще большим (до 39-39,5°С) повышением температуры и ухудшением самочувствия. Несмотря на воспалительные изменения, боли в горле у больных, как правило, нет (или она незначительна), выделения из носа тоже отсутствуют.
У всех больных обнаруживается увеличение печени и селезенки. Иногда появляется желтуха. Но тяжелых гепатитов при инфекционном мононуклеозе не бывает. Увеличение печени может сохраняться длительно, ее размеры обычно нормализуются только через 1-2 месяца от начала заболевания.
В разгар заболевания только у некоторых больных появляются высыпания на коже. Но сыпь возникает практически всегда в том случае, если больного лечили ампициллином - широко распространенным антибиотиком. Эта сыпь пятнистая, ярко-красная, очень похожая на аллергическую, держится 6-14 дней и проходит самостоятельно без какого-либо лечения. Ее появление не означает, что у больного аллергия на ампициллин и другие пенициллиновые антибиотики. Просто вирус Эпштейна-Барр непонятным образом "извращает" реакцию организма на их введение.
Течение инфекционного мононуклеоза обычно заканчивается за 2-4 недели, но иногда может затянуться до полутора месяцев.
В-лимфоциты, которые поражает вирус Эпштейна-Барр, - это одни из главных клеток иммунной системы. Поэтому заболевание сопровождается ослаблением иммунитета и повышенной восприимчивостью ребенка к другим инфекциям. Эти инфекции вызываются уже не вирусами, а, как правило, бактериями и расцениваются как осложнения инфекционного мононуклеоза. Например, каждый десятый ребенок после ангины, вызванной самим вирусом, переносит еще одну ангину, вызванную стрептококком. Также возможны гнойные отиты (воспаления среднего уха), бронхиты и воспаление легких.
Диагностика
Симптомы инфекционного мононуклеоза достаточно характерны - увеличение лимфоузлов, ангина, увеличение печени и селезенки, повышение температуры. Но не всегда каждый из этих признаков достаточно выражен, поэтому правильно поставить диагноз может только врач. В обязательном порядке назначается лабораторное исследование: диагноз выставляют в случае обнаружения в общем анализе крови характерных для инфекционного мононуклеоза клеток - атипичных мононуклеаров. Чем больше их количество, тем тяжелее протекает заболевание. Кроме того, современные лабораторные методы позволяют обнаружить в крови и сам вирус (точнее, его генетический материал), с этой целью широко используется ПЦР - полимеразная цепная реакция.
Всех больных инфекционным мононуклеозом обследуют на ВИЧ-инфекцию (дело в том, что ее ранние стадии тоже могут сопровождаться мононуклеозо-подобными симптомами). Консультация врача нужна и для того, чтобы исключить другие грозные болезни - злокачественные заболевания крови и дифтерию. Отличить инфекционный мононуклеоз от дифтерии или обычной ангины помогает бактериологическое исследование (больным делают мазок с небных миндалин, а затем посев на дифтерийную палочку и стрептококки, если эти бактерии не обнаружены - вероятность диагноза "инфекционный мононуклеоз" значительно возрастает).
Опасный вирус
Помимо инфекционного мононуклеоза, вирус Эпштейна-Барр считают виновником еще ряда более серьезных недугов: рассеянного склероза - хронического заболевания, при котором вследствие нарушений работы иммунной системы повреждаются нервные волокна, что ведет к постепенной утрате различных функций нервной системы (нарушениям зрения, потере координации, двигательным расстройствам и т.д.); онкологических заболеваний системы кроветворения; синдрома хронической усталости, который имеет разные причины и характеризуется повышенной утомляемостью, постоянным чувством сильной усталости, болями в мышцах, сонливостью и депрессией, которые длятся месяцами, а иногда и годами.
Лечение
До настоящего времени нет доступного и эффективного лекарства, которое могло бы быстро уничтожить вирус в организме. Поэтому лечение направлено в первую очередь на облегчение симптомов заболевания и предупреждение развития осложнений. Больных с легкими формами лечат на дому. Детей госпитализируют в инфекционный стационар только при тяжелых формах инфекции, выраженном увеличении печени и селезенки, появлении желтухи, а также в случае необходимости подтверждения диагноза и исключения других заболеваний.
Очень важен постельный режим в остром периоде заболевания (в среднем от 1 до 3 недель): есть вероятность травмирования увеличенной селезенки и даже ее разрывов. По этой же причине детям ограничивают физическую нагрузку в течение полугода после перенесенного заболевания.
Для снижения температуры при инфекционном мононуклеозе используют парацетамол или препараты на его основе. Аспирин категорически не рекомендуется, поскольку его применение, особенно при этом заболевании, может спровоцировать развитие синдрома Рея (тяжелого поражения печени и головного мозга). Для облегчения носового дыхания назначают сосудосуживающие капли в нос, для профилактики бактериальной ангины и фарингита - полоскание зева и глотки растворами антисептиков (раствором фурациллина, настойками календулы, ромашки или шалфея). Для уменьшения интоксикации необходимо обильное теплое питье.
В некоторых случаях (тяжелое течение заболевания, значительное увеличение селезенки и лимфатических узлов) приходится назначать кортикостероидные гормоны (преднизолон), которые оказывают противовоспалительное действие.
Как бы тяжело ни протекало заболевание, оно заканчивается выздоровлением. Но нарушения в иммунной системе могут сохраняться достаточно продолжительное время (до 6 месяцев). В течение этого времени ребенок имеет повышенную восприимчивость к различным инфекциям, поэтому необходимо ограничивать его контакты с другими людьми. Организм еще долго восстанавливается после болезни: ребенок быстро утомляется, капризничает, жалуется на плохой аппетит еще несколько месяцев после выздоровления. На это время нежелательно планировать дальние поездки, в том числе и "на оздоровление", при необходимости выполнения плановых прививок их переносят на более поздний срок.
Перенесенное заболевание оставляет после себя стойкий иммунитет: несмотря на то, что вирус навсегда сохраняется в организме, рецидивов инфекционного мононуклеоза практически не бывает. Повторные заражения тем более невозможны.
Вирус Эпштейна-Барр имеет онкогенную активность (может вызывать онкологические заболевания крови), поэтому детей, у которых после клинического выздоровления длительно не восстанавливается нормальный состав клеток крови, обязательно направляют на консультацию к врачу-гематологу, у которого они в последующем длительно могут находиться на диспансерном учете.
Профилактика инфекционного мононуклеоза сводится к ограничению контактов с больными. Поскольку вирус малозаразен, то при появлении случая заболевания в организованном детском коллективе (в яслях, детском саду) никаких карантинных мероприятий не проводится - достаточно обычной влажной уборки. Детей, которые были в контакте с заболевшим, наблюдают 20 дней. Это максимальный инкубационный период заболевания, и если дети не заболели в течение этого времени - значит, заражения не было.
Специфической профилактики инфекционного мононуклеоза (например, прививок) до настоящего времени нет.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Обзор
Инфекционный мононуклеоз — вирусное заболевание, чаще всего поражающее детей и подростков. Возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр.
Более редкими синонимами инфекционного мононуклеоза являются: болезнь Филатова, железистая лихорадка, моноцитарная ангина.
Инфекционный мононуклеоз может поразить человека в любом возрасте, но в большинстве случаев им болеют дети, подростки и молодые люди. У маленьких детей болезнь протекает бессимптомно или с легким недомоганием. У взрослых мононуклеоз вызывает более тяжелые симптомы.
Основными признаками инфекционного мононуклеоза могут быть температура до 38-40°С, боль в горле, увеличение лимфатических узлов на голове и шее, слабость, а также увеличение печени и селезенки. Иногда болезнь протекает с сыпью и желтухой. После себя болезнь оставляет стойкий пожизненный иммунитет.
Инфекционный мононуклеоз не всегда легко отличить от других инфекций по внешним признакам, поэтому для диагностики обязательно берут анализ крови. В большинстве случаев этого оказывается достаточным, чтобы подтвердить диагноз. Реже требуются дополнительные исследования.
В большинстве случаев, с инфекционным мононуклеозом удаётся справиться в течение нескольких недель дома, соблюдая лечебный режим и принимая симптоматические средства. При развитии осложнений возможна госпитализация в инфекционную больницу.
Симптомы инфекционного мононуклеоза
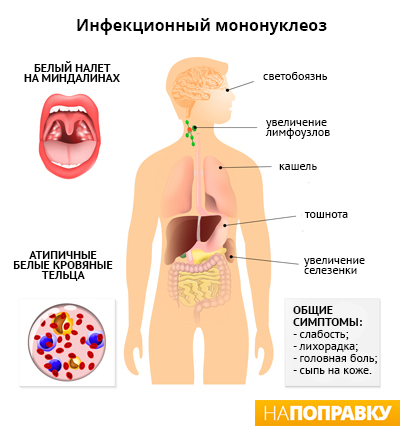
Первые симптомы мононуклеоза проявляются примерно через 1-2 месяца после заражения вирусом Эпштейна — Барр. Основные из них:
- высокая температура (жар);
- боль в горле — как правило, гораздо сильнее, чем при простуде или гриппе;
- увеличение лимфоузлов в шее и, возможно, в других местах, например, под мышками;
- быстрая утомляемость, слабость.
Инфекционный мононуклеоз также может вызывать следующие симптомы:
- общее недомогание;
- мышечная боль;
- повышенное потоотделение;
- отсутствие аппетита;
- боль в области глаз;
- опухание небных миндалин (гланд) и аденоидов (небольших узелков в глубине носа), что может затруднять дыхание;
- покраснение горла;
- небольшие красно-пурпурные пятнышки на небе;
- сыпь на коже;
- припухлость под глазами;
- болезненность или вздутие живота;
- пожелтение кожи и белков глаз (желтуха).
Большинство симптомов мононуклеоза проходят в течение 2-3 недель. Боль в горле обычно беспокоит на протяжении 3-5 дней, а затем постепенно стихает. Температура чаще держится около 2 недель. Усталость — самый стойкий симптом, зачастую она не проходит несколько недель, а некоторые люди испытывают постоянную усталость в течение нескольких месяцев после того, как остальные признаки болезни пройдут.
Причины инфекционного мононуклеоза
Возбудителем инфекционного мононуклеоза является вирус Эпштейна — Барр. В большинстве случаев вирус Эпштейна — Барр передается через слюну зараженного человека. Например, заражение может произойти следующим образом:
Источником инфекции может быть больной человек или носитель вируса, у которого нет симптомов болезни, но в слюне содержатся вирусные частицы. Попав в организм, вирус начинает размножаться в ротоглотке, проникает в лимфоциты — белые кровяные тельца и распространяется по всему телу.
Заражение вирусом обычно происходит в детстве. Если это случается до 3 лет, то инфекция протекает скрыто, иногда под видом ОРЗ. У 45% заразившихся старше 3 лет развиваются симптомы мононуклеоза. К 35 годам человек обычно уже инфицирован вирусом Эпштейна-Барр. Поэтому крайне редко заболевание разворачивается у людей старше 40 лет
После выздоровления иммунитет к вирусу вырабатывается на всю жизнь, и человек никогда больше не заболеет инфекционным мононуклеозом. Однако вирус остается в организме в дремлющем состоянии. Поэтому каждый инфицированный человек может в определенные моменты жизни становиться источником заражения окружающих.
Лечение инфекционного мононуклеоза
Специфического лечения инфекционного мононуклеоза не существует. Признаки инфекции обычно стихают в течение нескольких дней. С помощью лечебного режима и симптоматических средств можно облегчить течение мононуклеоза и ускорить выздоровление.
Для предотвращения обезвоживания старайтесь пить больше жидкости (лучше воду или фруктовые соки без сахара). Не употребляйте алкоголь, так как это может навредить печени, которая и так ослаблена болезнью.
Чтобы снять боль, общую ломоту и сбить температуру можно воспользоваться нестероидными противовоспалительными средствами, которые продаются без рецепта, например, ибупрофен, парацетамол и др. Детям до 16 лет не следует давать аспирин, так как есть риск развития у них редкого, но тяжелого заболевания под названием синдром Рейе. Регулярно полощите рот теплой подсоленной водой, это поможет облегчить боль в горле.
При мононуклеозе необходимо больше отдыхать, однако строгий постельный режим не рекомендуется. Длительное малоподвижное пребывание в кровати может усугубить и продлить слабость и чувство утомления. Постепенно увеличивайте уровень активности по мере возвращения сил, но не делайте ничего, что дается вам с трудом.
В течение месяца с начала заболевания воздерживайтесь от контактных видов спорта и любых занятий, во время которых вы можете упасть, так как мононуклеоз нередко сопровождается увеличением селезенки и резкий удар или падение могут спровоцировать ее разрыв.
Карантинных мер при мононуклеозе не принимают, так как большинство людей имеют иммунитет к вирусу Эпштейна — Барр. Поэтому вы можете вернуться на работу, в институт или школу, как только будете себя достаточно хорошо чувствовать. Риск распространения инфекции невелик, если во время болезни вы будете следовать простым правилам предосторожности, например, никого не целовать и не пользоваться общими столовыми приборами. Кроме того, необходимо тщательно мыть посуду и другие личные принадлежности, которые могут содержать частички слюны.
Антибиотики не помогают при мононуклеозе, так как они не лечат инфекционные заболевания, вызванные вирусами. Однако врач может назначить антибиотик в случае, если заметит признаки бактериальных осложнений, например, гнойной ангины или пневмонии (воспаления легких).
При тяжелом течении инфекционного мононуклеоза в лечении используются короткие курсы кортикостероидов. Например, если:
- очень сильно увеличились небные миндалины, что мешает дыханию;
- развилась тяжелая анемия (нехватка красных кровяных телец, переносящих кислород);
- появились признаки перикардита — воспаления сердечной сумки;
- наблюдаются нарушения работы головного мозга или нервов, например, энцефалит.
В тяжелых случаях мононуклеоза рекомендуется стационарное лечение, то есть госпитализация в больницу. Показаниями к госпитализации может быть:
- свистящее дыхание (стридор) или трудности при дыхании;
- нарушение проглатывания жидкостей;
- сильная боль в животе.
В больнице проводят лечение, в зависимости от тяжести состояния и выраженности симптомов. Это может быть введение лекарственных растворов, антибиотиков, кортикостероидов внутривенно или внутримышечно. В редких случаях требуется операция по удалению селезенки (спленэктомия), если произойдет ее разрыв.
Осложнения инфекционного мононуклеоза
Большинство людей с инфекционным мононуклеозом выздоравливают в течение 2-3 недель и не испытывают каких-либо дальнейших проблем со здоровьем. Тем не менее, в некоторых случаях могут развиться осложнения. Некоторые из основных осложнений при мононуклеозе описаны ниже.
Продолжительная усталость наблюдается более чем в 10% случаев мононуклеоза. Упадок сил может длиться более 6 месяцев после заражения. Некоторые специалисты считают, что это может быть формой синдрома хронической усталости. Это плохо изученное заболевание, вызывающее постоянную усталость и ряд других симптомов, таких как головная боль и боль в суставах.
Сокращение количества клеток крови. В редких случаях мононуклеоз может привести изменениям в крови, а именно к сокращению количества:
- эритроцитов — красных кровяных телец (анемия) — может вызвать усталость и одышку;
- нейтрофилов — белых кровяных телец (нейтропения) — может повысить риск вторичного заражения;
- тромбоцитов — из-за этого легче появляются синяки и дольше не останавливается кровотечение.
В большинстве случаев нарушения формулы крови носят временный характер и проходит в течение нескольких месяцев, не вызывая серьезных симптомов.
Разрыв селезенки — редкое и опасное осложнение мононуклеоза. Риск разрыва селезенки очень мал, это случается лишь в 1 случае мононуклеоза из 500–1000, но разрыв селезенки может приводить к смерти в результате сильного внутреннего кровотечения. Основной симптом разрыва селезенки — острая боль в животе слева. В этом случае нужно вызвать скорую помощь, позвонив со стационарного телефона по номеру 03, с мобильного 911 или 112. В некоторых случаях может потребоваться экстренная операция по удалению увеличенной или разорванной селезенки (спленэктомия).
Разрыв селезенки, как правило, происходит при повреждении, вызванном интенсивной физической активностью, например, занятиями контактными видами спорта. Поэтому необходимо воздерживаться от такой активности не менее месяца после проявления симптомов инфекционного мононуклеоза. Будьте особенно осторожны в течение второй и третьей недели болезни, так как в этот период селезенка наиболее уязвима.
Примерно у половины людей с мононуклеозом увеличивается селезенка. Само по себе это не представляет угрозы здоровью.
Неврологические осложнения. Менее чем в 1% случаев вирус Эпштейна — Барр может поразить нервную систему и спровоцировать развитие ряда неврологических заболеваний:
- Синдром Гийена-Барре — повреждение периферических нервов, что вызывает онемение и слабость в конечностях, вялый паралич.
- Паралич лицевого нерва (паралич Белла) — временный паралич одной половины лица.
- Вирусный менингит — инфекционное заболевание, поражающее защитную оболочку головного и спинного мозга. Вирусный менингит обычно протекает легче, чем бактериальный менингит, который может привести к смерти.
- Энцефалит — инфекционное заболевание головного мозга.
Эти осложнения зачастую требуют специального лечения, но более чем в 80% случаев люди полностью выздоравливают.
Вторичная инфекция. Вторичное бактериальное заражение обычно возникает у людей со слабым иммунитетом, например, у больных СПИДом или людей, проходящих химиотерапию. У них мононуклеоз настолько ослабляет организм, что он становится уязвим для бактерий. При инфекционном мононуклеозе могут возникнуть такие тяжелые вторичные инфекционные заболевания как пневмония (инфекционное заболевание легких) и перикардит (инфекционное заболевание сердечной сумки).
Если у вас ослабленный иммунитет и вы заразились мононуклеозом, в качестве меры предосторожности вас могут положить в больницу, чтобы вы проходили лечение под наблюдением специалистов. Таким образом, врачи смогут тщательно следить за состоянием вашего здоровья и лечить вторичные инфекционные заболевания, если они появятся.
Когда обращаться к врачу при инфекционном мононуклеозе
Если вы думаете, что у вас или вашего ребенка мононуклеоз, обратитесь к врачу широкого профиля: терапевту или педиатру. С помощью сервиса НаПоправку вы также можете найти хорошего инфекциониста — узкого специалиста, который тоже занимается диагностикой и лечением мононуклеоза.
Если вам предложат госпитализацию, вы можете выбрать надежную инфекционную больницу для полноценного лечения мононуклеоза.
Читайте также:


