Инфекция helicobacter pylori что это такое как лечить
Причины развития язвы желудка и двенадцатиперстной кишки долгое время оставались для ученых загадкой. Но в 1979 году был обнаружен основной подозреваемый — бактерия хеликобактер пилори, живущая в желудочно-кишечном тракте. Она может существовать там на протяжении долгого времени, не причиняя вреда здоровью, но при благоприятных — для бактерии — обстоятельствах она начинает активно размножаться и повреждать слизистые оболочки.
Бактерия хеликобактер пилори — опасный враг ЖКТ
Широко распространенный и опасный микроорганизм — бактерия хеликобактер пилори (Helicobacter pylori), которая в большинстве случаев становится причиной язвы желудка и двенадцатиперстной кишки. Ей не страшна соляная кислота, содержащаяся в желудочном соке. Бактерия может годами жить в этой среде и разрушать слизистые оболочки, провоцируя развитие гастрита, гастродуоденита, язвенной болезни желудка и двенадцатиперстной кишки. При запущенной язве не исключено и развитие онкологии.
По некоторым данным, число инфицированных достигает 60%, однако далеко не в каждом случае антибактериальная терапия действительно необходима. Чаще всего концентрация бактерии мала и не может нанести вреда здоровью. Наша иммунная система держит количество бактерий под контролем, однако иногда защита ослабевает — к этому могут привести физическое и нервное перенапряжение, инфекционные болезни, вредные привычки и неправильный образ жизни. Тогда хеликобактер пилори активизируется и начинает интенсивно размножаться. Это случается примерно в 15% всех случаев заражения хеликобактер пилори. Ослабить защиту может и нездоровое питание — кислая или острая еда, маринады и копчености, которые раздражают желудочную оболочку, открывая доступ бактериям. К такому же исходу может привести и нарушение режима питания — вопреки рекомендациям врачей, советующих есть часто и понемногу, большинство горожан питается, в лучшем случае, дважды в день или перебивается фаст-фудом: выпечкой, снеками и разной другой сухомяткой.
Как правило, на начальной стадии развивается гастрит, затем — язва, а без должного лечения нужно быть готовым к крайне тяжелым последствиям — прободению язвы, кровотечениям и возникновению онкологической патологии. Кроме того, в таком случае определенные структурные изменения возможны не только в ЖКТ, но и в печени и поджелудочной железе.
При гастрите, гастродуодените и язвенной болезни врач обязательно направит вас на анализы. Цель исследований — найти виновника, то есть бактерию хеликобактер пилори, а также оценить ущерб, причиненный инфекцией. Для этого делают общий и биохимический анализ крови, анализ желудочного сока, биопсию, а также высокоточный ПЦР-анализ, который позволяет найти ДНК хеликобактер пилори даже в том случае, если ее концентрация невелика.
За последние 30 лет было разработано несколько эффективных методик уничтожения хеликобактер пилори. В 2005 году в Нидерландах состоялся всемирный консенсус гастроэнтерологов, на котором были разработаны и утверждены протоколы лечения болезней, спровоцированных Helicobacter pylori. Эти схемы дают положительный эффект в 80% случаев, а частота возникновения побочных эффектов не превышает 15%.
Обычно лечение занимает 14 дней и основывается на лекарственных средствах. Однако чтобы терапия была эффективной, необходимо также изменить образ жизни и придерживаться определенной диеты.
Как уничтожить бактерию хеликобактер пилори? Лечение состоит из трех этапов. Первая линия препаратов для борьбы с этой бактерией зачастую приносит ожидаемый эффект, но если она оказывается недостаточно эффективной, врачи назначают вторую линию препаратов. Если же и вторая линия не справилась с бактерией, то используются средства третьей линии.
Эту схему лечения называют трехкомпонентной, поскольку в ней используется сочетание трех лекарств. Она состоит из антибиотиков кларитромицина и амоксициллина, убивающих бактерии, и ингибиторов протонной помпы (действующее вещество омепразол и т.д.) — препаратов, регулирующих кислотность. Благодаря применению ингибиторов протонной помпы пациент избавляется от многих проявлений гастрита и язвенной болезни, кроме того, он может придерживаться менее строгой диеты во время лечения — хотя, конечно, питание все равно должно быть здоровым и сбалансированным. В некоторых случаях препараты на основе амоксициллина меняют на другое антибактериальное средство — метронидазол или нифурател.
Иногда врач может добавить и четвертый компонент — препараты висмута, оказывающие гастропротекторное, противовоспалительное и вяжущее воздействие, однако обычно такие средства назначают на втором этапе. Тем не менее данные препараты оказывают положительное влияние на течение болезни: они образуют на внутренних стенках желудка своеобразную пленку, благодаря чему притупляется болевой синдром и снимается воспалительный процесс.
Для пациентов пожилого возраста используется более мягкая схема, которая включает в себя только один антибиотик (амоксициллин), препараты висмута и ингибиторы протонной помпы.
Стандартная продолжительность первого этапа — одна неделя. При недостаточной эффективности курс может быть продлен до 2 недель, но не более. Примерно для 90–95% пациентов такая терапия оказывается действенной и второй этап не требуется вообще. Однако если к окончанию первого этапа не все бактерии погибли, схема лечения требует преобразования.
Схему лечения второго этапа называют четырехкомпонентной. Она включает в себя один ингибитор протонной помпы, препарат висмута и два антибиотика, взаимно усиливающие действие друг друга. Как правило, используются средства с действующими веществами тетрациклин и метронидазол, если они не применялись на первом этапе. Обычно выбирают такие антибиотики, которые еще не использовались в лечении, поскольку если бактерия хеликобактер пилори пережила первое воздействие определенных антибактериальных средств, то очевидно, что данный штамм к ним нечувствителен.
Второй вариант этой терапии состоит из препаратов на основе амоксициллина, антибиотика из группы нитрофуранов, ингибитора протонной помпы и препарата висмута. На этом этапе их очень часто включают в схему лечения.
Средства с трикалия дицитратом висмута оказывают бактерицидное действие, стимулируют цитопротекторные механизмы, повышают устойчивость слизистой оболочки к вредным воздействиям. Препараты восстанавливают защитные функции желудка и могут предотвратить рецидивы болезни.
Чтобы не снижать эффективность действующего вещества, рекомендуется во время приема средств на основе висмута отказаться от употребления в пищу фруктов, соков и молока.
Продолжительность терапии составляет от 10 до 14 дней.
В очень редких случаях положительного эффекта не удается добиться и после применения препаратов второй линии. Тогда проводятся тесты, которые определяют чувствительность бактерий к различным типам антибиотиков, и в схему включаются самые эффективные антибактериальные препараты. В целом же этот этап мало отличается от второго — назначаются ингибиторы протонной помпы, препараты висмута и два антибиотика, показавшие во время лабораторных исследований наибольшую эффективность.
Лекарства на основе висмута на этом этапе также играют важную роль, поскольку они обеспечивают комплексное лечение. Препараты с действующим веществом трикалия дицитрат висмута не только эффективно снимают неприятные симптомы болезни (изжогу, боль, вздутие), но и оказывают местное бактерицидное действие в отношении Helicobacter pylori, помогают активизировать регенерацию поврежденных клеток стенок желудка. Поэтому роль таких средств в эффективном лечении и уничтожении бактерии Helicobacter pylori трудно переоценить.
Не стоит давать вредоносной бактерии шанс. Если вы не уверены, инфицированы ли вы, пройдите лабораторное исследование, например, ПЦР-тест на хеликобактер пилори. Даже если бактерия обнаружится, это еще не значит, что вам необходимо лечение. Хеликобактер не всегда является причиной гастрита, но присутствует в организме у каждого. Как было сказано выше, здоровая иммунная система может контролировать концентрацию этой бактерии. Для профилактики развития заболеваний, связанных с хеликобактер, нужно придерживаться здоровой диеты, исключающей все, что может раздражать слизистую желудка — маринады, специи и острые приправы, жареное, алкоголь, кофе и газированные напитки, кислые овощи и фрукты. Но если все-таки диагностирован гастрит, вне зависимости от причины его возникновения обязательно следует защищать желудок, и лучше всех с этим справляются препараты висмута, оказывающие гастропротекторное, противовоспалительное и вяжущее воздействие.
[youtube.player]
Helicobacter pylori представляет собой болезнетворную бактерию, которая обитает в основном в пилорическом (антральном) отделе желудка.
На фото ниже видно, что микроорганизм имеет форму спирали, к которой прикреплены жгутики. Такое строение помогает ей крепко держаться за стенки пищеварительного органа, передвигаться по нему вместе со слизью и существовать в кислой среде, которую многие патогенные микроорганизмы не переносят и гибнут.
Попадая в организм человека, хеликобактер пилори вызывает опасное заболевание – хеликобактериоз. Бактерии стремительно размножаются, и в процессе своей жизнедеятельности производят много токсинов, разъедающих слизистую оболочку желудка (двенадцатиперстной кишки), а затем и сами стенки пищеварительного органа. Подобное воздействие опасно тем, что создаёт благоприятную среду для гастрита, язвы, а также злокачественных новообразований.
Что это такое?
Хеликобактер пилори — это всего лишь бактерия, которую обнаруживаются у пациентов с различными заболеваниями желудка и кишечника, двенадцатиперстной кишки в частности.
В попытке подтвердить правоту своей догадки, Барри Маршалл провел эксперимент на себе, выпив содержимое чашки Петри, в которой культивировался хеликобактер пилори. Спустя буквально несколько дней у ученого обнаружился гастрит. Вылечить его удалось, принимая на протяжении двух недель метронидазол. И уже в 2005 году авторы этого открытия ученые за свое открытие получили в области медицины Нобелевскую премию. Весь мир признал, что язвы и гастриты, со всеми вытекающими и сопутствующими заболеваниями, появляются именно из-за хеликобактерии.
Как можно заразиться?
Инфицирование происходит при передаче бактерий от одного человека к другому фекально-оральным или орально-оральным путем. Кроме этого, существуют гипотезы о передаче это бактерии от кошек к человеку, а также об их механическом переносе мухами.
Чаще всего заражение происходит в детском возрасте. Самым вероятным путем заражения считается передача хеликобактер пилори от человека к человеку, которая может происходить тремя способами:
- Ятрогенный (обусловленный медицинскими процедурами) путь. При этом пути заражение обусловлено использованием эндоскопического или другого медицинского инструмента, который контактировал со слизистой оболочкой желудка инфицированного пациента, у другого человека.
- Фекально-оральный путь. H. pylori выделяются со стулом зараженных людей. Источником инфицирования могут быть загрязненные каловыми массами вода или продукты питания.
- Орально-оральный путь. Существуют данные, что хеликобактер пилори может находиться в ротовой полости. Поэтому возможна передача бактерий при совместном использовании столовых приборов и зубных щеток, поцелуях.
Что происходит в организме?
На начальном этапе после попадания в желудок H. pylori, быстро двигаясь при помощи жгутиков, преодолевает защитный слой слизи и колонизирует слизистую оболочку желудка. Закрепившись на поверхности слизистой, бактерия начинает вырабатывать уреазу, благодаря чему в слизистой оболочке и слое защитной слизи поблизости от растущей колонии растёт концентрация аммиака и повышается pH. По механизму отрицательной обратной связи это вызывает повышение секреции гастрина клетками слизистой желудка и компенсаторное повышение секреции соляной кислоты и пепсина, с одновременным снижением секреции бикарбонатов.
Муциназа, протеаза и липаза, вырабатываемые бактерией, вызывают деполимеризацию и растворение защитной слизи желудка, в результате чего соляная кислота и пепсин получают непосредственный доступ к оголённой слизистой желудка и начинают её разъедать, вызывая химический ожог, воспаление и изъязвление слизистой оболочки.

Заблуждения, связанные с Helicobacter pylori
Нередко, при обнаружении Helicobacter pylori, пациенты начинают беспокоиться об их эрадикации (уничтожении). Само наличие Helicobacter pylori в желудочно-кишечном тракте не является причиной для немедленной терапии с применением антибиотиков или других средств. В России количество носителей Helicobacter pylori достигает 70 % населения и подавляющее большинство из них не страдает какими-либо заболеваниями желудочно-кишечного тракта. Процедура эрадикации предполагает прием двух антибиотиков (например, кларитромицина и амоксициллина).
Helicobacter pylori однозначно требует эрадикации, если у больного имеется язва желудка или двенадцатиперстной кишки, МАLТома или если у него была резекция желудка по поводу рака. Многие авторитетные гастроэнтерологи (не все) в этот список включают также атрофический гастрит. Эрадикация Helicobacter pylori может быть рекомендована для снижения риска развития рака желудка. Известно, что как минимум 90% случаев рака желука связаны с H. pylori-инфекцией (Старостин Б.Д.).
Симптомы и первые признаки
Развитие инфекции в пищеварительном тракте длительное время протекает практически бессимптомно. Бактерии прикрепляются к слизистой кишечника и 12-перстной кишки, вырабатывают токсичный фермент, который постепенно разъедает клетки эпителиальных тканей.
Только когда на стенках органа появляются эрозии и язвочки, пациента начинают тревожить неприятные симптомы Helicobacter pylori:
- чувство вздутия и переполненности желудка после приёма пищи;
- частая отрыжка с привкусом кислоты во рту;
- регулярно болит желудок;
- наблюдается жжение в пищеводе, горьковатый вкус во рту;
- регулярные приступы тошноты, рвотные позывы;
- повышенное газообразование, которое провоцирует колики и дискомфорт.
У взрослых неприятные признаки бактерии хеликобактер пилори появляются чаще всего после еды и не проходят даже после опорожнения кишечника. Пациента одолевает вялость, упадок сил, сонливость, раздражённость. Наличие helicobacter pylori в желудке или двенадцатиперстной кишке может сопровождаться мелкой кожной сыпью, в частности, на лице. При гастрите или язве, вызванными хеликобактериозом, пациент жалуется на изменения в стуле (запор или понос), неприятный запах изо рта, ломкость ногтевой пластины и постоянное общее недомогание.
Какие заболевания может спровоцировать H. pylori
Наличие H. pylori в желудке само по себе не является заболеванием. Однако эти бактерии повышают риск развития различных болезней пищеварительного тракта.
Хотя колонизация слизистой желудка хеликобактери вызывает гистологический гастрит у всех зараженных людей, лишь у небольшой части из них развивается клиническая картина этого заболевания. По оценкам ученых, у 10-20% людей, зараженных хеликобактер пилори, развивается язва, а у 1-2% — рак желудка.
Заболевания, развитие которых связано с хеликобактерной инфекцией:
- Гастрит – это воспаление слизистой оболочки желудка. Вскоре после инфицирования H. pylori у человека развивается острый гастрит, связанный иногда с диспепсией или тошнотой. Острый воспалительный процесс поражает весь желудок и приводит к снижению секреции кислоты. Через определенный период времени после острого гастрита развивается хронический.
- Язва желудка и двенадцатиперстной кишки. Согласно научным данным, 70-85% всех язв желудка и 90-95% всех язв двенадцатиперстной кишки вызваны бактерией
- Функциональная диспепсия – это боль в верхней части живота, не вызванная язвой или другими поражениями желудка. Результаты научных исследований показали, что некоторые виды диспепсии связаны с инфекцией. Лечение, направленное на эрадикацию бактерий, облегчает состояние у многих пациентов с функциональной диспепсией, а также снижает риск развития язв и рака желудка в будущем.
- Рак желудка. Хеликобактер пилори – признанный учеными этиологический фактор развития рака желудка. По одной из гипотез, бактерии способствуют выработке свободных радикалов и увеличивают риск возникновения мутаций в клетках желудка.
- MALT-лимфома желудка. О связи инфекции с этим заболеванием впервые сообщили в 1991 году. Считается, что эта бактерия вызывает 92-98% MALT-лимфом желудка.
Диагностика
Для обнаружения инфекции в организме используются различные методы обследования, каждый из которых имеет свои преимущества, недостатки и ограничения. Традиционно все методы разделяют на неинвазивные и инвазивные.
Инвазивные методы обнаружения:
- Гистологическое исследование – изучение специально окрашенных образцов тканей желудка, полученных с помощью биопсии во время эндоскопического обследования, под микроскопом.
- Микробиологический посев и выделение культуры хеликобактери. Для получения материала для посева используют биопсию или образец желудочного сока, которые получают во время эндоскопического обследования.
- Полимеразная цепная реакция (ПЦР) – позволяет обнаружить инфекцию в небольших образцах тканей, полученных с помощью биопсии.
- Быстрый уреазный тест – во время этого метода используется способность бактерии к переработке мочевины. Образец тканей, полученный с помощью биопсии, помещают в среду, содержащую мочевину и индикатор рН. Бактерии расщепляют мочевину на двуокись углерода и аммиак, из-за чего повышается рН среды и изменяется цвет индикатора.
Неинвазивные методы обнаружения:
- Серологические анализы крови, с помощью которых можно обнаружить антитела к хеликобактери.
- Дыхательный тест с мочевиной. Во время этого обследования пациенту дают выпить раствор с мочевиной, молекула которой содержит меченый изотоп углерода. Хеликобактери расщепляет мочевину на аммиак и углекислый газ, который содержит меченый атом углерода. Этот газ проникает в кровоток и выводится через легкие с воздухом. Через полчаса после употребления раствора с мочевиной пациент выдыхает в специальный мешочек, в котором с помощью спектрометрии обнаруживают меченый атом углерода.
- Выявление антигенов H. pylori в кале.

Как избавиться от Helicobacter pylori?
В 2019 году приемлемой схемой эрадикации Helicobacter pylori у взрослых считается лечебный режим, обеспечивающий не менее чем 80 % эффективно подтверждённого повторным обследованием излечения от хеликобактерной инфекции и заживления язвы или гастрита, имеющий продолжительность не более 14 суток и обладающий приемлемо низкой токсичностью (побочные эффекты должны развиваться не более чем у 10—15 % больных и в большинстве случаев не быть столь серьёзными, чтобы требовать досрочного прекращения лечения).
Постоянно разрабатываются новые схемы и протоколы эрадикации хеликобактера. При этом преследуется несколько целей:
В 2019 году экспертами Маастрихтом-IV были рекомендованы следующие эрадикационные схемы Helicobacter pylori:
Трёхкомпонентная терапия, была предложена на первой Маастрихтской конференции и стала универсальной схемой лечения инфекции H. pylori. Она рекомендована всеми мировыми согласительными конференциями.
Схема включает препараты:
При этом показано, что схемы ИПН + кларитромицин + метронидазол (тинидазол) и ИПН + кларитромицин + амоксициллин эквивалентны. Установлено, что эффективность тройной терапии повышается, при увеличении её продолжительности до 10 или 14 дней (в зависимости от степени обсеменённости Helicobacter pylori и переносимости терапии пациентом).

В связи с различной резистентностью к антибиотикам в разных регионах мира, распространённостью различных штаммов Нр, генетическими особенностями населения, в разных странах или группах стран вырабатываются свои рекомендации в отношении эрадикации Нр. Некоторые из этих параметров, в частности, резистентность Нр к определенным антибиотикам, меняется с течением времени. Выбор конкретной схемы определяется также индивидуальной непереносимостью больного к препаратам, а также чувствительностью штаммов Нр, которыми инфицирован больной.
На съезде Научного общества гастроэнтерологов России были приняты следующие схемы эрадикации Нр, они актуальны на 2019 год:
1) Первые вариант . Трёхкомпонентная терапия, включающая перечисленные ниже препараты, которые принимаются в течение 10-14 дней:
2) Второй вариант . Четырёхкомпонентная терапия, включающая в дополнении к препаратам варианта 1 препарат висмута, её продолжительность также 10—14 дней:
3) Третий вариант . Если у больного имеется подтверждённая внутрижелудочной рН-метрией атрофия слизистой оболочки желудка с ахлоргидрией и ему, таким образом, нецелесообразно назначать кислотоподавляющие препараты (ИПН или Н2-блокаторы), применяется третий вариант (продолжительностью 10—14 дней):
- амоксициллин (500 мг 4 раза в день или 1000 мг 2 раза в день) +
- кларитромицин (500 мг 2 раза в день), или джозамицин (1000 мг 2 раза в день), или нифурател (400 мг 2 раза в день) +
- висмута трикалия дицитрат (120 мг 4 раза в день или 240 мг 2 раза в день).
4) Четвертый вариант . Если пожилым больным невозможна полноценная эрадикационная терапия, применяют усечённые схемы:
Другой способ: висмута трикалия дицитрат по 120 мг 4 раза в день в течение 28 дней. При наличии болей в области желудка — короткий курс ИПН.
Возможные осложнения от лечения антибиотиками
Факторы, повышающие риск появления побочных эффектов при проведении эрадикционной терапии:
- Индивидуальная непереносимость препаратов;
- Наличие соматических патологий;
- Негативное состояние микрофлоры кишечника в начальный период лечения.
Осложнения эрадикционной терапии – побочные действия:
- Аллергическая реакция на компоненты препаратов, исчезающая после отмены;
- Диспепсические явления ЖКТ (дискомфорт в желудке и кишечнике, привкус горечи и металла, тошнота и рвота, диарея, метеоризм). Обычно все эти явления самопроизвольно проходят спустя короткое время. В редких случаях (5-8 %) врач назначает средства против рвоты или диареи, или отменяет курс.
- Дисбактериоз. Чаще проявляется у пациентов, ранее имевших нарушения функции ЖКТ, развивается при лечении препаратами тетрациклинового ряда или при терапии макролидами. Кратковременный курс не способен нарушить баланс микрофлоры кишечника, для профилактики дисбактериоза нужно чаще употреблять кисломолочную продукцию: йогурт, кефир.

Питание и диета
Безусловно, основным пунктом при лечении данной патологии выступает прием медицинских препаратов, но не менее важную роль играет правильное питание. Чтобы легко избавиться от хеликобактериоза, следует соблюдать следующие рекомендации:
- не делать больших интервалов между приемами пищи;
- употреблять пищу небольшими порциями;
- соблюдать 5-6 разовый режим питания, есть при этом нужно медленно, хорошо пережевывая еду и запивая ее достаточным количеством жидкости;
- пациенту следует отказаться от чересчур жирной, жареной или острой пищи, газированных напитков, маринованных блюд, алкоголя.
В действительности это только общие рекомендации, в каждом отдельном случае питание должно рассчитываться исходя из уровня кислотности (пониженная, повышенная) и назначаться только специалистом, проводящим лечение.
Профилактика
Полностью вылечиться от хеликобактериоза можно, если помимо терапии придерживаться профилактических мер:
- Соблюдение гигиены. Мыть руки перед приёмом пищи, не употреблять грязные овощи и фрукты, сомнительную воду. Не использовать чужие предметы обихода.
- Своевременное обнаружение болезни. При плохом самочувствии или подозрении на присутствие в организме патогенной бактерии важно немедленно обратится к врачу, пройти нужные тесты.
- Укрепление иммунитета. Здоровый образ жизни (плаванье, бег, пешие прогулки) повышает защитные силы и препятствует проникновению болезнетворных микробов в организм.
- Правильное питание. Дробный приём пищи, малые дозы и отказ от жареного, солёного, острого, копчёного, алкоголя и курения.
Основная опасность helicobacter pylori в том, что она может спровоцировать гастрит, язву даже новообразования злокачественного характера. От вредоносных бактерий невозможно избавиться без антибиотиков. Поэтому важно строго придерживаться специальных схем лечения и соблюдать профилактические меры.
Какой врач лечит хелиобактериоз?
При появлении болей и других негативных симптомов в желудке, а так же при диагностировании бактерии нужно обращаться к врачу-гастроэнтерологу. Если сходные проблемы появились у детей, следует проконсультироваться с детским гастроэнтерологом.
При отсутствии этих специалистов нужно обратиться к терапевту, при лечении детей — к педиатру.
[youtube.player]Заражение Helicobacter pylori является наиболее частой причиной гастрита, а также способствовать развитию язвы желудка и двенадцатиперстной кишки.
Что такое Helicobacter pylori?
Helicobacter pylori (также известная как H. pylori, хеликобактерная инфекция или Хеликобактер пилори) — мельчайшая бактерия в форме спирали, которая способна колонизировать слизистую оболочку желудка и двенадцатиперстной кишки, вызывая хронический гастрит и язву желудка.
Бактерии вида Helicobacter pylori имеют продолговатую форму, которая может быть изогнутой или спиралевидной. На одном конце они несут нитевидные клеточные отростки (так называемые жгутики), которые они используют как своего рода пропеллеры для перемещения по слизистой желудка.
В слизистой Хеликобактер пилори находит оптимальные условия для жизни, потому что слизистая оболочка желудка защищает бактерии от агрессивной желудочной кислоты.
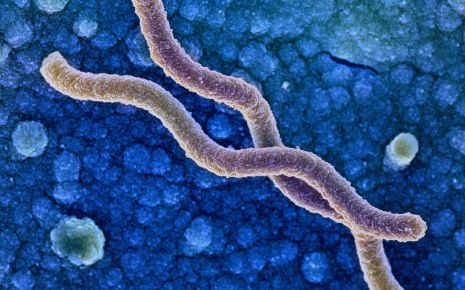
Спиралевидная форма помогает Helicobacter pylori проникать в слизистую оболочку желудка.
После заселения, бактерии Хеликобактер влияют на количество кислоты, выделяемой желудком. Вначале острой хеликобактерной инфекции продуцирование желудочной кислоты снижается и может оставаться низкой в течение недель или месяцев. Затем кислотность в желудке, как правило, снова нормализуется.
Однако при хронической инфекции Хеликобактер продукция кислоты в желудке у большинства больных наоборот увеличивается — только в редких случаях она ниже нормы.
Инфицирование данным микроорганизмом становится настоящей проблемой для современной медицины, ведь практически каждый второй взрослый человек является носителем бактерии, а, значит, имеет все риски для возникновения хронического воспаления в желудочно-кишечном тракте.
Хеликобактер пилори встречается во всем мире. Вероятно, колонизация желудка этими бактериями начинается ещё в детстве.
В целом, чем старше человек, тем выше вероятность того, что он является переносчиком бактерии Хеликобактер.
В развивающихся странах около 80% людей в возрасте от 20 до 30 лет уже инфицированы бактерией Helicobacter pylori. В промышленно развитых странах, таких как Россия, заражение происходит реже из-за повышения уровня жизни. Тем не менее, каждый второй взрослый человек, в районе 50 лет, несет в себе этот тип бактерии.
Бактерии впоследствии могут быть причиной различных заболеваний желудочно-кишечного тракта:
- Гастрит: 80% всех хронических гастритов являются бактериальными и в основном развиваются в результате Хеликобактер.
- Язва желудка: колонизация бактериями Хеликобактер пилори обнаруживается в 75% всех случаев язв желудка.
- Язва двенадцатиперстной кишки: у 99% пациентов с язвой двенадцатиперстной кишки слизистая оболочка желудка колонизирована Helicobacter pylori.
- Рак желудка: Изменения в слизистой оболочке желудка могут способствовать развитию рака желудка. Риск развития рака желудка или некоторых желудочно-кишечных лимфом (в частности экстранодальной лимфомы маргинальной зоны) увеличивается при наличии инфекции Хеликобактер пилори.
Как передается Хеликобактер пилори?

Заразиться Helicobacter pylori может как взрослый, так и ребенок. Основным путем передачи является фекально-оральный, таким образом болезнь причисляется к кишечным инфекциям, наряду с брюшным тифом или дизентерией. Продукты питания и вода, зараженные каловыми массами больного, могут стать источниками заражения.
Попадая в организм через ротовую полость, бактерия надежно прикрепляется к слизистой оболочке антрального отдела кишечника. Защитные силы кислого желудочного сока и местные макрофагальные факторы не могут противостоять Хеликобактер пилори, бактерия вырабатывает специфические нейтрализующие ферменты.
Выброс большого количества гастрина и ионов водорода повышают кислотность среды желудка, которая является сильным агрессором для нежной слизистой. Помимо этого, специфические цитотоксины обладают прямым повреждающим действием на клетки слизистой, вызывая эрозии и язвы. К тому, же бактерию Хеликобактер можно охарактеризовать как инородного агента, на который организм реагирует в виде хронической воспалительной реакции.
Несмотря на высокую вирулентность (то есть способность к заражению) Хеликобактер пилори имеется ряд факторов риска, которые значительно повышают риск развития дальнейших хронических заболеваний:
- хронический стресс;
- нерациональное питание и недостаток сна;
- курение;
- чрезмерное употребление алкоголя, кофе;
- наличие хронических заболеваний сахарный диабет, анемия, подагра);
- длительное лечение противоопухолевыми препаратами в анамнезе;
- склонность к желудочной гиперсекреции частые приступы изжоги);
- необходимость в частом приеме нестероидных противовоспалительных средств (Аспирин, Диклофенак, Индометацин).
Также можно выделить другие хронические заболевания желудка, которые усугубят клиническое течение хеликобактерной инфекции:
- аутоиммунный гастрит;
- неинфекционный гранулематозный гастрит;
- аллергический эозинофильный гастрит;
- инфекционный грибковый или вирусный гастрит.
Как развивается бактерия
Хеликобактер пилори развивается по двум стадиям:
- Начальная стадия. Первые симптомы заболевания могут длительное время не давать о себе знать. Легкая изжога и боль в эпигастрии не вызывают у большинства людей чувства опасения за свое здоровье.
- Развернутая стадия. Время наступления этой стадии индивидуально для каждого пациента и зависит от реактивности организма. Похудание без видимых причин, патологическое изменение аппетита (повышение или снижение) и нарастание явлений диспепсии могут свидетельствовать о бурном развитии заболевания.
Признаки заражения бактерией

- изжога – неприятное чувство жжения за грудиной, усиливающееся при наклоне туловища или в положении лежа на спине;
- отрыжка кислым;
- боль в эпигастральной области (в верхней части живота), возникающая через 2 часа после приема пищи;
- вздутие живота, склонность к метеоризму и запорам;
- тяжесть в животе;
- тошнота;
- рвота кислым содержимым желудка;
- снижение массы тела;
- уменьшение аппетита в связи со страхом приема пищи из-за болевого синдрома.
Если Хеликобактер у ребенка, или взрослого вызывает поражение двенадцатиперстной кишки, то можно заметить следующие симптомы заболевания:
- отрыжка горьким;
- появление тупой боли в области правого подреберья;
- спастический запор может смениться поносом.
У детей симптомы заболевания можно заметить только исходя из нарушения стула, ведь они могут не предъявлять других жалоб.
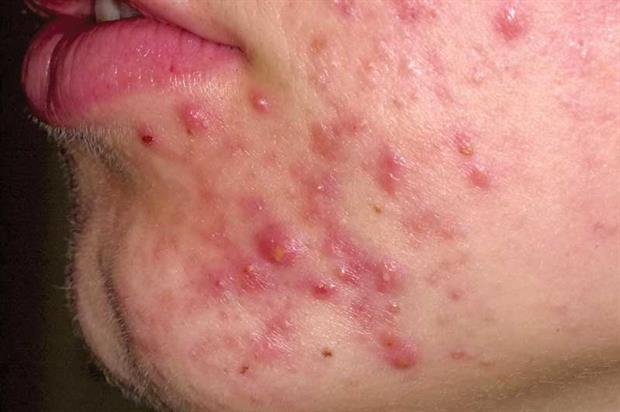
В некоторых случаях, особенно у детей, симптомы Хеликобактер пилори могут отобразиться на коже лица и всего тела в целом. Признаки на лице (см. фото выше) возникают в связи с развитием атопического дерматита – хронической аллергической реакции на присутствие инфекционного агента в организме:
- мелкие пузырьки, напоминающие ожог от листьев крапивы;
- красные или розовые пятна, возвышающиеся над поверхностью кожи;
- зуд кожи, приводящий к развитию ссадин и порезов, которые являются воротами присоединения вторичной инфекции.
Склонность к атопии (повышенной выработке иммуноглобулинов, которые отвечают за развитие аллергической реакции организма) зачастую является наследственным фактором. В связи с этим, следует обратить внимание на семейный характер проявления симптомов. Симптомы заболевания могут проявить себя именно кожными проявлениями, которые могут предшествовать развитию хронического гастродуоденита.
У людей старше 40 лет инфицирование Helicobacter pylori может сопровождаться появлением розацеа на лице (или розовых угрей). Прыщи локализуются преимущественно на носу, щеках, подбородке и лбу.
Некоторые ученые пытаются оспорить связь угревой сыпи и инфицирования Хеликобактером, однако, современная статистика указывают на то, что при лечение хеликобактерной инфекции антибиотиками проходит и угревая сыпь.
Хроническая инфекция Helicobacter pylori часто протекает без симптомов. Если признаки и появляются, они обычно немного типичные, более общие жалобы на проблемы в верхней части живота (такие как изжога, вздутие живота после еды, частая отрыжка без специфических привкусов).
Возможные осложнения
Колонизация желудка бактериями Helicobacter pylori может привести к воспалениям слизистой оболочки желудка, а также перерасти в язву желудка и двенадцатиперстной кишки.
Также, в ряде запущенных случаев, длительный хронический атрофический гастрит одновременно с Хеликобактер пилори может привести к развитию рака желудка.
Диагноз: Как обнаружить Хеликобактер?
Выявить наличие Хеликобактер пилори – несложная задача. Анализы крови и исследование желудочной секреции помогут поставить диагноз на начальных этапах диагностики:
- лабораторные методы исследования;
- дыхательный тест на Хеликобактер – современный быстрый и высокоинформативный метод исследования. Основан на однократном приеме суспензии с мечеными молекулами углерода, которые расщепляются специфическими ферментами Helicobacter pylori. Через некоторое время меченый углерод в составе углекислого газа определяется в выдыхаемом воздухе посредством специального прибора.
Преимущество уреазного теста заключается в его неинвазивности, то есть пациенту не приходится сталкиваться с забором крови или проведением ФГДС.
- серологическое исследование (поиск антител против Хеликобактер в крови пациента). Норма в крови – полное отсутствие антител к бактерии. Метод примечателен тем, что помогает поставить диагноз на самых ранних стадиях;
- анализ кала. При помощи полимеразно-цепной реакции специалисты лаборатории могут найти следы антигенов бактерий в кале;
- общий анализ крови. На хроническую инфекцию могут косвенно указывать такие признаки, как анемия, повышение СОЭ и лейкоцитов;
- инструментальные методы исследования;
- ФГДС – эндоскопический метод исследования желудка и двенадцатиперстной кишки. Поможет увидеть признаки хронического гастродуоденита. При проведении ФГДС врач проводит биопсию слизистой оболочки желудка, мельчайший кусочек ткани отправляется в лабораторию, где изучается специалистами.
Биопсийный материал окрашивается специальными веществами и рассматривается в микроскопе на предмет существования в нем бактерий.
- исследование желудочной секреции путем зондирования желудка, поможет установить факт повышенной кислотности желудочного сока;
- рентгенография желудка. Контрастный метод исследования, который редко используется в диагностике. Поможет провести дифференциальную диагностику с раком и полипами желудка, а также установить локализацию мельчайших язв и эрозий.
Лечение Helicobacter pylori
Лечение Helicobacter pylori проводиться с помощью лекарств. Основой лечения является антибиотикотерапия, которая ведет к эрадикации (полному удалению) бактерии из организма.
Чаще всего бактерию лечат по следующей схеме (так называемая тройная терапия):
- Кларитромицин+Амоксициллин;
- Метронидазол+Тетрациклин;
- Левофлоксацин+Амоксициллин;
- ингибиторы протонной помпы (Омепразол, Омез или Пантопразол).
Вот вся и схема, тройной терапией она называется потому, что применяются 2 разных антибиотика и 1 препарат ингибитора протонного насоса.
Лечение антибиотиками обычно занимает около недели. Ингибиторы протонной помпы являются более важной частью терапии при заражении Helicobacter pylori, так как они снижают секрецию желудочной кислоты и, таким образом, повышают рН желудка (делают его менее кислотным), что помогает уничтожать бактерии.
Поэтому ингибитор протонной помпы обычно принимается дольше, чем антибиотики, в общей сложности около четырех недель — дозировку после каждой недели понижают.
Дополнительно могут назначаться:
- Де-Нол. Препарат, создающий защитную пленку на слизистой оболочке желудка;
- Пробиотики. Длительный прием антибиотиков может привести к дисбактериозу. Поэтому пациент принимает Аципол, Линекс и другие препараты, нормализующие микрофлору желудочно-кишечного тракта.
Избавиться от хеликобактер пилори навсегда – возможно, благодаря четкой схеме лечения.
Снижение кислотности желудочного сока поможет значительно снизить симптомы изжоги, тошноты, рвоты и отрыжки.
- В качестве традиционных методов лечения рекомендуется применять по одной чайной ложке отвара льняного масла перед едой, который еще и защитит слизистую оболочку желудка. Для приготовления отвара следует нагреть льняное масло, а затем профильтровать. Полученная густая масса готова к употреблению.
- Другой метод – отвар из зверобоя и ромашки, который также следует применять за 30 минут до еды. Для приготовления отвара достаточно взять по 2 столовые ложки трав и залить их горячей водой. После того, как раствор остудился, следует хранить его в темной таре в холодильнике не более 7 дней. Иначе он потеряет свои полезные свойства.
- Настой из земляники или листьев брусники позволит справиться с выраженным болевым синдромом и окажет мягкое спазмолитическое действие. Бруснику удобнее всего использовать в форме индивидуальных фильтр-пакетиков. Для лучшего сохранения полезных веществ не рекомендуется использовать кипящую воду.
Однако, полное удаление бактерии из организма возможно только благодаря рациональной антибиотикотерапии.
Рациональное питание при инфицировании бактерией имеет свои особенности:
- следует соблюдать температурный режим употребляемой пищи – она должна быть теплой;
- тщательно пережевывать пищу;
- избегать грубоволокнистую пищу, отдавая предпочтение супам и пюре;
- пить не менее двух литров чистой негазированной воды;
- есть небольшими порциями 5-6 раз в день.
Продукты, которых следует избегать:
- жирное мясо, рыбу;
- копчености;
- острое;
- продукты, жареные на большом количестве масла и во фритюре;
- цитрусы, шоколад и кофе, раздражающие стенку желудка;
- алкоголь;
- фастфуд;
- выпечку;
- грибы;
- газированные напитки;
- маринованные и соленые продукты.
Строгой диете рекомендуется придерживаться на протяжении 1-2 месяцев от начала лечения.
Профилактика и рекомендации
Избежать инфицирования бактерией достаточно сложно. По последним данным, риск заражения Helicobacter pylori членов семьи инфицированного человека составляет 95%.
Следует воздействовать на факторы риска (отказаться от курения и алкоголя, избегать стресса, не допускать повышения массы тела) и соблюдать правила личной гигиены (не пользоваться общими зубными щетками, помадами).
Если инфицирования не удалось избежать, то вовремя проведенная эрадикационная терапия поможет навсегда забыть о бактерии.
Прогноз
Прогноз хеликобактерной инфекции считается благоприятным. Бессимптомное носительство и легкие формы заболевания могут лишь наименьшим образом навредить здоровью пациента.
Неприятные симптомы желудочной диспепсии, боль после приема пищи и связанный с этим страх еды могут значительно снизить качество жизни и трудоспособность пациента.
Редко возникающие запущенные стадии заболевания могут привести к тяжелым последствиям – развитию глубоких язв желудка и их перфорации. В таком случае высок риск развития перитонита (воспаления брюшины) и жизнеугрожающего состояния шока.
Аденокарцинома (рак желудка), возникающий на фоне атрофического гастрита, может привести к инвалидизации пациента.
[youtube.player]Читайте также:


