Инфекция мочевыводящих путей у детей дифференциальный диагноз
Проблемы с мочевыводящей системой возникают в любом возрасте. У детей данные заболевания трудно диагностировать. Распространенность зависит от пола и возраста. Девочки страдают в возрасте от 2 до 12 лет, мальчики - чаще всего в младенчестве. Лечение инфекции мочевыводящих путей у детей будет эффективным при своевременном обращении к специалисту. Оно проходит в стационаре под наблюдением терапевта и уролога в течение 10-14 дней.
Классификация

Урология определяет инфекции мочевыводящих путей у детей по МКБ-10, что необходимо для подтверждения этиологии, морфологии, патогенеза для каждого отдельно взятого случая. Всем инфекционным процессам, происходящим в органах образования и выведения мочи, присвоены коды по МКБ-10 от N00 до N99.
Локализация процесса воспаления влияет на вид болезни. В верхнем отделе развивается пиелит и пиелонефрит – болезни почек и мочеточников. В среднем – уретрит, в нижней части – цистит. Страдают уретра и мочевой пузырь. Имеет значение период заболевания, который отличается начальной формой, повторной и рецидивом. Вторая наступает при недолеченной патологии.
Выраженность клинических симптомов поможет определить тяжесть течения. Легкая форма сопровождается невысокой температурой, которая практически не повышается. У крохи наблюдается незначительная дегидратация. Тяжелая форма проявляется сепсисом, лихорадкой, рвотой.
Какими симптомами проявляется заболевание
Признаки инфекции мочевыводящих путей у детей начинаются с лихорадки (почти в 90 % случаев). Если ее нет, обращают внимание на общее состояние и дополнительные характеристики. Они отличаются в зависимости от возраста ребенка, так как груднички не всегда могут показать, что чувствуют. Выражают боль они плачем и стучат ножками. Чаще всего отмечаются:
- Плохой аппетит.
- Боль при мочеиспускании.
- Мутная моча или с кровью.
- Рвота.
- Раздражительность.
При воспалении органов в верхней части развивается артериальная гипертензия, почечное поражение, происходит образование рубцов. Осложненные инфекции мочевыводящих путей у детей до года происходят при врожденных аномалиях, везикоуретеральном рефлюксе высшего уровня. Пиелонефрит у малышей может проявиться легким недомоганием, усталостью, вялостью. Часто такое случается у мальчиков до 6 месяцев и у девочек до года.
Инфекция мочевыводящих путей у детей 2 лет проходит под картиной сепсиса. Пиелонефрит рассматривают, когда температура поднимается до 39 градусов. Лихорадочное состояние длится более двух дней, а другие симптомы могут не проявляться. Позднее добавляется боль в пояснице с одной или двух сторон. Реже беспокоит диарея, рвота, боль в животе.

При цистите и уретрите лихорадка практически отсутствует, однако характерны боль и жжение при мочеиспускании, давление в животе. Ребенок часто ходит в туалет. Если вовремя не лечить инфекции мочевыводящих путей у детей, к трем годам развивается вторичный энурез. Дифференциальная диагностика позволит на ранней стадии выявить сопутствующие заболевания: баланит у мальчиков и вульвит у девочек.
Клиническая картина
Симптомы отличаются в зависимости от степени тяжести, локализации воспаления, типа инфекции и состояния иммунитета малыша. Они укажут на методы выбора лечения и диагностики. Важно обращать внимание на мелочи, так как они укажут не только на степень болезни, но и на запущенность состояния здоровья и сопутствующие недуги.
Какие можно выделить инфекции мочевыводящих путей у ребенка 2 года жизни? Пиелонефрит может проявиться у малыша независимо от возраста. Он характеризуется интоксикацией и высокой температурой. Сначала нарушается аппетит, затем ребенок полностью отказывается от пищи. В этом возрасте отмечают менингеальную симптоматику. Если вовремя не получить полноценное лечение, развивается хроническая форма почечной недостаточности.
Цистит – болезнь, при которой детям часто хочется в туалет. Они могут опорожнять мочевой пузырь каждые 10-15 минут с ощущением рези и боли. Вследствие раздражения слизистой оболочки возникает чувство неполного опорожнения, поэтому отмечают недержание мочи. У грудных младенцев мочеиспускание отсутствует, температура достигает отметки 40 градусов. Чаще возникает у девочек. Несвоевременное лечение приводит к пиелонефриту.
Бактериурия – заболевание, при котором в урине размножаются бактерии. Их выявляют только после проведения лабораторных исследований. Родители часто пропускают инфекцию мочевыводящих путей у детей до года, так как малыш не жалуется. Однако моча становится мутной, имеет неприятный запах, в ней появляются хлопья, примеси и кровь.
Причины развития воспаления

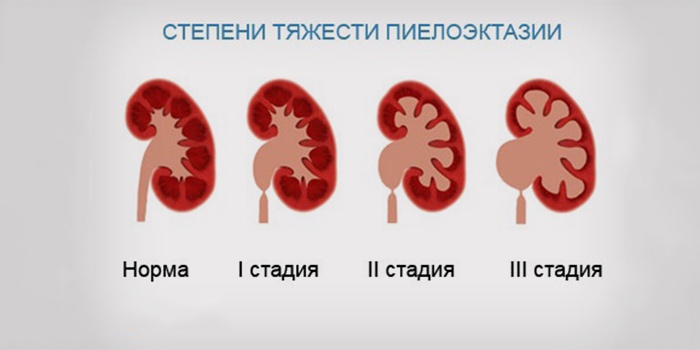
Болезни появляются вследствие воздействия энтеробактерий, включая кишечную палочку. На развитие влияет микоплазмоз и урогенитальный хламидиоз. Среди причин инфекции мочевыводящих путей у детей - анемия, иммунодефицит. Сюда относится нарушение уродинамики:
- Пиелоэктазия.
- Дистопия почек.
- Дивертикул мочевого пузыря.
- Поликистоз.
- Мочекаменная болезнь.
- Инфицирование матери в период беременности.
- Уретероцела.
- Синехия половых губ у девочек.
- Фимоз у мальчиков.
Имеет значение присутствие патогенных серотипов в организме, недостаточная выработка антител, ишемия, операции на органах мочевыделительной системы. Проблемы возникают при дисбактериозе, колите, частых запорах. Увеличивают риск развития болезни обменные нарушения. Необходимо следить за гигиеной половых органов. Правильная техника подмывания исключит занесение инфекции в мочеполовые пути.
Патогенная флора включает в себя кишечную палочку, которую выявляют у 80 % детей. Кроме этого, на развитие инфекции мочевыводящих путей у детей влияют бактерии из класса энтерококковых, стафилококковых. Чаще всего болезнь начинается с одного возбудителя. Если же иммунитет снижен, имеются врожденные аномалии, в процессе принимают участие несколько видов вирусов. У слабых малышей происходит наслоение бактериальной инфекции за счет развития грибка.
Определенный код инфекции мочевыводящих путей у детей в МКБ-10 необходим для планирования диагностики, подбора профилактических мер, для назначения лечения. Комплексный подход поможет устранить проблемы. В него входит полноценное медикаментозное лечение, диета и соблюдение правил гигиены.
Диагностика определения заболеваний
Необходимо провести ряд серьезных обследований. Тяжесть и остроту выясняют с помощью анализа крови. В нем отражается содержание лейкоцитов и уровень острофазных белков. Основой выступает бактериологический посев мочи. С его помощью подтвердят степень бактериурии, восприимчивость к антибиотикам.
Дополнительно назначают пробы мочи на микоплазмы, уреплазму, хламидии. Необходимо сделать УЗИ почек, мочевого пузыря, сосудов. На снимке просматриваются аномалии органов мочевой системы и нарушение оттока мочи. При частых обострениях ребенку в период ремиссии делают урографию с использованием контрастного вещества. Подтвердить повреждение паренхимы почки поможет статическая и динамическая сцинтиграфия.
Клинические рекомендации при инфекции мочевыводящих путей у детей предоставляет педиатр, нефролог, уролог и гинеколог. Специалисты назначают исследования по Зимницкому и Нечипоренко. В крови признаки воспаления проявляются повышенным СО, лейкоцитозом, альфа-глобулинами. При специфической инфекции берут пробу ПЦР.
Методы подтверждения инфицирования
Возникшие проблемы в нижнем отделе мочевыделительной системы определяют с помощью эндоскопии. Цистоскопия и уретроскопия поможет обнаружить цистит, уретрит, аномалии в строении мочеточника. Анатомические изменения диагностируются в виде таких отклонений:
- Удвоенная чашечно-лоханочная система почки.
- Недоразвития структур.
- Гипоплазия.
- Аплазия почки, ее отсутствие.
- Расширение почечной лоханки.
Среди функциональных отклонений находится мочеточниковый рефлюкс с нарушением оттока мочи. Отклонение приводит к нарушению обмена в почках. Детей принимают в специализированном отделении урологического профиля. Здесь врачи применяют тест-полоски, чтобы уже за несколько минут выявить бактерии в моче. Лейкоциты выявляют с помощью аналогичного теста, чувствительного к эстеразе.
Лечение заболеваний у детей
Рекомендации при инфекции мочевыводящих путей у детей должны соблюдаться полностью, чтобы добиться скорого выздоровления. Понадобится комплексное и индивидуальное лечение. При цистите прием препаратов осуществляется дома, если мама строго выполняет предписания врача.
Пиелонефрит поддается лечению в стационаре. Младенцам до двух лет настоятельно рекомендуют госпитализацию. Детям проводят инфузионную терапию и вводят антибиотики. При болевых ощущениях и лихорадке назначают постельный режим. Диета включает в себя частое употребление пищи маленькими порциями. Это позволит снизить нагрузку на слизистые оболочки, канальцы почек.
Лекарственная терапия необходима для лечения инфекции мочевыводящих путей у детей уже на начальном этапе. Противомикробные средства обладают широким спектром действия. При цистите прием препаратов осуществляется не менее недели, при пиелонефрите – 10-14 дней. При необходимости назначают уроантисептики. Для снятия боли понадобятся спазмолитики. Курс антибиотиков проводят обязательно, а затем сдают повторные анализы.
Среди клинических рекомендаций инфекции мочевыводящих путей у детей находится диета. Нарушение работы почек говорит о том, что необходимо снизить потребление соли, ограничить количество жидкости. Рекомендуется употреблять белковую и растительную пищу, молочные продукты. В рационе не должны присутствовать жирные и жареные блюда, кислые фрукты. Они раздражают слизистую. Нельзя киви, виноград, томаты, цитрусовые, гранат.
Острые формы заболеваний: что делать
Лечение инфекции мочевыводящих путей у детей в виде острого пиелонефрита начинают как можно раньше. Это позволит избежать риска развития почечного рубцевания. В первые сутки после определения ИМВП назначают терапию с помощью бактерицидных антибиотиков. Их подбирают на основании полученных диагностических результатов. Обращают внимание на состояние ребенка.
Фторхинолы практически не используются в педиатрии, так как повышается риск повреждения растущих суставов. Препараты применяют для лечения детей старшего возраста, но не в качестве средств первого выбора. Пять дней назначают средства, которые вводят подкожно или внутримышечно. После этого принимают антибиотики перорально.
При лечении необходим полноценный отдых. Малыш должен находиться в тепле, потреблять достаточно жидкости, не должен чувствовать жажду. Регулярное питье увеличит выход мочи. В это врем я происходит выход продуктов воспаления, ограничение распространения бактерий. Напитки и блюда должны быть теплыми. Рекомендуются травяные сборы, если ребенок соглашается их пить.
На что обратить внимание при лечении
Для лечения острого цистита эффективность терапии обусловлена пробой к чувствительности бактерий. Проверяют мочу перед назначением антибиотиков. В некоторых случаях понадобится применение химиотерапевтических лекарственных средств. Продолжительность лечения зависит от запущенности и стадии болезни.
Детям назначают препараты на период до 5 дней. В это время не должно быть много подвижных игр, больше постельного режима. Разрешается употребление морсов и минеральной воды без газа. Обязательны антигистаминные препараты, снижающие негативное воздействие на кишечник. Закрепить результат и предотвратить рецидив помогут физиотерапевтические процедуры. Хорошо себя зарекомендовали ванночки с ромашкой, календулой и шалфеем.
Профилактика и прогноз болезни
Некоторые дети склонны к инфекциям мочевой системы. Использование простых комплексов поможет минимизировать риск их развития. Питьевой режим необходим даже грудничкам. Жидкость предотвратит запоры, влияющие на развитие бактерий. Если уже начался прикорм, рекомендуется разнообразить питание овощами и цельнозерновыми продуктами.
Врачи не рекомендуют бросать кормление грудью. Молоко защитит кроху от инфицирования. Если есть возможность держаться на естественном вскармливании, процесс стоит продолжать как можно дольше. Девочкам не обмывают гениталии жидким мылом. При смене подгузников используют влажные салфетки. Правила гигиены помогут предотвратить развитие бактерий в моче. Однако важно своевременно обращаться к специалистам, чтобы при первых подозрениях развития инфекции сдать анализы и приступить к лечению.
Спрогнозировать течение болезни сложно. Есть несколько факторов, влияющих на заболевания мочевой системы:
- Врожденные отклонения.
- Иммунитет малыша.
- Переносимость лекарств.
- Оказание полноценной помощи.
Врожденные аномалии указывают на то, что понадобится индивидуальная консультация нефролога или уролога. Если девочка уже болела воспалением мочевыводящих путей, показаны препараты группы нитрофуранов. Родители должны заботиться о здоровье малышей сразу после рождения. Не допускают переохлаждения, регулярно меняют подгузник, следят за мочеиспусканием, цветом и характеристиками мочи. Важно обращать внимание на жалобы малыша.

У маленьких детей поражения в органах мочевыведения особенно опасны. Несвоевременное обращение может привести к поражению паренхиматозной ткани почки. При этом развивается необратимая реакция с последующим поражением ткани. Болезни на ранней стадии поддаются лечению, а постоянное соблюдение правил позволит избежать рецидивов и не допустит развития хронической стадии и осложнений.
[youtube.player]Наиболее частым путем распространения инфекции мочевыводящих путей считается восходящий. Резервуаром уропатогенных бактерий являются прямая кишка, промежность и нижние отделы мочевыводящих путей.
Типичными жалобами при инфекциях мочевыводящих путей у новорожденных и детей грудного возраста являются лихорадка, чаще до фебрильных цифр, и рвота. У детей более старшего возраста: подъемы температуры (также до фебрильных цифр) без катаральных явлений, рвота, боли в животе, дизурия, то есть учащенное и/или болезненное мочеиспускание, императивные позывы на мочеиспускание.
При первичной диагностике, на физикальном осмотре необходимо обратить внимание на следующие симптомы:
- бледность кожных покровов,
- наличие тахикардии,
- появление симптомов дегидратации (преимущественно у новорожденных и детей грудного возраста),
- отсутствие катаральных явлений при повышении температуры (чаще до фебрильных цифр, реже – субфебрильных),
- резкий запах мочи,
- при остром пиелонефрите – положительный симптом Пастернацкого.
После сбора анамнеза и физикального осмотра необходимо проведение лабораторной диагностики. Она включает в себя ряд анализов мочи и крови.
Одним из ключевых методов обследования при инфекции мочевыводящих путей является клинический анализ мочи с подсчетом количества лейкоцитов, эритроцитов, а также определением белка и нитритов.
При повышении температуры тела до 38 градусов рекомендовано определить уровень С-реактивного белка. Если есть подозрения на уросепсис, необходимо выяснить уровень прокальцитонина. При этом если в данных клинического анализа крови лейкоцитоз составляет выше 15 гигалитров, а также наблюдаются высокие уровни С-реактивного белка, то есть от 30 мг/литр и выше, то это указывает на высокую вероятность бактериальной инфекции.
Кроме того, при наличии лейкоцитурии и до начала антибактериальной терапии следует провести бактериологическое исследование, а именно посев мочи.
Диагноз инфекции мочевыводящих путей является наиболее вероятным при выявлении лейкоцитурии более 25 клеток на микролитр или более 10–15 в поле зрения и бактериурии более 100 000 микробных единиц на миллилитр при посеве мочи на стерильность.
Следует отметить, что изолированную пиурию, бактериурию или положительный нитритный тест у детей до 6 месяцев не рекомендуется считать признаками инфекции мочевыводящих путей, так как перечисленные показатели не являются в этом возрасте достоверными признаками данной патологии.
Помимо указанных анализов ребенку с подозрением на пиелонефрит необходимо провести биохимический анализ крови на мочевину и креатинин для оценки фильтрационной функции почек.
Переходим к инструментальной диагностике. Наиболее доступной и распространенной методикой является ультразвуковое обследование. Оно поможет дать оценку размерам почек, состоянию чашечно-лоханочной системы, объему и состоянию стенки мочевого пузыря. Именно УЗИ позволяет заподозрить расширение чашечно-лоханочной системы, стеноз мочеточника и другие аномалии строения мочевой системы, а также наличие камней. Для выявления вышеуказанных нарушений необходимо проводить УЗИ как при наполненном мочевом пузыре, так и после микции.
Рекомендуется проводить ультразвуковое исследование почек и мочевого пузыря всем детям в первые 3 суток первого эпизода инфекции мочевыводящих путей, а также спустя 1–2 месяца после эпизода.
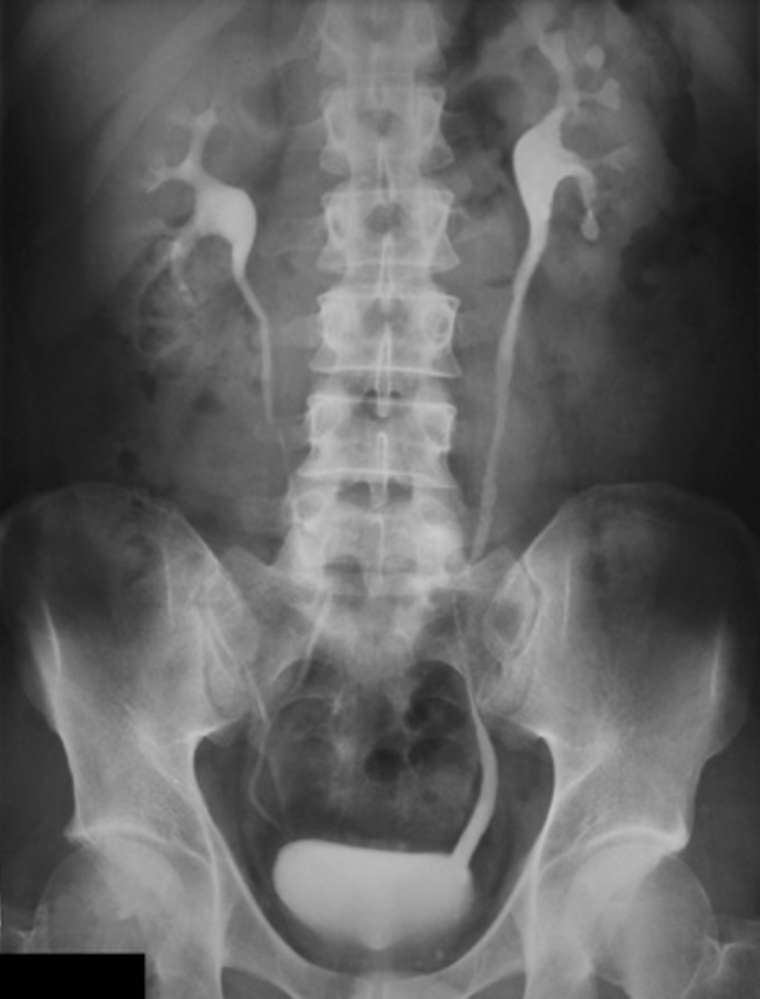
Помимо УЗИ возможно проведение микционной цистографии. Ее проводят всем детям до двух лет в стадии ремиссии после фебрильного эпизода инфекции мочевыводящих путей при наличии патологических изменений, обнаруженных при УЗИ, а именно при увеличении размеров почки и дилятации чашечно-лоханочной системы. Другим показанием к использованию микционной цистографии является рецидивирующее течение ИМВП.
Данный метод позволяет выявить пузырно-мочеточниковый рефлюкс, в том числе его степень.
При этом следует учитывать, что у детей с первым эпизодом инфекции мочевыводящих путей микционная цистография выявляет пузырно-мочеточниковый рефлюкс 3–5-й степени только в 17% случаев. Первую и вторую стадии обнаруживают у 22% детей, обычно имеющих изменения на УЗИ.
Кроме того, микционная цистография помогает выявить такие нарушения мочевой системы, как: уретероцеле, дивертикул, клапан задней уретры.
Инструментальная диагностика инфекции мочевыводящих путей, помимо ультразвукового обследования и микционной цистографии, включает в себя различные виды нефросцинтиграфии и урографии. Рассмотрим использование этих методов подробнее.
Радионуклидное исследование при ИМВП представлено двумя методами, а именно статической и динамической нефросцинтиграфией.
Статическую нефросцинтиграфию рекомендуется проводить радиофарм-препаратом димеркаптосукциновая кислота-DMSA (не ранее чем через 6 месяцев после острого эпизода). Данный метод служит для выявления очагов нефросклероза.
Показаниями к проведению статической нефросцинтиграфии являются: инфекция мочевыводящих путей на фоне пузырно-мочеточникового рефлюкса и рецидивирующее течение ИМВП без структурных аномалий мочевой системы. Оба показания требуют проведения исследований 1 раз в 1–1,5 года.
Динамическую нефросцинтиграфию с микционной пробой рекомендуется проводить радиофармпрепаратом Технеций-99 м для выявления пузырно-мочеточникового рефлюкса, в том числе низкой степени. Исследование следует выполнять у детей, которые могут контролировать процесс мочеиспускания.
Экскреторная и магнитно-резонансная урография являются вспомогательными методиками диагностики инфекций мочевыводящих путей. Их нужно проводить после исключения пузырно-мочеточникового рефлюкса для выявления обструкции и аномалий развития органов мочевой системы.
Отметим, что до 3-месячного возраста инфекция мочевыводящих путей чаще встречается у мальчиков, а в более старшем возрасте – у девочек.
При этом относительный риск развития рецидива возрастает после первого перенесенного эпизода инфицирования. Частота рецидивов у девочек в течение первого года после первого эпизода составляет 30%, в течение 5 лет – 50%; рецидивы у мальчиков встречаются в 15–20% случаев в течение первого года после первого эпизода.
Итак, мы рассмотрели методы диагностики инфекции мочевыводящих путей у детей. Следующий выпуск по теме инфекции мочевыводящих путей у детей будет посвящен лечению этого заболевания.
[youtube.player]Что такое инфекция мочевыводящих путей (ИМВП)
Информация для пациентов. Что такое цистит. Симптомы, клиник.
Причины ИМВП
Факторы риска инфекции мочевыводящих путей
- Ранний возраст: мальчики первого года жизни, и девочки первых четырех лет жизни имеют повышенный риск развития ИМВП.
- Обрезанные мальчики (прошедшие операцию циркумцизии) болеют реже необрезанных, по некоторым данным от 4 до 10 раз реже. Однако большинство необрезанных мальчиков все же не страдает от ИМВП.
- Наличие мочевого катетера в мочевом пузыре в течение длительного периода времени
- Врожденные аномалии строения мочевыводящих путей
- Заболевания, приводящие к нарушению правильного функционирования мочевого пузыря
- Наличие одного эпизода ИМВП в анамнезе - значительно увеличивает шансы развития еще одного эпизода в будущем.
- Все причины, приводящие к застою мочи: камни в почках, обструктивная уропатия, пузырно-мочеточниковый рефлюкс, затрудняющие отток мочи синехии у девочек, фимоз у мальчиков
- Семейная история повторных и хронических ИМВП
Симптомы ИМВП
- Боль или жжение при мочеиспускании
- Частые позывы к мочеиспусканию (следует дифференцировать это состояние с поллакиурией)
- Боль в нижней части живота, или спины:
- Лихорадку (температуру тела выше 38 ° С)
- Лихорадку, которая может быть единственным симптомом
- Рвоту или диарею
- Плаксивость, капризность
- Значительное снижение аппетита, вплоть до отказа от еды, отсутствие прибавок веса
Диагностика ИМВП
Информация для пациентов. Что такое пиелонефрит. Симптомы и .
- лихорадка
- пиурия в общем анализе мочи
- положительный посев мочи (в диагностических титрах)

- Цистоскопии. Нередко метод входит в стандарты оказания урологической помощи, однако он крайне болезненный и не дает почти никакой информации. В подавляющем большинстве случаев - целесообразно отказаться от его проведения, и только подозрение на поражение самого мочевого пузыря (опухоль, камень, определение объема оперативного вмешательства и проч) может быть достаточным основанием для его проведения.
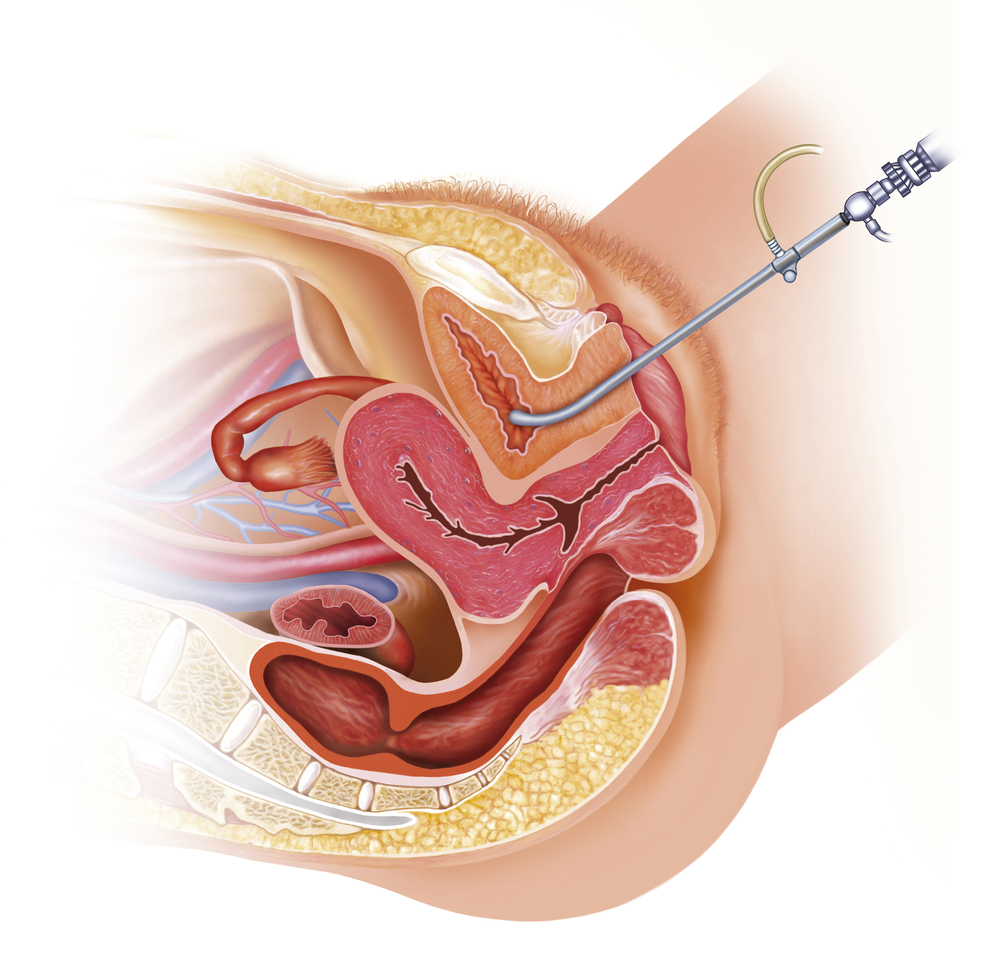
- Анализе мочи по Нечипоренко. Часто назначаемый, трудоемкий и весьма малоинформативный анализ. Не проводится в цивилизованных странах. Суть его - в четком подсчете эритроцитов и лейкоцитов в 1 мл мочи с помощью микроскопа. Диагноз ИМВП на его основании не ставится, и обычно его назначение необходимо только врачу (из-за пресловутых "стандартов", но не ребенку.
Дифференциальная диагностика ИМВП
Подробный обзор современной литературы от Бутрия Сергея Але.
- Вульвовагинит. Этим термином врачи называют воспаление преддверия влагалища и влагалища у девочек. Оно может сопровождаться зудом, лихорадкой, изменениями в моче, однако мочевыводящие пути при этом интактны.
- Уретрит. Воспаление или химическое раздражение уретры (при попадании мыла, шампуня, геля для душа, стирального порошка и проч). Обычно не требует лечения и проходит самостоятельно за считанные часы или дни.
- Энтеробиоз Заражение острицами может вызывать зуд, раздражение и изменения в анализах мочи. Выявляется простым соскобом на острицы с перианальной области, при отрицательном результате - анализ берется трижды.
- Баланит. Как воспаление преддверия влагалища у девочек, так и воспаление крайней плоти у мальчиков (баланит и баланопостит) - могут имитировать почти все симптомы ИМВП. Врач отличит одно от другого при осмотре ребенка.
- Аппендицит. Еще одна причина - не тянуть долго с обращением к врачу. Выраженные неясные боли в животе - повод для вызова 03 в любом случае и в любое время суток.
- Эпидидимит, орхит, простатит. Воспаление придатков яичка, самого яичка и предстательной железы - встречаются очень редко. Однако и они могут вызывать похожие симптомы и врач должен помнить об этом.
- Беременность. Не стоит забывать и об этом состоянии у старших девочек. К слову, в некоторых западных странах, все девочки старше 14 лет при поступлении в стационар проходят обязательный тест на беременность.
Лечение ИМВП
Профилактика инфекции мочевыводящих путей
Когда обращаться за помощью
Читайте также




мион (myonum, LNH; греч. mys, myos мышца) - поперечнополосатое мышечное волокно в совокупности с его базальной оболочкой, кровеносными и лимфатическими капиллярами и нервным аппаратом. [[Категория:Нек.
магнитная запись - фиксирование на ферромагнитном материале последовательности электрических сигналов с целью их последующего воспроизведения; широко применяется для накопления диагностической.
лихорадка денге классическая (f. dengue classica; син.: лихорадка "жирафов", лихорадка костоломная, лихорадка суставная) - клиническая форма лихорадка денге, характеризующаяся двухфазной лих.
[youtube.player]Версия: Клинические рекомендации РФ (Россия)
Общая информация
Союз педиатров России
Клинические рекомендации: Инфекция мочевыводящих путей у детей
N10/ N11/ N13.6/ N30.0/ N30.1/ N39.0


Классификация
Этиология и патогенез
Эпидемиология
Диагностика
У детей более старшего возраста: подъемы температуры (чаще до фебрильных цифр) без катаральных явлений, рвота, боли в животе, дизурия (учащенное и/или болезненное мочеиспускание, императивные позывы на мочеиспускание).
• При физикальном обследовании рекомендовано обратить внимание на: бледность кожных покровов, наличие тахикардии, появление симптомом дегидратации (преимущественно у новорожденных и детей грудного возраста), отсутствие катаральных явлений при наличии повышения температуры (чаще до фебрильных цифр, реже- субфебрильных), резкий запах мочи, при остром пиелонефрите - положительный симптом Пастернацкого (болезненность при поколачивании или, у маленьких детей, - при надавливании пальцем между основанием 12-го ребра и позвоночником).
Комментарии: данные клинического анализа крови: лейкоцитоз выше 15х10 9 /л, высокие уровни С-реактивного белка (СРБ) (≥10 мг/л) указывают на высокую вероятность бактериальной инфекции почечной локализации [1,2,3,4,5].
| Симптом | Цистит | Пиелонефрит |
| Повышение температуры более 38°С | Не характерно | Характерно |
| Интоксикация | Редко (у детей раннего возраста) | Характерно |
| Дизурия | Характерно | Не характерно |
| Боли в животе/пояснице | Не характерно | Характерно |
| Лейкоцитоз (нейтрофильный) | Не характерно | Характерно |
| СОЭ | Не изменена | Увеличена |
| Протеинурия | Нет | Не большая |
| Гематурия | 40-50% | 20-30% |
| Макрогематурия | 20-25% | Нет |
| Лейкоцитурия | Характерна | Характерна |
| Концентрационная функция почек | Сохранена | Снижена |
| Увеличение размеров почек (УЗИ) | Нет | Может быть |
| Утолщение стенки мочевого пузыря (УЗИ) | Может быть | Нет |
Осложнения
2. При рецидивирующем течении инфекции мочевыводящих путей и /или развитии ИМВП на фоне ПМР - развитие рефлюкс-нефропатии.
Лечение
| Препарат (МНН) | Код АТХ | Суточная доза** | Кратность приема (per os) |
| Амоксициллин +клавулановая кислота ж,вк | J01CR02 | 3 раза в день | |
| Цефиксим | J01DD08 | 8 мг/кг/сут | 2 раза в день |
| Цефуроксим ж,вк | J01DC02 | 50-75 мг/кг/сут | 2 раза в день |
| Цефтибутен | J01DD14 | 9 мг/кг/сут | 1 раз в день |
| Ко-тримоксазол ж,вк | J01EE01 | 2-4 раза в день | |
| Фуразидин | J01XE | 3-5 мг/кг /сут | 3-4 раза в день |
**Следует помнить, что при снижении клиренса эндогенного креатинина менее 50 мл/мин доза препарата уменьшается вдвое!
(Сила рекомендации A; уровень доказательств 2a)
(Сила рекомендации B; уровень доказательств 2a)
Таблица 3 - Антибактериальные препараты для парентерального применения
| Препарат | Код АТХ | Суточная доза** | Кратность приема |
| J01CR02 | 90 мг/кг/сут | 3 раза в день | |
| Цефтриаксон ж | J01DD04 | 50-80мг/кг/сут | 1 раз в день |
| Цефотаксим ж | J01DD01 | 150мг/кг/сут | 4 раза в день |
| Цефазолин | J01DB04 | 50 мг/кг/сут | 3 раза в день |
**Следует помнить, что при снижении скорости клубочковой фильтрации менее 50 мл/мин доза препарата уменьшается вдвое!
Комментарии: Как препараты резерва, а также для комбинированной терапии при уросепсисе могут быть использованы аминогликозиды (амикацин ж 20 мг/кг/сут 1 раз в день, тобрамицин ж 5 мг/кг/сут 3 раза в день, гентамицин ж 5-7,5 мг/кг/сут 3 раза в день), карбапенемы. При псевдомонадной инфекции - тикарциллин/клавуланат (250 мг/кг/сут) или цефтазидим ж (100 мг/кг/сут) + тобрамицин ж (6 мг/кг/сут), в особо рефрактерных случаях – фторхинолоны (применение у детей - с разрешения Локального этического комитета медицинской организации, при наличии информированного согласия родителей / законных представителей и ребенка в возрасте старше 14 лет). Эффективность лечения оценивают через 24-48 часов по клиническим признакам и результатам исследования мочи. При неэффективности лечения следует заподозрить анатомические дефекты или абсцесс почки [2,7].
[youtube.player]Читайте также:


