Инфекция по клетчаточным пространствам
Клетчаточные пространства – определение, классификация по топографо-анатомическому расположению. Субпекторальная флегмона. Для клинической картины характерны тяжелые общие явления интоксикации с высокой температурой, ознобами, иногда сумеречное состояние. Местные явления - боль в области плеча, пальпаторной чувствительностью в подключичной ямке, в которой можно видеть отек, пастозность. Характерна сильная боль при пассивных движениях в плечевом суставе. Иногда развивается тромбофлебит - v. cephalica. При прогрессировании процесса - распространение гнойного процесса в плоскости по грудной стенке, распространение ее в подмышечной ямке, в плевре и средостении. Лечение в серозной стадии консервативное. Оперативное лечение заключается в широком раскрытии флегмоны и дренирования + общеукрепляющее лечение. Медиастинит. Клиническая картина. Острый медиастинит – бурное развитие общих и местных симптомов, начинается внезапно с повышением температуры тела до 39°-40°, лихорадки гектического характера с ознобами, профузным потом, рано появляется одышка, тахикардия, наблюдается снижение АД, появляются признаки тяжелой интоксикации. Местная симптоматика - возможны дисфагия, удушье, упорный кашель, осиплость голоса, изменение ритма сердечных сокращений, икота, парез желудочно-кишечного тракта. Перфорация полых органов средостения ведет к образованию на шее подкожной эмфиземы. Особенности клинической картины при переднем и заднем медиастинитах. Осложнения медиастинита - пневмоторакс, пиопневмоторакс, гнойный перикардит, реже возникают перитонит, абсцесс легкого, головного мозга. Лечение консервативное и оперативное. Медиастинотомию и дренирование гнойников производят из различных оперативных доступов - шейного, трансстернального, трансдиафрагмального, вне и чресплеврального. Особенности медиастинита у детей. Флегмоны шеи - острое разлитое гнойное воспаление клетчаточных пространств; в отличие от абсцесса не имеет чётких грани. Виды флегмон. По расположению различают флегмону подкожную, подфасциальную, межмышечную, забрюшинную, околопочечную (паранефрит), околопрямокишечную (парапроктит), клетчатки средостения, флегмоны стопы, кисти и др. Преимущественно флегмоны вызывает стафилококк и другие гноеродные микроорганизмы, реже — кишечная палочка и анаэробы; соответственно особенностям возбудителя флегмоны разделяют на гнойные, гнилостные и анаэробные (газовые). Возбудители флегмон проникают в клетчатку через поврежденную кожу или из расположенных рядом очагов инфекции (фурункул, кариес зубов, нагноившиеся лимфоузлы и т. д.); иногда заносятся с током крови (гематогенно) из расположенных вдали очагов. Признаки флегмоны — боль, отёк; при подкожной флегмоне — гиперемия кожи; повышение температуры тела, озноб и др. Возможны переход воспалительного процесса на соседние органы, развитие сепсиса. Лечение. Вскрытие и дренирование гнойного очага, антибиотики, физиотерапия. Клиническая картина в зависимости от локализации гнойного очага.Хроническая неспецифическая флегмона шеи - флегмона Реклю, наблюдается обычно у ослабленных больных и бывает вызвана слабо-вирулентной микрофлорой. Клинически она проявляется плотным деревянистым инфильтратом, иногда занимающим всю шею, который покрыт отечной, синюшной кожей. Наряду с подкожной клетчаткой поражаются и глубокие клетчаточные пространства, что может обусловливать расстройства дыхания и глотания. При оперативном вмешательстве производят множественные разрезы с целью вскрытия всех клетчаточных пространств шеи. Паранефрит -гнойное воспаление околопочечной клетчатки. Этиология и патогенез - процесс начинается с инфильтрации клетчатки с последующим гнойным расплавлением и образованием гнойной полости, окруженной инфильтратом. Этому способствуют плотные фасциальные перемычки, радиально разделяющие околопочечную клетчатку. Клиническая картина. Паранефрит может возникнуть внезапно на фоне полного здоровья или присоединиться как осложнение другого гнойного процесса. Заболевание начинается с озноба, высокой температуры и боли в поясничной и подреберной области. Иногда характер боли напоминает приступ почечной колики. Появляется общая слабость, наблюдается потеря аппетита, метеоризм, запор. Через 3-4 дня температура становится гектической и субфебрильной. Состояние больных тяжелое, нарастает интоксикация. Боль в поясничной области усиливается при глубоком вдохе. Особенности клинической картины при различных формах паранефрита. Парапроктит —острое или хроническое воспаление параректальной клетчатки. Парапроктит вызывается смешанной микрофлорой, но преобладающее значение имеет E. coli. В этиологии парапроктита ведущее значение имеет внедрение инфекции в параректальную клетчатку. Клиническая картина острого парапроктита - начинается остро, за коротким (не более 3 дней) продромальным периодом, выражающемся в недомогании, слабости, головных болях, появляются озноб, лихорадка и нарастающие боли в прямой кишке, промежности или тазу. Это постоянные симптомы заболевания. Нередки вторичные признаки заболевания - задержка стула, тенезмы, дизурические расстройства, которые могут затушевать основные симптомы болезни. С прогрессированием воспалительного процесса ухудшается общее состояние. Воспалительный процесс распространяется на соседние ткани и может быть прорыв гнойника а прямую кишку, на кожу, после чего отмечается улучшение состояния. Паротит— воспаление околоушной железы. Наибольшее распространение имеет эпидемический паротит, вызывающийся особым вирусом. Есть и неэпидемический паротит, причиной которого могут быть травмы, переохлаждения (например, даже если намочить ноги в холодной воде), попадание инфекции в рану ротовой полости. Основной симптом — это болезненное опухание слюнных желёз, из-за чего лицо больного, особенно щёки становится отёкшим. Больному трудно жевать. Также повышается температура Из осложнений острого паротита следует отметить распространение гнойного процесса в окологлоточное пространство, в средостение, прорыв гноя в наружный слуховой проход, тромбоз яремных вен и мозговых синусов, парез мимических мышц вследствие вовлечения в гнойный процесс лицевого нерва. К поздним осложнениям относят слюнные свищи. Мастит — воспаление молочной железы. У женщин, главным образом первородящих, наблюдается в период кормления ребёнка, однако может развиться и перед родами, а также вне зависимости от беременности и родов, реже встречается у девушек. Различают послеродовой или лактационный мастит (у кормящих матерей) и фиброзно-кистозный мастит (не связан с кормлением грудью). Особую форму мастита представляет так называемая грудница новорождённых — нагрубание у новорождённого молочных желёз (независимо от пола младенца), связанное с переходом лактогенных гормонов из крови матери. Клиническая картина. Начальную форму острого мастита следует отличать от острого застоя молока, который часто предшествует воспалительному процессу. При остром застое молока появляется чувство тяжести и напряжения в железе. Молоко выделяется свободно, сцеживание безболезненное и приносит облегчение, t° -
Характеристика гнойных заболеваний глубоких клетчаточных пространств. Причины инфицирования, течение, диагностика, клиника глубокой флегмоны шеи; забрюшинной флегмоны; гнойных медиастинита, паранефрита, парапроктита. Оперативное и консервативное лечение.
| Рубрика | Медицина |
| Вид | доклад |
| Язык | русский |
| Дата добавления | 26.10.2014 |
| Размер файла | 17,6 K |
Студенты, аспиранты, молодые ученые, использующие базу знаний в своей учебе и работе, будут вам очень благодарны.
ГНОЙНЫЕ ЗАБОЛЕВАНИЯ ГЛУБОКИХ КЛЕТЧАТОЧНЫХ ПРОСТРАНСТВ
К гнойным заболеваниям глубоких клетчаточных пространств относятся: глубокая флегмона шеи, гнойный медиастинит, гнойный паранефрит, забрюшинная флегмона, гнойный парапроктит.
Глубокая флегмона шеи
Воспаление клетчатки, расположенной под глубокой фасцией шеи. Инфекция в глубокое клетчаточное пространство шеи чаще всего попадает из полости рта, носоглотки, трахеи, пищевода, волосистой части головы. К глубокой флегмоне шеи приводит прогрессирование воспалительного процесса в зубах (кариес), который может привести к остеомиелиту челюсти, околочелюстной флегмоне, флегмоне дна полости рта. Также к глубокой флегмоне шеи приводят заглоточный абсцесс, нагноения кист шеи, травмы шейных отделов пищевода и трахеи, гнойное воспаление лимфоузлов шеи.
Опасности глубокой флегмоны шеи:
1 - возможность распространения по многочисленным межфасциальным
щелям и по ходу сосудисто-нервных пучков шеи, с развитием гнойного медиастинита, сепсиса и др.
2 - стертые местные признаки воспаления в начальных стадиях, что приводит к поздней диагностике флегмон шеи.
Клиника: в начале заболевания больные отмечают распирающие боли на шее и отек, гиперемии в начале нет, что затрудняет диагностику процесса. Прогрессирование ведет к повышению температуры, развивается плотный отек, который приводит к сдавлению трахеи, пищевода. Развивается тяжелая интоксикация: высокая температура, тахикардия, лейкоцитоз. Нередко воспаление носит гнилостный или анаэробный характер, при несвоевременной диагностике приводит к медиастиниту, сепсису.
Лечение: консервативное лечение только в начальной стадии (полуспиртовые компрессы, противовоспалительное лечение, санация первичного очага). В гнойной стадии - вскрытие флегмоны шеи по переднему краю грудино-ключично-сосцевидной мышцы, выполняют активное дренирование, после операции - антибиотики широкого спектра, дезинтоксикационная терапия, УФО-крови, ГБО-терапия.
Гнойный медиастинит: гнойное воспаление клетчатки средостения
Причинами медиастинита являются флегмона шеи, повреждения трахеи и бронхов, осложнения при операциях на средостении, перфорации пищевода (инородным телом, при эндоскопии диагностической и лечебной, "банкетный синдром").
Заболевание протекает крайне тяжело, развиваются гипертермия до 39-40 градусов, ознобы, тахикардия до 120-140 уд.в минуту, одышка, боль за грудиной. Боль усиливается при глотании, наблюдается дисфагия.
Возможна крепитация за счет подкожной эмфиземы. По течению выделяют молниеносную форму, когда больные погибают в первые 2 суток. Чаще - острая форма с менее бурной клиникой. Процесс может иметь и подострое течение, особенно при массивной антибиотикотерапии.
Для диагностики: R-графия ОГК в 2-х проекциях - расширение тени средостения, выявление свободного воздуха или уровень жидкости в средостении. При контрастном исследовании пищевода можно выявить затек контраста за пределы пищевода. При ФГС - можно определить разрыв пищевода. При развитии сопутствующего плеврита - выявляют жидкость в плевральной полости.
Лечение: экстренное хирургическое вмешательство сразу после установления диагноза. Операция заключается в медиастинотомии - вскрытии средостения из шейного доступа или лапаротомного доступа, или используют их сочетание для активного промывания и санации средостения. При повреждениях пищевода возможны:
1)дренирование зоны разрыва + гастростома,
2)экстирпация пищевода с эзофагостомой и гастростомой,
3)экстирпация пищевода с одномоментной ее пластикой.
Летальность при медиастините крайне высокая.
Паранефрит: гнойное воспаление паранефральной клетчатки. Чаще всего паранефрит носит вторичный характер, развивается вследствие перехода инфекции при карбункуле почки, апостематозном пиелонефрите, абсцессе почек, повреждениях паранефральной клетчатки, мочекаменной болезни с пионефрозом и др. Реже - паранефрит возникает при лимфогенном и гематогенном инфицировании.
Клиника. Заболевание характеризуется повышением температуры до38-40 градусов с ознобами, болями в пояснице. Боли могут иррадировать вниз, на бедро, усиливаются при ходьбе, положителен псоас-симптом-боли и невозможность сгибания в тазобедренном суставе выпрямленной ноги, поэтому нога принимает вынужденное положение - согнута в коленном и тазобедренном суставах и приведена к животу. Появляется припухлость и болезненность поясничной области. В анализах крови - лейкоцитоз, увеличение СОЭ, сдвиг лейкоформулы влево, в анализах мочи - протеинурия, выявляются лейкоциты.
2. R-логические методы. Обзорная урография - сглаженность или исчезновение контура поясничной мышцы на стороне поражения. Экскреторная урография указывает на наличие окклюзии мочевыводящих протоков.
3. УЗИ - выявляет признаки карбункула почки, пиелонефрита, инфильтрации паранефральной клетчатки.
4. Компьютерная томография - выявляет паранефральную инфильтрацию.
5. При отсутствии УЗИ и КТ - возможная диагностическая пункция паранефральной клетчатки.
Лечение: заключается в сочетании хирургического и консервативного методов. При выявлении паранефрита проводят люмботомию, вскрытие паранефральной клетчатки, дренирование. После операции назначают антибиотики широкого спектра, инфузионную терапию, гравитационную хирургию, переливание крови и плазмы.
Парапроктит: гнойное воспаление параректальной клетчатки. Чаще инфекция (колибациллярная, энтерококковая, анаэробная) в параректальную клетчатку попадает при травмах промежности и прямой кишки, при воспалении анальных крипт.
По локализации гнойного процесса различают подкожный, подслизистый, ишиоректальный, ретроректальный, тазово-прямокишечный парапроктит.
По течению: острый, хронический парапроктиты.
Клиника: заболевание начинается с недомогания, болей в промежности, усиливающихся при дефекации. Температура повышается до 38-40 градусов с ознобами. При поверхностных формах (подкожный парапроктит) появляется гиперемия и отек кожи промежности, ягодиц. При глубоких парапроктитах видимых изменений нет. При ректальном пальцевом исследовании выявляются резкая боль, инфильтрация и выбухание стенок прямой кишки. При несвоевременном обращении или диагностике гнойник может вскрываться наружу в промежность или прямую кишку, с формированием свищей. С этого времени начинается переход острого парапроктита в хронический, свищи бывают неполные наружные или внутренние, и полные, один конец которых имеет сообщение с прямой кишкой, второй конец открывается наружу.
Лечение: при остром парапроктите показано оперативное лечение - вскрытие гнойника под контролем пальца, введенного в прямую кишку. Необходимо следить, чтобы не повредить наружный сфинктер. При гнилостных и анаэробных парапроктитах показано широкое вскрытие, некрэктомия, дренирование.
После операции - антибиотикотерапия, ГБО, дезинтоксикационная терапия, бесшлаковая щадящая диета. При хронических парапроктитах - выполняют иссечение свищей.
Флегмона забрюшинного пространства
Флегмона забрюшинного пространства: чаще всего развивается при ретроперитонеальном аппендиците, при панкреонекрозах, при разрывах забрюшинной части 12-перстной кишки, при остеомиелите тазовых костей и позвонков.
Клиника: начало забрюшинной флегмоны наслаивается на течение основного заболевания и практически не выявляется. В разгаре болезни - боли в поясничных областях, вынужденное положение больных с приведенными к животу ногами, постепенное повышение температуры тела с ознобами, ухудшение состояния больных после определенного светлого промежутка. При обследовании больных выявляют боли в поясничных областях, боли в животе, парезы кишечника.
Диагностика: гнойный клетчаточный флегмона парапроктит
2. Обзорная рентгенография ОБП - стертость контуров поясничной мышцы чаще с обеих сторон, возможно наличие жидкости.
3. УЗИ, КТ - выявляются признаки инфильтрации забрюшинной клетчатки, нередко ячеистой структуры.
Лечение: оперативное лечение. Надо стараться вскрыть забрюшинную флегмону забрюшинно, для чего выполняют либо люмботомию, либо лапартомию, вскрытие сальниковой сумки и забрюшинного пространства с последующей изоляцией - марсупиализация.
Оперативное лечение сочетают с комплексом консервативного лечения.
Размещено на Allbest.ru
Флегмоны головы, лица, околочелюстных пространств, дна полости рта, языка, окологлоточного пространства как наиболее частых мест развития гнойных воспалительных процессов. Изучение клетчаточных пространств головы и шеи, их фасций для проведения анестезии.
контрольная работа [38,4 K], добавлен 20.12.2010
Этиология и патогенез гидраденита, клинические проявления и диагностика. Понятие и виды абсцессов. Описание путей проникновения в организм возбудителей гнойной инфекции – стафилококков. Особенности проявления и распространения флегмоны шеи, парапроктита.
презентация [776,2 K], добавлен 27.10.2015
Локализация гнойных процессов в коже и подкожной клетчатке. Причины заболевания, симптомы, диагностика, лечение и профилактика фурункулов, карбункулов, гидраденита, флегмоны. Поверхностные и глубокие виды панариция, специфика симптоматики и осложнения.
презентация [1,6 M], добавлен 07.09.2016
Нижняя стенка полости рта и ее строение. Челюстно-подъязычная и подбородочно-подъязычная мышцы. Клетчаточное пространство дна полости рта. Флегмона клетчатки дна полости рта, ее симпотомы. Техника проведения операции флегмоны и одонтогенного медиастинита.
презентация [1,6 M], добавлен 06.12.2016
Классификация гнойных заболеваний кожи. Клинические и рентгенологические признаки газовой гангрены. Локализация гнойных процессов в коже и клетчатке. Виды, симптомы и лечение рожистого воспаления. Возбудители пиогенных инфекций, лечение и профилактика.
презентация [1,8 M], добавлен 28.04.2014
Гидраденит как гнойное воспаление апокринных потовых желез, этиология и патогенез данного состояния, клинические проявления и диагностика. Принципы лечения абсцесса. Глубокая флегмона шеи, особенности ее распространения. Гнойный медиастинит, парапроктит.
презентация [783,0 K], добавлен 01.11.2013
Определение, этиология, распространенность и пути инфицирования флегмоны орбиты - острого гнойного разлитого воспаления орбитальной клетчатки с ее гнойным расплавлением и некрозом. Клиническая картина, жалобы, течение, осложнения и диагностика флегмоны.
презентация [1,8 M], добавлен 04.12.2014
Особенности клиники медиастинита, анатомические предпосылки развития, источники инфицирования. Синдром сдавления органов средостения. Дифференциальная диагностика переднего и заднего медиастинита. Парастернальный доступ по Maddung. Лечение после операции.
презентация [740,1 K], добавлен 04.10.2016
Остеомиелит как инфекционный воспалительный процесс, поражающий кости, надкостницы, костного мозга и окружающих мягких тканей. Причины возникновения заболевания, клиника, диагностика. Формы гематогенного остеомиелита. Консервативное и оперативное лечение.
презентация [4,3 M], добавлен 14.04.2015
Происхождение и классификация ран. Причины развития гнойных ран и их осложнения, методы лечения гнойных ран. Наложение классических повязок, используя законы Десмургии. Динамика уровня показателей по заболеванию кожи подкожной клетчатки при гнойных ранах.
курсовая работа [505,9 K], добавлен 18.04.2019
Рассмотрение инфекций глубоких фасциальных пространств шеи невозможно без детального понимания анатомии данной области, потому что их развитие и распространение обусловлено сложными анатомическими взаимоотношениями органов шеи и ее клетчаточных пространств. Пути лимфооттока также могут стать одним из способов распространения инфекционного процесса. Причиной развития являются тонзиллит, фарингит, травма, медицинские манипуляции.
Встречаемость инфекций глубоких фасциальных пространств шеи резко снизилась с изобретением антибиотиков, но тем не менее, при запоздалом лечении они могут привести к развитию дыхательной недостаточности, медиастиниту, тромбозу или разрыву крупных сосудов, поражению черепных нервов, стать причиной инвалидизации и смерти.
Все пространства шеи можно подразделить на три группы: расположенные выше подъязычной кости, расположенные ниже подъязычной кости, и расположенные на всем протяжении шеи.
Над подъязычной костью расположены щечное, жевательное, поднижнечелюстное/подъязычное, околоушное, паратонзиллярное и окологлоточное пространства. Медиальная граница щечного пространства представлена зубами, слизистой щек и щечной мышцей; с переднелатеральной стороны щечное пространство ограничено поверхностным листком глубокой шейной фасции и мимическими мышцами; сзади оно ограничено нижней челюстью, околоушной слюнной железой, жевательной и крыловидными мышцами.
В щечном пространстве расположен жировой комок Биша. Инфекции данного пространства в большинстве случаев имеют одонтогенную природу (от премоляров и моляров).
Жевательное пространство окутано поверхностным листком глубокой шейной фасции, от уровня основания черепа до нижней челюсти. В нем расположены жевательные мышцы, нижнечелюстной нерв, тело и ветвь нижней челюсти и крыловидное венозное сплетение. Природа инфекции также в большинстве случаев одонтогенная.
Околоушное пространство находится внутри поверхностного листка глубокой шейной фасции, который окутывает околоушную слюнную железу, лимфатические узлы и ветви лицевого нерва.
Абсцессы данной области часто бывают многокамерными, т. к. в этой области поверхностный листок глубокой шейной фасции отдает многочисленные отроги.
Инфекции перитонзиллярного пространства имеют тонзиллогенную природу. Оно представляет собой потенциальное пространство между капсулой небной миндалины и небно-язычной, небно-глоточными мышцами, а также верхним констриктором глотки.
Поднижнечелюстное и подъязычное пространства ограничены нижней челюстью, дном полости рта, поверхностным листком глубокой шейной фасции и окологлоточным пространством. Челюстно-подъязычная мышца, начинающаяся от одноименной линии нижней челюсти, является границей между подъязычным пространством сверху от нее и поднижнечелюстным пространством снизу. В подъязычное пространство инфекция обычно распространяется от зубов, расположенных кпереди от второго моляра (над челюстно-подъязычной линией).
Инфекции второго и третьего моляра (книзу от челюстно-подъязычной линии) распространяются в поднижнечелюстное и окологлоточное пространства.
Окологлоточное (также называемое боковым глоточным) пространство распространяется от основания черепа сверху до подъязычной кости книзу. Оно ограничено ветвью нижней челюсти, околоушной слюнной железой, крыловидными мышцами и верхним констриктором глотки. В нем выделяют передний (прешиловидный) и задний (позадишиловидный) отделы. В прешиловидном отделе расположена жировая клетчатка, верхнечелюстная артерия и ветви тройничного нерва.
В позадишиловидном пространстве находятся внутренняя сонная артерия, внутренняя яремная вена, IX, X и XI черепные нервы, симпатические нервы. Благодаря близости к паратонзиллярному, поднижнечелюстному, жевательному и околоушному пространствам инфекционный процесс способен быстро распространяться в окологлоточное пространство.
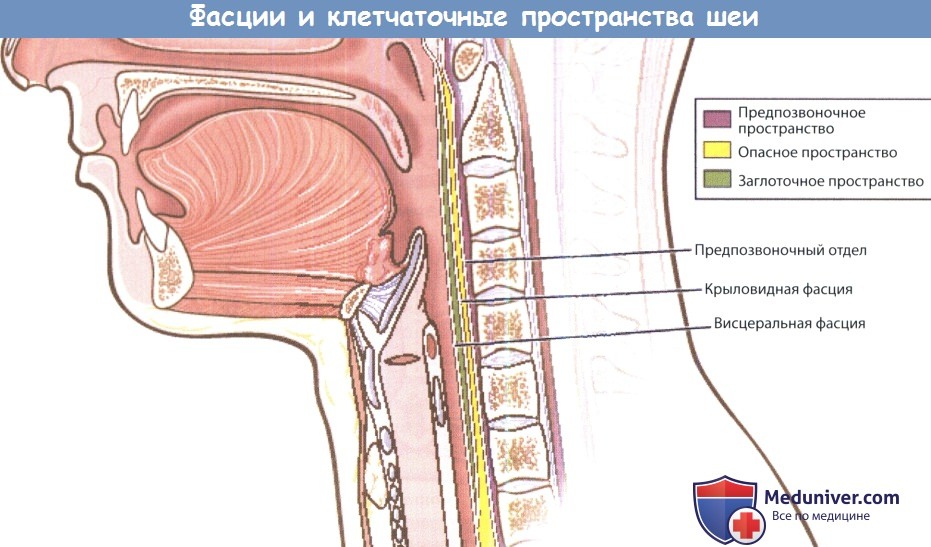
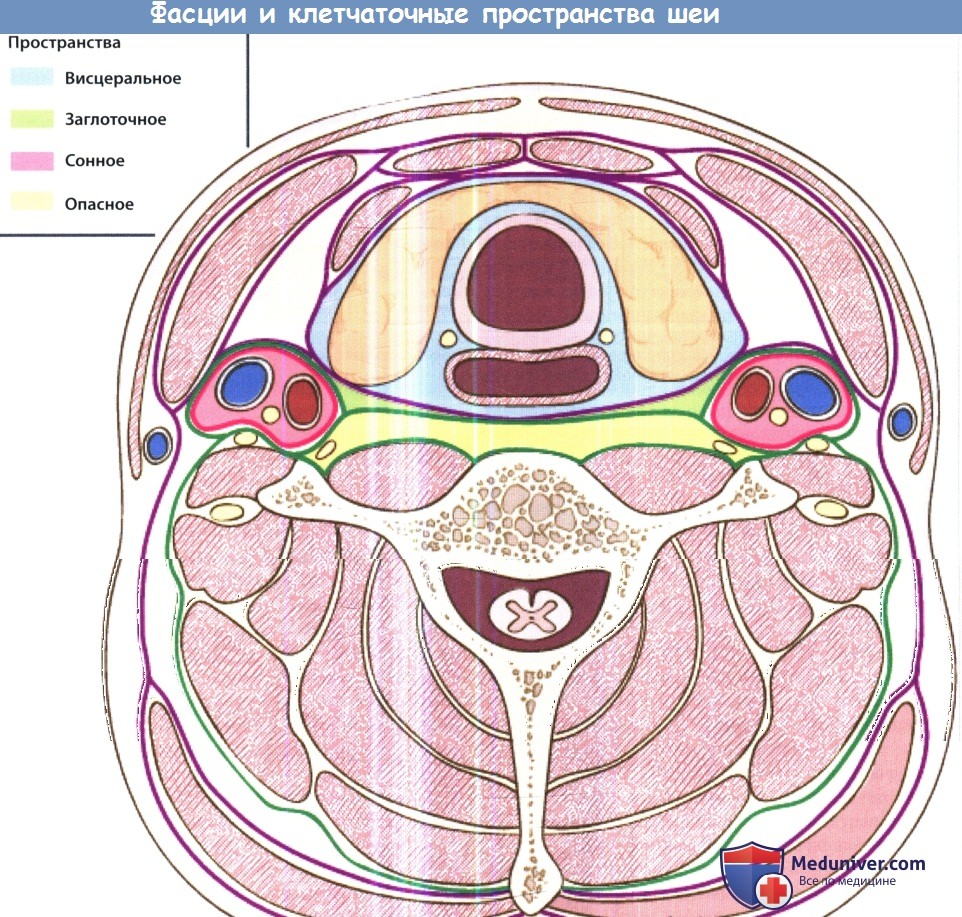
Единственным пространством, полностью расположенным книзу от подъязычной кости, является висцеральное пространство. Латеральная его граница представлена констрикторами глотки, а задняя — крыльной фасцией. Как можно понять из названия, в нем расположены глотка, гортань, пищевод, трахея и щитовидная железа. Причинами инфицирования данного пространства могут стать инородные тела, травма и ятрогенные вмешательства.
Заглоточное, опасное и предпозвоночное пространства проходят по всей длине шеи. Заглоточное пространство расположено между висцеральным отделом среднего листка глубокой фасции шеи и крыльным отделом глубокого листка глубокой фасции шеи. Между крыльным и предпозвоночным отделами глубокого листка глубокой фасции шеи расположено опасное пространство. И в то, и в другое пространства инфекция чаще всего распространяется из полости носа, околоносовых пазух и носоглотки.
Из-за своего расположения инфекционный процесс данной локализации может распространяться в средостение. Предпозвоночное пространство расположено кзади от предпозвоночного отдела глубокого листка глубокой фасции шеи, в нем расположена длинная мышца шеи. Из данного пространства инфекция может распространяться ниже диафрагмы, вплоть до копчика.
Важно понимать, что несмотря на наличие у фасциальных пространств названий и четких границ, инфекционный процесс может легко распространяться из одного пространства в другое. Банальная инфекция при отсутствии своевременной диагностики и лечения способна превратиться в угрожающее жизни состояние.
При гнойных воспалениях на верхней конечности, развивающихся после травмы, и, в частности, огнестрельных ранений, путями распространения гнойного процесса служат клетчаточные пространства, лимфатические сосуды и узлы, вены.
Гнойные процессы на пальцах и кисти часто приводят к развитию флегмон в клетчаточных пространствах тыла кисти и ладони. Острое гнойное воспаление пальцев принято называть панарицием. Различают несколько видов панариция в зависимости от того, в пределах какого слоя развивается воспалительный процесс.
Особенности строения подкожной клетчатки на ладонной поверхности пальцев объясняют тот факт, что инфекция из этого слоя распространяется в глубину, т. е. переходит на синовиальное влагалище сухожилий сгибателей,, на кость или межфаланговый сустав.
Инфекция, проникшая под кожу ладонной поверхности ногтевой фаланги, легко может распространиться вглубь до надкостницы и вызвать в,дальнейшем .поражение самой кости.
Переход гноя в клетчаточные пространства кисти возможен со стороны тыльной поверхности пальцев по каналам червеобразных мышц.. Если же на ладонной поверхности II—IV пальцев развился гнойный тендовагинит и произошел разрыв синовиального влагалища сухожилий сгибателей этих пальцев, то гной окажется в одном из клетчаточных пространств, ладони.
При поражении II пальца и расплавлении наружной межмышечной перегородки гной окажется в наружном клетчаточном пространстве, находящемся в фасциальном ложе области тенера, а при поражении III—IV пальцев — в среднем клетчаточном пространстве ладони, находящемся в среднем фасциальном ложе ладони.
Разрыв лучевого синовиального мешка (содержащего сухожилие длинного сгибателя большого пальца) или локтевого синовиального мешка (содержащего сухожилия сгибателей V пальца и ладонную часть сухожилий II—IV пальцев) при гнойных скоплениях в них также может быть причиной нагноительного процесса в клеточных пространствах ладони: при поражениях лучевого синовиального мешка — в наружном клетчаточном пространстве, при поражениях локтевого синовиального мешка — в глубоком среднем клетчаточном пространстве ладони.
В проксимальном отделе последней перегородка между обоими указанными клетчаточными пространствами ладони выражена слабо, вследствие чего при разрушении ее гноем может наблюдаться разлитая флегмона ладони.
Гной из одного синовиального мешка может перейти в другой синовиальный мешок с образованием так называемой II — образной, или перекрестной, флегмоны кисти. Этот переход гноя может быть обусловлен наличием (в 10% случаев) сообщения между лучевым и локтевым синовиальным мешком или тем обстоятельством, что гной расплавляет расположенные рядом стенки обоих мешков.
Затеки гноя при поражении клетчаточных пространств ладони могут быть направлены и проксимально, и дистально. При поражении клетчаточного пространства в фасциальном ложе тенера гной переходит на тыл кисти по поверхности приводящей мышцы большого пальца или разрушает перегородку, отделяющую ложе тенара от среднего фасциального ложа ладони, и вызывает поражение среднего глубокого клетчаточного пространства ладони.
Последнее сообщается с клетчаточным пространством. Пирогова в нижней трети предплечья, поскольку синовиальные влагалища сухожилий сгибателей пальцев при их переходе на -кисть через карпальный канал окружены рыхлой клетчаткой.
Однако гнойные затеки и пироговское пространство предплечья возникают чаще всего не при флегмонах среднего ложа ладони, а при разрывах проксимальных концов синовиальных мешков, пораженных гнойным процессом.
В дистальном направлении, гной из среднего глубокого пространства ладони может достигнуть тыльной поверхности пальцев по каналам червеобразных мышц.
В карпальном канале локтевой синовиальный мешок иногда сообщается с полостью лучезапястного сустава в районе гороховидной или крючковидной кости. Как уже было сказано выше, в некоторых случаях отмечается наличие грибовидных дивертикулов синовиальной сумки, которые проникают в щели или дефекты передней части капсулы лучезапястного сустава.
В этих случаях, при прямом контакте синовиального мешка и. синовиальной оболочки сустава, расправление гноем стенки синовиального дивертикула может повлечь за собой гнойное воспаление сустава. Другими словами, тендовагинит мизинца может осложниться гнойным артритом лучезапястного сустава.
Наконец, третий путь, по которому инфекция может распространиться на сустав, составляет сообщение между луче- запястным суставом и нижним луче-локтевым. Это сообщение наблюдается в 40% случаев. Кроме того, синовиальная оболочка нижнего луче-локтевого сустава образует бухтообразноё выпячивание, направленное проксимально и расположенное между костями предплечья.
Спереди его прикрывает квадратный пронатор, и таким образом глубокий нагноительный процесс передней области предплечья может привести к поражению нижнего луче-локтевого, а затем и лучезапястного сустава вследствие расплавления синовиальной оболочки.
Из сказанного становится ясным и тот факт, что при гнойных поражениях лучезапястного сустава возможен прорыв гноя, в карпальный капал или в глубокую клетчатку предплечье.
Флегмоны тыльной поверхности кисти могут быть поверхностными и подапоневротическими. Последние имеют тенденцию распространяться в сторону предплечья под тыльной связкой запястья, поскольку собственная фасция тыла кисти на уровне головок пястных костей срастается с сухожильными растяжениями разгибателей пальцев; с боков же собственная фасция тыла кисти прикрепляется ко второй и пятой пястным костям.
При подапоневротически и флегмонах тыла кисти возникает серьезная опасность омертвения сухожилий, проходящих в подапоневротическом пространстве.
К одной из нередко наблюдаемых форм флегмоны кисти, захватывающей ткани и ладонной, и тыльной поверхности, следует отнести так называемую комиссуральную флегмону. Она может развиваться в результате нагноения мозоли и поражает так называемое комиссуральные пространства, сообщающиеся по ходу клетчатки, сопровождающей пальцевые сосуды нервы, с поверхностным средним клетчаточным пространством ладони.
Гной, скапливающейся в комиссуральном пространстве, может быть причиной образования подапоневротической флегмоны ладони, и, наоборот, такого рода флегмона может дать затек в комиссуральное пространство.
Из пространства Пирогова гной может распространиться на предплечье и дальше, что происходит в результате отслойки места прикрепления длинного сгибателя большого пальца и глубокого сгибателя пальцев от надкостницы, костей и межкостной перепонки.
При этом гной может приблизиться к поверхности по межмышечным промежуткам и спуститься затем вниз по клетчатке, окружающей срединный нерв или локтевые сосуды и нерв. В результате отслойки указанных мышц возможен также переход гноя с ладонной поверхности предплечья на тыльную.
По направлению кзади гной при глубокой флегмоне передней поверхности предплечья может распространяться по ходу тыльной межкостной артерии через отверстие в верхней части межкостной перепонки. Он проникает и щель между супинатором и длинной отводящей мышцей большого пальца обрзуется затек между, этими мышцами и общим разгибателем пальцев в задней области предплечья (паравазальная флегмона).
Собственная фасция задней поверхности предплечья обладает значительной плотностью, вследствие чего создается известная герметичность глубокого тыльного пространства предплечья. Образующиеся здесь скопления гноя поэтому не дают обычно припухлости на тыльной поверхности предплечья, что затрудняет распознавание этих флегмон.
По направлению кверху гной при глубокой флегмоне предплечья, может -достигнуть локтевой ямки, а оттуда (в промежутке между плечевой и плече-лучевой мышцей) — вдоль лучевого нерва, по его спиральному каналу вокруг плечевой кости.
Флегмоны, развивающиеся в окружности поверхностных локтевых лимфатических узелков, могут распространиться под фасцию плеча, что приводит к образованию подфациальной флегмоны. Можно предполагать, что проникновение гноя под фасцию происходит через те отверстия в собственной фасции плеча, через которые проходят в глубину в проксимальном направлении ветви внутреннего кожного нерва предплечья, медиальной подкожной вены руки и анастомозы поверхностных вен плечевой области с глубокими венами (паравазальная флегмона). Такой .же переход гноя под фасцию может иметь место и на предплечье как осложнение поверхностной флегмоны.
Особенности строения локтевого сустава дают представление о возможности перехода на суставную полость -нагноительного процесса из смежных очагов. Привлекают внимание следующие два факта. Прежде всего в локтевом суставе, как и в нижнем луче-локтевом, имеется слепой мешок. Он направлен дистально и расположен между костями предплечья.
При ранении локтевой области с повреждением костей (особенно в местах прикрепления двуглавой и плечевой мышцы) глубокий гнойник в параартикулярных (околосуставных) тканях может быть причиной расплавления стенки синовиального выпячивания с последующим поражением локтевого сустава.
Другой факт, имеющий значение в патологии сустава, заключается в наличии, помимо подкожной слизистой сумки в области локтевого отростка, также подсухожильной сумки, расположенной у места прикрепления сухожилия трехглавой мышцы й’ локтевому отростку- Эта сумка отделена от суставного жира, лежащего вне синовиальной оболочки, суставной капсулой.
В случае нагноительного процесса в сумке и при наличии дефектов в заднем отделе капсулы сустава может развиться гнойный артрит локтевого сустава. Дальнейший путь распространения гноя при локтевом артрите может быть направлен как в сторону глубоких отделов предплечья, так и в сторону плечевой области. Нередко при этом артрите возникает обширный затек гноя под трехглавой мышцей плеча.
Гнойники, образующиеся в подмышечной впадине, часто имеют источником лимфатические узлы. Последние поражаются обычно путем переноса инфекции по лимфатическим путям при повреждениях и заболеваниях кисти и пальцев. Поражение лимфатических узлов ведет к образованию аденофлегмон, т. е. нагноений окружающей лимфатические узлы рыхлой клетчатки.
При аденофлегмоне подмышечной ,впадины гнойный процесс распространяется по клетчатке в со седине области: через четырехстороннее отверстие в дельтовидную область, через трехстороннее отверстие — в лопаточную область, по ходу основного сосудисто-нервного пучка — в область наружного шейного треугольника или дистально — в плечевую область.
Гной при поражениях подключичных лимфатических узлов, может распространиться и под большую грудную мышцу, в результате чего- образуется так называемая субпекторальная аденофлегмона.
Она располагается в пространстве между названной мышцей и клювоключичногрудной фасцией, содержащем рыхлую клетчатку и иногда лимфатические узелки. Если гнойный процесс исходит из подключичных узлов, то гной может проникнуть под большую грудную мышцу либо по ходу сосудов и нервов, прободающих эту фасцию, либо путем расплавления фасции в ее наиболее податливых местах (у нижнего края). Чаще, однако, субпекторальная флегмона развивается на почве гнойного поражения лимфатических узлов, расположенных вблизи нижнего края большой грудной мышцы.
Следует различать поверхностное и глубокое субпекторальное пространство. Первое располагается между большой грудной мышцей и поверхностным листком клювоключично- грудной фасции, покрывающим малую грудную мышцу; второе располагается под глубоким листком названной фасции.
В запущенных случаях гной при субпекторальной аденофлегмоне, расправляя ткани, может проникнуть через межреберные промежутки в полость плевры или между волокнами большой грудной мышцы под кожу; чаще всего он проходит между большой и малой грудными мышцами и достигает свободного края передней стенки подмышечной впадины.
Гнойное воспаление плечевого сустава (гнойный омартрит) может возникнуть в результате перехода нагноительного процесса с пораженной остеомиэлитом (травматического, или иного происхождения) головки плечевой кости или суставной впадины лопатки.
Равным образом и бурситы, развивающиеся в прилегающих к суставу слизистых сумках (особенно подлопаточной), могут дать повод к образованию омартрита. Пути распространения гноя при этом заболевании направлены прежде всего в окружающие сустав слизистые сумки, из которых подлопаточная всегда сообщается с полостью сустава. Скопление гноя образуется также в синовиальном выпячивании, окружающем сухожилие длинной головки двуглавой мышцы, проходящее через сустав. Так возникают периартикулярные флегмоны при гнойном омартрите.
Если в дальнейшем произойдет расплавление или разрыв стенок синовиального влагалища или слизистой сумки, гной окажется в поддельтовидном пространстве (параартикулярный затек). Последнее может иметь место и при поражениях расположенных в поддельтовидном пространстве слизистых сумок и не связанных с полостью сустава.
Наличие сообщения между клетчаткой поддёльтовидного пространства и клетчаткой подмышечной впадины создает условия для дальнейшего распространения гнойной инфекции.
Наличие клетчатки в мягких тканях, окружающих лопатку, и в смежных областях обусловливает возможность развития здесь флегмон: субпекторальных (между грудными мышцами), антескапулярные (впереди лопатки), ретроскапулярные (в надоел ной или подостной ямке лопатки) и параартикулярные (в мягких тканях, окружающих плечевой сустав) ..
Причем, субпекторальные, антескапулярные и параартикулярные флегмоны возникают в случаях множественных переломов лопатки с локализацией основного очага повреждения в наружном углу лопатки, при одновременном переломе плечевой кости.
Ретроскапулярные флегмоны возникают на месте ‘первоначального очага поражения кости.
Читайте также:


