Инвалидность при переломе ладьевидной кости
Войти через uID
МСЭ и инвалидность при переломах и вывихах верних конечностей
МСЭ и инвалидность при переломах и вывихах верхней конечности
МСЭ и инвалидность при переломах лучевой кости
МСЭ и инвалидность при переломах локтевой кости
МСЭ и инвалидность при ложных суставах
МСЭ и инвалидность при ложном суставе
МСЭ и инвалидность при переломах лопатки
МСЭ и инвалидность при переломах ключицы
МСЭ и инвалидность при вывихах ключицы
МСЭ и инвалидность при переломах плечевой кости
МСЭ и инвалидность при вывихах плечевой кости
МСЭ и инвалидность при переломах костей предплечья
МСЭ и инвалидность при вывихах костей предплечья
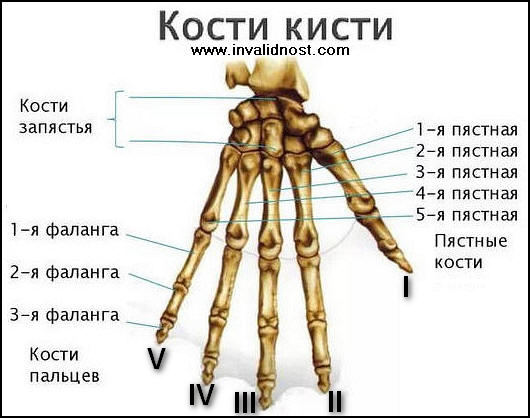
МСЭ и инвалидность при повреждениях кисти
МСЭ и инвалидность при травмах кисти
Инвалидность вследствие повреждений верхних конечностей составляет от 23,5% до 30% общей инвалидности, обусловленной повреждениями костно-мышечной системы. Чаще всего инвалидность наступает при повреждениях кисти, и на нее приходится около 50 % инвалидности, связанной с повреждениями верхних конечностей.
При этом инвалидность вследствие ампутации пальцев, в свою очередь, составляет до 50 % всех случаев постоянной (длительной) утраты трудоспособности при повреждениях кисти.
КРИТЕРИИ УСТАНОВЛЕНИЯ ИНВАЛИДНОСТИ ПРИ ТРАВМАХ ВЕРХНИХ КОНЕЧНОСТЕЙ В 2020 ГОДУ
В настоящее время основным документом, руководствуясь которым эксперты бюро МСЭ решают вопрос о наличии (или отсутствии) у больного признаков инвалидности - является вступивший в силу с 01.01.2020г. Приказ Минтруда России от 27.08.2019 № 585н.
К данному Приказу имеется два приложения в виде таблиц, в которых приведена количественная (в процентах) оценка степени тяжести различной патологии (заболеваний).
Инвалидность устанавливается при процентах от 40% и выше (при одновременном наличии ОЖД в установленных категориях).
Конкретная группа инвалидности зависит от размера процентов по соответствующему пункту приложения к Приказу 585н:
10-30% - инвалидность не устанавливается.
40-60% - соответствуют 3-й группе инвалидности.
70-80% - соответствуют 2-й группе инвалидности.
90-100% - соответствуют 1-й группе инвалидности.
40-100% - соответствует категории "ребенок-инвалид" (для лиц моложе 18 лет).
Последствиям травм верхних конечностей в приложении № 1 к Приказу 585н соответствуют пункты:
Последствия травм плечевого сустава
15.1.5.1 Ограничение движения плечевого сустава, включая плечевой пояс (отведение и/или сгибание плеча от 90° до 120° с соответствующим ограничением отведения и ротационных движений).
Нестабильность одного плечевого сустава, включая редкие вывихи плеча.
Псевдоартроз плечевой кости стабильный.
Анкилоз плечевого сустава в функционально выгодном положении (угол отведения 45°, при сгибании руки до 30 - 45°) при хорошо подвижном плечевом поясе - 10-30%
15.1.5.2 Нестабильность плечевого сустава тяжелой степени, включая "болтающийся" сустав (тяжелый дефект проксимального отдела плеча).
Псевдоартроз нестабильный плечевой кости.
Культя верхней конечности на уровне плеча или в локтевом суставе - 40-60%
15.1.5.3 Культя плеча после вычленения с частью плечевого пояса - 70-80%
15.1.5.4 Двусторонние культи верхних конечностей на любом уровне (плечо, предплечье, кисть) - 90-100%
Последствия травм локтевого сустава
15.1.5.5 Ограничение движения в локтевом суставе незначительная степень (разгибание/сгибание до 0 - 30 - 120° при неограниченной ротации предплечья).
Анкилоз локтевого сустава в функционально выгодном положении (сгибание 70° - 110°, пронация 0 - 10°).
Анкилоз проксимального лучелоктевого сустава с установкой предплечья в функционально выгодном или невыгодном положении.
Псевдоартроз костей предплечья стабильный (локтевой или лучевой кости, или обеих костей с тугоподвижностью) - 10-30%
15.1.5.6 Анкилоз обеих локтевых суставов в функционально невыгодном положении.
Анкилоз проксимального лучелоктевого сустава с установкой предплечья в функционально невыгодном положении
"Болтающийся" локтевой сустав.
Культя верхней конечности на уровне предплечья или кисти - 40-60%
15.1.5.7 Анкилоз обоих локтевых суставов в функционально невыгодном положении - 70-80%
15.1.5.8 Двусторонние культи верхних конечностей на любом уровне (плечо, предплечье, кисть) - 90-100%
Последствия травм лучезапястного сустава
15.1.5.9 Ограничение подвижности кистевого сустава, незначительная/умеренная степень (разгибание/сгибание до 30 - 40°) одностороннее/двустороннее.
Анкилоз одного кистевого сустава в функционально выгодном (разгибание 15°) или невыгодном положении - 10-30%
15.1.5.10 Ограничение подвижности в обоих кистевых суставах выраженной степени.
Анкилоз обоих кистевых суставов в функционально невыгодном положении - 40-60%
Последствия травм пальцев кистей рук
15.1.5.11 Отсутствие дистальной фаланги и части основной первого пальца кисти.
Отсутствие первого пальца кисти, в том числе с первым лучом кисти.
Отсутствие одного трехфалангового пальца кисти, в том числе с соответствующей пястной костью.
Отсутствие двух или трех (исключая первый) трехфаланговых пальцев кисти.
Отсутствие одного или двух пальцев (любых, включая I) на одной кисти - 10-30%
15.1.5.12 Отсутствие двух трехфаланговых пальцев кисти с отсутствием первого пальца.
Отсутствие трех трехфаланговых пальцев кисти с отсутствием первого пальца.
Отсутствие первых пальцев обеих кистей.
Отсутствие всех пальцев одной кисти.
Полное отсутствие всех трехфаланговых пальцев одной кисти - 40-60%
15.1.5.13 Отсутствие всех трехфаланговых пальцев с сохраненными II - V пястными костями на обеих кистях - 70-80%
15.1.5.14 Отсутствие всех пальцев обеих кистей - 90-100%
Последствия травм, захватывающих несколько областей тела
15.1.7.1 Отсутствие обеих верхних конечностей на любом уровне (кистей, предплечий, плеч).
Отсутствие одной верхней конечности и отсутствие одной нижней конечности вне зависимости от стороны поражения.
Культя одной верхней конечности на любом уровне плеча и культя одной нижней конечности на любом уровне бедра вне зависимости от стороны поражения.
Культи обеих верхних и обеих нижних конечностей - 100%
Получить официальное заключение о наличии (или отсутствии) оснований для установления инвалидности больной может только по результатам своего освидетельствования в бюро МСЭ соответствующего региона.
Порядок оформления документов для прохождения МСЭ (включая и алгоритм действий при отказе лечащих врачей направлять больного на МСЭ) достаточно подробно расписан в этом разделе форума: Оформление инвалидности простым языком
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
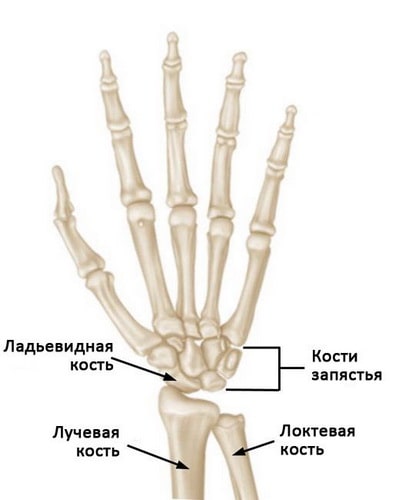
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
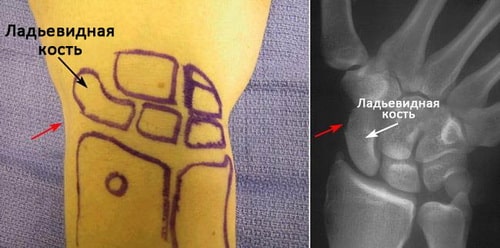
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
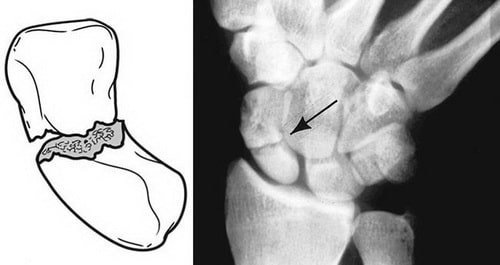
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.

Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
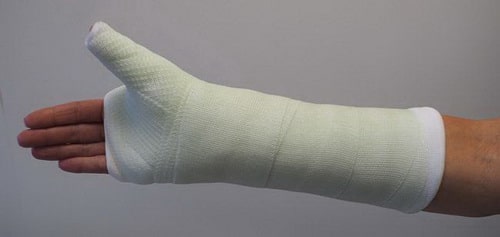
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
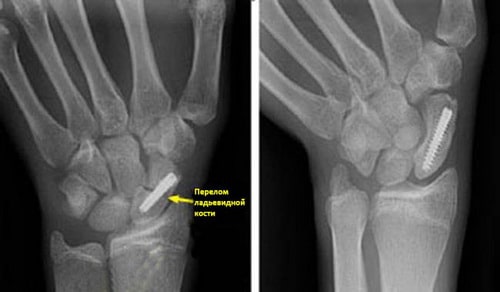
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
МКБ-10
строки
по ф.
N 16-ВН
по МКБ-10
локализация
травмы
травмы
сроки В
(в днях)
С осложнением
12-25
окологлазничной области
С осложнением
15-25
С осложнением
10-14
С осложнением
15-24
височно-нижне-челюстной области
С осложнением
10-14
(закрытый без упоминания о внутричерепной травме)
МСЭ и инвалидность при переломах нижних конечностей
МСЭ и инвалидность при переломах нижней конечности
МСЭ и инвалидность при переломе бедренной кости
МСЭ и инвалидность при переломах костей голени
МСЭ и инвалидность при переломах шейки бедренной кости
МСЭ и инвалидность при переломе шейки бедра
МСЭ и инвалидность при повреждениях коленного сустава
МСЭ и инвалидность при вывихах бедренной кости
МСЭ и инвалидность при ложных суставах
МСЭ и инвалидность при переломах костей стопы
На инвалидность при повреждениях нижних конечностей приходится от 30 до 40 % общей инвалидности вследствие повреждений костей и суставов конечностей; первое место среди них занимают инвалиды с последствиями повреждений голени. При проведении медико-социальной экспертизы больных с повреждениями нижних конечностей следует уточнить состояние неповрежденной конечности, таза и поясничного отдела позвоночника, где при нарушении статики возникают дегенеративно-дистрофические процессы. Последние нередко наблюдаются при нерациональном трудовом устройстве, в результате чего наступают срыв компенсации и утяжеление инвалидности. Вместе с тем — одним из недостатков МСЭ при повреждениях нижних конечностей является переоценка тяжести повреждения и недооценка механизмов компенсации.
КРИТЕРИИ УСТАНОВЛЕНИЯ ИНВАЛИДНОСТИ ПРИ ТРАВМАХ НИЖНИХ КОНЕЧНОСТЕЙ В 2020 ГОДУ
В настоящее время основным документом, руководствуясь которым эксперты бюро МСЭ решают вопрос о наличии (или отсутствии) у больного признаков инвалидности — является вступивший в силу с 01.01.2020г. Приказ Минтруда России от 27.08.2019 № 585н.
К данному Приказу имеется два приложения в виде таблиц, в которых приведена количественная (в процентах) оценка степени тяжести различной патологии (заболеваний).
Последствиям травм нижних конечностей в приложении № 1 к Приказу 585н соответствуют пункты:
Последствия травм нижней конечности
Последствия травм тазобедренного сустава, культи на уровне бедра
15.1.6.1 Ограничение движения в тазобедренных суставах: одностороннее незначительной/умеренной степени или двустороннее незначительной степени — 10-30%
15.1.6.2 Ограничение движения в тазобедренных суставах: выраженной степени одного или умеренной степени в обоих,
Культя одной нижней конечности, пригодная для типичного протезирования — 40-60%
15.1.6.3 Ограничение движения выраженной степени обоих тазобедренных суставов.
Культя одной нижней конечности на любом уровне бедра при ампутационной культе другой нижней конечности на уровне голени.
Двусторонние ампутационные культи на уровне нижней и средней трети бедер.
Двусторонние ампутационные культи на уровне голеней и стоп — 70-80%
15.1.6.4 Анкилоз обоих тазобедренных суставов в функционально невыгодном положении со значительно выраженным нарушением статодинамической функции.
Культи обеих нижних конечностей на уровне верхней трети бедер — 90-100%
Последствия травм коленного сустава
15.1.6.5 Ограничение движения в одном или обоих коленных суставах незначительной/умеренной степени.
Анкилоз коленного сустава в функционально выгодном положении (положение сгибания от 10 — 15°) — 10-30%
15.1.6.6 Анкилоз обоих коленных суставов в функционально невыгодном положении с умеренными нарушениями статодинамических функций.
Культя одной нижней конечности на любом уровне голени при опороспособности и подвижности другой нижней конечности — 40-60%
15.1.6.7 Анкилоз обоих коленных суставов в функционально невыгодном положении с выраженными нарушениями статодинамических функций.
Культя одной нижней конечности на любом уровне голени при частичной потере опороспособности и подвижности другой нижней конечности.
Культи обеих нижних конечностей на любом уровне голени — 70-80%
Последствия травм голеностопного сустава, пальцев ног, стоп, культи стоп
15.1.6.8 Анкилоз голеностопного сустава в функционально выгодном/невыгодном положении (сгибание/разгибание 0° — 5°) одно- или двустороннее.
Анкилоз пальцев одной или обеих стоп в функционально выгодном положении или деформация пальцев одной или обеих стоп.
Культя стопы односторонняя: по Лисфранку; в области плюсневых костей по Шарпу.
Отсутствие всех пальцев обеих стоп — 10-30%
15.1.6.9 Культя стопы односторонняя: по Пирогову; по Шопару.
Культи обеих стоп: по Лисфранку, Шарпу II — III — 40-60%
15.1.6.10 Культя обеих стоп: по Пирогову — 70-80%
Последствия травм, захватывающих несколько областей тела
15.1.7.1 Отсутствие обеих верхних конечностей на любом уровне (кистей, предплечий, плеч).
Отсутствие одной верхней конечности и отсутствие одной нижней конечности вне зависимости от стороны поражения.
Культя одной верхней конечности на любом уровне плеча и культя одной нижней конечности на любом уровне бедра вне зависимости от стороны поражения.
Культи обеих верхних и обеих нижних конечностей — 100%
Получить официальное заключение о наличии (или отсутствии) оснований для установления инвалидности больной может только по результатам своего освидетельствования в бюро МСЭ соответствующего региона.
Порядок оформления документов для прохождения МСЭ (включая и алгоритм де?
- Инвалидность при переломах и вывихах бедренной кости
- Инвалидность при внутренних повреждениях коленного сустава
- Инвалидность при переломах костей голени
- Инвалидность при переломах костей стопы
На инвалидность при повреждениях нижних конечностей приходится от 30 до 40 % общей инвалидности вследствие повреждений костей и суставов конечностей; первое место среди них занимают инвалиды с последствиями повреждений голени. При проведении медико-социальной экспертизы больных с повреждениями нижних конечностей следует уточнить состояние неповрежденной конечности, таза и поясничного отдела позвоночника, где при нарушении статики возникают дегенеративно-дистрофические процессы. Последние нередко наблюдаются при нерациональном трудовом устройстве, в результате чего наступают срыв компенсации и утяжеление инвалидности. Вместе с тем - одним из недостатков МСЭ при повреждениях нижних конечностей является переоценка тяжести повреждения и недооценка механизмов компенсации.
Инвалидность при переломах и вывихах бедренной кости
Выделяют переломы проксимального конца (шейки бедра и вертельной области), диафиза бедра и дистального конца бедра (надмыщелковые, чрезмыщелковые и переломы мыщелков). Наиболее часто (до 60%) встречаются переломы проксимального и реже всего — дистального (15%) конца бедра.
Переломы шейки бедра бывают вколоченными, чаще вальгусными, абдукционными, и невколоченными — варусными, аддукционными.
Вколоченность перелома шейки бедра создает наиболее благоприятные условия для срастания при любом методе лечения. Сроки срастаний переломов составляют 4—5 мес, а восстановление опорно-двигательной функции конечности наступает через 6— 8 мес.
После периода временной нетрудоспособности лица умственного, легкого и средней тяжести физического труда приступают к работе.
Лица, работающие в профессиях тяжелого физического труда, после окончания лечения по рекомендации ВК лечебно-профилактических учреждений должны быть временно переведены на легкую работу.
Невколоченные переломы шейки бедра подлежат оперативному лечению. Операцией выбора является остеосинтез трехлопастным стержнем. При эффективной операции и отсутствии осложнений в послеоперационном периоде консолидация перелома наступает в сроки от 6—8 до 10—12 мес. Клинический прогноз в подобных случаях благоприятный, и больные на период консолидации признаются временно нетрудоспособными.
Продление срока временной нетрудоспособности свыше 4 мес показано также больным, подвергшимся повторной операции через 3—4 мес после первой в связи с выявлением у них таких ранних осложнений, как миграция стержня, вторичное смещение отломков.
При наступлении консолидации в период временной нетрудоспособности лица умственного, а также легкого и средней тяжести физического труда признаются трудоспособными.
Лица физического труда средней тяжести нуждаются во временном переводе на легкую работу по заключению ВК лечебно-профилактических учреждений. Лица тяжелого физического труда нуждаются в рациональном трудоустройстве.
Если при переводе на работу другой профессии, не противопоказанной по состоянию здоровья, происходит снижение квалификации, МСЭ устанавливает им III группу инвалидности.
Осложнениями перелома шейки бедра являются ложный сустав и асептический некроз головки.
Ложные суставы шейки бедра формируются обычно при невколоченных переломах у больных, леченных консервативно или неэффективно оперированных. Лечение ложных суставов шейки бедра оперативное. Срастание отломков ложных суставов происходит в течение длительного времени, и поэтому таким больным при первичном освидетельствовании во МСЭ целесообразно определять II группу инвалидности.
При неустраненном ложном суставе и умеренном нарушении СДФ (стато-динамической функции) больному устанавливается III группа инвалидности.
Асептический некроз головки бедра может быть осложнением при любом способе лечения перелома.
При асептическом некрозе с медленным прогрессированием лицам тяжелого физического труда определяется III группа инвалидности для рационального трудоустройства.
При быстром прогрессировании асептического некроза, приводящем к полной утрате опороспособности конечности, показано оперативное вмешательство.
В подобных случаях устанавливается II группа инвалидности.
Переломы вертельной области бедра (чрезвертельные, межвертельные) лечатся консервативно и оперативно. Сроки консолидации переломов вне зависимости от метода лечения составляют 3—5 мес.
Восстановление трудоспособности наступает у лиц умственного и легкого физического труда через 5—6 мес, тяжелого физического труда — через 6—8 мес.
При лечении таких переломов, особенно консервативным методом, иногда отмечается посттравматическая деформация в виде галифе. Существенного влияния на трудоспособность она не оказывает, но при значительных
нагрузках может привести к деформирующему артрозу тазобедренного сустава, что, в свою очередь, может являться показанием к установлению III группы инвалидности.
Лечение переломов диафиза бедра осуществляется путем внутрикостного остеосинтеза или скелетным вытяжением. Средние сроки консолидации переломов вне зависимости от метода лечения составляют 4—6 мес. Трудоспособность лиц в профессиях умственного и легкого физического труда при неосложненном течении перелома восстанавливается через 6—7 мес, а среднего и тяжелого физического труда — через 8—10 мес.
В связи с этим больным при первичном освидетельствовании во МСЭ показано продление срока временной нетрудоспособности.
Осложнениями переломов диафиза бедра являются замедленная консолидация, ложный сустав, деформация с укорочением конечности, контрактура суставов (преимущественно коленного).
Замедленная консолидация выявляется через 4—5 мес от начала лечения и служит показанием к операции, чаще всего — костной пристеночной ауто- или гомопластики, иногда с внутрикостным или накостным остеосинтезом. Сроки лечения при таком осложнении удлиняются примерно в 1,5 раза, однако прогноз благоприятный, в связи с чем при первичном освидетельствовании во МСЭ целесообразно продление срока временной нетрудоспособности.
Ложные суставы диафиза бедренной кости требуют длительного лечения, прогноз при них нередко сомнителен.
Поэтому больным, оперированным по поводу ложного сустава диафиза бедренной кости, целесообразно определять II группу инвалидности.
Методы оперативного лечения ложных суставов диафиза бедренной кости те же, что и при замедленной консолидации. При фиброзном ложном суставе эффективным является внеочаговый компрессионно-дистракционный остеосинтез.
Неконсолидированный ложный сустав диафиза бедренной кости при умеренном нарушении СДФ (стато-динамической функции) служит показанием для установления III группы инвалидности.
Переломы дистального конца бедренной кости, околосуставные или внутрисуставные, лечатся чаще оперативным способом.
Консолидация переломов происходит в течение 4—5 мес.
Восстановление трудоспособности у лиц умственного труда наступает через 5—6 мес с момента травмы, у лиц физического труда — через 6—8 мес.
При развитии деформирующего артроза коленного сустава III стадии может быть произведен артродез или эндопротезирование сустава.
Из травматических вывихов бедренной кости наиболее часто встречаются задние вывихи.
После вправления вывиха необходима продолжительная, не менее 4 нед, иммобилизация и затем длительная, в течение 2—3 мес, разгрузка конечности для профилактики асептического некроза головки бедра.
Период временной нетрудоспособности больных всех профессий составляет около 4 мес. Однако лица тяжелого физического труда после окончания лечения должны быть переведены на работу с облегченными условиями сроком на 2—3 мес по заключению ВК лечебнопрофилактических учреждений.
Застарелые вывихи бедра вправляются оперативно. При этом следует учитывать, что чем больше времени прошло с момента травмы, тем сложнее вправить вывих. Оперативное вправление через 1 мес и более после травмы всегда сопряжено с опасностью развития асептического некроза головки бедра. При невправленном заднем (подвздошном) вывихе нарушения функции конечности компенсируются относительно удовлетворительно. Трудоспособность больных, работающих в профессиях умственного, легкого и среднего физического труда, не нарушается.
Лицам, занятым в профессиях тяжелого физического труда, показано переобучение. На период рационального трудоустройства им определяется III группа инвалидности.
Инвалидность при внутренних повреждениях коленного сустава
К внутренним повреждениям коленного сустава относятся повреждения менисков и крестообразных связок.
При повреждении менисков больным показана операция — менискэктомия. Послеоперационное лечение длится около 1,5—2 мес, и за этот период функция коленного сустава обычно нормализуется. Трудоспособность больных восстанавливается через 2,5—3 мес с момента травмы, однако иногда в связи с устойчивой тугоподвижностью в коленном суставе период временной нетрудоспособности удлиняется. Инвалидность у больных после своевременно выполненной и неосложненной менискэктомии не наступает.
У неоперированных больных, работающих в профессиях, связанных с длительной ходьбой, вынужденным положением тела, пребыванием на высоте, значительным физическим напряжением и т. п., при повторяющихся блокадах сустава могут возникать показания к определению III группы инвалидности на период рационального трудоустройства.
Лечение больных с повреждениями крестообразных связок коленного сустава — оперативное. Восстановление функции сустава наступает через 4—6 мес, в связи с чем больным показано продление срока временной нетрудоспособности.
При развитии разгибательно-сгибательной контрактуры коленного сустава, патологической подвижности в нем либо артроза у лиц, работающих в противопоказанных видах и условиях труда, определяется III группа инвалидности.
Инвалидность при переломах костей голени
Переломы костей голени подразделяются на переломы проксимального конца, к которым относятся компрессионные или оскольчатые переломы мыщелков большеберцовой кости, диафизов костей голени и дистального метаэпифиза костей голени. Среди последних преимущественное значение имеют оскольчато-компрессионные переломы метаэпифиза большеберцовой кости и переломы лодыжек. Наиболее часто встречаются переломы лодыжек, затем переломы диафиза костей голени и реже всего — переломы метаэпифизов большеберцовой кости.
Последствия переломов мыщелков большеберцовой кости зависят главным образом от степени восстановления анатомических соотношений их суставной поверхности.
Сроки лечения, осложнения и функциональные исходы, равно как и оценка трудоспособности больных, аналогичны таковым при переломах мыщелков бедренной кости.
Переломы диафиза костей голени включают в себя изолированные переломы большеберцовой или малоберцовой кости и переломы обеих костей.
Переломы малоберцовой кости консолидируются в относительно короткие сроки с полным восстановлением функции конечности. Косые, винтообразные и оскольчатые переломы большеберцовой кости лечатся скелетным вытяжением или внеочаговым остеосинтезом, поперечные — гипсовой повязкой. Показания к погружному остеосинтезу могут возникать при отсутствии эффекта репозиции указанными методами при косых, винтообразных и поперечных переломах.
Сроки консолидации переломов большеберцовой кости составляют от 4 до 6—7 мес. Временная нетрудоспособность при неосложненном течении переломов продолжается около 5 мес у лиц умственного труда и 8—10 мес — у лиц физического труда.
Наиболее частыми и серьезными осложнениями переломов костей голени являются замедленная консолидация и формирование ложных суставов.
Если замедленная консолидация отмечается при переломе с удовлетворительным соотношением отломков, добиться сращения можно путем длительной иммобилизации гипсовой повязкой или применения компрессионного остеосинтеза. Несмотря на продолжительные сроки, необходимые для сращения перелома при замедленной консолидации, при своевременном ее распознавании и адекватном лечении клинический прогноз благоприятный.
Больным в подобных случаях следует продлевать сроки временной нетрудоспособности.
Если замедленная консолидация обусловлена неудовлетворительным стоянием отломков и показаны открытая репозиция и погружной остеосинтез с костной пластикой, что обычно выполняется через 4—5 мес после травмы и позднее, больным целесообразно устанавливать II группу инвалидности.
Ложные суставы большеберцовой кости при закрытых и открытых неогнестрельных переломах формируются чаще в виде фиброзных и неоартрозов. При лечении фиброзных ложных суставов методом выбора является компрессионно-дистракционный внеочаговый остеосинтез. Консолидация при этом методе лечения часто наступает в течение 4—5 мес, однако в необходимых случаях больным могут быть продлены сроки временной нетрудоспособности.
В связи с неясностью клинического и трудового прогноза, длительностью периода реабилитации при операциях погружного остеосинтеза и костной пластики больным определяется II группа инвалидности.
Неустраненный ложный сустав большеберцовой кости вызывает различные по тяжести статико-функциональные нарушения. В большинстве случаев трудоспособность больных при фиброзном ложном суставе или неоартрозе большеберцовой кости, особенно при использовании больными фиксационных аппаратов, сохраняется. Однако лица, работающие в профессиях, связанных с тяжелым физическим напряжением, длительной ходьбой и стоянием, нуждаются в рациональном трудоустройстве и при необходимости — установлении III группы инвалидности.
Переломы дистального метаэпифиза костей голени включают сложные, как правило, оскольчатые, переломы метаэпифиза большеберцовой кости и переломы лодыжек в различных вариантах.
Сроки лечения переломов этой группы варьируют от 4—5 нед при изолированном переломе наружной лодыжки до 5—6 мес при сочетанных переломах лодыжек и сложных оскольчатых переломах метаэпифиза большеберцовой кости.
При неосложненном течении указанные переломы заканчиваются полным восстановлением трудоспособности больных в течение 6—7 мес независимо от профессии. Наиболее частыми осложнениями являются неправильное сращение внутрисуставных переломов с нарушением конгруэнтности суставной поверхности большеберцовой кости и неустраненные подвывихи в голеностопном суставе. Эти осложнения ведут к развитию деформирующего артроза голеностопного сустава, сопровождающегося статико-функциональными нарушениями и резко выраженным болевым синдромом, что может служить основанием для определения III группы инвалидности лицам, работающим в профессиях, связанных с длительной ходьбой и стоянием.
При рано наступающих вторичном смещении отломков и подвывихах, требующих оперативного вмешательства, больные признаются временно нетрудоспособными на период лечения.
При тяжелых стадиях деформирующего артроза голеностопного сустава могут возникнуть показания к артродезу. Эта операция в случае успеха купирует болевой синдром, однако не устраняет статико-функциональных нарушений конечности. Рационально трудоустроенные больные сохраняют трудоспособность.
Инвалидность при переломах костей стопы
Из числа переломов костей стопы самостоятельное экспертное значение имеют переломы таранной и пяточной костей или тяжелые комбинированные повреждения стопы. Переломы таранной и пяточной костей без смещения отломков срастаются в течение 3—4 мес; полное восстановление опорно-двигательной функции Стопы наступает через 4—5 мес.
На период лечения и реабилитации больные признаются временно нетрудоспособными. Переломы тех же костей со смещением отломков часто требуют оперативного вмешательства и увеличения сроков лечения примерно до 4—5 мес.
Такие повреждения нередко осложняются деформирующим артрозом голеностопного или подтаранного сустава, что может ограничивать трудоспособность больных в ряде профессий, в частности связанных с физическим напряжением, длительной ходьбой и стоянием.
При артрозе подтаранного сустава высокоэффективной является операция подтаранного артродеза, которая полностью восстанавливает трудоспособность больных.
Тяжелые комбинированные травмы стопы, сопровождающиеся вывихами в суставах и потерей кожного покрова, требуют обычно длительного и сложного лечения, в связи с чем возникают показания к определению II группы инвалидности на 1 год. При последствиях травмы в виде деформации стопы, обширных рубцов на опорных поверхностях больные, работающие в профессиях, связанных с тяжелым физическим напряжением, длительной ходьбой и стоянием, на период рационального трудоустройства признаются ограниченно трудоспособными (инвалидами III группы).
Последствия сложных переломов костей конечностей часто требуют восстановительного хирургического лечения, которое, несмотря на широкие возможности, открываемые применением современных оперативно-технических средств, костной пластики, не всегда достигает цели.
В качестве мер, обеспечивающих улучшение как опорной, так и двигательной функции конечности, следует указать на целесообразность применения протезно-ортопедических изделий в виде туторов, фиксационных аппаратов, ортопедической обуви, которые показаны при замедленной консолидации, ложных суставах, укорочениях, патологической разболтанности суставов и повреждениях периферических нервов.
Читайте также:


