Иррадиирующая боль в мышцах

Прежде, чем выяснить, что же провоцирует боль в мышцах таза, каковы ее причины, необходимо хотя бы поверхностно разобраться с тем, как взаимосвязана мышечная ткань, позвоночник этой зоны в смысле биомеханики.
Собственно таз является базой, основанием для позвоночного столба, кроме того к тазу крепятся нижние конечности, которые в свою очередь также влияют на состояние позвоночника и тазовых костей в силу своих движений. Столь сложная конструкция не может функционировать без крепких, эластичных соединений, в роли которых выступают мышцы, фасции, сухожилия, связки. Именно поэтому считается, что практически все тазовые боли обусловлены нарушением, дисфункцией мышечно-связочной системы, реже – сосудистыми факторами. Условно причины боли в мышцах таза можно разделить на три категории:
- Позвоночные (вертеброгенные) причины, дисфункция крестцово-копчиковой структуры, нарушение функции паховой связки и лобкового симфиза.
- Боль, вызванная укорочением, спазмированием косых мышц живота или гипертонусом приводящих бедренных мышц, мышечно-тонические синдромы, миофасциальный синдром.
- Сосудистые нарушения, дисфункция венозной системы, нарушение венозного и лимфатического оттока.
Также причины миогенных тазовых болей можно разделить по половому признаку. Факторы, провоцирующие боль в мышцах таза у женщин, связаны со спецификой анатомии и биомеханической функции мышечной ткани, фасций промежности.
- Укорочение косых мышц живота, которые прикреплены к пупартовой связке. Боль в мышцах иррадиирует в паховую зону в область лобка (симфиз) и усиливается при поворотах тела.
- Перенапряжение приводящих мышц бедра, которое возникает в силу специфичности женской походки (боковое качание, вращательные движения таза). Спазмированные триггерные точки провоцируют отраженную в пах, в лобок боль, также боль может ощущаться в области влагалища, прямой кишки. Боль усиливается при длительной ходьбе, особенно на высоких каблуках, когда таз словно скручивается, меняя напряжение мышц тазовой диафрагмы. Если у женщины в анамнезе есть спаечный процесс, происходит условная фиксация тазовых мышц, нарушается нормальные биомеханические процессы.
- Нарушение венозного оттока усиливает мышечную тазовую боль в позе сидя. Поочередное сокращение и релаксирование мышц (ягодичной и внутренней запирательной) может улучшить отток по половой вене, снизить боль, таким образом, симптом самостоятельно нейтрализуется в движении, изменении статичной сидячей позы.
Нарушение функции крестцово-копчикового сочленения провоцирует гипертонус внутренней запирательной мышцы. Боль усиливается при движении, ходьбе, поскольку мышцы принимает участие в ротации тазобедренных суставов.
Тазовые мышечные боли у мужчин ошибочно принимают за симптомы простатита, который впоследствии не выявляется при обследовании.
- Вертебральные мышечно-тонические синдромы, среди которых лидирует синдром подвздошно-поясничной мышцы, также в этот перечень входит синдром грушевидной мышцы, который еще называют мышечно-компрессионной невропатией седалищного нерва. Кроме того боль в мышцах тазовой области может быть вызвана синдромом малой или средней ягодичных мышц.
- Тазовый миофасциальный синдром – это довольно распространенная причины подобных болей. МФБС считается сложным хроническим процессом, который развивается в нервно-мышечной системе таза у мужчин, склонных к депрессивным состояниям, ипохондрии. Кроме того миофасциальный синдром может быть спровоцирован переохлаждением, воспалительными заболеваниями внутренних органов (МФБС будет выступать в роли вторичного синдрома). Миофасциальный фактор изучен недостаточно, хотя его симптоматика имеет четкие диагностические критерии.
- Тазовая генитальная боль у мужчин часто сопровождается мышечными спазмами. Дисфункция полового нерва называется туннельной пудендопатией, когда нерв ущемляется в костно-фиброзном канале лонной кости. Следствием такого ущемления является боль в половом члене и в окружающих его мышцах таза.
- Локальная тазовая боль, которая ощущается пациентом как мышечная, но может быть связана с любым воспалением, патологией, которые касаются нервных окончаний, могут их раздражать или ущемлять. Такая боль чаще всего постоянная, усиливается или уменьшается в зависимости от позы, положения тела, меняется при движении. Болевой симптом, как правило, носит ноющий характер, ощущается как диффузный, но при усилении может проявляться как острая боль.
- Отраженная тазовая боль может быть следствием проекции сигнала от позвоночника, а также может быть проекцией патологии внутренних органов, расположенных в зоне таза и брюшины. Если заболевание касается внутренних органов, боль не меняется при движении, не стихает в горизонтальном положении. Скорее ее интенсивность зависит от патологического процесса в органе и изменения его структуры, состояния.
- Нарушение в нервных корешках в тазовой области также могут ощущаться как мышечные боли. Боль ощущается как сильная, интенсивная, иррадиирует по ходу нервного окончания, в пределах корешка, участвующего в ущемлении. Боль зависит от рефлекторных движений – кашля, чихания, а также от физических усилий, напряжения. Кроме того боль в мышцах таза может усиливаться при движении, растягивающих нерв.
Миофасциальные боли отличаются тем, что ощущаются в глубине ткани.
- Боль локализуется в толще мышечных волокон.
- Боль носит тупой характер.
- Боль может дебютировать внезапно, без видимых объективных причин.
- Боль возникает как в состоянии покоя, так и в движении.
- Боль может усиливаться до мучительной, сильной и самостоятельно стихать до легкой.
- Часто боль развивается вдали от самой триггерной точки, напряженной мышцы.
- Болевой симптом может возникнуть на стыке тканей, расположенных в зоне нескольких триггерных точек или в мышцах-антагонистах.
- Чаще всего боль носит асимметричный характер.
- Пальпация болезненной триггерной точки вызывает генерализированную реакцию со стороны пациента (симптом прыжка).
- Пальпация спазмированной триггерной точки усиливает болезненные ощущения в участке отраженного симптома.
Учитывая, что миофасциальные тазовые боли могут возникнуть в любой поперечнополосатой мышце, и то, что они могут локализоваться в любом участке таза, важную роль играет детальное описание симптоматики и тщательная, комплексная диагностика.

Синдром грушевидной мышцы представляет собой совокупность болевых ощущений, возникающих в зоне ягодиц. Их появление может быть связано со множеством явлений от неудачных инъекций лекарственных средств в эту область до заболеваний органов малого таза.
Для данной патологии характерно проявление в зоне ягодиц сильной боли с последующим распространением на нижние конечности.
Выявить синдром грушевидной мышцы возможно только при возникновении жалоб на ноющие, тянущие боли в ягодице, которые при нагрузке становятся еще интенсивнее и сильней. Симптомы этого заболевания зависят от того, что именно было подвержено сдавливанию: сосуды, отвечающие за поставку питательных элементов в артерию или сам нерв.

Трохантерит (ТХ) - переводится как "воспаление трохантера" или вертельный болевой синдром или вертельный бурсит – это заболевание, при котором воспаляется зона прикрепления ягодичных мышц к синовиальной сумке, покрывающей большой вертел бедренной кости. Иногда воспаляются также сухожилия близлежащих мышц и связки. Поражаться может один (односторонний бурсит) или оба тазобедренных сустава (двусторонний синдром).
Основными симптомами трохантерита являются боли (тянущие или пульсирующие) в области "галифе" тазобедренного сустава. Сначала они могут возникать только при ходьбе или физических нагрузках, потом начинают появляться и в состоянии покоя. Причем, во время положения - лежа на больном боку, боли усиливаются.
Врачи, диагностируя вертельный бурсит, особое внимание уделяют осмотру пациента, отыскивая специфические симптомы. К ним относится, например, выявление особых точек на бедре, которые очень болезненны при пальпации.
Есть подозрение на описанные патологии? Приходите, мы Вам поможем!
Записаться к ревматологу на прием и лечебную блокаду в Самаре, можно позвонив по телефону на странице контакты.
Иррадиирующая боль – опасный симптом. Но при этом причины ее возникновения до конца не изучены. Характерной особенностью болевых ощущений является то, что они не связаны с конкретными органами. Почти всегда иррадиирующие боли указывают на развитие серьезных патологий. Поэтому при появлении болевого синдрома непонятного происхождения обязательно нужно обращаться к врачу.

Иррадиирующая боль — это дискомфортные ощущения, которые могут локализоваться в разных зонах, удаленных от расположения патологического очага. Точно неизвестно, какие процессы в человеческом организме вызывают иррадиирующую боль. Существует несколько теорий, которые не подтверждены практическими исследованиями.
Доказано, что вблизи от тех участков, где возникает иррадиирующая боль, как правило, находятся триггерные точки. Это такие зоны, при физическом воздействии на которые возникает сильный болевой синдром, который может удерживаться длительное время. Именно поэтому многие специалисты считают, что иррадиирующая боль возникает на фоне высокой чувствительности нервных волокон в определенных зонах.
К примеру, во время сердечного приступа нервные импульсы передаются из поврежденных участков в сердечной мышце в позвоночные отростки, расположенные с левой стороны позвоночника. Поэтому сильная боль возникает в левой руке. Такие сигналы мозг расшифровывает как наличие патологий именно в левой руке.
Самые распространенные виды иррадиирующей боли
Иррадиирующая боль может возникать в различных зонах. Именно по месту локализации можно заподозрить развитие определенных патологий. Очень часто болевые ощущения возникают в области плеча.
Иррадиация боли в плечо может указывать на развитие следующих патологий:
- заболеваний печени;
- язвенного колита;
- желчнокаменной болезни;
- разрыва селезенки;
- воспаления легких.
Кроме этого:
- Боль в области верхних конечностей зачастую связана с сердечно-сосудистыми заболеваниями.
- Болевой синдром, который наблюдается в области позвоночника, может свидетельствовать о патологиях желудка: в редких случаях он может быть связан с приступом острого аппендицита.

Причины возникновения иррадиирующей боли
Наиболее частой причиной иррадиирующих болей является остеохондроз. В этом случае возникают боли, которые охватывают всю грудную клетку и отдают в межлопаточную область. При смене положения тела болевой синдром может ослабевать или усиливаться.
Другой патологией, которая часто вызывает иррадиацию боли, является инфаркт миокарда. В этом случае часто болит левая рука или плечо. Иногда боль на фоне развития какой-либо сердечной патологии может отдавать в нижнюю челюсть. В любом случае такие болевые ощущения носят давящий характер и сковывают движения.

Причиной иррадиирующей боли в подреберье или правой половине грудной клетки может быть язва двенадцатиперстной кишки. Обычно такой болевой синдром возникает натощак или ночью. При этом боли бывают настолько сильными, что вызывают рвоту.
Иррадиация боли как опасный симптом
Опасность иррадиирующей боли заключается в том, что она свидетельствует о наличии серьезной патологии, которую не сразу можно обнаружить.
К примеру, любое промедление лечения сердечно-сосудистых патологий может привести к серьезным осложнениям. В то время как боль часто возникает между лопаток или с внутренней стороны руки, и это затрудняет диагностику.
Кроме того, поводом проверить различные органы является иррадиация боли в спину. Это часто является признаком серьезных заболеваний легких. Опасность заключается в том, что такие боли обычно связываются с сидячим образом жизни или напряжением мышц, поэтому не считаются поводом для обращения в медицинское учреждение для диагностики.
Кроме этого, данная локализация иррадиирующих болей может указывать на опасные заболевания:
- печени;
- поджелудочной железы;
- желудка.
Все перечисленные органы являются важными для жизнедеятельности человека. Любой сбой в их работе требует своевременного лечения. В противном случае может возникнуть угроза здоровью, а иногда и жизни.
Любая иррадиирующая боль опасна еще и потому, что очень часто она становится причиной заблуждений. Пациенты на основании явного болевого синдрома ставят себе самостоятельно неверный диагноз и занимаются самолечением. Это приводит к тому, что основное заболевание переходит в тяжелую форму, и его осложнения могут быть летальными. Следует помнить о том, что только при своевременном диагностировании может быть назначено квалифицированное лечение.
Методы диагностики
Для диагностики иррадиирующей боли, которая вызвана патологиями сердца, всегда назначается комплексное исследование.
Оно включает использование таких инструментальных методов:
Электрокардиография. С ее помощью определяется наличие сбоев в работе сердца.
Эхокардиография миокарда. Данное исследование позволяет уточнить диагноз при обнаружении неправильной работы сердечной мышцы.
Электронно-лучевая томография. Она позволяет обнаружить коронарную болезнь сердца на ранней стадии развития.
Для диагностики других заболеваний при возникновении иррадиирующих болей назначается:
- УЗИ органов брюшной полости. Такое исследование позволяет выявить изменения в структуре внутренних органов;
- Рентгенография. Данное исследование особенно актуально, если имеется подозрение на развитие заболеваний дыхательной системы.

Кроме того, для постановки точного диагноза понадобится сдать лабораторные анализы. В частности, важными являются показатели общих анализов крови и мочи. При наличии определенных отклонений от нормы можно подтвердить с высокой вероятностью наличие воспалительного процесса. Следует понимать, что диагностика причин иррадиирующих болей — это сложное мероприятие. Чтобы установить точный диагноз, может возникнуть необходимость консультации различных специалистов: хирурга, невролога, гастроэнтеролога, пульмонолога и кардиолога.
Лечение
Лечение иррадиирующих болей может проводиться только после постановки диагноза. В противном случае устранить болевой синдром не удастся даже с помощью сильных обезболивающих препаратов. Лишь на фоне лечения основного заболевания становятся эффективными обезболивающие средства.

При подтверждении сердечно-сосудистых патологий действенными оказываются лекарственные препараты, которые способствуют расширению сосудов. Если иррадиирующие боли вызваны проблемами опорно-двигательного аппарата или мышечной системы, то часто назначаются спазмолитики или миорелаксанты. Такие лекарства способны быстро снять напряжение и спазмы, а, следовательно, снизить интенсивность болевых ощущений.
Видео по теме
Характерные особенности артралгии
Важно знать! Врачи в шоке: "Эффективное и доступное средство от боли в суставах существует. " Читать далее.
Блуждающая боль в суставах и мышцах возникает из-за раздражения чувствительных нервных окончаний или их сдавливания. Исключение — гиалиновые хрящи сочленений, в которых нет нервных волокон. Причиной раздражения нейрорецепторов становится расстройство кровообращения или спазм поперечнополосатых мышц, расположенных в любой части тела. Артралгия диагностируется у пациентов, жалующихся на периодически возникающие боли при отсутствии объективных признаков воспалительного или дегенеративно-дистрофического поражения суставов и мышц. В этом случае она считается самостоятельной патологией.

По каким характерным клиническим проявлениям можно отличить артралгию от болей, возникающих при переутомлении:
- боль локализована в суставе, не иррадиирует в другие, рядом расположенные части тела;
- боли несимметричны, возникают только в одном сочленении;
- характер болей, появляющихся периодически в одном суставе, непостоянный: ноющий, режущий, острый;
- боль не тревожит человека в одно и то же время суток — она может появиться как в утренние, так и вечерние часы;
- болевой синдром сохраняется в течение длительного времени, обычно дольше 3 месяцев.
Иногда на прием к вертебрологу, ревматологу, ортопеду родители приводят маленьких детей, постоянно жалующихся на блуждающие боли. В большинстве случаев всей семье требуется консультация психолога. Дети, страдающие от недостатка родительского внимания, придумывают себе болезни, копируя поведение кого-либо из взрослых.
Артралгия не сопровождается ведущими симптомами суставных патологий — болями, усиливающимися при ходьбе, утренней припухлостью суставов и скованностью движений.

Настораживающим фактором становится их сочетание с признаками общей интоксикации организма (лихорадочное состояние), высыпаниями, снижением веса при сохранности или отсутствии аппетита. Такая комбинация клинических проявлений может указывать на аутоиммунные суставные заболевания, развитие остеоартрозов, сформировавшуюся раковую опухоль. Между возникновением первых блуждающих болей и диагностированием тяжелой патологии проходит от одного года до нескольких лет.
Часто появление блуждающих болей — грозный симптом начальной стадии деструктивно-дегенеративных изменений в хрящевых тканях. Через несколько лет у человека диагностируется остеоартроз, или дистрофическая патология суставов. На ее конечной стадии больной утрачивает работоспособность и становится инвалидом. Блуждающие боли предшествуют и развитию других суставных патологий. Стоит насторожиться, если артралгия возникла после воздействия на организм таких провоцирующих развитие многих заболеваний факторов:
- острых или хронических респираторных, кишечных, венерических инфекций;
- травмирования — переломов, вывихов, подвывихов, разрывов мышц, повреждений связочно-сухожильного аппарата;
- чрезмерных нагрузок во время спортивных тренировок или профессиональной деятельности;
- курсового приема гормональных препаратов, антибиотиков, цитостатиков;
- частых стрессов, депрессий;
- патологий, связанных с нарушением обмена веществ;
- дисплазии соединительнотканных структур, или гипермобильности суставов (нарушения образования коллагена).
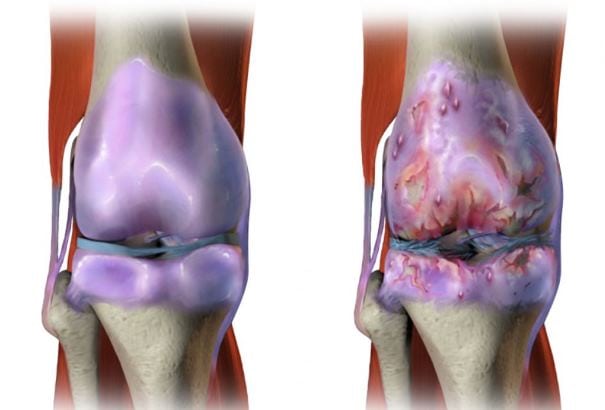
При появлении блуждающих болей срочно требуется диагностика пациентам, наследственно предрасположенным к развитию тяжелых хронических суставных или мышечных патологий.
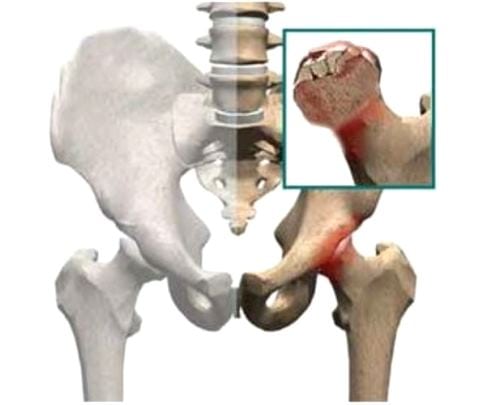
Артралгия на начальной стадии остеопороза или подагры не сопровождается другими симптомами. Они возникают постепенно, в течение нескольких лет. В утренние часы суставы опухают, ощущается скованность движений. Часто обнаруживается и мигрирующий (блуждающий) артрит. Он протекает на фоне вялотекущего воспалительного процесса, приводящего к разрушению гиалинового хряща. При его обострении или развитии синовита появляются симптомы общей интоксикации организма — высокой температуры, желудочно-кишечных расстройств, слабости, сонливости, быстрой утомляемости.
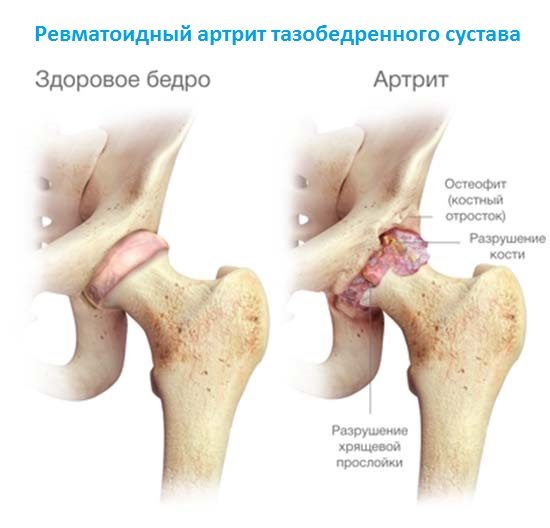
Ревматоидный артрит — аутоиммунная рецидивирующая патология, излечить которую полностью пока врачам не удается. Иногда она проявляется блуждающими болями, возникающими то в одном, то в другом сочленении. Ревматоидный артрит поражает сразу несколько суставов в опорно-двигательном аппарате. Ведущие симптомы тяжелой патологии:
- скованность движений;
- постепенная деформация сочленений. Сначала разрушаются самые крупные суставы, обычно коленные и тазобедренные, а затем боли возникают в локтях, плечах, ступнях.
Для блуждающего ревматоидного артрита характерна смена ремиссий и рецидивов. При его обострении человек страдает от острых болей, гипертермии, покраснения, отечности кожи над поврежденным суставом. На стадии ремиссии интенсивность блуждающих болей ослабевает, а иногда они отсутствуют вовсе. Заболевание трудно поддается лечению и очень часто становится причиной инвалидизации. Трудность терапии заключается в его полиэтиологичности. Причины развития блуждающего артрита до конца не установлены.
Выяснено, что спровоцировать возникновение заболевание могут стрептококки группы А — возбудители инфекции острого тонзиллита. Выделяемые ими продукты жизнедеятельности токсичны. При ослабленном иммунитете или предрасположенности организма вероятность развития этой формы артрита значительно повышается.
Фибромиалгия
Даже "запущенные" проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
В основе ее патогенеза лежит постоянное возбуждение чувствительных нервных окончаний задних рогов спинного мозга. Причины фибромиалгии:
- периферический болевой синдром. В результате травмирования, сдавливания нервов или их воспаления постоянно генерируются болевые импульсы;
- инфекции. Воспаление и раздражение нервных окончаний часто сопровождают инфекционный мононуклеоз, герпес любого типа, боррелиоз;
- стресс. К появлению фибромиалгии приводит длительное нахождение человека в состоянии стресса. К развитию хронического синдрома предрасположены люди, остро переживающие рядовой стресс;
- травмирование. Если боль при вывихах, переломах, разрывах связок становится причиной стресса и тяжелых переживаний, то риск развития фибромиалгии значительно повышается;
- изменения гормонального фона. Причиной блуждающих болей часто становятся нарушения работы щитовидной железы;
- вакцинация или курсовой прием фармпрепаратов. Под воздействием этих факторов могут нарушаться нейромедиаторные процессы, формирующие восприятие болей.

Частые стрессы негативно отражаются на состоянии иммунитета. При его снижении организм начинают атаковать вирусы и болезнетворные бактерии, в том числе из условно-патогенного биоценоза. Для их уничтожения в системный кровоток постоянно выбрасывается огромное количество продуцируемых иммунной системой антител. На определенном этапе происходит сбой — иммуноглобулины атакуют собственные клетки организма, из которых состоят мышцы, связки, сухожилия. Возникают кратковременные блуждающие боли — ведущий симптом фибромиалгии.
При проведении ряда лабораторных исследований было установлено, что от фибромиалгий часто страдают люди с низким уровнем серотонина — гормона радости. Этим объясняется выявление у них депрессивных состояний, а иногда и неврологических нарушений. Важная часть лечения — устранение дефицита нейромедиатора.
Лечение
Если в процессе диагностирования не было установлено патологических причин блуждающих болей в суставах, то лечение направлено только на их устранение. Препаратами первого выбора становятся нестероидные противовоспалительные препараты (НПВП), с такими активными ингредиентами:
- нимесулидом;
- кетопрофеном;
- кеторолаком;
- мелоксикамом;
- диклофенаком;
- ибупрофеном.
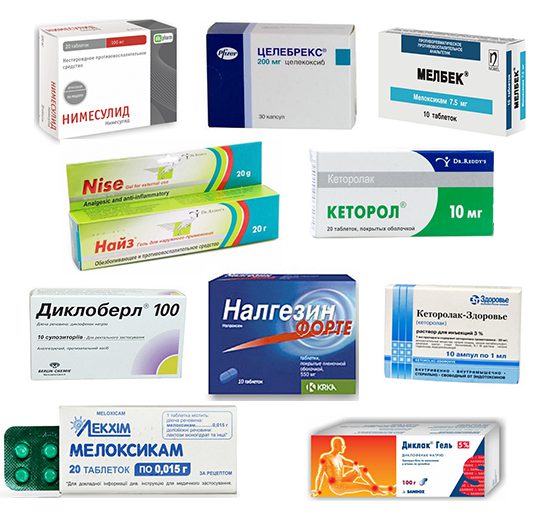
Препараты не предназначены для длительного курсового применения. Для них характерно выраженное системное побочное проявление — поражение слизистой оболочки желудка. Минимизировать изъязвление помогает комбинирование НПВП с ингибиторами протонной помпы (Омепразол, Рабепразол, Эзомепразол), понижающими секрецию соляной кислоты. При слабых, редко возникающих блуждающих болях целесообразно использование НПВП в виде лекарственных форм для локального нанесения на суставы — это гели Фастум и Вольтарен, мази Индометацин и Ибупрофен.
| Препараты для устранения блуждающих болей | Наименования лекарственных средств |
| Артралгия | Нестероидные противовоспалительные средства (Найз, Ортофен, Кеторол, Нурофен, Целекоксиб), хондропротекторы (Структум, Дона, Терафлекс, Глюкозамин, Хондроитин), мази с НПВП (Артрозилен, Диклак, Финалгель, Фастум, Вольтарен, Долгит) |
| Фибромиалгия | Инфузии с Лидокаином, центральные анальгетики (Трамадол), нестероидные противовоспалительные средства, антиконвульсанты с прегабалином, антидепрессанты (Венлафаксин, Дулоксетин, Амитриптилин) |
Лечением болевого синдрома, сопровождающего остеоартрозы, ревматоидные и реактивные артриты занимается ревматолог. Помимо препаратов с анальгезирующим действием, в терапии применяются глюкокортикостероиды, миорелаксанты, средства для улучшения кровообращения в суставах. Пациентам рекомендован прием хондропротекторов, замедляющих прогрессирование патологий. А важной частью лечения фибромиалгий становится стабилизация психологического состояния пациента. В чем заключается терапия:
- консультации у психотерапевта и (или) психолога;
- применение антидепрессантов (Венлафаксина, Дулоксетина, Амитриптилина). Препараты улучшают настроение, нормализуют сон, устраняют психоэмоциональную нестабильность;
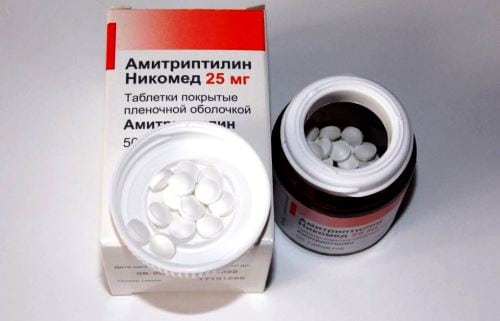
- прием антиконвульсантов (Прегабалин). Снижается болевая симптоматика, улучшается настроение. Недостатки — быстрое болезненное привыкание, синдром отмены.

Для усиления терапевтического действия фармакологических препаратов пациентам рекомендованы физиотерапевтические процедуры, массаж, аппликации с парафином, озокеритом. В лечении фибромиалгий применяются акупунктура, гипнотерапия. Обязательно назначаются занятия лечебной гимнастикой или физкультурой. Регулярные тренировки способствуют улучшению кровообращения, повышению тонуса организма.
Блуждающие боли могут указывать на поражение суставов воспалительной или дегенеративно-дистрофической патологией. Ревматологи рекомендуют сразу обращаться за медицинской помощью. Своевременно проведенное лечение позволит избежать прогрессирования заболевания и появления тяжелых осложнений.
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
Мышечные боли (миалгии) встречаются, чаще всего, в области плеч и шеи в спине. Около 75 процентов взрослых в Европе страдают от болей в спине, так или иначе имеющей мышечный генез. Мышцы подразделяются на скелетные и гладкие. Скелетные мышцы включают мышцы, которые обеспечивают движения человека и связывают костные структуры. Довольно часто боль бывает обусловлена не скелетной мускулатурой, а гладкими мышцами (например, проблемы в гладкой мышце сердца могут быть источником болей в грудной клетке). Гладкие мышцы располагаются в стенках полых органов организма, таких как желудок, мочевой пузырь и кровеносные сосуды и играют большую роль в нормальной функции органов. Сердечная мышца, которая образует сердце, отвечает за перекачивание крови по всему телу.
Мышцы реагируют на команды из мозга и нервной системы или других стимулов, например, рефлекторно, когда проводится неврологическое обследование с помощью молоточка. Мышцы сокращаются при стимуляции и расслабляются после сокращения. Мышцы могут стать источником болей из-за различных заболеваний и состояний, в том числе инфекций, травм, аутоиммунных заболеваний, неврологических и мышечных заболеваний, злокачественных опухолей (рака) и даже после приема некоторых лекарств. Мышечные боли могут также задействовать связки, сухожилия и фасции, которые являются мягкими тканями, которые соединяют мышцы, кости и органы.
Человек может почувствовать мышечную боль в определенных мышцах тела, таких как мышцы спины или мышцы ног или боль может быть диффузной во всех мышцах, например при гриппе. У пациента во время приступа стенокардии загрудинная боль обусловлена проблемами в миокарде. Менструальные боли представляют собой боли, обусловленные гладкомышечной мускулатурой матки. Временные скелетные мышечные боли часто появляются вследствие напряжения мышц из-за неловкого движения или чрезмерных нагрузок. Такой тип болей часто затрагивает одну или несколько мышц и, как правило, боль бывает острой и интенсивной. Воздержание от деятельности, вызвавшей боль, отдых, холод местно и противовоспалительные препараты обычно помогают снизить боли, связанные с чрезмерной нагрузкой на мышцы. Мышечные боли могут быть вызваны серьезными заболеваниями, такими как фибромиалгия, инфекции или дерматомиозит.
Мышечные боли могут быть симптомом серьезного заболевания, такого как разрыв мышцы или инфекции. Поэтому, необходимо немедленно обратиться за медицинской помощью, если мышечная боль носит постоянный характер или нарастает.
Не только боль в мышцах, но и любая боль является важным сигналом для организма. Различные стимулы могут вызвать боль, например, нагревание или охлаждение, давление или удар, а также электрическая стимуляция и химические вещества. Так называемые болевые рецепторы отвечают за передачу этих стимулирующих ощущений. Болевые рецепторы -это свободные нервные окончания, которые располагаются как на поверхности в коже, так и в глубине - в мышцах, сухожилиях и связках, а также в различных органах. При стимуляции болевых рецепторов сигнал от них уходит в центральную нервную систему, где проходит анализ сигнала, и возникает ответная защитная реакция, которая направлена на предотвращения дальнейшего повреждения.
Симптомы
Боли в мышцах могут возникнуть наряду с другими симптомами, которые варьируют в зависимости от основного заболевания. Например, мышечные боли, которые обусловлены травмой, могут сопровождаться синяками и отеками в области травмы. Дополнительные симптомы, которые могут сопровождать мышечную боль включают в себя:
- Депрессию
- Понос
- Симптомы острого респираторного заболевания (лихорадка, озноб, боль в горле, усталость, головная боль, кашель)
- Нарушение концентрации внимания
- Потеря аппетита
- Мышечные судороги
- Онемение, покалывание или жжение (так называемые парестезии)
- Проблемы при ходьбе
- Нарушения сна
- Припухлость в месте повреждения
- Резкая потеря веса
- Рвота
В некоторых случаях, мышечная боль может возникать в ассоциации с другими симптомами, которые могут указывать на серьезные или опасные для жизни состояния, такие как сердечный приступ (инфаркт) или менингит. Необходимо срочно обратиться к врачу, если, есть какие-либо из этих симптомов:
- Изменения сознания или внимания, такие как потеря сознания или резкое нарушение памяти
- Изменения в психическом состоянии, например нарушение восприятия окружающего
- Боль в груди с иррадиацией в руку, плечо, шею или челюсть
- Затрудненное дыхание, одышка
- Неспособность двигаться в любой части тела
- Нарушение (потеря) зрения
- Отсутствие мочи
- Прогрессирующая слабость и онемение
- Судорожный припадок
- Ригидность затылочных мышц с высокой температурой
Причина болей
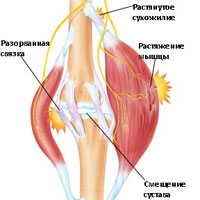
Скелетная мышечная боль, чаще всего, вызвана прямой травмой или травмой в результате растяжения мышц или надрыва мышц. Мышечное напряжение возникает в том случае, когда происходит повреждение нескольких мышечных волокон, в то время как при разрыве мышцы, происходит разрыв большого количества мышечных волокон. Разрыв (надрыв) сухожилия также может привести к появлению болей в мышцах. Мышцы и сухожилия имеют способность к регенерации, но при сильном разрыве мышцы или сухожилия требуется уже оперативное восстановление целостности поврежденных структур. Мышечные боли могут быть вызваны судорогами, возникающими вследствие перегрузок или ненормальной нервной импульсации, которая приводит к избыточному сокращению мышц. В некоторых случаях мышечные боли могут быть симптомом серьезных или угрожающих жизни состояний, таких как инфаркт, менингит, или рак.
Мышечные боли могут быть связаны с любой травмой, включая:
- Удар тупым предметом
- Растяжение мышц или разрыв
- Чрезмерные или повторяющиеся движения
- Компрессия нерва (вследствие грыжи диска, спинального стеноза)
- Боковой амиотрофический склероз (БАС, болезнь Шарко) - тяжелое нервно-мышечное заболевание, которое вызывает мышечную слабость и приводит к инвалидности
- Травма головного или спинного мозга
- Дерматомиозит (состояние, характеризующееся воспалением мышц и кожной сыпью)
- Болезнь Лайма (воспалительное бактериальное заболевание, передающееся клещами)
- Рассеянный склероз (заболевание, поражающее головной и спинной мозг и вызывающее слабость, нарушение координации, равновесия и другие проблемы)
- Разрушение мышц (рабдомиолиз)
- Мышечные инфекции, такие как абсцесс
- Болезнь Паркинсона (заболевание головного мозга, приводящее к ухудшению движений и нарушению координации)
- Ревматическая полимиалгия (заболевание, характеризующееся мышечной болью и скованностью)
- Полимиозит (воспаление и слабость мышц)
- Инсульт
Мышечная боль может быть вызвана множеством других заболеваний и состояний, в том числе:
- Рак
- Депрессия
- Фибромиалгия
- Стенокардия или инфаркт миокарда
- Гипотиреоз
- Грипп или другие респираторные заболевания
- Почечная недостаточность
- Электролитные нарушения (нарушения уровня калия или кальция в крови).
- Беременность
- Системная красная волчанка
- Дефицит Витамин В12 или витамина D
Лекарства и вещества, которые могут вызывать боль в мышцах, включают в себя:
- Ингибиторы АПФ (применяются для снижения кровяного давления)
- Кокаин
- Статины (препараты для снижения уровня холестерина)
Вопросы, которые помогают выяснить причину болей в мышцах, включают:
- Есть ли другие симптомы, такие как боль в горле или лихорадка?
- Вы чувствуете боль в одной конкретной области или во всем теле?
- Как долго длится это состояние?
- В каких частях тела локализуются боли?
- Что уменьшает боль или увеличивает боль?
- Какие лекарства принимаются сейчас или принимались недавно
Осложнения, связанные с мышечной болью, зависят от основного заболевания или состояния. Например, мышечная боль, связанная с фибромиалгией или дегенеративным заболеванием, может привести к снижению двигательной активности и связанных с этим осложнений. Многие скелетные мышечные боли, тем не менее, хорошо поддаются лечению. Однако если боль в мышцах длительная и связана с системным заболеванием, то это может привести к следующим осложнениям, включая такие как:
- Хроническая боль
- Неподвижность и связанные с ним осложнения (такие как пролежни и тромбообразование)
- Стойкая боль, резистентная к лечению
- Атрофия мышц
- Контрактура мышц
- Стойкое повреждение мышц или нервов (чаще всего из-за компрессии нерва), включая паралич.
- Снижение качества жизни
Диагностика
Диагностика мышечной боли (миалгии), прежде всего, основана на истории заболевания и симптоматике. Большинство болей мышц связаны с напряжением мышц (например, вследствие неправильной позы или малоподвижного образа жизни) или травмами (например, растяжения, ушибы или болезненность мышц при занятиях спортом). Инструментальные методы исследования, такие как УЗИ или рентген, КТ, МРТ, помогают подтвердить, или дифференцировать причину болей в мышцах.
История болезни (анамнез).
Врача будет интересовать тип болей, локализация болей и интенсивность мышечных болей. Эта информация может быть ключевой для выяснения причин болей в ногах. Очень важна информация о наличии травм мышц, наличие синяков, факторов, которые приводят к усилению или снижению болей в мышцах или же боли носят стойкий характер, например при грыже диска, время появление болей (днем или ночью).
Осмотр. Осмотр врача позволяет определить наличие болевых участков, наличие участков изменения цвета кожи, объем движений в мышцах или суставах, мышечную силу, наличие локальной болезненности в области сухожилий или определение триггерных точек (например, при фибромиалгии). Кроме того, важное значение имеет рефлекторная активность, чувствительность и другие неврологические тесты, что позволяет обнаружить наличие неврологических нарушений. Время появления болей в мышцах также актуально, как, например, при остеопорозе или болезни Бехтерева. Злоупотребление алкоголем или наркотиками может быть возможной причиной болей в мышцах и информация об этом имеет значение для выяснения причин болей в мышцах. Некоторые медикаменты также могут иметь побочное действие боли в мышцах.
Лабораторные методы исследования.
Анализы крови позволяют определить наличие воспалительного процесса или инфекций, аутоиммунных процессов; биохимические анализы позволяют определить нарушения функций внутренних органов (например, печени или почек).
Ультразвуковое исследование (УЗИ). Этот метод исследования позволяет визуализировать наличие воспаления мышц (миозит), разрывы мышц, сухожилий.
Такие методы исследования, как КТ или МРТ необходимы для визуализации проблем в глубоких мышцах, где УЗИ исследование малоинформативно или же при необходимости визуализации неврологических состояний или травматических повреждений. Электрофизиологические методы исследования (ЭМГ или ЭНМГ) позволяют определить наличие воспалительных или дегенеративных заболеваний мышц или нарушение проводимости по нервам вследствие компрессии нервных корешков или других неврологических заболеваний.
Биопсия мышц, как правило, применяется в качестве последнего шага для диагностики мышечных заболеваний, и только в том случае, если есть четкие признаки таких заболеваний.
Лечение

Лечение мышечной боли зависит от причины появления этого симптома. Поэтому, самым важным фактором, определяющим тактику лечения, является постановка точного диагноза. Например, если боли в мышцах обусловлены приемом определенных препаратов, то в таких случаях бывает достаточно прекратить прием этих лекарств или заменить их на другие медикаменты. Медикаментозное лечение при болях в мышцах может включать как препараты НПВС или анальгетики, так и даже опиаты.
При острых мышечных болях, возникших после травмы, необходимо обеспечение покоя и разгрузка, в некоторых случаях иммобилизация. Кроме того, хороший эффект в таких случаях дает местное охлаждение с помощью льда, обернутого в полотенце, что позволяет уменьшить отек, воспаление, боль. Кроме того, необходимо прекратить нагрузки, которые привели к мышечной боли. Для лечения мышечных травм требуется достаточно много времени, так как раннее восстановление обычных нагрузок может привести к хронизации болевого синдрома и избыточному рубцеванию мышечной ткани, а в тяжелых случаях к развитию оссифицирующего миозита.
Лечение хронических болей может включать в себя применение тепловых процедур, а также других методов лечения, таких как:
- Иглоукалывание и точечный массаж
- Электротерапия (терапия через электричество)
- Электромиостимуляция
- Физиотерапия
- ЛФК
- Мануальная терапия
Систематические упражнения (ЛФК) особенно актуальны, когда причиной хронических болей являются дегенеративные заболевания позвоночника, такие как остеохондроз, спондилез, грыжа диска.
Хирургические методы лечения применяются при тяжелых травматических повреждениях мышц или при наличии компрессии нервных корешков.
Профилактика мышечных болей заключается в следующих правилах: ведение здорового образа жизни, достаточная физическая нагрузка, сбалансированное питание, правильная эргономика рабочего места, исключение злоупотребления алкоголем, курения.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Читайте также:


