Источником инфекции паратифа в могут быть
Паратиф — острые инфекционные болезни, сходные по этиологии, эпидемиологии, патогенезу, морфологии и клинике с брюшным тифом. Выделяют паратиф А, В и С.
Код по МКБ -10 А01. Тиф и паратиф.
Паратифозные бактерии — самостоятельный вид микробов рода Salmonella, возбудитель:
· паратифа А — S. paratyphi А;
· паратифа В — S. schotmuelleri;
· паратифа С — S. hirschfeldii.
По форме, величине, тинкториальным свойствам они не имеют отличий от брюшнотифозных; биохимически более активны, особенно S. schotmuelleri, что находится в соответствии с меньшей патогенностью для человека. Имеют соматические (О-антиген) и жгутиковые (Н-антиген) антигены. Возбудители паратифов хорошо сохраняются во внешней среде, в том числе в питьевой воде, молоке, масле, сыре, хлебе, относительно устойчивы к действию физических и химических факторов, длительно сохраняются при низких температурах (во льду в течение нескольких месяцев). При кипячении погибают мгновенно.
В последнее время существует необходимость в дифференциации возбудителя паратифа В от S. java, которую относят к сальмонеллам группы В и которая имеет одинаковую антигенную структуру с S. schotmuelleri, но отличается от неё по биохимическим свойствам. S. java часто выделяется от животных, вызывает ПТИ у людей, которые ошибочно принимают за паратиф В.
На долю паратифов приходится около 10–12% всех тифо-паратифозных заболеваний. Длительное время паратифы А и В описывали в качестве лёгкого варианта брюшного тифа, лишённого чёткой клинической картины. При этом чаще ограничивались только данными об их дифференциации с брюшным тифом.
Паратифы А и В — типичные кишечные инфекции, антропонозы, встречающиеся повсеместно. До Первой мировой войны в нашей стране чаще встречали паратиф В, сейчас довольно распространены оба заболевания. Паратиф С как самостоятельное заболевание регистрируют редко, обычно у лиц с иммунодефицитными состояниями.
Основной источник и резервуар инфекции — больной или бактерионоситель, выделяющий возбудителей с испражнениями, мочой и слюной. Больной паратифом начинает выделять возбудителя в окружающую среду с испражнениями и мочой уже с первых дней заболевания, но наибольшей интенсивности бактериовыделение достигает на 2–3-й неделе заболевания. После перенесённого паратифа может сформироваться острое (до 3 мес) или хроническое (свыше 6 мес) бактерионосительство. Хроническими носителями становятся 5–7% лиц, перенёсших паратиф. Достоверных данных о заражении человека паратифом А и В от животных нет.
По мере снижения заболеваемости паратифом роль бактерионосителей как источников инфекции по сравнению с больными возрастает. Особенно опасны они становятся, если работают на предприятиях по производству пищевых продуктов, торговли, общественного питания, в лечебных и детских учреждениях, в системе водоснабжения.
Механизм передачи возбудителей паратифа А, В, С фекально-оральный.
Факторы передачи инфекции — пищевые продукты, вода, предметы обихода, заражённые больными или бактерионосителями, а также мухи. Встречают как спорадические случаи, так и эпидемические вспышки.
При нарушении санитарного содержания колодцев или других открытых водоёмов они легко загрязняются, в том числе и сточными водами. Водные эпидемии паратифа могут возникать и в случае неисправности водопровода при подключении технического водоснабжения, чаще встречаются при паратифе А.
Пищевой путь распространения паратифов, особенно паратифа В, связан в первую очередь с употреблением инфицированных молочных продуктов, а также продуктов, не подвергшихся термической обработке после приготовления: салатов, студня, мороженого, кремов. Пищевые вспышки паратифа А встречают реже, чем паратифа В.
Заражение контактно-бытовым путём возможно от хронических бактерионосителей, реже — от больных при нарушении санитарного режима.
Если в населённых пунктах отмечают повышенную заболеваемость паратифом, то обычно наблюдают её сезонность, связанную в первую очередь с заражением через воду, плохо вымытые ягоды, фрукты, овощи. При невысоком уровне заболеваемости паратифом сезонный подъём её сглажен или отсутствует вообще.
Патогенез паратифа А, В, С и брюшного тифа принципиальных различий не имеет.
При паратифах чаще, чем при брюшном тифе, поражается толстая кишка и в меньшей степени выражены деструктивные процессы в лимфатическом аппарате кишечника.
Клиническая картина (симптомы) паратифа
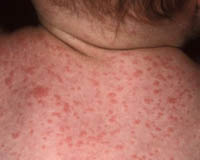
Для паратифа А обычно характерны тифоидная (50–60% больных) или катаральная (20–25%) формы. В отличие от брюшного тифа, паратиф А протекает чаще в среднетяжёлой форме и в начальном периоде проявляется гиперемией лица, инъекцией склер, кашлем, насморком. Эти симптомы делают начальный период паратифа А сходным с ОРВИ. Сыпь появляется на 4–7-й день болезни у 50–60% больных.
Наряду с типичной розеолёзной сыпью можно обнаружить макулопапулёзные элементы, напоминающие коревую экзантему. У некоторых больных встречают петехиальные элементы. Сыпь более обильна, чем при брюшном тифе. Какого-то характерного типа лихорадки при паратифе А нет, но всё же чаще встречают ремиттирующую лихорадку. Редко возникают рецидивы и осложнения.
При паратифе В чаще встречают гастроинтестинальную форму (60–65% больных), реже тифоидную (10–12%) и катаральную (10–12%) формы. Отличительный признак паратифа В — симптомы гастроэнтерита, возникающие с первых дней болезни. В дальнейшем присоединяются лихорадка, экзантема, представленная розеолами, значительно более обильными и возвышающимися, чем при брюшном тифе. Температура нередко носит волнообразный характер, с большой суточной амплитудой. Тяжесть паратифа В может быть различной — от стёртых и абортивных до очень тяжёлых форм, но в целом он протекает легче, чем паратиф А и брюшной тиф. После перенесённого паратифа В формируется стойкий иммунитет, рецидивы возникают нечасто — у 1–2% больных. Изредка могут возникать такие грозные осложнения, как прободение кишки (0,2%) и кишечное кровотечение (0,4–2% больных). Встречают и неспецифические осложнения: бронхопневмонию, холециститы, циститы, паротиты и др.
Для паратифа С характерны симптомы интоксикации, мышечные боли, желтушность кожи, лихорадка.
Основные методы диагностики — бактериологическое исследование испражнений, крови, мочи, рвотных масс и промывных вод желудка, а также выявление антител к сальмонеллам в РНГА, реакции Vi-агглютинации с типовыми сыворотками и/или линейной РА (реакция Видаля). В качестве антигенов используют монодиагностикумы к конкретным возбудителям. Исследования рекомендуют начинать с 7-х суток (время нарастания титра антител).
При своевременном и адекватном лечении благоприятный.
Паратифы А и В - острые инфекционные заболевания, сходные по клиническому течению с брюшным тифом, вызываемые кишечными бактериями рода Salmonella. Клиника паратифа А характеризуется лихорадочным синдромом, катаральными явлениями, обильной розеолезной сыпью на теле; паратиф В протекает с повышением температуры тела, кожными высыпаниями, признаками гастроэнтерита. В целях диагностики паратифов А и В проводится бактериологическое исследование кала, крови, мочи, рвотных масс, а также серологические реакции (РНГА, реакция Видаля). Лечение включает диетотерапию, назначение антибактериальных препаратов (хлорамфеникола), проведение дезинтоксикационной терапии.
Общие сведения
Паратифы А и В – инфекции тифо-паратифозной группы, протекающие с температурной реакцией, интоксикационным синдромом, кожными высыпаниями, диспепсическими расстройствами различной степени выраженности. Заболеваемость паратифами в мире составляет 0,02 случая на 100 тыс. населения; в структуре тифо-паратифозных заболеваний на их долю приходится 10-15%. Для тифо-паратифозных инфекций характерна резко выраженная летне-осенняя сезонность. Чаще болеют лица мужского пола в возрасте от 15 до 45 лет. Распространенность и заболеваемость паратифами А и В выше в регионах с низким уровнем санитарной культуры населения и неудовлетворительными бытовыми условиями.

Характеристика возбудителя
Возбудителем паратифа А является бактерия Salmonella paratyphi, паратифа В - Salmonella schotmulleri. Они представляют собой неподвижные, факультативно анаэробные, грамотрицательные, палочковидные микроорганизмы, сходные по своим морфологическим свойствам с возбудителем брюшного тифа. Возбудители паратифов при посеве на питательных средах иногда продуцируют газ. Паратифозные палочки довольно устойчивы во внешней среде, могут оставаться жизнеспособными вне организма до недели, в воде и почве выживают в течение нескольких месяцев. Способны размножаться в пищевых продуктах, к примеру, в молоке и твороге, мясном фарше. Охлаждение сальмонеллы переносят неплохо, при кипячении быстро погибают. Хорошо поддаются дезинфекции.
Резервуаром в случае паратифа А является человек, больной или носитель, а для возбудителя паратифа В – домашний скот, птица. Паратифы передаются с помощью фекально-орального механизма пищевым, водным или бытовым путем. Для паратифа А более характерен водный путь заражения, для В – пищевой (в особенности при употреблении молочных продуктов). Люди и животные выделяют микроорганизм в окружающую среду на протяжении всего периода клинических проявлений и около 2-3 недель после (реконвалесценция). Бессимптомное бактерионосительство при паратифах развивается чаще, чем при брюшном тифе.
Люди обладают высокой естественной восприимчивостью к заболеванию, после выздоровления остается типоспецифический иммунитет. Заболеваемость паратифом А преимущественно отмечается в Юго-Восточной Азии, Африке, паратиф В не имеет региональной очаговости. Отмечают как единичные случаи, так и эпидемические вспышки.
Симптомы паратифов
Инкубационный период при паратифе А составляет обычно от 6 до 10 дней, начало острое, отмечается быстрое повышение температуры тела, насморк. Кашель. При осмотре выявляется гиперемия лица, инъекции склер, иногда высыпания наподобие герпеса на губах и крыльях носа. В отличие от брюшного тифа лихорадка не настолько постоянная, менее продолжительна, часто приобретает неправильный характер. В разгар заболевания могут отмечаться озноб и потливость. На 4-7 день болезни появляется сыпь, чаще всего розеолезного характера, но может быть и петехиальной или кореподобной. Сыпь обильно покрывает кожу живота, груди, конечностей, отличается полиморфизмом элементов, с течением заболевания экстенсивно распространяется. Обычно течение паратифа А среднетяжелое, с умеренной, более кратковременной, чем брюшетифозная, интоксикацией. Иногда паратиф может приобретать рецидивирующий характер.
Паратиф В характеризуется инкубационным периодом около 5-10 дней, отличается преимущественно кишечными проявлениями в начальном периоде. На фоне повышения температуры отмечается боль в животе, тошнота, рвота, диарея. Нередко первоначальная клиническая картина напоминает симптоматику пищевой токсикоинфекции. Вскоре присоединяется сыпь, подобная таковой при паратифе А. В остальном виды паратифов сходны по своему течению. Паратиф В в редких случаях может протекать тяжело с развитием осложнений, таких как септицемия, воспаления мозговых оболочек.
При поражении лиц с ослабленными защитными механизмами организма могут развиться миокардит, вторичная пневмония, гнойный менингит и менингоэнцефалит, септикопиемия. Возможны кишечные кровотечения, перфорации стенки кишечника.
Диагностика паратифов
Предварительная диагностика осуществляется на основании жалоб, данных эпидемиологического анамнеза и физикального осмотра. Возбудителя паратифов выделяют из крови, рвоты, кала, мочи, желчи. Специфическая серологическая диагностика осуществляется с помощью РНГА (становится положительной на 5-6 день заболевания), является достаточно чувствительной и специфичной. Реакция Видаля часто отрицательная или поздняя и в низких титрах. Общий анализ крови может показывать некоторую лейкоцитопению, чаще – эозинофилию.
Лечение паратифа
Лечение паратифов включает диетическое питание: щадящая легкоусвояемая диета с исключением раздражающих кишечник компонентов. При частой диарее – стол №4, после нормализации температуры тела – стол №13, расширение рациона производят постепенно. Рекомендовано частое дробное питье.
Этиотропное лечение подразумевает назначение антибиотиков (хлорамфеникол) до 10 дня после стихания лихорадки. В комплексе с антибиотикотерапией назначают стимулирующие защитные свойства организма препараты, вакцинацию тифо-паратифозной вакциной В, усиливая тем самым иммунную резистентность. В качестве средств симптоматической терапии при необходимости применяют регидратационные смеси, сердечно-сосудистые средства.
Прогноз и профилактика паратифа
Паратифы А и В имеют обычно благоприятный прогноз, при адекватной терапии происходит полное выздоровление, в качестве профилактики развития бактерионосительства используют вакцинацию. Ухудшение прогноза возможно в случае развития осложнений.
Общие меры профилактики заключаются в санитарно-гигиенических мероприятиях, направленных на контроль состояния водных источников, канализационных стоков, заготовки, хранения и транспортировки пищевых продуктов, борьбу с мухами и санитарное просвещение. Индивидуальная профилактика подразумевает соблюдение личной гигиены, мытье продуктов питания (овощей, фруктов, зелени), употребление воды из проверенных источников. Работники предприятий пищевой промышленности и общественного питания подлежат профилактическому обследованию на предмет носительства и выделения возбудителя. В случае выявления фактов носительства они отстраняются от работы с продуктами питания.
Паратиф А и В – это похожие по своему клиническому течению на брюшной тиф, острые инфекционные заболевания, которые вызываются бактериями Salmonella. Клиническая картина паратифа А проявляется обильной сыпью на кожных покровах, катаральными явлениями и лихорадочным синдромом; паратиф В, в свою очередь, протекает с признаками гастроэнтерита, высыпаниями на коже и повышением температуры тела.
Причины возникновения и эпидемиология
Группа паратифозных микробов очень обширна, причем отдельные виды, очень сходные как морфологически, так и по особенностям культур, можно отличать главным образом при помощи реакции агглютинации. К данной группе относятся бактерия paratyphi В и A, suipestifer, typhi murium, psittacosis, enteritidis Gartneri. Наибольшее значение для человеческой патологии имеют палочки паратифа В и А, вызывающие не только спорадические заболевания, но и эпидемические вспышки.
Бактерия паратифа В встречается, по крайней мере в нашем климате, значительно чаще, чем бактерия паратифа А. По внешнему виду оба микроба не отличаются от брюшнотифозного. Они подвижны, не образуют спор, не красятся по Граму. На обычных питательных средах, а также на среде Дригальского-Конради и Эндо растут совершенно сходно с палочкой Эберта. Отличием служит то, что возбудители паратифа вызывают брожение глюкозы с образованием газа, а также очень патогенны для животных. Чувствительность многих животных к паратифозным бактериям очень велика, что и использовано в целях истребления грызунов. Для точного распознавания и отличия паратифозных бацилл А и В друг от друга, а также от сходных с ними разновидностей и палочки Эберта, необходимо прибегать к агглютинации, пользуясь специально приготовленными сыворотками высокого титра. Еще важно упомянуть об особенности обеих бактерий при размножении на искусственных питательных средах и в пищевых продуктах выделять яды, устойчивые к высокой температуре, выдерживающие даже кратковременное кипячение. Эти ядовитые вещества правильнее, поэтому, отнести не к токсинам, но эндотоксинам, образующимся при распаде бактериальных тел.
Возбудитель паратифа А и особенно В отличается от брюшнотифозной палочки еще своей большей выносливостью к физическим условиям. Бактерия паратифа В переносит нагревание до 70°С в течение 15-20 минут. Бактерия не погибает даже спустя несколько месяцев после пребывания в 10-20% рассоле. В высохших испражнениях сохраняется до двух лет.
Заражение паратифом А происходит таким же путем, как и брюшным тифом. Главным источником инфекции нужно считать человека (больного, носителя, выделителя), заражающего окружающих через контакт при посредстве испражнений и мочи. Передача происходит непосредственно или через какие-либо предметы, чаще пищевые продукты, загрязненные человеческими выделениями.
Паратиф В распространяется разнообразными путями. Передатчиками служат не только люди при тех же условиях, как и при брюшном тифе, но также мясо, поступающее с боен в продажу, а, следовательно, и такие продукты, как колбасы, сосиски, ветчина, консервы. Кроме того, бациллы паратифа В находят в воде, мясе птиц, рыб, в молоке, сыре, мороженом, тортах. Многие из этих веществ благодаря содержанию белка представляют хорошую питательную среду для описываемых бактерий. Мясо животных инфицируется двояким путем. Оно может происходить от больных животных, у которых паратиф протекает в форме энтерита, пиемии или септицемии. Особенно часто болеет крупный рогатый скот, овцы, лошади, свиньи, гуси. Такое первично зараженное мясо может вызвать заболевание у людей не только при употреблении в сыром виде, но даже при варке или поджаривании. Действительно, паратифозная В палочка, как сказано, не погибает при нагревании до 70°С, а между тем в глубоких частях не вполне прожаренного куска мяса или толстой колбасы температура не всегда достигает этой цифры. Бациллы паратифа при посредстве мяса больных животных или их выделений могут попадать в самые разнообразные пищевые продукты и блюда. При таких условиях возникают мясные или пищевые отравления.
Кроме первичного заражения мяса может произойти и вторичная его инфекция. Виновниками в этом случае бывают подвергающие мясо обработке лица, перенесшие паратиф, а также больные животные, загрязняющее его своими выделениями. Кроме того, как оказывается, в кишечнике здоровых, подвергающихся убою животных нередко обнаруживают бактерию паратифа В, а также и у собак, крыс и мышей. Наконец, перенос заразы на мясо возможен и через мух. Безупречное во всех отношениях мясо делается источником заболевания также в том случае, если оно соприкасалось с инфицированным. Случаи заболевания особенно учащаются в летнее время, способствующее размножению бактерий в пищевых веществах. Важно отметить, что наружный вид мяса, его вкус и запах может не представлять изменений. Даже проваривание не гарантирует от отравления токсинами, не всегда разрушаемыми высокой температурой.
Хотя паратифозные микробы очень распространены во внешней природе, тем не менее, вызываемые ими заболевания встречаются сравнительно не часто.
После потребления зараженного мяса болезненные симптомы наблюдаются далеко не у всех, что может стоять в связи и с неравномерным распределением бактерий в различных порциях мяса.
Симптомы и клиническая картина паратифа В
Различают три формы болезни:
• Паратифозный гастроэнтерит В.
• Паратифозный абдоминальный синдром В.
Эта форма может протекать при симптомах острого желудочно-кишечного катара или холероподобного процесса. Оба вида катара развиваются после употребления в пищу различных продуктов, особенно же говядины и мяса рыб. Специфические бактерии, попав в кишечник, размножаются очень быстро и нередко поступают и в кровь. Инкубационный период поэтому непродолжителен, иногда всего несколько часов.
При первой форме – остром паратифозном гастроэнтерите, у больного внезапно появляется рвота и понос, испражнения часты, жидкой консистенции, каловые, зловонные, могут содержать примесь слизи и крови. Живот чувствителен при ощупывании, селезенка часто увеличена. Температура в легких случаях субфебрильная, в более тяжелых доходит до 39-40°С. Частота пульса находится в соответствии с температурой или повышена. Со стороны кожных покровов нужно отметить довольно частое появление простого герпеса, реже скарлатиноподобных и коревоподобных сыпей, крапивницы в даже петехий. При более тяжелом течении наблюдаются симптомы интоксикации нервной системы, такие как головная боль, судороги в икроножных мышцах, бред. Довольно редким осложнением бывает острый нефрит. Болезнь тянется 2-4 дня, затем температура падает, понос быстро прекращается, остается только общая слабость и разбитость. Рецидивы редки. Выздоровление при данной форме является правилом, смертельный исход бывает редко. При легких формах болезнь выражается только в лихорадке.
Европейская паратифозная холера по клиническому течению очень похожа на азиатскую холеру. Спустя уже несколько часов после приема недоброкачественной пищи внезапно и бурно развивается сильнейшая рвота и понос. Испражнения по виду напоминают рисовый отвар, обильны, часты. Быстро наступает у больного общая слабость, черты лица заостряются, губы синеют, конечности холодны, в икрах болезненные судороги. Количество мочи резко падает, иногда дело доходит до анурии. Температура, в начале нормальная или слегка повышенная, падает ниже нормы. Пульс слабый, учащен, иногда не прощупывается. Несмотря на тяжелое состояние прогноз обычно благоприятный.
Патологоанатомические изменения при паратифозном гастроэнтерите В соответствуют тем, которые констатируются при остром желудочно-кишечном катаре. Слизистая желудка и кишечника гиперемирована и набухшая, местами имеются точечные кровоизлияния, фолликулы и Пейеровы бляшки часто увеличены; иногда на почве распада фолликула образуют фолликулярные язвы, имеющие правильную чечевицеобразную форму.
Паратифозные бациллы могут также вызывать заболевание, протекающее с похожими на брюшной тиф клиническими явлениями. Эта форма не отличается от брюшного тифа и в патологоанатомическом отношении. На вскрытии находят поражение фолликулов и Пейеровых бляшек, в более редких случаях – только катаральное состояния слизистой тонких и толстых кишок.
Инфекция распространяется сходно с брюшнотифозной, т. е. из просвета кишечника она попадает в лимфатические пути, оттуда в фолликулы и Пейеровы бляшки, а также в кровь. Из последней легко получить культуру палочки.
Инкубационный период продолжается 3-10 дней. Болезнь может начаться симптомами банальной диареи или гастроэнтерита, т. е. рвотой, поносом, и только спустя 3-4 дня принимает течение, характерное для тифа, или с самого начала у больного отмечается тифозное состояние, даже с бредом. Температура у большинства уже в первый день доходит до 39-40°С. Лихорадочная кривая в дальнейшем не отличается от брюшнотифозной, процесс заканчивается литическим падением температуры. В общем, течение более мягкое и короче, чем при брюшном тифе. Продолжительность болезни редко превышает 2-3 недели, легкие формы заканчиваются даже спустя неделю. В остальном клинические симптомы вполне соответствуют бывающим при легком или средне-тяжелом брюшном тифе. Имеется характерная брадикардия, особенно выраженная у мужчин, лейкопения и отсутствие эозинофилов. Довольно типично высыпает при данной форме паратифа краснуха: она обильна, покрывает даже лицо и руки, пятна иногда относительно велики и могут переходить в петехии.
Осложнения при паратифе В такого же характера, как и вызываемые палочкой Эберта, но встречаются они значительно реже. Исключение оставляют нагноительные процессы в костях, мышцах и железах, представляющее довольно частое явление. Рецидивы встречаются в 10% случаев, но они обычно непродолжительны. Наконец, определенный процент перенесших паратиф становится носителями выделителями бацилл, обычным местопребыванием которых бывает желчный пузырь.
Паратифозный абдоминальный синдром В нередко развивается у детей, предпочтительно грудного возраста. Заражение происходит через молоко, воду, но главную роль играет контакт со взрослыми, особенно с матерью. Лихорадка протекает по тому же типу, что и у взрослых, стул по большей части жидкий, каловый, иногда дизентерийного характера. Часто осложняют заболевание гнойные поражения в форме менингитов, артритов, абсцессов в мышцах, околоушной железе и яичке. Обычно они бывают метастатического характера. У новорожденных возможна паратифозная септицемия – в результате инфекции через плаценту больной матери.
Прогноз при данной форме паратифа как у взрослых, так и у детей благоприятнее, чем при брюшном тифе.
Подобно бактерии кишечной палочки, палочка паратифа В охотно вызывает воспалительные поражения мочеполового аппарата у женщин, а именно циститы, цистопиелиты и послеродовые септические процессы. Инфекция, попадая вместе с пищей в кишечник, не вызывая болезненных явлений и, выделяясь с испражнениями, непосредственно проникает в находящийся по соседству мочеиспускательный канал или во влагалище. Таким образом, в большинстве случаев имеет место самозаражение.
Циститы и цистопиелиты в отношении течения особенностей не представляют. При цистите имеются жалобы на боли внизу живота, учащенное мочеиспускание. Моча мутна, содержит гной и бациллы паратифа. Температура нередко повышена. Если присоединяется пиелит, появляются боли в пояснице и в моче можно найти хвостатые эпителиальные клетки почечных лоханок; лихорадка принимает интермиттирующий характер и во время подъемов температуры удается выкультивировать возбудителя из крови. Продолжительность цистита – 2-3 недели, при осложнении пиелитом 1-2 месяца. Бактериурия может длиться долгое время.
Распознавание ставится на основании бактериологического исследования мочи, добытой катетером.
Симптомы и клиническая картина паратифа А
Эта болезнь особенно часто встречается в тропической и субтропической полосе. Бактерии паратифа А почти исключительно вызывают формы, сходные клинически с брюшным тифом. Заражаются преимущественно через контакт от больных, носителей и выделителей.
Инкубационный период равен 8-10 дням. Начало заболевания и дальнейшее течение идентичны по симптоматологии с брюшным тифом, что еще более подтверждает близкое родство между возбудителями обоих процессов. Обычно течение паратифа А более благоприятное и менее продолжительное по сравнению с тифозным абдоминальным синдромом. Спустя 2-4 недели температура падает до нормы и больной быстро поправляется. Розеола, как и при паратифозном абдоминальном синдроме В, может высыпать очень густо и превращаться в петехии; она отмечается в 60%. Иногда сыпь бывает заметна очень рано – на 2-3 день. Осложнения со стороны кишечника не особенно редки. Перфорация представляет более частое осложнение, чем при паратифозном абдоминальном синдроме B.
Смертность при паратифе А невелика, редко доходит до 2%. Анатомические изменения те же, что и при брюшном тифе.
Диагностика паратифа
• Клинические особенности паратифозного абдоминального синдрома А и В имеют определенное значение при постановке диагноза. Важны не отдельные признаки, а совокупность их, позволяющая дифференцировать паратиф от брюшного тифа. В пользу паратифа А и В, особенно при наличии массовых заболеваний, говорит острое начало, более мягкое и непродолжительное течение, редко развивающиеся осложнения и небольшая смертность.
• Обращается большое внимание на условия, при которых произошло заражение. Одновременное заболевание многих лиц острым гастроэнтеритом после приема в пищу определенного продукта заставляет думать о паратифе. Чаще это бывает после употребления мяса, рыбы, колбасы, консервов, крема, тортов. При подозрении мяса в качестве источника инфекции производится расследование относительно его происхождения. Наводят справки, не произошло ли мясо от больных животных или, быть может, оно заражено вторично благодаря нерациональному хранению (теплое помещение, наличие крыс, мышей и мух). В летнее время обильное размножение паратифозных бактерий часто происходит в долго сохраняемых блюдах, содержащих крем, сливки и яйца. Следует помнить, что симптомы отравления могут появиться после приема в пищу продуктов, подвергнутых кипячению, так как токсин, как сказано, устойчив по отношению к высокой температуре.
• Лабораторным путем диагноз ставится при помощи бактериологического исследования пищевых продуктов. Анализ производится как можно раньше, пока не произошло разложения материала. Можно делать непосредственный посев в питательные среды из глубоких частей мяса или других продуктов, причем следует брать частицы из различных мест, имея в виду неравномерное распределение паратифозных палочек в материале.
• Необходимо подвергнуть бактериологическому анализу кровь, испражнения и мочу больных. Нахождение бактерии паратифа в фекальных массах не всегда имеет решающее значение, так как она может обитать и в кишечнике здоровых. С другой стороны, отсутствие ее в тех же выделениях не исключает возможности отравления больного токсином паратифа. Более важно получение культур из крови при помощи посева в желчь; в первые дни положительные результаты получаются часто при всех описанных нами формах паратифа.
Реакция Видаля имеет то же значение, что и при брюшном тифе. Она доказательна при разведении сыворотки не менее как 1:100. Агглютинационный титр сыворотки достигает максимума к 20-му дню болезни. Случается, что агглютинация получается одновременно с тифозной и паратифозной культурами; это бывает при имеющейся смешанной инфекции обоими микробами.
Лечение паратифа А и В
Лечение паратифов сходно с лечением брюшного тифа. Оно проводится антибиотиками, вместе с которыми назначаются антигистаминные препараты, витамины. Пентоксил, метацил и иммуноглобулин внутривенно назначаются с целью повышения неспецифической резистентности организма. В случаях тяжелого течения заболевания показано проведение посиндромной терапии. Для активации Т-системы иммунитета назначают иммуностимулирующие и иммунокорригирующие средства.
Больные паратифом госпитализируются. Постельный режим показан на время лихорадочного периода. Назначается специальная диета, в случае интоксикации – детоксикационные препараты.

Паратифы и брюшной тиф относятся к группе типичных антропонозных ОКИ (острые кишечные инфекции), вызываемых бактериальными агентами из рода сальмонелл. Вроде бы непонятное название болезни паратиф произошло от древнегреческого para, что означает около и самого определения болезни тиф. Другого варианта назвать очень похожие по симптоматике на брюшной тиф болезни не было возможности.
Брюшной тиф и паратифы, которых всего три вида – A, B, C, вызываются микроорганизмами одного вида (сальмонелла), но с некоторыми отличиями самого возбудителя и источника инфекции, что и позволило их логично объединить в одну группу.
Более распространены паратифы А и В, которые схожи по этиологии с брюшным тифом. А вот паратиф С больше похож на пищевую токсикоинфекцию и встречается достаточно редко.
Поскольку тифы и паратифы схожи по клинической картине, механизму инфицирования и эпидемическим факторам в МКБ 10 их объединили в одну группу тифопаратифозных инфекций (код по МКБ10 – А01).
Паратифы – что это
Паратифы – это группа острых инфекционных патологий, вызываемых паратифозными сальмонеллами и протекающих с развитием интоксикационной симптоматики, сыпи и поражением лимфоидного аппарата кишечника. В отличие от БТ (брюшной тиф), паратифы протекают гораздо легче и реже сопровождаются развитием тяжелых осложнений.
В структуре тифопаратифозных инфекций паратифы занимают около пятнадцати процентов. Долгое время паратиф не классифицировался как отдельное заболевание и считался легкой формой БТ.
Чаще всего встречаются паратифы А и В. Паратиф С развивается достаточно редко, как правило, у ослабленных больных или пациентов с различными иммунодефицитами.

Чаще всего, инфицирование происходит при употреблении содержащих паратифозные сальмонеллы продуктов питания (мучные изделия, мясные и молочные продукты и т.д.) и питьевой воды. Заражение может также происходить при употреблении немытых фруктов, ягод, овощей и т.д. Более редко, инфицирование происходит при использовании общей посуды (как правило, при проживании на одной территории с больным или бактерионосителем).
Паратифозные сальмонеллы способны длительное время сохраняться в окружающей
среде и обладают высокой устойчивостью к низкой температуре (хорошо выдерживают заморозку), но в течение нескольких секунд погибают при кипячении.
Источником паратифозной инфекции является:
- пациент с паратифами А или В, а также здоровый бактерионоситель;
- коровы или свиньи (для паратифов С).
После перенесенных паратифов может возникнуть бактерионосительство сальмонелл, протекающее в острой (менее трех месяцев) или хронической форме (более шести месяцев).
Патогенез развития паратифа практически не отличается от патогенеза брюшных тифов. Единственное различие заключается в том, что при паратифе часто поражаются лимфатические образования в толстом кишечнике.
Нарастание интоксикационной симптоматики обуславливает классическую клиническую картину паратифа.
Симптомы паратифов
Период инкубации для паратифов составляет, в среднем, от пяти до десяти дней. Основные проявления паратифов схожи с клинической картиной брюшного тифа. В начальном периоде появляется лихорадка, нарастает интоксикационная симптоматика, возникает гепатоспленомегалия, появляется сыпь.
- более легким течением,
- появлением гиперемии лица и глаз,
- высыпаний герпетического характера на губах,
- неправильной лихорадкой.

Паратиф А характеризуется острым началом и протекает в тифоидной (более шестидесяти процентов всех случаев паратифа А) или катаральной форме. Достаточно часто тифоидная симптоматика возникает после катаральной.
В начальном периоде паратиф А сопровождается сильным покраснением лица, появлением температуры, вялости, покраснением глаз, возникновением насморка и кашля. Симптоматика паратифозных инфекций в первые дни заболевания сходна с ОРВИ (острые респираторные вирусные инфекции).
Повышение температуры при паратифе не такое стойкое и трудно купируемое, как при брюшном тифе. Лихорадка часто носит волнообразный характер и прекращается значительно раньше, чем при брюшном тифе.
Рецидивирующие и осложненные паратифы А наблюдаются крайне редко.

Пациентов беспокоят боли в животе, повышение температуры тела, озноб, слабость, мышечные и суставные боли. Сыпь при паратифе В обильная, розеолезная. Паратиф В может протекать как в легкой, так и в очень тяжелой форме.
В некоторых случаях заболевание может осложняться прободением кишечника, кровотечением, холециститом, паротитом, бронхопневмонией и т.д.
Паратиф С может протекать в трех формах:
- гастроэнтерическая форма, сопровождающаяся клинической картиной пищевой токсикоинфекции. При массивном попадании возбудителя в организм, период инкубации паратифа С может сокращаться до нескольких часов. Паратиф С начинается с многократной рвоты фонтаном, болями в животе, зеленоватой и зловонной диареей. Также может отмечаться желтушность кожи, лихорадка, артралгии и миалгии;
- тифоподобная форма, протекающая аналогично брюшному тифу;
- септическая форма, характеризующаяся тяжелым течением, ремитирующим лихорадочным синдромом (колебания температуры за сутки могут достигать двух градусов), обильной сыпью, а также развитием гнойно-септических очагов во внутренних органах, абсцессов печени, паренхиматозного гепатита, гнойных менингитов, остеомиелитов и т.д.
Диагностика паратифов
Дифференциальную диагностику с БТ проводят при помощи бактериологических исследований. Также проводится реакция непрямой гемагглютинации к брюшнотифозным и паратифозным сальмонеллам, реакция Видаля и реакция Vi-гемагглютинации.
Лечение паратифов

Все лечение должно проводиться исключительно в условиях инфекционного стационара. Лечение проводит врач-инфекционист.
Терапия паратифов проводится комплексно и включает в себя щадящую диету, постельный режим, этиотропную и патогенетическую терапию. Дополнительно, по показаниям назначают иммуностимулирующую терапию.
При легком течении паратифа, постельный режим показан до шестого-седьмого дня нормализации температуры. На седьмой-восьмой день пациентам разрешается садиться в постели, а десятого дня – ходить.
Диета должна быть максимально щадящей. На время лихорадочного периода рекомендовано соблюдение диеты № 4а. В дальнейшем, при отсутствии противопоказаний проводится постепенное расширение диеты.
Для эрадикации возбудителя назначают антибактериальные препараты. Показано использование цефтриаксона, цефиксима, ампициллина и т.д.
Дополнительно назначаются противогрибковые средства (для предупреждения развития грибковых осложнений на фоне длительной антибактериальной терапии).
По показаниям, с целью профилактирования развития хронических форм бактерионосительства может использоваться тифопаратифозная В вакцина.
Также, могут применяться иммуностимулирующие и иммуномодулирующие средства.
Диспансеризация больных и их дальнейшее наблюдение проводится аналогично брюшному тифу.
Прогноз при паратифах
Прогноз, как правило, благоприятный. Заболевание протекает гораздо легче брюшного тифа и намного реже приводит к развитию осложнений.
Читайте также:


