История болезни по лайм боррелиозу
Болезнь Лайма, иксодовый клещевой боррелиоз, Lyme diseasae -англ., La maladie de lyme - франц., Die Lyme - Krankheit - нем.
Клещевой Лайм-боррелиоз (ЛБ) - инфекционное заболевание, вызываемое спирохетой (Borrelia burgdorferi), передающееся посредством укусов клещей и протекающее с поражением кожи, суставов, нервной системы и некоторых других органов (сердца, глаз).
Болезнь Лайма считается относительно новым инфекционным заболеванием, хотя такой частый ее клинический признак, как хроническая мигрирующая эритема (ХМЭ), первично возникающая на месте укуса клеща, описал еще в 1909 г. шведский врач Afzelius.
В современной литературе Лайм-боррелиоз описывается не только как хроническая мигрирующая эритема, но и как полиорганное заболевание с частым вовлечением в патологический процесс крупных суставов в виде моно- и полиартрита, нервной системы, сердца и других органов, в частности, органа зрения, что делает необходимым ознакомление с этой болезнью каждого врача, независимо от профиля его специализации.
Значение его в клинике определяется рядом моментов: 1) возрастанием численности больных с поражением суставов, 2) тенденцией к хроническому течению болезни, 3) необходимостью дифференциальной диагностики со сходными заболеваниями, 4) возможностью микст-форм, затрудняющих точную диагностику и нередко определяющих неэффективность лечения.
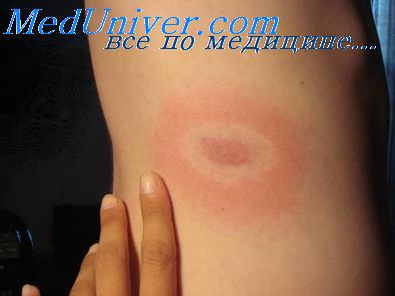
Клинические симптомы, связываемые ныне с болезнью Лайма, известны давно. В 1918 г. была установлена спирохетозная этиология ранее неизвестной болезни с полиорганными поражениями (мигрирующая эритема, артриты, радикулоневриты, серозные менингиты и др.). В США первый случай кольцевидной эритемы зарегистрирован в 1965 году в г. Лайм (штат Коннектикут), откуда болезнь получила свое географическое название.
В 1975 г. описана локальная эндемическая вспышка артрита, связанная с укусами клещей, содержащих боррелии. Затем оказалось, что ареал болезни значительно шире. В Европе Лайм-боррелиоз был диагностирован благодаря определению специфических антител к возбудителю у больных кольцевидной эритемой, хроническим атрофическим акродерматитом и менингорадикулитом.
С 1965 по 1972 гг. заболевание диагностировано у 7 больных в возрасте 2-72 лет, а с 1975 по 1979 гг. уже у 512 больных. В Румынии оно описано в виде хронической мигрирующей эритемы, менингоэнцефалита, серозного менингита и системного васкулита с характерной сезонностью возникновения заболеваний в июне-августе, реже в октябре, а отдельные случаи отмечались даже в январе-феврале. По другим данным заболевание чаще всего диагностировали с мая по сентябрь. В 1977 г. официальная заболеваемость достигла 2,8 на 1000 населения. В местностях, где заболевание регистрируется, его переносят около 4% населения. Интересно, что различия в частоте и структуре нозологических форм по обе стороны океана состоят в том, что в Европе ЛБ был диагностирован ревматологами, а в США дерматологами и невропатологами. Полагают, что меньшая частота Лайм-артритов в Европе обусловлена тем, что широко проводимая с 1951 г. антибиотикотерапия хронической мигрирующей эритемы предотвращала развитие артритов. Между тем болезнь может начинаться не только артритом, но также и неврологическими расстройствами, равно как и мигрирующей эритемой.
Лайм-боррелиоз широко распространен и на территории России. Впервые в нашей стране он был верифицирован серологически в 1985 г., а в 1991 г. его включили в официальный перечень болезней, встречающихся в России. В 2005 г. клещевой боррелиоз диагностирован у 7 512 человек (заболеваемость им составла 5,2 на 100 тыс. населения). Много сделано по изучению этой инфекции в Республиканском центре изучения боррелиозов (НИИ ЭМ им. Н.Ф. Гамалеи РАМН, руководитель центра Э.И. Коренберг). В более поздние годы клинику его активно стали изучать в институте ревматологии под руководством академика В.А. Насоновой.
Заболевание человека чаще всего связывают с вегетацией нимф клеща Ixodes pacificus, поскольку они часто впиваются в кожу незаметно. В Европе как фактор передачи болезни установлен Ixodes ricinus. В США им были признаны два вида клещей Ixodes dammini и Ixodes pacificus. В отличие от людей, возбудитель из клещей выделяют гораздо чаще, что обусловлено более подходящими условиями вегетации возбудителя в клещах. В некормленных личинках возбудитель не обнаруживается, личинки получают его от животных, на которых они ве-гетируют. Незрелые личинки особенно агрессивны и паразитируют на многих видах животных.
Среди живущих в непосредственной близости к заповеднику ЛБ регистрируется почти в 2 раза чаще, чем у живущих на расстоянии 5 км от него. Пик заболеваемости обычно наблюдается в июне и вторичный пик - в ноябре, что соответствует периодам обилия передатчиков -клещей и мышей, на которых они обитают. Замечена также более частая заболеваемость им у владельцев кошек, хозяева которых находили сами на них клещей. На источниках бореллиозной инфекции (мышах, кошках, собаках, оленях) обнаружены все активные стадии иксодовых клещей: личинка, нимфа, взрослый клещ.
Болезнь Лайма (боррелиоз)
Болезнь Лайма (БЛ) (клещевой системный боррелиоз, лаймо-боррелиоз)-трансмиссивное, природно-очаговое заболевание, характеризующееся
поражением кожи, суставов, нервной системы, сердца, нередко принимающее хроническое, рецидивирующее течение.
Этиология. Возбудителями БЛ являются несколько видов патогенных для человека боррелий - В. burgdorferi, В. garinii и В. afzelii. Боррелий относятся к
микроаэрофилам и как прочие грам отрицательные спирохеты чрезвычайно требовательны к условиям культивирования. Растут на средах, содержащих
сыворотки животных, аминокислоты, витамины.
Эпидемиология. Естественные хозяева боррелий в природе - дикие животные (грызуны, птицы, олени и др.), являющиеся прокормителями клещей рода
Ixodes - переносчиков боррелий. В нашей стране и Европе это, в основном, 1. ricinus и I. persulcatus, в США - I. dammini. Во время кровососания боррелий
попадают в кишечник клеща, где размножаются и выделяются с фекалиями. Несмотря на высокую зараженность клещей, возможность инфицирования через
укус реализуется не всегда, ибо боррелий содержатся в слюнных железах в небольшом количестве или вообще отсутствуют. В природных очагах циркуляция
возбудителя происходит следующим образом: клещи - дикие животные (птицы) - клещи. Возможно вовлечение в эпидемиологическую цепочку домашних
животных - коз, овец, коров. Изучается вероятность других переносчиков боррелий,например,слепней.
Человек заражается в природных очагах болезни Лайма. Передача инфекции осуществляется трансмиссивным путем при укусе клеща (инокуляция), хотя
не исключается возможность инфицирования и при попадании фекалий клеща на кожу, с последующим их втиранием при расчесах (контаминация). В случае
разрыва клеща, при неправильном удалении, возбудитель может попасть в рану. Обсуждается алиментарный путь заражения при употреблении сырого козьего
или коровьего молока.
Общие черты эпидемиологии типичны для трансмиссивных природноочаговых заболеваний. Определяется четкая связь роста заболеваемости с развитием
садоводства и огородничества, туризма, хозяйственными преобразованиями и урбанизацией очаговьк ландшафтов. Укусы клещей возможны в черте города
(парки, кладбища и т. п.), а также при снятии клещей у животных (собак, кошек).
Первых пациентов с укусами клещей обычно регистрируют в Санкт-Петербурге и в пригородной зоне уже в марте-апреле. Последних, при наличии теплой
погоды, регистрируют даже в октябре. Пик активности приходится на май-июнь.
Природные очаги БЛ обнаруживают, главным образом, в лесных ландшафтах умеренного климатического пояса. В последние годы установлено, что
область распространения БЛ совпадает с клещевым энцефалитом, и заболевание регистрируется на всей территории Российской Федерации. Однако
заболеваемость БЛ в 2-4 раза выше, чем клещевым энцефалитом, и занимает одно из первых мест среди природно-очаговых зоонозов.
Патогенез. Клинические симптомы, появляющиеся на разных стадиях заболевания, обусловлены совокупностью иммунопатолгических реакций и
присутствием в тканях возбудителя и его антигенов. Проникая в организм человека, боррелий в месте внедрения вызывают формирование первичного аффекта -
папулы, клещевой эритемы, затем гематогенным путем попадаютв различные органы и ткани, где адсорбируются на клетках, взаимодействуя наиболее активно
с галактоцереброзидами мембран нейроглии. Возникают периваскулярные инфильтраты, состоящие из лимфоцитов, макрофагов, плазм оцитов, и диффузная
инфильтрация этими элементами поврежденных тканей. Боррелий и образующиеся иммунные комплексы приводят к развитию васкулитов и окклюзии сосудов.
Боррелии способны длительно, до нескольких лет, персистировать в тканях, особенно при отсутствии лечения, с чем связано хроническое рецидивирующее
течение болезни. На поздних сроках заболевания боррелии, играя роль пускового механизма, провоцируют развитие иммунопатологических процессов,
имеющих большое значение для патогенеза нейроборрелиоза и хронических артритов. Среди подобного рода больных наиболее часто встречаются лица с
генотипом HLA-DR2 и HLA-DR4.
Уже на ранних сроках заболевания происходит выработка специфических антител, титр которых нарастает в динамике заболевания. Иммунный ответ
наиболее выражен на поздних сроках, особенно при поражении суставов. При эффективной терапии и выздоровлении происходит нормализация уровня антител.
Длительное их сохранение или появление в высоких титрах на поздних сроках свидетельствует о персистенции возбудителя даже при отсутствии клинических
проявлений.
Клиника. Инкубационный период 2-30 дней, в среднем 14 дней. Клиническую картину клещевого боррелиоза условно можно разделить на 3 периода.
Второй период характеризуется возникновением неврологических и кардиальных осложнений, развивающихся на 2-4-й неделе болезни. Слабые симптомы
раздражения мозговых оболочек могут появляться рано, когда еще сохраняется эритема, а выраженная неврологическая симптоматика чаще наблюдается
спустя несколько недель от начала болезни, когда эритема - маркер клещевого боррелиоза уже исчезла. Серозный менингит сопровождается головной болью
различной интенсивности, тошнотой, рвотой, светобоязнью, болезненностью глазных яблок, ригидностью затылочных мышц, реже выявляют другие симптомы
раздражения мозговых оболочек. В спинномозговой жидкости - преимущественно лимфоцитарный плеоцитоз (около 100 клеток в 1 мкл), содержание белка
повышено, глюкозы - нормальное или слегка снижено. У 1/3 больных обнаруживают умеренные симптомы энцефалита в виде нарушения сна, снижения
внимания, расстройства памяти, повышенной возбудимости, эмоциональных расстройств и др.
Невриты черепных нервов встречаются более чем у половины больных. Наиболее часто поражается VII пара черепных нервов, нередко с парезом лицевых
мышц, онемением и покалыванием пораженной половины лица, болями в области уха или нижней челюсти, без четких нарушений чувствительности. Могут
поражаться также глазодвигательные, зрительные, слуховые, редко IX-Х пары черепных нервов. Поражение периферических нервов наблюдается у 1^ больных.
Возникают корешковые расстройства чувствительности в шейном, грудном, поясничном отделах позвоночника. Больные жалуются на боли, онемение,
покалывание, чувство ползания мурашек, жжение и т. д. При обследовании обнаруживают снижение двигательных функций определенных групп мышц,
снижение сухожильных рефлексов и различную степень нарушения чувствительности. Отмечается асимметрия выявленных нарушений.
Одно из типичных неврологических расстройств - синдром Баннварта, который включает серозный менингит и поражение корешков спинальных нервов с
преимущественной локализацией в шейно-грудном отделе позвоночника. Неврологические нарушения обычно полностью исчезают через 1 мес, но могут
рецидивировать и приобретать хроническое течение. Поражение нервной системы может быть единственным проявлением БЛ, когда общеинфекционный
синдром и эритема отсутствуют. В этом же периоде, на 5-й неделе, примерно у 8% больных возникают кардиальные нарушения: боли, неприятные ощущения в
области сердца, перебои сердечных сокращений. На ЭКГ регистрируется атриовентрикулярная блокада различной степени, диффузные поражения мышцы
сердца. Может развиваться миокардит, перикардит. Продолжительность кардиальных симптомов - от нескольких дней до 6 нед. На протяжении всего второго
периода сохраняется слабость, мигрирующие боли в костях, мышцах, суставах.
Третий период характеризуется поражением суставов. Он начинается через 2 мес. и позже от начала болезни, иногда через 2 года. Обычно поражаются
крупные суставы, особенно коленные, нередко с односторонней локализацией. В ряде случаев развивается симметричный полиартрит. Артриты, как правило,
рецидивируют в течение нескольких лет и приобретают хроническое течение с деструкцией костей и хрящей.
В позднем периоде заболевания персистирование возбудителя в организме больного приводит к хроническому течению болезни Лайма.
Хроническая болезнь Лайма протекает с чередованием ремиссий и рецидивов, иногда приобретает непрерывно рецидивирующий характер. Наиболее
частым синдромом является артрит. Развиваются типичные для хронического воспаления изменения: остеопороз, истончение и утрата хряща, реже -
дегенеративные изменения.
Нередко встречается поражение кожи в виде доброкачественной лимфоцитомы, которая представляет собой плотный, отечный, ярко-малинового цвета
инфильтрат (или узелок), слегка болезненный при пальпации, располагающийся на мочке уха или вокруг соска молочной железы и сохраняющийся от
нескольких дней до месяцев и даже лет.
Другое, типичное для поздней стадии поражение - хронический атрофический акродерматит: цианотично-красные пятна на разгибательных поверхностях
конечностей, имеющие тенденцию к периферическому росту, слиянию, периодическому воспалению. Постепенно кожа на месте пятен атрофируется и
приобретает вид папиросной бумаги. Процесс развивается в течение нескольких месяцев и лет.
Неврологические проявления хронической БЛ - нейроборрелиоз, складываются из прогрессирующего хронического энцефаломиелита,полиневропатий.
Энцефаломиелит имеет сходство с рассеянным склерозом. Наблюдаются психические нарушения - расстройства памяти, сна, речи и др.
Полиневропатий сопровождаются нарушением чувствительности, дистальными парестезиями, корешковыми болями и пр.
Затяжное и хроническое течение БЛ иногда приводит к частичной или полной потере трудоспособности.
Деление на стадии является условным и клинические проявления всех периодов болезни у одного больного необязательны. В одних случаях может
отсутствовать первая стадия, в других - вторая или третья. Иногда болезнь манифестируется только в хронической стадии, поэтому врач общей практики (ВОП)
должен помнить, что больных с артритами, полиневропатией, энцефаломиелитом и другими синдромами, характерными для БЛ, необходимо обследовать для
исключения боррелиоза.
Диагностика. Ранняя диагностика основывается на клинико-эпидемиологических данных. При наличии у больного типичной кольцевидной эритемы диагноз
регистрируют даже при отсутствии лабораторного подтверждения и данных об укусе клеща.
Для лабораторной диагностики используют серологическое исследование крови в непрямой реакции иммунофлюоресценции (НРИФ) с антигеном из
боррелий. Положительной реакцией считают нарастание титра антител через Знед от начала заболевания в 2 раза. При отсутствии нарастания титра антител в
динамике диагностическим является титр 1 : 40. На поздних сроках заболевания положительная НРИФ в титре 1 : 40 и выше, вероятно, свидетельствует о
хроническом или латентном течении болезни Лайма. Из иммунохимических методов для выявления антител в классах IgM и IgG используется ИФА. Среди
перспективных методов диагностики боррелиоза - вестернблот и ПЦР.
Лечение. Больные со среднетяжелым течением БЛ подлежат обязательной госпитализации в инфекционный стационар во все периоды болезни. Пациенты с
легким течением болезни (клещевая эритема, при отсутствии лихорадки и явлений интоксикации) могут лечиться дом а.
В качестве этиотропных препаратов используют антибиотики, выбор которых, доза и длительность применения зависят от стадии заболевания,
преобладающего клинического синдром а, формы и тяжести. Больным назначается одна из схем лечения:
I. Клещевая эритема, лихорадка, интоксикация -тетрациклин внутрь 0,5 г 4 раза в день (2 г в сутки) в течение 10 дней или доксициклин в стартовой дозе 200
мг, а затем по 100 мг 2 раза в сутки в течение 10 дней и более (по показаниям). В случае непереносимости тетрациклина назначают левомицетин внутрь по 0,5 г
4 раза в течение 10 дней.
II. Клещевая эритема в сочетании с синдромом выраженной интоксикации, признаками поражения нервной системы (менингит, поражение черепных нервов,
менингорадикулит Баннварта), сердца и суставов: пенициллин 500 тыс. ЕД 8 раз в сутки внутримышечно (строго через Зч, включая ночное время),
продолжительность курса 14 дней. При наличии менингита (менингоэнцефалита) - разовая доза увеличивается до 2-3 млн и снижается до 500 тыс. ЕД при
нормализации клеточного состава и биохимических показателей цереброспинальной жидкости. Курс лечения может быть удлинен по показаниям. При
непереносимости пенициллина назначают левомицетина-сукцинат 250-500 мг 4 раза в день
внутримышечно втечение 14 дней или цефалоспорины (цефтриаксон, цефтазидим и др.).
III. Хроническое течение болезни Лайма с признаками поражения нервной системы, сердца, суставов и других органов:
та же схема лечения пенициллином, но продолжительность курса 28 дней. При непереносимости пенициллина назначают левомицетина-сукцинат 0,5-1 г в
зависимости от массы тела 3 раза в сутки (через 8 ч внутримышечно в течение 14 дней).
Все укушенные клещами и переболевшие БЛ подлежат диспансерному наблюдению на протяжении 2 лет. Диспансеризация осуществляется
инфекционистом или ВОП.
Больные и лица с укусом клеща через 3-6-12 мес и через 2 года обследуются клинически и серологически. По показаниям проводят консультации
кардиолога, ревматолога, невропатолога, производят ЭКГ-исследование, исследование крови на СРБ, сиаловую кислоту, ревматоидный фактор.
Особого внимания заслуживают беременные, укушенные клещом. В связи с отсутствием средств специфической профилактики и известным тератогенным
действием боррелий на ранних сроках беременности, вопрос сохранения беременности целесообразно решать индивидуально. Прерывание беременности
может производиться в любом стационаре города.
При возникновении поздних проявлений боррелиоза пациенты лечатся в специализированных стационарах (ревматологическом, неврологическом,
кардиологическом) по клиническим показаниям. Реконвалесценты боррелиоза с остаточными явлениями наблюдаются узкими специалистами в зависимости от
поражения той или иной систем (невропатологом, кардиологом, ревматологом).
Профилактика заключается в соблюдении мер индивидуальной защиты от нападения клещей, разъяснительной работы среди широких слоев населения.
Большое значение для профилактики заражения имеет правильное удаление клеща.
Присосавшегося к коже клеща накрывают ватой, смоченной любым жидким маслом (вазелином, подсолнечным, оливковым), на 30-60 мин. Затем путем
захвата пинцетом у края хоботка клеща удаляют из кожи осторожными качательными или вращательными движениями, не допуская его разрыва.
Поврежденную кожу обрабатывают 3% перекисью водорода и настойкой йода.
В связи с отсутствием мер специфической профилактики особое значение имеет выявление больных по ранним клиническим признакам и обязательная
антибиотикотерапия по рациональной схеме, позволяющая избегать тяжелых поздних осложнений
admin 15 Марта 2008, 12:12:24 141 8503 141">
18 июня 1982 года вышло сообщение об открытии возбудителя таинственной болезни Лайма – самой быстро распространяющейся клещевой инфекции в мире. Судя по данным археологов, болезнь Лайма преследует человечество уже 5000 лет. Коварную спирохету удалось разоблачить, когда против неё объединились три человека: американская домохозяйка, у которой заболели дети, ревматолог, не желавший воевать во Вьетнаме, и швейцарец, изучавший собачьих клещей.
Лайм – это не человек, а городок в США, у реки Коннектикут в одноименном штате. Там живёт художница Полли Мюррей, которая и начала борьбу с клещевым боррелиозом. Она первой в тех местах заболела, когда вышла замуж и молодая семья поселилась на ранчо у реки. Во время первой беременности у Полли началась лихорадка с головными болями и ломотой в ногах. К 1975 году проблемы с суставами испытывало почти всё семейство – муж Полли, старший сын Алекс и даже собаки. Мальчику пришлось хуже всех: у него парализовало половину лица и колени распухли так, что он мог передвигаться лишь на костылях.
Полли в юности изучала сестринское дело, и по всем правилам вела историю болезни членов своей семьи. Записи прямо указывали на клиническую картину инфекции. Врачи Лайма только отмахивались: трудно лечить медиков, да ещё бывших, к тому же сумасшедших. А что Полли с приветом, знал весь город – у неё не всегда получалось подбирать слова и с ходу отвечать на вопросы.
Когда заболел другой сын – шестиклассник Тодд, материнское терпение лопнуло. Миссис Мюррей переписала всех окрестных детей с похожими симптомами: воспаление коленных суставов, проблемы с речью, постоянная усталость. Таких было несколько десятков. Родители терялись в догадках. Одни говорили, что всё началось, когда рядом построили АЭС, другие ругали отравленную промышленными стоками воду, и все чувствовали, что здесь как-то замешаны лес и река. Скооперировавшись с другой социально активной мамой, Полли собрала множество подписей под коллективной петицией о том, что пора бороться с массовым недугом.
Что это эпидемия, Стир не сомневался. Для такого городка, как Лайм, даже два случая юношеского артрита – уже слишком.
Стир поговорил с 39 детьми, и оказалось, что все они заболели летом и осенью. Многие заметили, что начиналось всё с кольцевой сыпи вокруг места, где вроде бы кусало какое-то насекомое. Но никто из детей не видел насекомых и не мог их описать.
Сезон 1976 года оправдал ожидания: с июня по сентябрь несколько десятков новых случаев. По большей части среди детей, которые играли в лесу. Адреса заболевших нанесли на карту. Река Коннектикут играла какую-то загадочную роль: на западном берегу единичные случаи. Артрит свирепствовал восточнее – там, где находится ранчо Мюррей. Стало быть, разносчик – клещ, который ездит верхом на животных, редко встречающихся на западном берегу. Какие это животные? Полёвки и белки отпадают – их везде полно. Должен быть некто крупный. Запросили биологов-экологов. От этого была несомненная польза. К Стиру явился эколог и принёс в баночке живого клеща, который его, эколога, укусил.
Клещ оказался оленьим: он появился в этих краях недавно, когда на восток штата Коннектикут началась миграция белохвостых оленей. Рогатые, кстати, пока ещё редко перебирались через реку. На составленной экологами карте ареал распространения оленей точно совпал с очертаниями очага эпидемии. Поскольку от некоторых клещевых инфекций помогают антибиотики, Стир стал назначать их больным детям. У многих артрит прошёл, в том числе у Тодда Мюррея. Стир получил известность и право дать патологии название. И нарёк её болезнью Лайма, несмотря на протесты властей этого городка.

Вверху: Вилли Бургдорфер (1925-2014), открывший вызывающую клещевой боррелиоз спирохету, названную в его честь Borrelia burgdorferi, в юности, вскоре после переезда в США.
Внизу слева: Полли Мюррей, художница и домохозяйка из города Лайм, обратившая внимание врачей на необычные свойства распространившегося в её городке детского артрита.
Внизу справа: Аллен Стир, ревматолог, который создал группу исследователей, установившую сценарий распространения инфекции и её переносчика.
Никакое другое инфекционное заболевание не вызывает столько вопросов как клещевой боррелиоз. Причиной этому является многообразие клинической картины заболевания, различные мнения специалистов относительно диагностики и лечения данного заболевания и низкая информированность населения о данном заболевании. В данном обзоре мы постараемся предоставить наиболее объективную информацию о данном заболевании, насколько это возможно в настоящее время. Этот обзор основан в основном на данных Европейских экспертов (EUCALB).
Боррелиоз (болезнь Лайма):
Болезнь Лайма (клещевой системный боррелиоз, лайм-боррелиоз) - трансмиссивное, природно-очаговое заболевание, характеризующееся поражением кожи, суставов, нервной системы, сердца, нередко принимающее хроническое, рецидивирующее течение. Среди инфекционных заболеваний, передающихся клещами, болезнь Лайма (БЛ) - самое частое. Название заболевания произошло от названия маленького городка Old Lyme в Штате Коннектикут (США), где в середине 1970-ых годов был описан ряд случаев возникновения артритов после укусов клещей. В Европе боррелиозная инфекция была уже известна в течение долгого времени под различными названиями (мигрирующая эритема, синдром Баннварта и др.), но возбудитель был выделен только в 1982 году.
Возбудитель:
Возбудителями БЛ являются несколько видов патогенных для человека боррелий -Borrelia burgdorferi, Borrelia garinii и Borrelia afzelii. Боррелии относятся к микроаэрофилам и как прочие грамотрицательные спирохеты чрезвычайно требовательны к условиям культивирования. Инфекции, вызываемые Borrelia burgdorferi в большинстве случаев проявляются артритом (особенно в Северной Америке, где это - единственный возбудитель боррелиоза), тогда как B. garinii чаще вызывает неврологические расстройства и B. afzelii чаще вызывает хронические заболевания кожи. При всех трех возбудителях возникает мигрирующая эритема.
Эпидемиология:
Естественными хозяевами боррелий в природе являются дикие животные (грызуны, птицы, олени и др.), являющиеся прокормителями клещей рода Ixodes - переносчиков боррелий. Во время кровососания боррелии попадают в кишечник клеща, где размножаются и выделяются с фекалиями. Несмотря на высокую зараженность клещей, возможность инфицирования через укус реализуется не всегда, ибо боррелии содержатся в слюнных железах в небольшом количестве или вообще отсутствуют. В природных очагах циркуляция возбудителя происходит следующим образом: клещи → дикие животные → клещи. Возможно вовлечение в эпидемиологическую цепочку домашних животных - коз, овец, коров. Изучается вероятность других переносчиков боррелий, например, слепней. Человек заражается в природных очагах болезни Лайма. Природные очаги БЛ обнаруживают, главным образом, в лесных ландшафтах умеренного климатического пояса. В последние годы установлено, что область распространения БЛ совпадает с клещевым энцефалитом, и заболевание регистрируется на всей территории Российской Федерации. Однако заболеваемость БЛ в 2 - 4 раза выше, чем клещевым энцефалитом, и занимает одно из первых мест среди природно-очаговых зоонозов. Распространен клещевой боррелиоз в Европе, Азии, Америке. В России боррелиоз широко распространен в лесной и лесостепной зоне от Калининграда до Сахалина. На Европейской территории России боррелиоз является самой частой клещевой инфекцией. Риск заболеть боррелиозом после укуса клеща значительно выше, чем клещевым энцефалитом. Природные очаги клещевого боррелиоза совпадают с ареалом иксодовых клещей. Заболеваемость боррелиозом имеет сезонный характер и совпадает с активностью клещей. Первых пациентов с укусами клещей обычно регистрируют уже в марте - апреле. Последних, при наличии теплой погоды, регистрируют даже в октябре. Пик активности приходится на май - июнь. Процент инфицированных боррелиозом клещей отличается в разных регионах. Клещ одновременно может быть инфицирован боррелиями, вирусом клещевого энцефалита и другими возбудителями. Поэтому возможно развитие микст-инфекции.
Передача инфекции осуществляется трансмиссивным путем при укусе клеща (инокуляция), хотя не исключается возможность инфицирования и при попадании фекалий клеща на кожу, с последующим их втиранием при расчесах (контаминация). В случае разрыва клеща, при неправильном удалении возбудитель может попасть в рану. Обсуждается алиментарный путь заражения при употреблении сырого козьего или коровьего молока.
Основные группы риска - работники лесоводческих хозяйств, леспромхозов, охотники, лесники и жители лесистых областей.
Клещи:
Переносчиками боррелий являются клещи рода Ixodes, в нашей стране и Европе - I. ricinus и I. persulcatus, в Америке - I. pacificus и I. scapularis. Жизненный цикл этих клещей (личинка - нимфа - имаго) длится в среднем три года. Клещи заражаются от многочисленных грызунов, а так же зайцев, ежей, птиц и др. Местожительство клещей - травы, папоротники и низкие кустарники.
Патогенез:
Клинические симптомы, появляющиеся на разных стадиях заболевания, обусловлены совокупностью иммунопатологических реакций и присутствием в тканях возбудителя и его антигенов. Проникая в организм человека, боррелии в месте внедрения вызывают формирование первичного аффекта - папулы, клещевой эритемы, затем гематогенным путем попадают в различные органы и ткани, где адсорбируются на клетках, взаимодействуя наиболее активно с галактоцереброзидами мембран нейроглии. Возникают периваскулярные инфильтраты, состоящие из лимфоцитов, макрофагов, плазмоцитов, и диффузная инфильтрация этими элементами поврежденных тканей. Боррелии и образующиеся иммунные комплексы приводят к развитию васкулитов и окклюзии сосудов. Боррелии способны длительно, до нескольких лет, персистировать в тканях, особенно при отсутствии лечения, с чем связано хроническое рецидивирующее течение болезни. На поздних сроках заболевания боррелии, играя роль пускового механизма, провоцируют развитие иммунопатологических процессов, имеющих большое значение для патогенеза нейроборрелиоза и хронических артритов. Среди подобного рода больных наиболее часто встречаются лица с генотипом HLA-DR2 и HLA-DR4. Уже на ранних сроках заболевания происходит выработка специфических антител, титр которых нарастает в динамике заболевания. Иммунный ответ наиболее выражен на поздних сроках, особенно при поражении суставов. При эффективной терапии и выздоровлении происходит нормализация уровня антител. Длительное их сохранение или появление в высоких титрах на поздних сроках свидетельствует о персистенции возбудителя даже при отсутствии клинических проявлений.
Боррелиозная инфекция:
Инкубационный период от 2 до 30 дней, в среднем 14 дней. Инфекция может иметь бессимптомное течение, но может также иметь различную клиническую картину заболевания. Инфекция делится на три стадии, но в принципе это, различные клинические картины заболевания. Деление заболевания на стадии является условным и клинические проявления всех стадий болезни у одного больного необязательны. В одних случаях может отсутствовать первая стадия, в других - вторая или третья. Иногда болезнь манифестирует только в хронической стадии, поэтому врач общей практики должен помнить, что больных с артритами, полиневропатией, энцефаломиелитом и другими синдромами, характерными для БЛ, необходимо обследовать для исключения боррелиоза.
Стадия 1. Ранняя локальная инфекция:
Стадия 2. Ранний диссеминированный боррелиоз:
Для 2 стадии заболевания, обусловленной лимфогенной и гематогенной диссеминацией возбудителя и развивающейся со 2-й по 21-ю неделю болезни (чаще на 4 - 5-й неделе), характерны поражения нервной системы (серозный менингит, неврит черепномозговых нервов, радикулоневрит), сердечно сосудистой системы (миокардит, перикардит, нарушений проводимости (особенно атриовентрикулярной блокады)). Нередко возникает гриппоподобный синдром (головная боль, лихорадка, слабость, миалгии). Поражения кожи на этой стадии могут носить характер вторичных кольцевидных элементов диаметром 1 - 5 см, эритематозной сыпи на ладонях по типу капилляритов, уртикарных высыпаний, а также доброкачественной лимфоцитомы кожи Шпиглера. Слабые симптомы раздражения мозговых оболочек могут появляться рано, когда еще сохраняется эритема, а выраженная неврологическая симптоматика чаще наблюдается спустя несколько недель от начала болезни, когда эритема - маркер клещевого боррелиоза уже исчезла. Серозный менингит сопровождается головной болью различной интенсивности, тошнотой, рвотой, светобоязнью, болезненностью глазных яблок, ригидностью затылочных мышц, реже выявляют другие симптомы раздражения мозговых оболочек. У 1/3 больных обнаруживают умеренные симптомы энцефалита в виде нарушения сна, снижения внимания, расстройства памяти, повышенной возбудимости, эмоциональных расстройств и др. Невриты черепных нервов встречаются более чем у половины больных. Наиболее часто поражается VII пара черепных нервов, нередко с парезом лицевых мышц, онемением и покалыванием пораженной половины лица, болями в области уха или нижней челюсти, без четких нарушений чувствительности. Могут поражаться также глазодвигательные, зрительные, слуховые, редко IX-Х пары черепных нервов. Наблюдается также поражение периферических нервов. Возникают корешковые расстройства чувствительности в шейном, грудном, поясничном отделах позвоночника. Одно из типичных неврологических расстройств - синдром Баннварта, который включает в себя серозный менингит и поражение корешков спинальных нервов с преимущественной локализацией в шейно-грудном отделе позвоночника. Неврологические нарушения обычно полностью исчезают через 1 месяц, но могут рецидивировать и приобретать хроническое течение. Поражение нервной системы может быть единственным проявлением БЛ, когда общеинфекционный синдром и эритема отсутствуют. На 5-й неделе, примерно у 8% больных возникают кардиальные нарушения: боли, неприятные ощущения в области сердца, перебои сердечных сокращений. На ЭКГ регистрируется атриовентрикулярная блокада различной степени, диффузные поражения мышцы сердца. Может развиваться миокардит, перикардит. Продолжительность кардиальных симптомов - от нескольких дней до 6 недель. На протяжении всего периода сохраняется слабость, мигрирующие боли в костях, мышцах, суставах.
Стадия 3. Поздний хронический боррелиоз:
3 стадия заболевания характеризуется поражением суставов. Она начинается через 2 месяца и позже от начала болезни, иногда через 1 - 2 года. Обычно поражаются крупные суставы, особенно коленные, нередко с односторонней локализацией. В ряде случаев развивается симметричный полиартрит. Артриты, как правило, рецидивируют в течение нескольких лет и приобретают хроническое течение с деструкцией костей и хрящей. На поздней стадии заболевания персистирование возбудителя в организме больного приводит к хроническому течению болезни Лайма. Хроническая БЛ протекает с чередованием ремиссий и рецидивов, иногда приобретает непрерывно рецидивирующий характер. Наиболее частым синдромом является артрит. Развиваются типичные для хронического воспаления изменения: остеопороз, истончение и утрата хряща, реже - дегенеративные изменения. Нередко встречается поражение кожи в виде доброкачественной лимфоцитомы, которая представляет собой плотный, отечный, ярко-малинового цвета инфильтрат (или узелок), слегка болезненный при пальпации, располагающийся на мочке уха или вокруг соска молочной железы и сохраняющийся от нескольких дней до месяцев и даже лет. Другое, типичное для поздней стадии поражение - хронический атрофический акродерматит: цианотично-красные пятна на разгибательных поверхностях конечностей, имеющие тенденцию к периферическому росту, слиянию, периодическому воспалению. Постепенно кожа на месте пятен атрофируется и приобретает вид папиросной бумаги. Процесс развивается в течение нескольких месяцев и лет. Неврологические проявления хронической БЛ - нейроборрелиоз, складываются из прогрессирующего хронического энцефаломиелита и полиневропатий. Энцефаломиелит имеет сходство с рассеянным склерозом. Наблюдаются психические нарушения - расстройства памяти, сна, речи и др. Полиневропатии сопровождаются нарушением чувствительности, дистальными парестезиями, корешковыми болями и пр. Затяжное и хроническое течение БЛ иногда приводит к частичной или полной потере трудоспособности.
Диагностика:
Ранняя диагностика основывается на клинико-эпидемиологических данных. При классической картине мигрирующей эритемы диагноз ставится по клиническим признакам, диагноз регистрируют даже при отсутствии лабораторного подтверждения и данных об укусе клеща. В остальных случаях диагноз подтверждают лабораторными методами. Посев, выявление антигена возбудителя и гистологическое исследование кожи недостаточно чувствительны и специфичны, гистологическое исследование, кроме того, инвазивно. Поэтому диагноз подтверждают, в основном, серологическими методами - выявлением в крови специфических антител к возбудителю. ПЦР-тестирование на наличие генетического материала возбудителя в данном случае малоэффективно. Антитела класса IgG могут выявляться на 1 - 3 неделях после инфицирования, максимальное количество IgG-антител синтезируется через 1,5 - 3 месяца после инфицирования. Антитела класса IgG часто не выявляются на ранней, локализованной стадии заболевания или при рано назначенной антимикробной терапии. Антитела класса IgG циркулируют в крови длительный срок (от нескольких месяцев до нескольких лет), даже после успешной антимикробной терапии и излечения инфекции. Иммунитет против боррелий не является стерильным. У переболевших людей возможно повторное заражение через несколько лет. Ложноположительные результаты определения антител класса IgG к боррелиям могут быть обусловлены присутствием в крови специфических антител при заболеваниях, вызываемых спирохетами (сифилис, возвратный тиф); низкий уровень антител IgG возможен при инфекционном мононуклеозе, гепатите В, ревматических болезнях (СКВ), заболеваниях периодонта, у 5 - 15 % здоровых лиц из эпидемической зоны.
Материал для исследования: сыворотка крови
Забор материала на исследование: Кровь берется в вакуумную пробирку без консервантов.
Подготовка к исследованию: специальной подготовки не требуется
Характеристика исследования:
Исследование проводится иммуноферментным методом (ИФА)
Единицы измерения: качественный результат
Интерпретация результатов:
Положительный результат исследования свидетельствует о текущей или перенесенной в прошлом инфекции. Это может иногда приводить к неверной оценке результатов исследования, если клиническая картина заболевания нетипична.
Отрицательный результат исследования может быть при отсутствии инфицирования, при проведении исследования в ранние сроки заболевания или в отдалённые сроки после перенесенной инфекции. Нужно помнить, что отсутствие антител не исключает раннюю инфекцию, но действительно исключает хронический боррелиоз.
При получении сомнительного результата исследование необходимо повторить через 10 - 14 дней.
В принципе, на основании только серологических исследований нельзя определить необходимость назначения лечения и нельзя оценить эффективность терапии. Эти проблемы должны решаться индивидуально с учётом клинических данных.
Терапия:
Больные со среднетяжелым течением БЛ подлежат обязательной госпитализации в инфекционный стационар на всех стадиях заболевания. Пациенты с легким течением болезни (клещевая эритема, при отсутствии лихорадки и явлений интоксикации) могут лечиться дома. В качестве этиотропных препаратов используют антибиотики, выбор которых, доза и длительность применения зависят от стадии заболевания, преобладающего клинического синдрома и тяжести. Все укушенные клещами и переболевшие БЛ подлежат диспансерному наблюдению на протяжении 2 лет. Диспансеризация осуществляется инфекционистом или врачом общей практики. Больные и лица после укуса клеща через 3, 6, 12 месяцев и через 2 года должны обследоваться клинически и серологически. По показаниям назначаются консультации кардиолога, ревматолога, невропатолога, проводят ЭКГ - исследование, исследование крови на СРБ, ревматоидный фактор. Особого внимания заслуживают беременные, укушенные клещом. В связи с отсутствием средств специфической профилактики и известным тератогенным действием боррелий на ранних сроках беременности, вопрос сохранения беременности целесообразно решать индивидуально.
При возникновении поздних проявлений боррелиоза пациенты лечатся в специализированных стационарах (ревматологическом, неврологическом, кардиологическом) по клиническим показаниям. Реконвалесценты боррелиоза с остаточными явлениями наблюдаются узкими специалистами в зависимости от поражения той или иной систем (невропатологом, кардиологом, ревматологом).
Профилактика:
Профилактической вакцины для предупреждения боррелиоза нет. Лучшая профилактика - защита от укусов клещей. Профилактика заключается в соблюдении мер индивидуальной защиты от нападения клещей, разъяснительной работы среди широких слоев населения. Большое значение для профилактики заражения имеет правильное удаление клеща. Если клещ присосался, то его нужно быстрее удалить. Боррелии обитают в кишечнике клеща и в кровь попадают не сразу. Чем дольше находился клещ на теле, тем выше риск боррелиоза.
Вопрос о пользе профилактики боррелиоза после укуса клеща с помощью антибиотиков спорный. Назначение антибиотиков в первые дни после укуса может снизить риск заболевания. Но назначаться они должны только врачом. Если укус произошел, то необходимо срочно обратится за медицинской помощью.
В связи с отсутствием мер специфической профилактики особое значение имеет выявление больных по ранним клиническим признакам и обязательная антибиотикотерапия по рациональной схеме, позволяющая избегать тяжелых поздних осложнений.
Читайте также:


