К какой группе инфекций относится малярия
Что такое малярия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 12 лет.

Определение болезни. Причины заболевания
Малярия (febris intermittens, болотная лихорадка) — группа протозойных трансмиссивных заболеваний человека, вызываемых возбудителями рода Plasmodium, передающимися комарами рода Anopheles и поражающими элементы ретикулогистиоцитарной системы и эритроциты.
Клинически характеризуется синдромом общей инфекционной интоксикации в виде лихорадочных пароксизмов, увеличением печени и селезёнки, а также анемией. При отсутствии срочного высокоэффективного лечения возможны серьёзные осложнения и смерть.
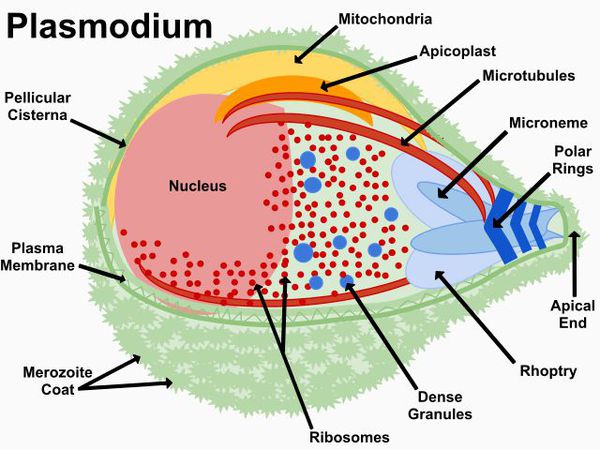
Тип — простейшие (Protozoa)
Класс — споровики (Sporozoa)
Отряд — гемоспоридий (Haemosporidia)
- P. malariae (четырёхдневная малярия);
- P. falciparum (тропическая малярия) — наиболее опасна;
- P. vivax (трёхдневная малярия);
- P. ovale (овале-малярия);
- P. knowlesi (зоонозная малярия Юго-Восточной Азии).
Продолжительность экзоэритроцитарной шизогонии (тканевого размножения):
- P. falciparum — 6 суток, P. Malariae — 15 суток (тахиспорозоиты — развитие после короткой инкубации);
- P. ovale — 9 суток, P. Vivax — 8 суток (брадиспорозоиты — развитие заболевания после длительной инкубации);
Продолжительность эритроцитарной шизогонии (размножения в эритроцитах, то есть в крови):
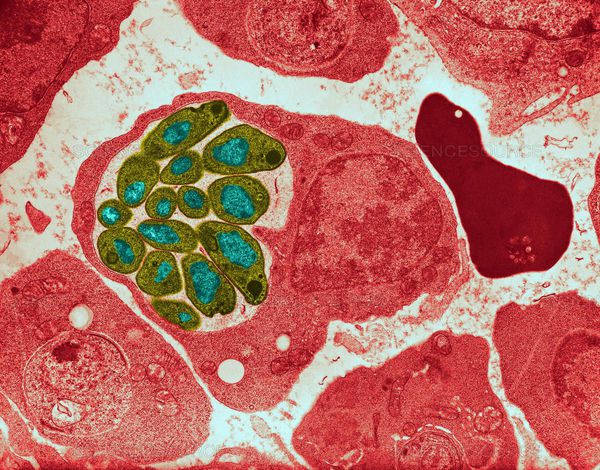
Малярия — распространённая паразитарная болезнь, характерная для стран с жарким климатом. Ежегодно заболевает более 500 млн человек, 450 тысяч из которых умирают (преимущественно в африканском регионе).
Источник инфекции — больной человек или паразитоноситель (исключение — зоонозная малярия knowlesi, источником которой могут являться длиннохвостые и свиные макаки).
Специфический переносчик — комар рода Anopheles (более 400 видов), который и является окончательным хозяином возбудителя инфекции. Человек же является лишь промежуточным хозяином. Комары активны в вечернее и ночное время. Большую роль играет наличие воды, поэтому наибольшее распространение инфекции наблюдается во влажных местах или в период дождей.
- трансмиссивный (инокуляция — укус);
- вертикальный (трансплацентарно от матери к плоду, при родах);
- парентеральный путь (переливание крови, пересадка органов).
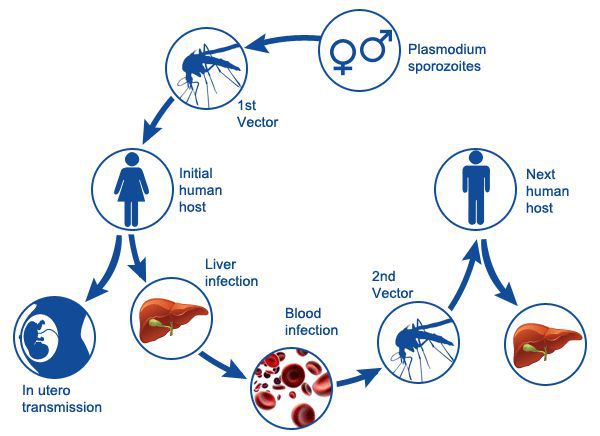
Распространение малярии возможно при наличии:
- источника инфекции;
- переносчика;
- благоприятных климатических условиях: температура воздуха окружающей среды должна быть постоянно не ниже 16°С и непрерывной в течение 30 дней — это условие является главенствующим в географическом ареале возможного распространения малярии (например в средней полосе РФ такие климатические условия практически невозможны).
Иммунитет видоспецифический, нестойкий. У жителей эндемичных регионов заболевание протекает чаще в лёгкой форме или форме паразитоносительства. [1] [2]
Симптомы малярии
Инкубационный период зависит от вида возбудителя:
- трёхдневная — 10-21 день (иногда 6-13 месяцев);
- четырёхдневная — 21-40 дней;
- тропическая — 8-16 дней (иногда месяц при внутривенном заражении, например, при переливании крови);
- овале-малярия — 2-16 дней (редко до 2 лет).
В среднем возможно около 10 малярийных приступов. К этому моменту в крови появляются антитела, которые вызывают частичную гибель плазмодиев, однако паразиты изменяют свою антигенную структуру и могут вызывать повторные заболевания. Если это брадиспорозоиты, то после последней серии приступов наступает длительная ремиссия, но весной следующего года процесс начинается снова. Отличительная особенность малярии Knowlesi — ежедневные приступы, тогда как при других формах малярии межприступный интервал может длиться несколько суток (у трёхдневной и овале-малярии повторный приступ возникают через день, у четырёхдневной — через два дня, у тропической — длительные приступы без чёткой периодичности).
При осмотре можно выявить различные степени угнетения сознания (исходя из тяжести заболевания). Положение больного так же соответствует степени тяжести болезни. Проявляется болезненность мышц и суставов, в период приступа есть некоторая вариабельность вида кожных покровов в зависимости от вида возбудителя:
- при трёхдневной малярии — бледность при ознобе и красная горячая кожа при жаре;
- при тропической малярии — бледная сухая кожа;
- при четырёхдневной болезни — постепенное развитие бледности.

Клинические критерии малярии:
- эпидпредпосылки (нахождение в странах жаркого климата последние два года);
- острое начало заболевания;
- характер лихорадки (перемежающаяся, приступы);
- гепатолиенальный синдром (из-за повышения кровенаполнения);
- анемия. [1][3][4]
Патогенез малярии
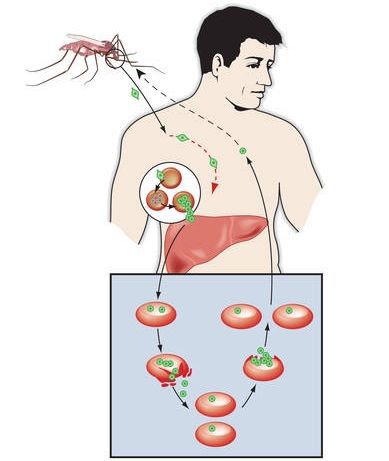
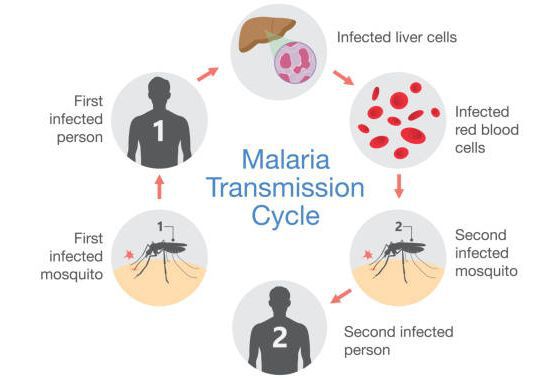
Комары различных видов рода Anopheles, выпивая кровь больного человека (за исключением зоонозной малярии), дают доступ крови больного в свой в желудок, куда попадают половые формы плазмодиев — мужские и женские гаметоциты. Прогресс спорогонии (полового развития) венчается формированием многих тысяч спорозоитов, которые, свою очередь, в значительных количествах накапливаются в слюнных железах комара. Таким образом, кровососущий комар становиться источником опасности для человека и сохраняет заразность до 1-1,5 месяцев. Инфицирование восприимчивого человека случается при укусе инфицированного (и заразного) комара.
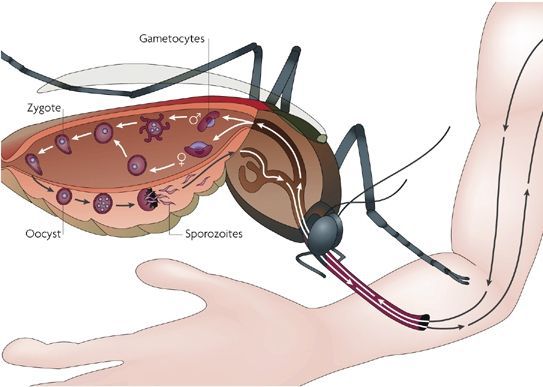
Далее спорозоиты посредством тока крови и лимфы (находятся в крови около 40 минут) проникают в печёночные клетки, где происходит их тканевая шизогония (бесполое размножение) и формируются мерозоиты. В этот период наблюдается клиническое благополучие. В дальнейшем при тропической и четырёхдневной малярии мерозоиты полностью покидают печень, а при трёхдневной и овале-малярии могут длительно квартировать в гепатоцитах.
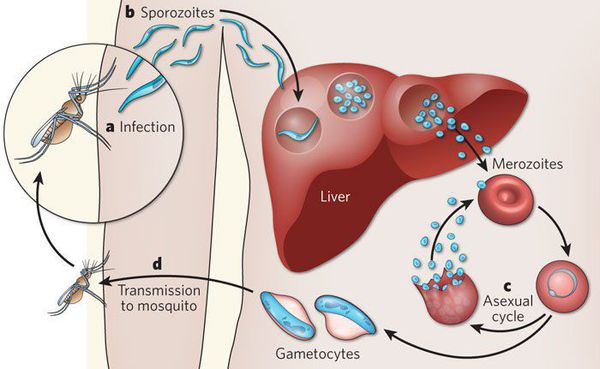
После периода латенции наступает эритроцитарная шизогония (рост и размножение в эритроцитах бесполых форм паразитов), оканчивающаяся массивным поступлением паразитов в кровь и развитием характерного малярийного пароксизма. В сосудистое русло попадают токсические продукты жизнедеятельности плазмодиев, различные пигменты, мерозоиты и части распада эритроцитов.
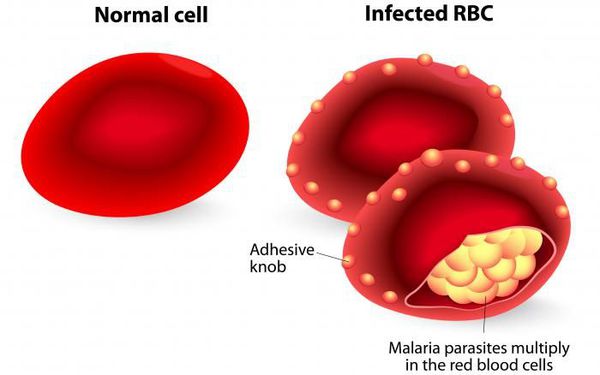
Учитывая тот факт, что в реализации приступа первостепенное значение имеет количество паразитов и аллергическая перестройка организма, следует считать, что малярийный приступ — это ответная реакция предварительно подготовленного (сенсибилизированного) организма на действие антигенов — пирогенных белков, высвобождающихся при разрушении заражённых эритроцитов. Неоднократно повторяющееся разрушение эритроцитов приводит к анемии и развитию аутоиммунных процессов (образование антител к самим эритроцитам). Увеличивается кровенаполнение печени, селезёнки и костного мозга, что усугубляет анемию. Происходит повышение концентрации гемомеланина, что приводит к гиперплазии эндотелия и фиброзным изменениям в сосудах. Приступы сопровождаются сужением периферических сосудов в период озноба, а в период жара — расширением. Это подталкивает организм к повышению синтеза кининов и, как следствие, к повышению проницаемости сосудистой стенки и вязкости крови, а также к ослаблению кровотока, что в свою очередь приводит к гиперкоагуляции и ДВС-синдрому.
Развитие гемоглобинурийной лихорадки (black water fever) связано с массивным внутрисосудистым гемолизом (разрушение эритроцитов с выделением гемоглобина) и дефицитом глюкозо-6-фосфат дегидрогеназы в эритроцитах (шоковая почка).
Малярийный энцефалит развивается при склеивании эритроцитов в капиллярах головного мозга и почек с образованием эритроцитарных тромбов, что в совокупности с общим процессом ведёт к повышению проницаемости стенок сосудов, выходу плазмы во внесосудистое русло и отёку мозга.
Малярия у беременных протекает очень тяжело, с частым развитием осложнений, характерен синдром злокачественной малярии. Летальность, по сравнению с небеременными, выше в 10 раз. При заболевании матери в первом триместре характерно значительное повышение риска абортов и гибели плода. Возможно внутриутробное заражение, ведущее к задержкам развития и клинико-лабораторным признакам малярии у новорождённого.
Дифференциальная диагностика:
- сепсис любой этиологии;
- грипп;
- лептоспироз;
- брюшной тиф;
- висцеральный лейшманиоз;
- бруцеллёз;
- геморрагические лихорадки;
- острый лейкоз. [1][4]
Классификация и стадии развития малярии
По степени тяжести:
Осложнения малярии
- Малярийная кома — развивается чаще при тропической малярии, характеризуется появлением на фоне заболевания гиперпиретической температуры (выше 41°С), невыносимой головной боли, повторной рвоты, нарушениями сознания разной степени выраженности. Прогноз неблагоприятный.
- Малярийный алгид (инфекционно-токсический шок).
- Гемоглобинурийная лихорадка — возникает при массивной паразитемии, применении некоторых противомалярийных препаратов на фоне дефицита глюкозо-6-фосфат дигидрогеназы. Характерно резкое повышение температуры тела, нарастание нарушения функции почек, моча тёмно-коричневого цвета, нарастание желтухи. При отмене препарата обычно наблюдается быстрое улучшение.
- Разрыв селезёнки — характерна резкая кинжальная боль в левых верхних отделах живота, нитевидный пульс, резкая слабость, снижение артериального давления. При отсутствии срочного оперативного вмешательства неизбежен летальный исход.
- ДВС-синдром, отёк лёгких, геморрагический синдром и другие. [1][2]
Диагностика малярии
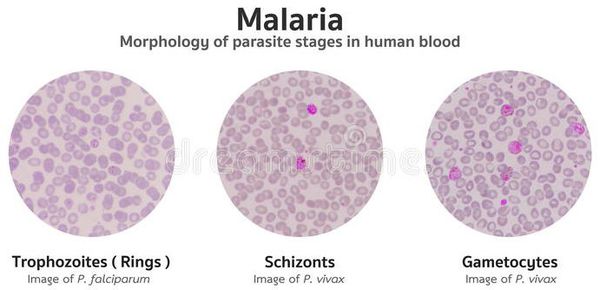
Основа лабораторной диагностики малярии — микроскопия крови методом толстой капли (выявление малярийного плазмодия) и тонкого мазка (более точное установление вида плазмодия). При подозрении на малярию исследование следует повторять до трёх раз независимо от наличия лихорадки или апирексии.
Проводятся следующие исследования:
- клинический анализ крови (анемия, тромбоцитопения, ретикулоцитоз, повышение СОЭ);
- ПЦР-диагностика;
- биохимический анализ крови (повышение общего блирубина, АЛТ, АСТ, ЛДГ);
- УЗИ органов брюшной полости (увеличение печени и в большей мере селезёнки). [1][3]
Лечение малярии
Место — инфекционное отделение больницы.
Необходимо применение противомалярийных препаратов исходя из наличия данных о возможности малярии (при недоступности метода этиологического подтверждения и высокой вероятности малярии обязательно назначение лечения), определение вида плазмодия.
Исходя из состояния больного и проявлений болезни назначается комплекс патогенетической и симптоматической терапии.
При малейших признаках малярии (температура, озноб после посещения южных стран) нужно незамедлительно посетить врача или вызвать скорую помощь. Заниматься самолечением — опасно для жизни. [1] [3]
Прогноз. Профилактика
При своевременно начатом лечении и отсутствии осложнений чаще всего наступает полное выздоровление. При запоздалом лечении (тем более у европейцев) и развитии осложнений прогноз неблагоприятен.
Основа профилактики — борьба с переносчиками инфекции. Она включает использование защитных противомоскитных сеток, пропитанных инсектицидами, применение инсектицидов в помещениях в виде распылителей репеллентов и химиопрофилактику малярии. Также достаточно эффективно осушение болот, низменностей и лишение комаров естественной природной среды. Путешественникам не следует находиться в темное время суток вне жилых защищённых помещений, особенно вне городов.
Имеет место применение ряда противомалярийных вакцин, например RTS,S/AS01 (Mosquirix™), однако её применение пока ограничено, так как оказываемый ею эффект обеспечивает лишь частичную защиту у детей (возможно применение у детей в особо опасных районах Африки). [1] [4]
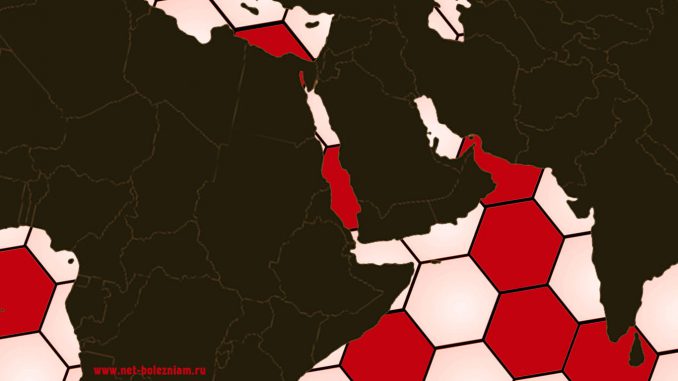
Малярия — это одно из самых распространенных инфекционных заболеваний на Земле, причиной которого являются паразиты из рода Plasmodium.
По данным ВОЗ (Всемирной Организации Здравоохранения) только за 2018 год на нашей планете заболело 228 миллионов людей, а умерло около 405.000 людей в том же году. Более 272.000 случаев смерти приходились на детей младше 5 лет.
В Российской Федерации и в странах бывшего СССР (СНГ) не существует природных очагов инфекции. Как правило, опасности подвержены туристы, любящие тропические страны.
Малярия, как болезнь, присутствует во многих тропических странах.
Симптомы малярии
Любой случай малярии следует воспринимать очень серьёзно и является неотложной медицинской ситуацией.
Рекомендуется учитывать возможность инфицирования малярией при возвращении из страны, где отмечается повышенный риск заражения ею, особенно если у пациента наблюдаются симптомы таких расстройств:
Сначала паразиты (плазмодии) попадают в печень пациенту.
Они проникают в эритроциты и разрушают их. Из-за этого возникают приступы лихорадки, характерные болезни и уменьшение количества эритроцитов (анемия).
Распространение плазмодий в крови — очень быстрое. Инфицированные эритроциты разрушаются, выделяя паразитов в кровь, которые инфицируют в свою очередь другие эритроциты.
Покров кожи приобретает желтую окраску, которая указывает на степень анемии (в зависимости от количества эритроцитов).
Во время приступа малярии, температура тела повышается до 40-41 о С, вызывая озноб. После этого она начинает снижаться и сопровождается обильным потоотделением и чувством холода.
Эти моменты — характерны для приступов малярии, которые повторяются ежедневно или раз в 2-3 дня.
По окончанию приступа, больной истощен.
Хроническая форма малярии характеризуется такими признаками:
- выраженная астения;
- увеличение селезенки (с риском её разрыва);
- желтуха;
- хроническая анемия.

Причины малярии
Ответственные за малярию паразиты являются представителями рода Plasmodium (плазмодии).
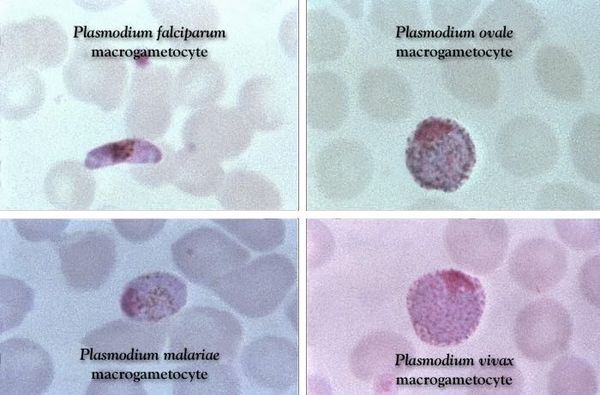
У человека, малярия может быть вызвана 5 видами паразитов этого рода:
- Plasmodium falciparum;
- Plasmodium vivax;
- Plasmodium malariae;
- Plasmodium ovale;
- Plasmodium knowlesi.
Плазмодии находятся в слюне комаров и проникают в организм человека во время укуса этих насекомых. Человек может заразиться малярией и во время переливания крови от донора, зараженный этими паразитами.
Диагностика малярии
Данные паразиты можно очень легко выявить за несколько минут в образце крови с помощью микроскопического анализа.
Очень важно различать доброкачественную малярию (вызванная Plasmodium vivax, Plasmodium malariae или Plasmodium ovale) от злокачественной (вызванная Plasmodium falciparum).
Малярия, вызванная Plasmodium falciparum, характеризуется высокой смертельностью.
Малярия, вызванная Plasmodium vivax, наблюдается во многих тропических странах, но никогда не является опасной (даже если проявляется на протяжении нескольких лет, если не лечить болезнь).
Лечение малярии
Обычно, правильная терапия способствует скорейшему вылечиванию.
В случае если для лечения малярии применяется неправильная терапия, а пациент подаётся повторным заражениям, болезнь может перейти в хроническую форму.
Профилактический приём противомалярийных препаратов является абсолютно необходимой мерой для человека, который путешествует в областях с повышенным эндемическим риском малярии вызванной Plasmodium falciparum.
Лечение рекомендуется начать, перед тем как ехать в данную страну, и необходимо соблюдать все инструкции терапии очень осторожно на месте пребывания, а также продолжать её ещё 6 недель после возвращения домой.
Когда малярия проявляется и диагностируется быстро (путём выявления Plasmodium falciparum в крови), следует начать лечение, как можно быстрее, необходимыми лекарственными препаратами.
В большинстве тропических стран, опаснейшая форма малярии приобрела устойчивость к хлорохину, который является важнейшим лекарственным препаратом от этой болезни.
По этой причине рекомендуется проконсультироваться с врачом и использовать другой лекарственный препарат.
Этой рекомендации следует придерживаться, если длительность поездки в тропическую страну — больше 3 недель. Рекомендуемая терапия назначается врачом перед поездкой.
Хинин, хотя и является самым старым лекарством из противомалярийных препаратов, он остаётся одним из самых эффективных (с исключением некоторых областей Азии).
Этот препарат назначается внутривенно при серьёзных случаях, а также в случае наблюдения рвоты. Пациент должен соблюдать госпитализацию.
Советы для туристов перед путешествием
Перед путешествием соблюдайте следующие рекомендации:
- проконсультируйтесь в специализированном центре;
- превентивное лечение зависит от выбранной страны для путешествия: В некоторых областях Земли, паразит становится устойчивым к использованным лекарствам, по этой причине рекомендуется быть в курсе всех событий.
- устойчивость к различным лекарственным препаратам изучается на международном уровне и обновляется постоянно;
- в случае беременности существуют определенные противопоказания по поводу некоторых лекарственных препаратов.
Во время поездки или после неё:
- в случае повышения температуры после возвращения из тропической страны, рекомендуется, как можно быстрее, обратиться к врачу (через максимум 24-48 часов);
- как только Солнце садится, носите длинную одежду способную защитить ноги и руки, а ночью защищайтесь сеткой от комаров пропитанную инсектицидом. Не скупитесь использовать весь доступный арсенал от комаров.
Малярия – группа инфекционных заболеваний паразитарной этиологии, сопровождающихся главным образом лихорадкой, анемией, гепатомегалией и спленомегалией.
Заражение малярией происходит через укусы самок малярийного комара (Anopheles).
Другие наименования болезни — болотная лихорадка, перемежающаяся лихорадка.
Малярийный плазмодий (чаще всего Plasmodium falciparum) при попадании в организм прикрепляется к эритроцитам и тканевым макрофагам (защитные клетки иммунитета), после, распространяясь по всему организму вызывают ряд патологий в различных органах. Конечным результатом малярии может стать летальный исход инфицированного человека.
Наибольшее количество зарегистрированных случаев заражения малярией находится в странах Африки (ближе к экватору, т.е. ниже Сахары), Юго-Восточной Азии, Центральной и Южной Америки, Океании.
Пик заболеваемости малярией припадает на время наибольшей активности комаров – лето-осень.

Патогенез малярии во многом зависит от способа заражения инфекцией.
При прямом заражении малярийным плазмодием – через инъекции, при переливании крови и т.д., возбудитель сразу внедряется в эритроциты и распространяется по всему организму (эритроцитарная фаза шизогонии).
При тканевой шизогонии клинические проявления практически отсутствуют, в то время как при эритроцитарной, у пациента почти сразу же проявляются признаки поражения крови – лихорадка и другие.
Лихорадка при малярии развивается в следствие реакции иммунитета и теплорегулирующего центра на появление в организме веществ, появление которых обусловлено распадом морул мерозоитов. Это — малярийные пигмент, гемоглобин, остатки эритроцитов и т.д. Выраженность лихорадки зависит от степени инфицированности и реактивности защитных сил организма.
Периодичность приступов лихорадки обусловлено периодами эритроцитарной шизогонии (цикл развития и деления малярийных плазмодиев).
Наличие циркулирующих в крови чужеродных веществ вызывает раздражение ретикулярных клеток печени, селезенки, почек и других органов, что приводит к гиперплазии данных органов, результатом чего является разрастание соединительной ткани, увеличение пораженных органов в размерах и их болезненность.
Анемия при малярии обусловлена распадом эритроцитов на фоне эритроцитарной шизогонии, гемолизом при формировании аутоантител, а также повышенным фагоцитозом эритроцитов ретикулоэндотелиальной системы селезенки.
Злокачественные формы малярии с поражением головного мозга, васкулитами, геморрагиями обусловлены системным поражением венул, вен, капилляров и других сосудов, сопровождающееся повышением их проницаемости, повышенной вязкостью крови, замедленным кровотоком, паразитарными тромбами, периваскулярными отеками и т.д. Возможно развитие инфекционно-токсического шока (ИТШ) и аллергии.
Рецидивы малярии обусловлены снижением реактивности иммунитета при наличии остатков эритроцитарных шизонтов, из-за чего возбудитель болезни вновь начинает размножаться. Рецидивы могут присутствовать даже через 6-14 месяцев после окончания клинических проявлений малярии.
Согласно статистики ВОЗ, по состоянию на 2016 г в мире зарегистрировано 216 000 000 случаев малярии, причем эта цифра на 5 000 000 больше, нежели в 2015 г. Количество же смертей от данного заболевания в 2016 г составило 445 000. Однако, все же процент смертности от начала 21 столетия снизился на 47-54%, в зависимости от региона.
Если говорить об регионах, то 90% всех случаев малярии припадает на страны Африки, особенно ниже пустыни Сахары.

Больше всего заболевают дети, возрастом до 5 лет.
МКБ-10: B50 — B54;
МКБ-9: 084.
Симптомы малярии

Симптоматика малярии зависит от способа инфицирования, реактивности защитных сил организма и степени поражения.
Инкубационный период малярии (от заражения до первых признаков болезни) составляет – 8-25 суток. В некоторых случаях, например, при трехдневной малярии, инкубационный период может составлять от 8 до 14 месяцев.
- Резкое повышение температуры тела до 41,7 °С;
- Озноб;
- Тошнота;
- Головные боли;
- Общее недомогание.
Первые признаки малярии могут быть слабовыраженными, из-за чего человек не сразу может догадываться о своем инфицировании. Тем не менее, после посещения Южно-Африканских стран и других мест, где присутствует высокая частота случаев данной болезни, при первых признаках настоятельно обратиться к врачу для обследования, иначе упущение времени может закончиться серьезному вреду здоровью, и не только.
- Общее недомогание, слабость, вплоть до бессилия и постельного режима;
- Периодические приступы лихорадки и озноба;
- Температура тела колеблется в пределах от 35 до 41,7 °С, причем изменение температуры от высокой до низкой может происходить за несколько часов;
- Бледность кожного покрова, акроцианоз, холодные конечности и повышенная потливость;
- Тошнота, приступы рвоты, обезвоживание организма, диарея;
- Анемия;
- Появление в моче крови (гемоглобинурия);
- Приступы сильных головных болей, бредение, галлюцинации, головокружение, потеря сознания;
- Инъекция (покраснение) склер;
- Артериальная гипотензия (гипотония);
- Брадикардия;
- Ишемия головного мозга и тканей различных органов;
- Судороги по телу;
- Боль в суставах (артралгия);
- Возможно появление покалывания в коже;
- Дыхательная недостаточность;
- Увеличение в размерах печени и селезенки.
Колебание между минимальными и максимальными признаками малярии зависит от биологического цикла развития возбудителя болезни. Кроме того, нарастание и спадание приступов характерно для разных форм малярии, например, при трехдневной этот период составляет – 3 дня, при четырехдневной – 4.
Осложнения малярии
Среди осложнений малярии можно выделить:
- Инфекционно-токсический шок (ИТШ);
- Малярийная и глубокая кома;
- Отек мозга;
- Малярийный алгид;
- Хронический нефрит;
- Острая почечная недостаточность (ОПН);
- ДВС-синдром;
- Желтуха;
- Расстройства психической системы;
- Разрыв селезенки;
- Эндокардит, миокардит, перикардит;
- Адинамия, сопора;
- Острая кровопотеря;
- Гиповолемический шок;
- Летальный исход.
Причины малярии

Возбудитель малярии – малярийные плазмодии (лат. Plasmodium), входящие в класс споровиков (лат. Sporozoa), группы простейшие (лат. Protozoa).
Патогенными для человека плазмодиями, вызывающими малярию являются – Plasmodium falciparum, Plasmodium malariae, Plasmodium vivax, Plasmodium ovale и Plasmodium knowlesi.
Другими видами заражения малярией являются — трансплацентарная (при беременности – от матери к младенцу), парентеральное (при переливаниях донорской зараженной крови) и контактно-бытовое (при инъекциях, порезах – крайне редкое явление).
Всего известно около 400 видов комаров Anopheles, из которых лишь около 30 являются переносчиками малярийной инфекции.
Малярийные комары живут практически по всему земному шару за исключением холодных или засушливых зон. Особенно их большое количество проживает в зонах с теплым и влажным климатом – Центральная и Южная Африка (около 90% всех случаев заболевания малярией), Центральная и Южная Америка, Юго-Восточная Азия, Океания.
На территории России к малярийным зонам можно отнести Европейскую часть страны – Юго-Восточные регионы.
Виды малярии
Классификация малярии производится следующим образом:
Овале-малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 2 дня. Возбудителем является плазмодий — Plasmodium ovale.
Трехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 3 дня. Возбудителем является плазмодий — Plasmodium vivax.
Четырехдневная малярия – характеризуется приступообразным циклическим течением с нарастанием и спаданием клинических проявлений болезни, период полного цикла которой составляет 4 дня. Возбудителем является плазмодий — Plasmodium malariae.
Тропическая малярия – наиболее тяжелая форма малярии, возбудителем которой является Plasmodium falciparum. Подобное течение малярии может спровоцировать и другой патогенный для человека плазмодий — Plasmodium knowlesi. Характеризуется отсутствием тканевой шизогонии, т.е. накопления и размножения плазмодия в печени – развития происходит в крови (эритроцитарная шизогония).
Спорозоитная малярия – заражение происходит при укусе самкой малярийного комара и непосредственном попадании малярийных спорозоитов в кровеносное или лимфатическое русло. Характеризуется сначала тканевой фазой шизогонии (оседание, развитие и размножение плазмодия в клетках печени – гепатоцитах), после эритроцитарной шизогонией. Характеризуется поздними развитием клинических проявлений – когда паразиты уже сформированными распространяются по кровеносному руслу.
Шизонтная малярия – заражение организма происходит при инфицировании крови уже готовыми (сформированными) шизонтами. Характеризуется ранним клиническим проявлением малярии.
Диагностика малярии
Диагностика малярии включает в себя следующие методы обследования:
- Анамнез;
- Исследования мазков крови на наличие малярийных паразитов;
- ПЦР тест;
- Быстрые тесты (Rapid Diagnostic Tests – RDT).

Лечение малярии
Как лечить малярию? Лечение малярии направлено на купирование инфекции, поддержание организма и минимизацию клинических проявлений болезни. Основной метод терапии – медикаментозный, с применением противомикробных лекарственных препаратов.

Основные лекарственные средства для купирования малярии производятся на основании хинина (алкалоид, входящий в состав коры хинного дерева), хлорохинона (производное 4-аминохинолина), артемизинина (экстракт растения полыни однолетней — Artemisia annua) и его синтетические аналоги.
Сложность в лечении заключается в способности малярийного плазмодия мутировать и приобретать резистентность по отношению к тому или иному противомалярийному препарату, поэтому выбор лекарства производится на основании диагностики, а в случае мутирования, препарат меняют. Также стоит отметить, что многие противомалярийные лекарственные препараты на территории РФ не зарегистрированы.
Разделение противомалярийных препаратов в зависимости от фазы болезни (локализации плазмодиев):
Гистошизотропные – воздействуют главным образом на тканевые формы инфекции (при наличии плазмодия в клетках печени, действующие вещества): хинопид, примахин.
Гематошизотропные – воздействуют главным образом на эритроцитные формы инфекции (действующие вещества): хинин, хлорохин, амодиахин, галофантрин, пириметамин, мефлохин, люмефантрины, сульфадоксин, клиндамицин, доксициклин, артемизинин.
Гаметотропные — воздействуют главным образом на гаметы: хиноцид, хинин, гидрооксихлорохин, примахин, пириметамин. Данная группа препаратов применяется в основном при тропической малярии.
Если больной в коме, его поворачивают на бок во избежание удушья при рвоте рвотными массами.
При нарушениях водного баланса с осторожностью проводят регидратационную терапию.
При снижении гематокрита ниже 20% назначается переливание препаратов крови.
Выбор других лекарственных препаратов зависит от сопутствующих малярию осложнений и синдромов.
Лечение малярии народными средствами
Лечение малярии в домашних условиях проводить не рекомендуется, что связано с высокой смертностью от данного заболевания при отсутствии своевременной противомикробной терапии.
Профилактика малярии

Профилактика малярии включает в себя:
К какому врачу обратится?
Видео
Читайте также:


