Как будет деформация пальца по типу бутоньерки
- Что просходит
- Почему палец выглядит неправильно
- Как это происходит
- Лечение бутоньерной деформации
Почему болят суставы пальцев рук? (Июнь 2020).
Бутоньерная деформация пальца является результатом травмы сухожилий, которые работают, чтобы выпрямить суставы пальцев. Часто люди получают травмы такого типа во время занятий спортом или на работе и думают, что просто зажали палец. Однако со временем уродство Бутоньерки может прогрессировать и даже стать постоянной проблемой. К счастью, если диагностировать быстро, существуют методы лечения, которые могут быть эффективными.
Что просходит
Бутоньерная деформация возникает после очень специфической травмы сухожилий пальца. Ваши пальцы сгибаются назад и вперед благодаря сухожилиям, тянущим кости. Сухожилия сгибателей находятся на ладони и тянут пальцы вниз - движение, называемое сгибанием пальцев. Сухожилия разгибателей находятся на задней части пальца и работают, чтобы выпрямить палец, движение, называемое разгибанием пальца. Каждый палец имеет свое собственное сухожилие разгибателя, и каждое сухожилие разгибателя прикрепляется к кости в нескольких местах.
Три кости пальца называются фалангами (каждая называется фалангой) и называются в зависимости от местоположения. Дистальная фаланга - это кончик пальца, средняя фаланга - между костяшками пальцев, а проксимальная фаланга - основание пальца. Сухожилие разгибателя прикрепляется как к средней фаланге, так и к дистальной фаланге. Когда травмирующее устройство дистальной фаланги повреждено, его называют молотковым пальцем. Когда прикрепляется сухожилие средней фаланги к разгибателю, результатом является деформация Бутоньерки. Специфическое прикрепление сухожилия разгибателя к средней фаланге называется центральным скольжением - поэтому технически деформация Бутоньерки вызвана повреждением центрального скольжения.
Почему палец выглядит неправильно
Центральное скольжение является важным прикреплением сухожилия разгибателя. Эта часть сухожилия разгибателя натягивается на среднюю фалангу, вызывая выпрямление средней части пальца. Когда центральное скольжение повреждено, первый поворотный кулак (шарнир PIP) не может полностью выпрямиться и всегда выглядит слегка согнутым.
Однако это только часть уродства Бутоньерки. Механика пальцев очень сложна, и когда одна часть пальца повреждена, другие части пальца могут работать неправильно. В случае деформации Бутоньерки, поскольку сустав PIP не может выпрямиться, связки на внешней стороне пальца смещаются в своем положении. Вместо того чтобы работать, чтобы согнуть последний сустав (DIP-соединение), связки начинают тянуть последний сустав за прямой (гиперэкстензия). Следовательно, деформация пальца Бутоньерки - это сгибание сустава PIP с гиперэкстензией сустава DIP. Уф!
Как это происходит
Как правило, тупая сила, приложенная к задней части согнутого пальца, является причиной деформации Бутоньерки. Как уже говорилось, это часто спортивная или производственная травма. Острая проникающая травма, такая как рваная рана, также может вызвать уродство Бутоньерки.
Типичные симптомы уродства Бутоньерки включают в себя:
- Боль в задней части средней фаланги пальца
- Набухание над центральной пробуксовкой
- Невозможность выпрямить соединение PIP или изогнуть соединение DIP
Лечение бутоньерной деформации
Раннее распознавание этой травмы важно, так как начало лечения в течение месяца после травмы обычно достаточно для того, чтобы нехирургическое лечение было эффективным. Лечение заключается в шинировании PIP-сустава в абсолютно прямом положении в течение не менее 4-6 недель. Чаще всего острые травмы, обработанные шинированием, проходят и полностью заживают.
Травмы, которые были вокруг дольше, с меньшей вероятностью улучшатся при шинировании и могут никогда не вернуться в норму. Хирургические варианты восстановления сухожилия и восстановления связки могут быть полезны. Кроме того, хирургическое вмешательство может быть рекомендовано для некоторых конкретных причин деформаций Бутоньерки, включая проникающие травмы, ревматоидный артрит и деформации Бутоньерки, которые возникают наряду с другими повреждениями пальца.
а) Молоткообразный палец. Эта деформация развивается при отрыве сухожилия-разгибателя от точки прикрепления к дистальной фаланге пальца. Такое повреждение может наступать вследствие прямой травмы пальца, однако чаще оно возникает при форсированном сгибании находящейся в положении разгибания дистальной фаланги пальца, например, при заправке простыни под матрас или попытке поймать летящий мяч.
Для исключения костных повреждений выполняется рентгенография пальца. При отрыве сухожилия с костным фрагментом и минимальном подвывихе дистальной фаланги лечение заключается в иммобилизации ДМФС в положении разгибания на протяжении шести недель. Оперативное лечение показано только при наличии значительного по размеру костного фрагмента (более 50% суставной поверхности) и подвывихе в ДМФС.
В остальных случаях оперативное лечение не рекомендуется, поскольку уровень осложнений после операции достаточно высок, а частота положительных исходов не велика.
При отрыве сухожилия без костного фрагмента лечение заключается в иммобилизации дистальной фаланги пластиковой шиной в положении разгибания на протяжении восьми недель с последующим использованием этой же шины в ночное время еще на протяжении четырех недель. Такое лечение оказывается эффективным даже при начале его через несколько недель после травмы. Положительного результата лечения удается добиться в подавляющем большинстве случаев.
Старые повреждения нуждаются в лечении только при наличии выраженной деформации пальца и значительном нарушении функции кисти. Вариантами оперативного лечения в таком случае будут артродез (при выраженных дегенеративных изменениях сустава) или реконструкция сухожилия.
б) Разрыв сухожилия длинного разгибателя первого пальца. Разрыв сухожилия длинного разгибателя первого пальца кисти может наступать вследствие его перетирания или ишемии в зоне лучезапястного сустава (например, при переломах Коллеса или ревматоидном артрите). Дистальная фаланга первого пальца принимает положение сгибания, пассивное разгибание ее сохранено, возможно также слабое активное разгибание ввиду сохранения зоны прикрепления мышц тенара к разгибательному аппарату пальца, однако активное разгибание пальца выше плоскости кисти (ретропозиция) невозможно.
Прямая реконструкция сухожилия обычно неэффективна, поэтому рекомендуется перемещение на первый палец сухожилия разгибателя указательного пальца. В 90% случаев после такой операции удается добиться удовлетворительных результатов.
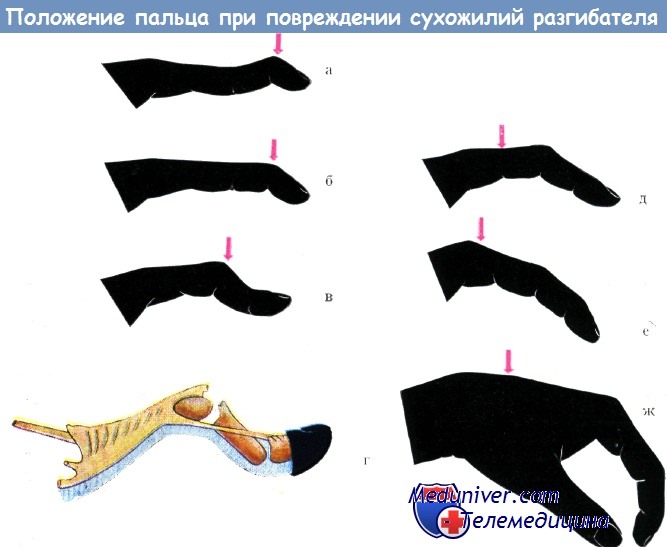
Характерное положение пальца при повреждении сухожилия разгибателя на различном уровне
в) Свисающий палец. Внезапная утрата активного разгибания пальца в ПФС обычно обусловлена разрывом сухожилия-разгибателя на уровне лучезапястного сустава (например, при ревматоидном артрите). Прямая реконструкция сухожилия в таких случаях зачастую оказывается невозможной, поэтому обычно рекомендуется фиксация дистальной культи сухожилия к соседнему сухожилию-разгибателю или перемещение сухожилий.
Иногда аналогичная деформация пальца бывает связана с разрывом коллатеральной связки ПФС вследствие ее контакта с остеофитом головки пястной кости или разрывом сагиттального пучка сухожилия, который централизует сухожилие относительно тыльной поверхности головки пястной кости.
г) Деформации типа Бутоньерки. Данное состояние представляет собой сгибательную деформацию ПМФС и разгибательную деформацию ДМФС, обусловленную разрывом или растяжением центрального пучка разгибательного аппарата пальца в зоне его прикрепления к основанию средней фаланги. Боковые пучки разгибательного аппарата при этом расходятся и головка проксимальной фаланги проникает в образовавшийся дефект как бутоньерка в петлицу воротника.
При выявлении деформации вскоре после травмы пальца обычно эффективна иммобилизация пальца в положении разгибания ПМФС на протяжении шести недель, ДМФС при этом должен оставаться свободным для осуществления в нем пассивных движений, направленных на предотвращение спаяния боковых пучков разгибательного аппарата с окружающими тканями. При открытых повреждениях центрального пучка разгибателя показано его восстановление, при этом сустав фиксируют спицей Киршнера на три недели.
При позднем обращении пациента в условиях, когда сформировавшаяся деформация все еще поддается пассивной коррекции, предложен ряд способов оперативного лечения (что говорит в первую очередь о том, что ни один из них нельзя считать достаточно надежным). Самым простым и, возможно, самым эффективным способом хирургического лечения является рассечение сухожилия разгибателя сразу проксимальнее зоны его прикрепления к дистальной фаланге пальца. Это позволит переместить разгибательный аппарат пальца в проксимальном направлении и увеличит объем разгибания в ПМФС с одновременным уменьшением выраженности разгибательной деформации в ДМФС.
Длительно существующие фиксированные деформации крайне сложно поддаются какой-либо коррекции, поэтому в таких случаях может быть лучше ничего не предпринимать.
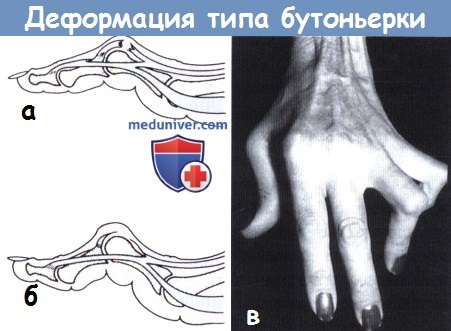
Деформация типа бутоньерки.
(а) При разрыве среднего пучка разгибательного аппарата пальца утрачивается способность только лишь активного разгибания в ПМФС.
(б) В последующем сохранившиеся боковые пучки разгибателя постепенно смещаются в ладонную сторону,
головка проксимальной фаланги проникает в дефект разгибательного аппарата как бутоньерка в петлицу воротника,
а ДМФС за счет тяги боковых пучков принимает положение переразгибания.
(в) Внешний вид деформации.
д) Деформации типа лебединой шеи. Эта деформация обратна только что описанной деформации типа бутоньерки и характеризуется переразгибанием в ПМФС и сгибанием в ДМФС пальца. Некоторые люди, в частности те, у которых имеет место генерализованная гипермобильность суставов, могут произвольно придавать пальцу описанное положение. Причин развития данной деформации достаточно много, при этом для них характерны два общих момента: нарушение баланса между разгибатель-ным и сгибательным аппаратом пальца в отношении движений в ПМФС и гипермобильность ладонной фасциальной пластинки.
Деформацию можно наблюдать при (1) гиперфункции разгибателей ПМФС (например, вследствие спазма или контрактуры собственных мышц кисти, при молоткообразной деформации пальца или при ладонном подвывихе в ПФС), (2) при недостаточности функции сгибателей ПМФС (слабость или повреждение поверхностного сгибателя пальца) или (3) при недостаточности ладонной фасциальной пластинки ПМФС (при ревматоидном артрите, генерализованной гипермобильности суставов или вследствие травмы). В отсутствии лечения деформация приведет к вторичной контрактуре собственных мышц кисти, а затем и контрактуре ПМФС, что в значительной мере затруднит коррекцию деформации или сделает ее невозможной вовсе.
Тактика лечения зависит от причин, лежащих в основе деформации, и от того, фиксирована деформация или нет. Если деформация поддается пассивной коррекции, то бывает достаточно иммобилизации пальца 8-образной повязкой в положении небольшого сгибания ПМФС. Если такой метод оказывается эффективным, однако плохо переносится пациентом, показан тенодез ПМФС, заключающийся в фиксации одной из ножек сухожилия поверхностного сгибателя пальца к проксимальной фаланге для предотвращения переразгибания в ПМФС либо перемещении одного из боковых пучков разгибателя в ладонную сторону так, чтобы он стал сгибателем, а не разгибателем ПМФС. При контрактуре собственных мышц кисти выполняют их релиз.
При фиксированной деформации может быть эффективна аккуратная редрессация пальца с последующей временной фиксацией ПМФС в положении легкого сгибания спицей Киршнера. Если деформация не фиксирована, то возможен релиз боковых пучков разгибательного аппарата от центрального. Кожу на тыле пальца после операции можно не ушивать. Если в основе деформации лежит молоткообразная деформация пальца, показано лечение именно ее согласно принципам, описанным выше.
При выраженном нарушении функции пальца и отсутствии эффекта от описанных выше мероприятий выполняют артродез ПМФС в более или менее функционально приемлемом положении.
Аксиома: отрицательные результаты обследования больного с подозрением на повреждение сухожилия всегда должны подвергаться переоценке для уточнения диагноза, особенно у неконтактного больного.

Молоткообразная деформация пальца без сопутствующего перелома
Первичным восстановлением следует считать шов сухожилия, наложенный в первые 72 ч с момента повреждения. Отсроченный шов накладывают в первую неделю с момента повреждения, а вторичный шов — после полного исчезновения отека и размягчения рубца, обычно через 4—10 нед с момента повреждения. Следует подчеркнуть, что первичный шов сухожилия является методом выбора в любом случае, когда это возможно.

Деформация по типу бутоньерки
Отсроченный шов накладывают, если имеется сопутствующая травма и восстановление функции кисти должно быть отложено или если состояние раны из-за инфекции или отека не позволяет наложить первичный шов. Вторичный шов показан при наличии тяжелых сопутствующих повреждений или вероятности осложнений со стороны раны. Частичное повреждение сухожилий лечат шинированием без хирургического вмешательства.

Разгибательная лонгета, используемая при разрыве сухожилия разгибателя у места его прикрепления к дистальной фаланге
Повреждения сухожилий разгибателей обычно являются закрытыми. Если имеется отрыв сухожилия от места прикрепления у дистального межфалангового сустава, лечение заключается в шинировании сустава в положении разгибания. Переразгибания, как уже подчеркивалось, следует избегать. Кроме того, движения в проксимальном межфаланговом суставе должны оставаться незаблокированными.
Лонгета должна оставаться на месте в течение 6 нед. Больным, которые много пользуются кистью и кончиками пальцев, можно рекомендовать гипсовую иммобилизацию.

Молоткообразная деформация пальца является сгибательной деформацией дистального межфалангового сустава, при которой возможно полное пассивное, но неполное активное разгибание в дистальном межфаланговом суставе. Этот вид повреждения обычно возникает при внезапном ударе по кончику разогнутого пальца.
Может произойти отрыв сухожилия от места своего прикрепления или же может быть отрывной перелом дистальной фаланги, при котором сухожилие остается прикрепленным к костному фрагменту. Разрыв сухожилия у проксимального межфалангового сустава может привести к деформации по типу бутоньерки; всех больных с повреждением этого типа для восстановления следует направлять к хирургу.
Деформация по типу бутоньерки заключается в сгибании пальца в проксимальном межфаланговом суставе и переразгибании дистального межфалангового сустава. Она обычно возникает при повреждении с отрывом сухожилия разгибателя от места своего прикрепления на дорсальной поверхности средней фаланги. Латеральные пучки неуклонно натягиваются, соскальзывают волярно по оси проксимального межфалангового сустава и становятся сгибателями проксимального межфалангового сустава. Эта деформация обычно после повреждения сразу не проявляется, но развивается по мере того, как латеральные пучки сползают в волярном направлении.
Разрывы сухожилия над проксимальным межфаланговым суставом лечат так же, как и разрывы в области средних фаланг (в течение 3—4 нед). Настоятельно рекомендуется направление к специалисту.
Подробная техника лечения различных вариантов травм сухожилий кисти представлены в отдельных статьях раздела "Травмы и ранения кисти".
В большинстве случаев РА протекает по типу хронического воспалительного полиартрита. При этом вся коварность РА заключается в том, что инициирование заболевания (продромальный период) сопровождается медленным (от нескольких недель до нескольких месяцев) развитием неспецифической симптоматической картины с вовлечением как суставов, так и других систем органов. Так, у 55-65% на начальном этапе развития РА могут отмечаться повышение утомляемости, недомогание, дискомфорт, общая слабость, анорексия, снижение массы тела, диффузные мышечные боли, опухание кистей рук с последующим более поздним присоединением симптомов синовита (воспаления синовиальной оболочки суставов).
Ретроспективно пациенты первоначально отмечают признаки воспаления в одном суставе, а вскоре и других периферических суставах. Подобная асимметричная презентация на первоначальном этапе заболевания встречается примерно у 1/3 пациентов, однако вскоре после этого короткого периода асимметрии течение РА ассоциируется симметричным поражением одновременно нескольких периферических суставов, прежде всего, кистей рук, запястья, колен и стоп. Следует отметить, что именно подобная симметрия отличает РА от большинства других ревматических заболеваний (артритов), в частности от серонегативных спондилоартропатий. В то же время причина симметричности суставного синдрома при РА остается до настоящего времени неизвестной.
Примерно у 8-15% пациентов начальная фаза РА характеризуется более острым течением с быстрым присоединением симптомов полиартрита с сопутствующими конститутивными симптомами, в том числе повышение температуры 17 , развитием спленомегалии и лимфаденопатии. Пик симптоматической картины достигается в течение нескольких дней. В некоторых редких случаях наступление этих симптомов может отмечаться в какое-то определенное время или в момент физической активности, например, в момент открывания окна или занятия спортом.
Наличие утренней скованности в суставах у пациентов является критическим симптомом артропатии воспалительной природы. При этом скованность в суставах может предшествовать развитию болевого синдрома и, вероятно, обусловлена накоплением жидкости в тканях воспаленного сустава в период сна. После пробуждения и некоторого периода двигательной активности жидкость покидает суставные ткани и вместе с продуктами воспаления удаляется через венулы и лимфатические сосуды в циркуляторное русло, что в конечном итоге приводит к восстановлению подвижности сустава. Как правило, на начальных этапах развития РА утренняя скованность в суставах сохраняется в течение 30-45 мин.
Суставные проявления РА. На этапе инициирования РА боль (усиливающаяся при движении), припухлость (Рисунок 15) и болезненность (при пальпации) в области воспаленных суставов может носить плохо локализованный характер. Однако в последующем эти симптомы, а также скованность в суставах по утрам, ограничение их подвижности, локальное повышение температуры (тепло) и покраснение (редко) являются важнейшими клиническими признаками синовиального воспаления. Снижение физической активности, вызванной болью и воспалением в суставах, а также потеря трудоспособности у пациентов уже на раннем этапе развития РА указывает на наличие его более агрессивной формы.
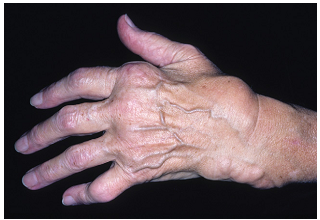
Рисунок 5. Типичные деформации суставов кистей рук у пациентов с ревматоидным артритом: выраженная припухлость кисти и вздутие мышцы-разгибателя в области запястья, указывающие на пролиферативный характер заболевания (Hochberg M.C., Rheumatology, 2011)
Как правило, в суставном синдроме на фоне РА задействованы следующие суставы: метакарпофалангеальные (пястно-фаланговые), проксимальные межфаланговые, плюснефаланговые, лучезапястные суставы (Таблица 16, Рисунок 6). Симптомы воспаления крупных суставов могут также отмечаться на фоне РА, однако они присоединяются в более поздний период (после небольших суставов), что указывает на то, что синовит крупных суставов, например, коленных, остается длительное время асимптоматичным. Существует утверждение, что суставы, для которых значения соотношения площади (см2) синовиальной мембраны к площади гиалинового суставного хряща высоки, в условиях воспаления (РА) поражаются первыми.
Таблица 16. Распределение пациентов с РА по типу пораженных суставов (Guerne P-A, Weisman MH, 1992)*
Число пациентов (%)
Пястно-фаланговые и проксимальные межфаланговые суставы
Симптомы деформации по типу бутоньерки

Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Симптомами деформации пальца по типу бутоньерки являются:
Для лечения суставов наши читатели успешно используют Sustalaif. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- боль и отек в верхней части среднего межфалангового сустава пальца;
- невозможность выпрямить палец;
- отчетливая деформация пальца.
При подозрении на деформацию кисти по типу бутоньерки врач выяснит, какие симптомы беспокоят, произведет осмотр, чтобы определить степень повреждения и деформации, измерит мышечную силу и диапазон движения пальца. В некоторых случаях потребуется рентгеновский снимок, чтобы исключить перелом.
Что такое артрит лучезапястного сустава
Артрит может поражать любые суставы, но особенно уязвимы кисти рук. Руки человек задействует ежедневно для выполнения самых разнообразных функций, потому они чаще остальных частей тела травмируются. Но не только высокие нагрузки и травмы могут спровоцировать развитие артрита.
Артрит лучезапястного сустава может быть вызван инфекционными болезнями, неудовлетворительными условиями труда, сбоем иммунной системы, когда возникает аутоиммунная реакция. Чем старше человек, тем выше риск заболеть артритом.
При этом женщины пожилого возраста страдают от этой болезни чаще, чем мужчины.
Генетическая предрасположенность также играет немаловажную роль. Артрит может передаваться по наследству, но только особям женского пола.
Острая боль в кисти после травмы
Внезапные травмы запястья или пальцев называются острыми и обычно вызваны падением на вытянутую руку или случайным вывихом. Повреждение может охватить кости, связки или сухожилия и вызвать острую боль в области кисти. В течение первых 72 часов после травмы рекомендуется применять комплекс ПЛДП (покой, лёд, давящая повязка, приподнятое положение руки). Если же вас беспокоит сильная боль в кисти и есть подозрение на перелом, следует незамедлительно обратиться к врачу. Далее представлены наиболее распространенные травмы, характерной особенностью которых является внезапная боль в лучезапястном суставе или в кисти.
- Переломы кисти
- Вывихи кисти
- Ушиб кисти
- Повреждение сухожилий кисти
- Растяжение связок кисти
- Переломы костей запястья
- Перелом ладьевидной кости
- Перелом гороховидной кости
- Перелом полулунной кости
- Перелом трехгранной кости
- Перелом крючковидной кости
- Перелом головчатой кости
- Перелом трапециевидной кости
- Перелом кости-трапеции
- Переломы пястных костей (перелом боксера)
- Разрыв триангулярного фиброзно-хрящевого комплекса
- Перелом дистального метаэпифиза лучевой кости
- Перелом Коллеса
- Перелом Смита
- Перелом Бартона
- Перелом Беннета
- Перелом Роландо
Что такое ревматоидный артрит?
Ревматоидный артрит (РА) — это заболевание, известное с древних времён, первые следы которого были обнаружены ещё в 4500 году до н.э. на скелетах индейцев, живших на территории Америки. Представляет собой заболевание системного характера, преимущественно поражающее мелкие суставы, чаще кисти, неизвестного происхождения с весьма сложным аутоиммунным генезом.
Наиболее чаще поражает женщин, нежели мужчин (соотношение 1:2.5 или 1:3). Встречается абсолютно в разных возрастных группах, но особенно в возрасте 30 — 45-ти лет. Всего в мире поражено около 50 — 60-ти млн. человек, и с каждым годом их число стремительно приумножается.
Первым человеком, описавшим ревматоидный артрит, стал О. Ж. Ландре-Бове, но он считал его лишь разновидностью другой патологии суставов — подагры.

Хроническая молоткообразная деформация трехфаланговых пальцев
Для полного понимания хронической молоткообразной деформации указанные разделы следует прочесть до раздела, представленного ниже.
- Хроническая молоткообразная деформация пальцев представляет собой отсутствие разгибания в дистальном межфаланговом суставе.
- Обычно позднее обращение в связи со следующими причинами:
- Боль в суставе.
- Ногтевая фаланга в положении сгибания цепляется за вещи.
- Внешний вид.
- Пассивно корригируемая деформация (+/- перелом).
- Стойкая деформация (+/- перелом)
- Сформировавшийся вторичный остеоартрит.
Сухожилие разгибателя (+/- только небольшой отрывной фрагмент), без перелома, артрита и деформации в виде лебединой шеи.
- Натяжение сухожилия разгибателя:
- Либо гофрирующая техника
- Либо резекция рубца и восстановление конец в конец.
- Фиксация дистального межфалангового сустава спицей на 4-6 недель
- Иммобилизация в шине на 6-8 недель.
Деформация в виде лебединой шеи пассивно корригируемая без перелома ногтевой фаланги
Реконструкция косой поддерживающей связки с использованием свободного сухожильного трансплантата (Tompson).
Переломы типа 4С или 4D со смешением отломков
Артродез дистального межфалангового сустава, при наличии симптоматики.
Сформировавшийся вторичный остеоартрит
Артродез дистального межфалангового сустава, если больной предъявляет жалобы.
Хроническое повреждение по типу бутоньерки
Острая деформация по типу бутоньерки проявляется на трехфаланговых пальцах вследствие повреждения области бутоньерки.
Нелеченное повреждение центрального пучка разгибательного аппарата.
- Подкожный отрыв центрального пучка
- Подкожный отрыв центрального пучка с отрывным переломом.
- Открытое повреждение центрального пучка.
Разрыв центрального пучка от трения
- Остеоартрит
- Ревматоидный артрит или другие воспаления сустава.
При отсутствии лечения острого повреждения по типу бутоньерки разовьется фиксированная деформация:
- Центральный пучок (если он есть) со временем удлиняется.
- Тыльные поперечные удерживающие связки удлиняются.
- Ладонные поперечные удерживающие связки уплотняются (сокращаются).
- Боковые пучки фиксируются в ладонном положении по отношению к оси ротации проксимального межфалангового сустава и укорачиваются.
- Косые поддерживающие связки утолщаются и укорачиваются.
- В суставе развиваются вторичные изменения.
Проксимальный межфаланговый сустав сгибают как сгибатели, так и разгибательный аппарат:
- Поверхностный и глубокий сгибатели сгибают проксимальный межфаланговый сустав.
- Разгибательный аппарат также сгибает проксимальный межфаланговый сустав, так как боковые пучки расположены волярнее оси ротации сустава.
Существует три стадии:
- Динамический дисбаланс
- Пассивная эластичность
- Боковые пучки смещены в ладонную сторону, но не спаяны.
- 11ассивно не корригируется
- Утолщенные, укороченные боковые пучки.
- Без вторичных изменений.
- Стадия 2 со вторичными изменениями в суставе.
Лучшим способом лечения является своевременная диагностика патологических изменений и предупреждение развития хронической деформации по типу бутоньерки.
Часто эффективна интенсивная терапия, иногда с лучшими, чем после операции результатами.
Операция достаточно сложна, но возможна.
Консервативное лечение
Терапия заключается в комбинации упражнений и шинирования.
Имеют значение два важных упражнения:
- Активное разгибание проксимального межфалангового сустава с поддержкой растягивает уплотненные ладонные структуры. Это вызывает смещение боковых пучков к тылу и создает натяжение косых поддерживающих связок. Таком образом эффект тенодеза в межфаланговом суставе усиливается до гиперэкстензии.
- Шины. Используют комбинацию активных и статических шин в течение дня и статическую шину ночью.
Оперативное лечение
Хирурги должны помнить о возможной неудаче даже при тщательно проведенном вмешательстве и о том, что прогрессирующее ухудшение может дискредитировать хороший ранний результат.
При планировании операции следует учитывать следующие моменты:
- Эти операции сложны и должны выполняться только достаточно опытными специалистами в области хирургии кисти.
- У многих больных с деформацией бутоньерки хорошая функция, особенно сгибание, с хорошим захватом. Необходима уверенность, что после операции функция не ухудшится.
- Пассивно корригируемая хроническая деформация по типу бутоньерки обычно поддается консервативному лечению.
- Необходимо согласие пациента на консервативное лечение в течение нескольких месяцев.
- При тугоподвижности сустава первый этап включает мобилизацию, после чего возможно восстановление баланса разгибательного аппарата, и вторичная коррекция не потребуется.
- При сформировавшемся остеоартрите восстанавливают баланс разгибательного аппарата, выполняя артропластику или артродез.
Тенотомия разгибателя (по Eaton и Littler)
Пересекают разгибательный аппарат поперечно.
- Над средней и проксимальной третью средней фаланги
- Дистальнее тыльных поперечных удерживающих связок.
Не пересекают косые удерживающие связки.
Боковые пучки отводят в проксимальном направлении, так чтобы перемычка между ними централизовалась, действуя как центральный пучок.
Если центральный пучок в месте прикрепления к основанию средней фаланги растянут, его можно усилить по Литтлеру отщепом бокового пучка. Боковые пучки смещаются к тылу и подшиваются к месту прикрепления центрального пучка.
Пластика свободным сухожильным трансплантатом
При несостоятельности центрального и бокового пучков выполняют пластику свободным сухожильным трансплантатом, описанную выше.
Деформация по типу лебединой шеи
Изначально это нарушение баланса, возникающее при полном активном разгибании пальца. Динамический дисбаланс может прогрессировать до стойкой деформации с изменением сустава.
- Спастика.
- Инсульт
- Церебральный паралич
- Ревматоидный артрит
- Перелом средней фаланги, сросшийся в гиперэкстензии.
Деформация в виде лебединой шеи плохо поддается консервативному лечению с использованием шинирования.
Шинирование может помочь устранить контрактуру проксимального межфалангового сустава или уплотнение собственных мышц кисти.
При планировании коррекции деформации в виде лебединой шеи необходимо рассматривать всю кисть, чтобы выявить дополнительные причины помимо подлежащей коррекции слабости ладонной пластинки.
Спастика
- По возможности лечить неврологическое заболевание.
- Учитывайте возможность назначения противоспастических препаратов (например, баклофен) и ботулотоксина.
- Транспозиция сухожилий.
- Артродез проксимального межфалангового сустава.
Ревматоидный артрит
Перелом средней фаланги, сросшийся в гиперэкстензии.
Остеотомия с целью коррекции длины и положения отломков позволяет восстановить баланс разгибательного аппарата.
Молоткообразный палец
Коррекция молоткообразной деформации способствует тонусу разгибателя па уровне проксимального межфалангового сустава и устранению деформации в виде лебединой шеи.
Слабость ладонной пластинки на уровне проксимального межфалангового сустава
Хирургическая коррекция заключается в восстановлении баланса разгибательного аппарата.
Значительные изменения в суставе устраняют для восстановления пассивного объема движения до специфической коррекции деформации по типу лебединой шеи.
Существуют два основных способа реконструкции:
- Реконструкция косой поддерживающей связки
- Тенодез сухожилия поверхностного сгибателя на уровне проксимального межфалангового сустава.
Реконструкция косой поддерживающей связки с использованием бокового пучка по Littler
- Локтевой тыльно-боковой доступ
- Отделить боковой пучок с локтевой стороны проксимально на уровне пястно-фалангового сустава. Дистальное прикрепление сохранить.
- Развернуть дистально прикрепленный боковой пучок в ладонную сторону к связкам Клеланда.
- К тылу от дистального межфалангового сустава
- К ладони от проксимального межфалангового сустава
- Проксимальное натяжение для сгибания проксимального межфалангового сустава до угла 20° при нейтральном положении дистального межфалангового сустава (0°).
- Боковой пучок закрепляется проксимально одним из следующих способов:
- Провести через небольшое окно в стенке сухожильного влагалища сгибателей на уровне кольцевидной связки А2 и подшить на себя.
- Сформировать канал в проксимальной части основной фаланги.
- Использовать якорную фиксацию к кости в проксимальной части основной фаланги.
Реконструкция косой поддерживающей связки с использованием свободного сухожильного трансплантата (Thompson)
- Использовать доступ как при методике боковых пучков.
- Вместо бокового пучка использовать сухожилие длинной ладонной мышцы (или другой свободный трансплантат).
- Подшить дистально к ногтевой фаланге
- Провести трансплантат от тыльной поверхности ногтевой фаланги вокруг средней фаланги на ладонную поверхность проксимального межфалангового сустава (глубже сосудисто-нервных пучков) к противоположной стороне основной фаланги.
- Подшить проксимально к основной фаланге.
Тенодез сухожилия поверхностного сгибателя (Littler)
Читайте также:


