Как лечить суставы при саркоидозе
Известно, что саркоидоз может протекать в нескольких вариантах. Одним из типов является скелетно-мышечная патология, при котором образование гранулем происходит в опорно-двигательном аппарате: то есть саркоидоз костей, мышц и суставов.
Заболевание затрагивает всю двигательную систему; без должного лечения и наблюдения саркоидоз способен значительно повреждать составляющие опорно-двигательного аппарата.

Виды повреждения
Образованные в суставах, костях или мышцах гранулемы (они же – скопления иммунных клеток) вызывают местный воспалительный процесс, который с течением времени может ослаблять функцию поврежденной структуры.
Поражение суставного аппарата является наиболее частой проблемой: артрит (воспаление сустава) наблюдается у 10-35% заболевших людей. Чаще всего речь идет о полиартрите, когда в патологию вовлекается несколько суставов. Примером данного явления в острой форме может служить синдром Лефгрена.
Хронический артрит встречается значительно реже и регистрируется лишь у 1% пациентов с саркоидозом. Процесс обычно затрагивает область лодыжек, ступней, коленей, запястий и рук. Без специального лечения артрит прогрессирует и значительно повреждает структуру сустава, ограничивая двигательную функцию пациента.
Вовлечение костей происходит крайне редко и протекает без каких-либо симптомов. При этом длительные воспалительные изменения при саркоидозе костей неизбежно ведут к развитию дактилита – воспаления мелких косточек пальцев и стоп. Дактилит без труда можно выявить при проведении рентгеновского снимка.
Также патология зачастую приводит к истончению костной ткани, снижая ее плотность. Вкупе с приемом глюкокортикоидной терапии (преднизолон также истончает костную ткань), у пациентов риск возникновения переломов возрастает многократно.

Саркоидоз костей и мышц: симптомы
Как уже отмечалось, скелетно-мышечный саркоидоз чаще всего протекает бессимптомно, однако в редких случаях человек может указывать следующие жалобы:
- боль и припухлость в суставах;
- суставное ограничение движений;
- слабость в мышцах или непроизвольные мышечные подергивания;
- боль в мышцах различной локализации;
- возникновение узловатой эритемы (подкожных узелков красно-фиолетового цвета).
Диагностика скелетно-мышечного саркоидоза
Саркоидоз костей бессимптомен в большинстве случаев, а потому диагностический поиск не выполняется достаточно долго. Специфического анализа, который подтвердил бы саркоидоз костей или мышц не существует.
- Лечащий врач обычно обращает внимание на косвенные признаки саркоидоза по анализам крови и мочи (увеличение количества кальция, например). У пациента зачастую может быть повышен уровень АПФ, креатинкиназы или альдолазы.
- Как правило, постановка диагноза происходит при помощи одного или нескольких визуализационных тестов: выполняется МРТ, КТ, рентгеновское или ультразвуковое исследование. Предложенные методы обследования помогают выявить картину изменений в суставах, костях или мышцах.
- Биопсия, как и при других видах саркоидоза, является наиболее точным способом диагностики патологического состояния.
- Электромиография (ЭМГ) – метод исследования, при котором небольшой электрический импульс подается на пораженную мышцу; в ходе данного процесса определяется функция исследуемого участка мышечной ткани.

Лечение саркоидоза костей и мышц

Синдром Лефгрена

Саркоидоз печени

Саркоидоз селезенки и костного мозга
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Саркоидоз – мультисистемное воспалительное гранулематозное заболевание неизвестной этиологии, гистологически характеризующееся наличием в различных органах и тканях эпителиоидно–клеточных гранулем без казеозного некроза.
Саркоидоз может поражать любую систему органов, однако, наиболее характерными локализациями являются легкие, внутригрудные, чаще прикорневые, и периферические лимфатические узлы, кожа, глаза [1]. Клиническая картина зависит от национальной принадлежности пациента, продолжительности заболевания, локализации и объема поражения, активности гранулематозного процесса.
Саркоидоз распространен повсеместно и уровень заболеваемости различается в зависимости от пола, возраста, расовой принадлежности и места проживания. Заболеваемость саркоидозом колеблется в разных регионах в пределах от 1 до 19 на 100000 населения, однако, у афроамериканцев этот показатель составляет 81,8 на 100000 [2–4]. Женщины болеют несколько чаще. Пик заболеваемости приходится на возраст от 30 до 39 лет у мужчин и 40–49 лет у женщин. Смертность от саркоидоза составляет 1–5% и обусловлена в основном дыхательной недостаточностью, присоединением оппортунистических инфекций и поражением центральной нервной системы [5].
Этиология и патогенез
Несмотря на многочисленные исследования, этиология саркоидоза до сих пор не ясна. Однако, существует ряд доказательств того, что саркоидоз развивается у генетически предрасположенных лиц в ответ на действие специфических факторов внешней среды [6]. Доказательством участия генетических факторов служат различия в заболеваемости среди разных этнических групп, семейные случаи саркоидоза. Очевидно, носительство определенных аллелей главного комплекса гистосовместимости определяет вариант дебюта, характер внелегочных поражений и склонность к прогрессированию [7]. Среди факторов внешней среды рассматриваются инфекционные агенты, такие как микобактерии, Propionibacterium acnes и Propionibacterium granulosum, грибы, вирус простого герпеса 8 типа, а также контакт с бериллием, алюминием и цирконием [8,9]. На данный момент пропионобактерии – единственный микроорганизм, выделенный из саркоидной гранулемы с помощью гибридизации in situ [10].
Процесс формирования саркоидной гранулемы можно схематически представить в виде 3 этапов:
1) активация CD4+ Т–хелперов 1 типа антигенпрезентирующими макрфагами,
2) высвобождение в ответ цитокинов с множественными и перекрестными функциями,
3) скопление иммунокомпетентных клеток в очагах воспаления в легких, коже, печени, лимфатических узлах и других органах.
С патогенетической точки зрения за скопление воспалительных клеток в поврежденном органе отвечают два механизма: миграция клеток из периферической крови и пролиферация in situ [11]. Первый обусловлен выработкой хемоаттрактантов (ИЛ–8, ИЛ–15, ИЛ–16 и регулятор активности нормальной экспрессии и секреции Т–клеток (RANTES)), вызывающих увеличение численности пула CD4+ клеток. Второй вызван действием интерлейкина–2, выступающего в качестве фактора роста Т–лимфоцитов в легких и других пораженных тканях. Продукция макрофагами трансформирующего фактора роста β (ТФР– β ), тромбоцитарного фактора роста (PDGF) и инсулиноподобного фактора роста–1 (IGF–1) стимулирует эволюцию гранулемы в фиброз [12]. Также имеет место В–клеточная гиперактивность, приводящая к развитию гипергаммаглобулинемии [13].
Саркоидоз характеризуется мультиорганностью поражения. Наиболее сложны в диагностике бессимптомные формы заболевания. В таких случаях подозрение на саркоидоз обычно возникает при выполнении плановой рентгенографии. При подробном расспросе зачастую выясняется, что ранее, еще до визита к врачу, пациента беспокоили кашель или боли в груди. Примерно 30% имеют неспецифические симптомы, такие как повышенная утомляемость, фебрильная лихорадка и потеря веса, иногда до 20 кг. В исследовании К. Loddenkemper и соавт. группы из 715 пациентов с саркоидозом показано, что при остром варианте течения среднее время до постановки диагноза составило 2,8 месяцев, тогда как при подострой и хронической формах в 84% случаев время до постановки диагноза было больше 1 года [14]. При наличии внелегочных поражений задача постановки диагноза упрощается из–за большей клинической специфичности и большей доступности материала для биопсии. В исследовании Judson M.A. и соавт. показано, что пациентам с внелегочными поражениями диагноз в 95% случаев был установлен в течение 6 месяцев, в сравнении с 70% – при изолированном вовлечении легких [15]. Частота поражения органов и систем при саркоидозе представлена в таблице 1.
Из–за разнообразия своих проявлений саркоидоз может встречаться в практике врачей многих специальностей. В таблице 3 представлены симптомы, с которыми пациенты попадают на прием к различным специалистам. В ряде случаев саркоидоз встречается и в практике ревматолога. По данным Васильева В.И., НИИ Ревматологии РАМН, больные саркоидозом направляются на прием к ревматологу с диагнозами: ревматоидный и реактивный артрит, лихорадка неясного генеза, узловатая эритема, болезнь или синдром Шегрена, неходжкинские лимфомы [18]. К ревматологическим проявлениям саркоидоза можно отнести различные варианты поражений опорно–двигательного аппарата, слюнных желез, глаз, отдельные типы кожного повреждения.
Выделяется 2 типа поражения кожи при саркоидозе: неспецифическое и специфическое. Они различаются тем, что в биоптатах специфических элементов обнаруживаются саркоидные гранулемы [19]. Наиболее часто встречающимся неспецифическим элементом является узловатая эритема – подкожные болезненные узлы красного цвета размерами от 1 до 10 см. В ревматологической практике узловатая эритема может встречаться при болезни Бехчета, спондилоартропатиях, хронической ревматической болезни сердца, болезни Крона и неспецифическом язвенном колите. Помимо этого, пациенты с идиопатической узловатой эритемой зачастую также попадают на прием к ревматологу. Среди специфических кожных элементов при саркоидозе встречаются макуло–папулезная сыпь, саркоид Дарье–Русси – безболезненные подкожные узелки, lupus pernio (озлобленная волчанка) – пурпурные бляшки на щеках, носу, ушных раковинах и губах. Более редкие кожные формы саркоидоза – это псориазоформные бляшки, многоформная эритема, лихеноидные высыпания, кальциноз и т.д. [20].
Наиболее часто больные с саркоидозом попадают на прием к ревматологу с жалобами на поражение опорно–двигательного аппарата, которые включают острую и хроническую саркоидную артропатию, миопатию и повреждение костей. Саркоидная артропатия развивается у 10–35% больных саркоидозом [21]. Острый саркоидный артрит встречается наиболее часто, преимущественно поражая крупные суставы, прежде всего коленные и голеностопные. Артрит в основном симметричный и неэрозивный. Обильных выпотов обычно не бывает, чаще встречается периартикулярный отек. При анализе синовиальной жидкости обнаруживаются признаки неспецифического воспаления с преобладаниям мононуклеаров. В биоптатах синовиальной оболочки саркоидные гранулемы встречаются редко [22]. В 95% случаев саркоидная артропатия сочетается с поражением легких и внутригрудных лимфоузлов, может предшествовать или возникать одновременно с ним. Также обычно повышены маркеры воспаления (СОЭ, СРБ, α 1 , α 2 – глобулины). В 10% случаев обнаруживается ревматоидный фактор [23]. Сочетание узловатой эритемы, двусторонней внутригрудной лимфаденопатии, лихорадки и артрита называется синдромом Лефгрена, ассоциируется с благоприятным течением заболевания и высокой частотой самопроизвольных ремиссий [24].
Саркоидное поражение костей проявляется остеолизом и образованием кист преимущественно в средних и дистальных фалангах кистей и стоп, шейном и пояснично–крестцовом отделе позвоночника. Поражение костей может протекать бессимптомно или проявляться болями в костях. Костные поражения при саркоидозе часто остаются нераспознанными, даже если пациенту с жалобами на боли в костях или в нижней части спины выполнялась рентгенография. Наиболее чувствительным методом диагностики поражений костной ткани при саркоидозе является МРТ. На снимках выявляются очаги повышенной интенсивности в Т1–режиме, пониженной – в T2–режиме, а также инфильтрация костного мозга. Исследование Tierstein и соавт. группы из 38 больных саркоидозом с жалобами на боли в костях показало наличие признаков поражения костной ткани на МР–томограммах у 42% [28].
Четкие признаки поражения мышечной ткани при саркоидозе наблюдаются у 1,4% больных, однако, при биопсии мышц гранулемы обнаруживаются в 50–80% случаев. При обследовании выявляется проксимальная мышечная слабость, повышения уровня креатинфосфокиназы и альдолазы и миографические изменения, что требует проведения дифференциального диагноза с воспалительными миопатиями, включая полимиозит [29].
При саркоидозе возможны различные варианты поражения слюнных желез: увеличение околоушных желез (ОУЖ) и ксеростомия в дебюте заболевания, синдром Хеерфордта, проявляющийся паротитом, передним увеитом, лихорадкой и парезом лицевого нерва, вовлечение ОУЖ у пациентов с уже диагностированным саркоидозом [30]. Саркоидоз слюнных желез с формированием их гипофункции развивается в 5–7% случаев, у 100% больных в биоптатах ОУЖ обнаруживаются саркоидные гранулемы. При отсутствии клинических признаков поражения слюнных желез биопсия ОУЖ дает положительный результат в 70–93% случаев [31].
Поражения глаз при саркоидозе в 75% случаев представлены передним увеитом. Однако, встречаются гранулематозные конъюнктивиты, саркоидоз слезных желез с развитием сухого кератоконъюнктивита и эпителиальной дистрофии роговицы [32]. По данным Васильева В.И., сухой кератоконъюнктивит встречается среди офтальмологических проявлений 9 раз чаще, чем передний увеит (89,5 и 10,5%) [18]. В случае саркоидного поражения слюнных и слезных желез с развитием их гипофункции необходимо проведение дифференциального диагноза с болезнью Шегрена (БШ). Вовлечение слюнных и слезных желез при БШ присутствует у всех больных. В отличие от саркоидоза, при БШ выявляются высокие титры ревматоидного фактора, антинуклеарного фактора, антител к ядерным Ro/La антигенам. Сиалографически при БШ определяется паренхиматозный паротит, а при саркоидозе неспецифические изменения. Больные с саркоиднам поражением слюнных и слезных желез имеют значительное увеличение ОУЖ с выраженной, быстроразвивающейся ксеростомией. Поражение слезных желез проявляется гиполакримией, увеличением их пальпебральной части и периорбитальным отеком [18].
Больные с передним увеитом, узловатой эритемой и артритами периодически направляются на прием к ревматологу с подозрением на болезнь Бехчета. Также необходимо провести дифференциальный диагноз с анкилозирующим спондилитом и другими спондилоартропатиями.
Описаны случаи развития классического деструктивно–некротического васкулита, подобного поражению при гранулематозе Вегенера, обусловленного эпителиоидно–клеточными гранулемами у больных с саркоидозом [33].
Для постановки диагноза саркоидоз необходимо: 1) иметь типичную клиническую картину; 2) гистологически – наличие эпителиоидно–клеточных гранулем без казеозного некроза; 3) исключение других состояний, имеющих подобные проявления. При диагностике саркоидоза важно решить следующие задачи: обеспечение гистологического подтверждения диагноза, выявление внелегочных проявлений, определения характера течении заболевания и оценка целесообразности назначения той или иной терапии [34].
Для гистологической верификации необходимо биопсировать наиболее доступный участок – периферический лимфоузел при его увеличении, специфический кожный элемент, конъюнктиву при поражении глаз, околоушную слюнную железу в случае наличия признаков ее поражения. Однако при остром саркоидозе без признаков поражения слюнных желез биопсия ОУЖ дает до 93% положительных результатов. В остальных случаях необходимо выполнение трансбронхиальной биопсии (ТББ) лимфоузла или легкого, видеоторакоскопии, в некоторых случаях – медиастиноскопии и открытой биопсии легкого [13]. Существует мнение о том, что гистологическая верификация нецелесообразна в случаях острого саркоидоза 1 стадии с классическим дебютом в виде синдрома Лефгрена из–за высокой специфичности изменений.
Среди неинвазивных методик важное значение имеет компьютерная томография высокого разрешения (КТВР), позволяющая визуализировать незначительные поражения легких. Функциональные тесты могут быть использованы для объективизации лечебного эффекта.
В ряде случаев при ТББ выполняется бронхоальвеолярный лаваж с последующим типированием клеток смыва. Отношение CD4+/CD8+ клеток >3,5 считается специфичным для саркоидоза .
На данный момент нет эффективно действующей схемы лечения саркоидоза. Терапией первой линии остается системный прием глюкокортикоидов (ГК) [13,16]. Нет четких рекомендаций по применению ГК при поражении легких и других внелегочных проявлениях. Доказано, что ГК оказывают краткосрочный эффект при поражении легких и не влияют на прогрессирование фиброзных изменений. В исследовании Визеля А.А. 832 пациентов с саркоидозом показано, что наибольшее количество рецидивов развивается у больных, получавших ГК, а частота полной ремиссии выше среди больных не получавших гормональную терапию. Повторные рецидивы были отмечены у 37,7% больных, леченных ГК, и у 28,1% больных, получавших альтернативное лечение [36]. К тому же, даже при правильной организации лечения ГК возможны такие серьезные осложнения как развитие медикаментозного синдрома Иценко–Кушинга, глюкокортикоидного остеопороза, асептических некрозов костей, сахарного диабета, миопатии в 74% случаев [37]. При резистентности к лечению ГК применяются цитостатики – метотрексат, азатиоприн, хлорамбуцил, циклофосфамид и т.д. Такие препараты как циклофосфамид считаются весьма токсичными и не проводится исследований по сравнению их эффективности с ГК. Проведен ряд рандомизированных исследований лечения рефрактерного легочного и системного саркоидоза ингибиторами ФНО– α : инфликсимабом, адалимумабом и этанерсептом. Результаты применения инфликсимаба позиционируются как положительные, хотя весьма противоречивы. Эффективность лечения оценивалась по данным опросников, увеличению форсированной жизненной емкости легких (ФЖЕЛ), которое составило всего 2,8% и уменьшению внутригрудной лимфаденопатии на 26% по данным рентгенологического индекса. Тем временем лечение не повлияло на поражения легочной ткани [38]. По собственным данным авторов, более широкое применение алкилирующих цитостатиков, таких как циклофосфамид и хлорамбуцил, вызывает более длительные ремиссии, инволюцию фиброзных изменений и меньшее количество побочных эффектов.
Учитывая системный характер течения саркоидоза и весьма широкий диапазон дифференциально–диагностического поиска, требуется мультидисциплинарный подход к проблеме. Саркоидоз встречается в практике врачей разных специальностей, в том числе и ревматологов, требуется знание клинической картины, диагностических подходов и тактики лечения данной группы больных.

Каждый четвертый больной, пришедший на прием с жалобами на боли в суставах и костях, страдает саркоидозом, который сегодня становится все более распространенным заболеванием. Его симптоматика может быть очень разной, и пациенты обращаются за помощью то к ортопеду – по поводу болей в суставах, то к офтальмологу - с воспалениями глаз, то к пульмонологу – с подозрением на туберкулез. Иногда хронический саркоидоз развивается до определенного времени вообще бессимптомно. Тем не менее, очень важно по жалобам больного вовремя определить это заболевание и как можно раньше начать лечение.
Почему развивается саркоидоз и кто в группе риска
Доброкачественный лимфогранулематоз имеет несколько незваний, одно из которых – саркоидоз – употребляется наиболее часто. Это гранулематозное заболевание недостаточно изучено, поскольку так и не удается точно определить причины его развития, хотя ученые сходятся на инфекционной природе – на основании специфичного формирования гранулем, двустороннего увеличения лимфоузлов и частого поражения органов дыхания. Свою роль играют и иммунные нарушения. Существует и предположение о том, что саркоидоз представляет собой особое заболевание, развивающееся под действием разных объединившихся агентов инфекционной и неинфекционной природы и спровоцированное сниженным клеточным иммунитетом.
Основными проявлениями саркоидоза, которые считаются ключевыми для постановки диагноза, считаются такие поражения органов и систем:
- инфильтраты в легочной ткани,
- увеличенные симметрично медиастинальные узлы,
- воспалительные явления в костно-суставном аппарате,
- узелковая сыпь по коже, воспалительные поражения глаз.
Специалисты отмечают, что, возможно, благодаря улучшению диагностических возможностей, на сегодня саркоидоз диагностируется все чаще, поражая мужчин и еще чаще женщин в возрасте около сорока лет.
Симптомы, по которым можно диагностировать саркоидоз
Заболевание может начинаться в острой форме, но сегодня специалисты все чаще обращают внимание на то, что пациенты приходят уже с хронической формой саркоидоза. Проблема состоит в том, что для хронического саркоидоза характерно поражение внутренних органов без внешних симптомов и ощущений со стороны пациента. Случается, что диагноз саркоидоз ставится после рентгенологического обследования больного по абсолютно другим показаниям.
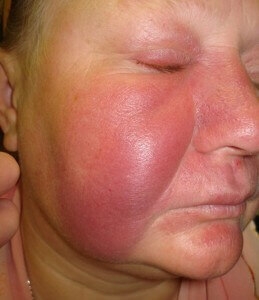
Острая форма саркоидоза характеризуется повышением температуры, увеличением лимфоузлов средостения и узелковой эритематозной сыпью на коже, при этом больные жалуются на боли в коленях и в голеностопных суставах. При осмотре отмечается покраснение и припухлость в области суставов, болезненность при их пальпации. Эта форма саркоидоза имеет благоприятный прогноз и обычно заканчивается полным выздоровлением. Если же спустя полгода симптоматика сохраняется, говорят о переходе болезни в хроническую форму.
При хроническом саркоидозе могут развиваться фиброзные изменения в легких и аденопатия, причем все это происходит без внешней отчетливой симптоматики. На коже в различных областях тела проявляются узелки и папулы коричневатого цвета, которые после заживания оставлют довольно глубокие рубцы. Замечено, что при подобных узелках, выявленных в области пальцев, рентген-исследование показывает поражение фаланг пальцев кистами. Далее в воспалительный процесс постепенно вовлекаются кости различных участков скелета, суставы кистей и запястий, причем поражение происходит симметрично. При лабораторном исследовании может быть обнаружен ревматоидный фактор, но это свидеьельствует не о присоединении ревматоидного артрита, а о характерном для саркоидоза нарушении в иммунитете.
Особенности диагностики и терапии у больных саркоидозом
Для диагностирования саркоидоза часто бывает достаточно сочетания пораженных легких, кожных симптомов и признаков артрита. Специфическим диагностическим методом считают пробу Квейма, при необходимости берут биопсию кожных узлов и других пораженных зон.
В лечении саркоидоза эффективными показали себя кортикостероиды, причем начинать терапию нужно с высоких доз, постепенно их снижая, поскольку от малых дозировок процесс может обостриться. Если саркоидоз протекает в острой форме, для лечения может быть достаточно назначения салицилатов. Симптоматически назначаются препараты, купирующие кожные синдромы и суставные боли.
Наилучший прогноз при саркоидозе бывает в том случае, если лечение начато в максимально ранние сроки и по индивидуально подобранной схеме.
Какими симптомами проявляется саркоидоз и каковы причины этого заболевания? Мы поговорим, как происходит диагностика и какие методы лечения возможны для применения в лечении пострадавших органов: легких, кожи, костей, сердца.
Что такое саркоидоз – определение патологии
Саркоидоз – это идиопатическое заболевание (то есть причина неизвестна) и системное, так как может охватывать весь организм.
Это воспалительная гранулематозная доброкачественная патология; главная её характеристика – это образование гранулем в различных органах и тканях.
Поражает, в основном, лиц женского пола (хотя это не подтверждено достаточным количеством исследований), в возрасте от 20 до 40 лет; хотя редкие случаи были зарегистрированы у детей, после 50 лет и у пожилых людей.
Как мы сказали, саркоидоз является мультисистемным заболеванием, которое поражает различные органы и системы; следует, однако, указать, что часто может начинаться с одного органа, а затем распространиться на другие анатомические структуры. Кроме того, некоторые локализации заболевания очень распространены, в то время как другие являются гораздо более редкими.
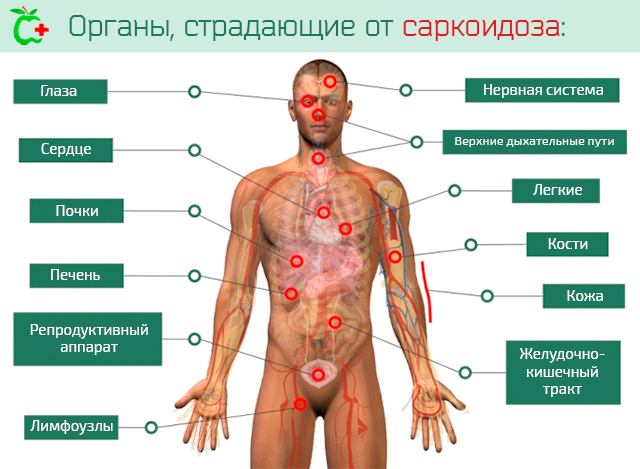
На основе пораженных участков, можно различать следующие типы саркоидоза:
- Легких и бронхов. Это редкая форма саркоидоза, при которой гранулемы локализуются на уровне легких и бронхиального дерева. Симптомы изменчивы: могут быть бессимптомные формы и формы дыхательной недостаточности.
- Верхних дыхательных путей. В этом случае (одна из редких форм заболевания) гранулемы образуются на уровне носа и гортани.
- Кости. Все гранулемы локализуются, преимущественно, в костях малого размера или на уровне челюстей. Встречается не очень часто – у 3-9% пациентов.
- Кожи. У 10-40% пациентов, страдающих от саркоидоза, в качестве единственного симптома отмечаются повреждения кожи, где они иногда могут совпадать с травмами костей.
- Лимфатические узлы. Является очень распространенной формой саркоидоза, которая проявляется у 70-90% пациентов.
- Сердечных сокращений. Опухолевидные образования на уровне сердца, локализованные преимущественно в левом желудочке, редки (только 5-10% пациентов), но всегда имеют неблагоприятный прогноз и летальный исход; разрушение паренхимы сердца ведёт к сердечной недостаточности.
- Печени. Печень поражается у двух третей лиц, страдающих от саркоидоза, а иногда (в 20% случаев), сопровождается соркаидозом селезёнки.
- Нервная система. В этом случае говорят о нейросаркоидозе и проявляется он только в 5% случаев. Главным образом, повреждаются черепно-мозговые нервы, но также могут быть затронуты мозг, ствол мозга и спинной мозг.
- Глаза. Эта форма поражает один процент больных. Гранулемы могут локализоваться как в глазном яблоке, так и на уровне век и слезных желез, реже – на уровне сетчатки и конъюнктивы.
- Почки. Эта форма обнаруживается, примерно, в 25% случаев, включает в себя всю паренхиму почки и приводит к прогрессирующей потере функции почек.
- Другие формы. Саркоидоз может также поражать слюнные железы, молочные железы, поджелудочную железу, гипофиз и гипоталамус, желудочно-кишечный тракт и репродуктивную систему.
Причины саркоидоза
Причины саркоидоза на сегодня еще неизвестны. Предполагается, что основную роль играют аутоиммунные процессы, но не исключается и генетический компонент.
Общие и локальные симптомы саркоидоза
Саркоидоз даёт общие и локальные симптомы, относящиеся к пораженной анатомической структуре. Иногда может наблюдаться бессимптомное развитие заболевания.
Среди общих симптомов следует отметить:
- Лихорадку, общее недомогание, усталость, боли в суставах, отсутствие аппетита и потерю веса.
- Изменение метаболизма кальция, вызванное макрофагами, которые образуют гранулемы и производят большое количество гидроксихолекальциферола (активная форма витамина D). Это вызывает гиперкальциемию и гиперкальциурия. Это общие симптомы, но чрезвычайно важные.
Специфические симптомы саркоидоза:
- Кожные. Саркоидоз кожи характеризуется, в первую очередь, появлением очень болезненных фиолетовых узелков на коже, которые локализуются, в основном, на уровне нижних конечностей. Другие симптомы кожных поражений: макуло-папиллярная сыпь, язвы, раны, рубцовые травмы. Вы можете, кроме того, наблюдать выпадение волос.
- Сердечные. Симптомы поражения сердца включают сердечную недостаточность, кардиомиопатию, нарушения сердцебиения (брадикардия или тахикардия). Возможна даже внезапная остановка сердца, приводящая к смерти пациента.
- Костные. В этом случае типичным симптомом является боль в костях и суставах. Могут, также, появиться проявления ревматических заболеваний, таких как артрит и острый полиартрит.
- Нервная система. В зависимости от пострадавшей зоны, могут возникнуть гематохимические изменения, такие как лейкопения, тромбоцитопения и анемия, нейропатии, нарушения системы слуха и зрения (снижение зрения и слуха, головные боли, менингит, паралич или слабость в области лица), судорожные припадки, головокружение, потеря обоняния, психиатрические расстройства, эпилепсия.
- Легочные. Саркоидоз легких может быть полностью бессимптомным или давать затруднения в дыхании, кашель с или без крови, одышку, боли в груди и неспособность переносить нагрузку.
- Печень и селезенка. В этом случае можно наблюдать увеличение печени (гепатомегалия) и селезенки (спленомегалия), а также изменения гематохимических значений (наиболее часто повышение уровня щелочной фосфатазы).
- Глазные. Самый частый симптом – увеит, но также могут возникать жжение и зуд в глазах, нарушения зрения, повреждения конъюнктивы, глаукома и катаракта.
- Почки. Наиболее распространенным симптомом является почечная недостаточность; появляются так же гломерулонефрит, интерстициальный нефрит, повреждения клубочков, почечные камни и нефрокальциноз.
- Лимфатические узлы. Наблюдается увеличение лимфатических узлов, изменение эластичности (становятся жесткие на ощупь).
- Верхние дыхательные пути. Симптомы включают полипы и гранулематоз носа, охриплость голоса и дисфония.
- Слюнных желез. В этом случае обнаруживается ксеростомия, также известная как сухость во рту.
- Гипоталамус и гипофиз. Возникают метаболические нарушения.
Анализы для диагностики саркоидоза
Диагноз саркоидоза осуществляется с помощью различных типов экзаменов, во время которых оценивается общее состояние пациента, обращая особое внимание на поражения кожи, регулярность сердцебиения и дыхания, наличие болевых точек и форму лимфатических узлов.
Только после этого можно проводить дополнительные диагностические исследования:
- Анализ крови. Позволяет оценить уровни клеток крови, таким образом, выявить возможные лейкопению и тромбоцитопению, оценить показатели функций органов. Например, в случае повреждения печени повышается уровень щелочной фосфатазы, в то время как повышенный креатинин указывает на повреждения почек.
- Рентгенография. Особенно хорошо подходит для обнаружения гранулем в легких.
- Магнитно-резонансная томография. Особенно полезна в диагнозе саркоидоза нервов и возможного поражения мышц и сердца. Так же полезно в выявлении гранулем в брюшной полости: печени, селезёнке и поджелудочной железе.
- Тест шести минут. Этот тест проводится для проверки способности пациента прилагать усилия, наблюдая за изменениями сердцебиения.
- Тест с дыханием. Производится для оценки дыхательной способности субъекта.
- Гемогазанализ. Служит для оценки способности легких регулировать уровень углекислого газа и кислорода в крови. Выполняется с помощью забора артериальной крови.
- Биопсия. Заключается в получении кусочка ткани для последующего исследования под микроскопом. Может быть проведена в случае саркоидоза легких, бронхов, кожи, конъюнктивы и лимфатических узлов.
Наконец, скажем, что важно проведение дифференциальной диагностики, так как образование гранулем могут вызывать инфекции, микобактерии, грибы или паразиты. Дифференциальный диагноз проводится с помощью специальных тестов, чтобы определить наличие или отсутствие патогенных микроорганизмов.
Терапия, факторы риска и шансы на излечение
Саркоидоз является заболеванием, которое может регрессировать спонтанно, но в некоторых случаях (около 10-15% лиц) может стать хроническим.
В случае диагностированного саркоидоза следует обратиться в специализированный центр, который в состоянии обеспечить лечение в соответствии с формой и агрессивностью заболевания. Терапия, как правило, основывается на кортикостероидах и длится несколько месяцев. Если кортикостероиды не дают эффекта, то переходят на более агрессивные препараты:
- Цитотоксические препараты, то есть способные убивать клетки. Используют, как правило, химиотерапевтические средства, предназначенные для лечения аутоиммунных заболеваний, таких как ревматоидный артрит. В случае саркоидоза используют метотрексат, азатиоприн и циклофосфамид.
- Иммуномодуляторы. Оказывает прямое влияние на иммунный ответ организма. Такие препараты, обычно, используют после трансплантации или для лечения хронических аутоиммунных заболеваний. В случае саркоидоза используют пентоксифиллин и инфликсимаб.
- Противомалярийные. Кортикостероиды (такие как хлорохин и гидроксихлорохин), которые используются, в частности, у пациентов с высоким уровнем кальция, при саркоидозе кожи.
Дозировка и режим приема определяются врачом в зависимости от случая.
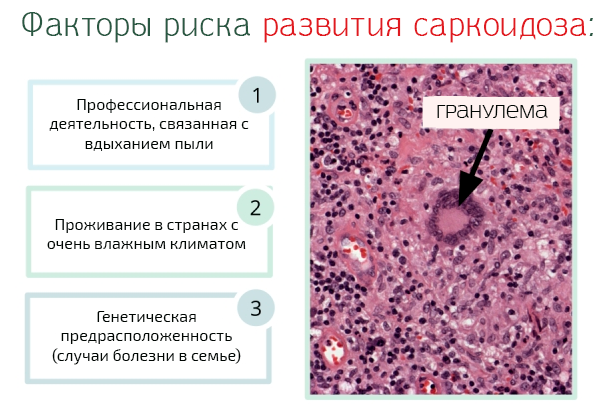
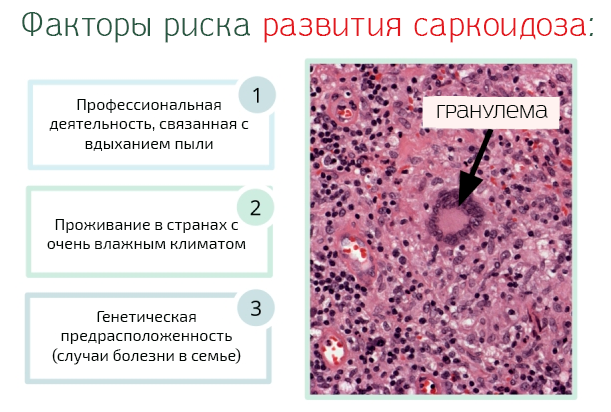
К факторам риска развития саркоидоза относятся:
- Некоторых категории лиц, такие как пожарные, лесники и рабочие, которые работают в контакте с порошком кремния, алюминия, бериллия и циркония, находятся в опасности из-за вдыхания пыли. В таких случаях говорят о профессиональном заболевании.
- Проживание в скандинавских странах, где из-за климата и повышенной влажности, по всей видимости, регистрируются многочисленные случаи саркоидоза.
- Случаи в семье, особенно если от заболевания страдает один из родителей.
Саркоидоз может иметь индивидуально развитие, но, в целом, мы можем утверждать, что:
- у 1/3 больных по истечении трех лет с момента постановки диагноза заболевание переходит в псевдоремиссии, то есть не исчезает полностью, а протекает бессимптомно.
- у 2/3 пациентов переходит в ремиссию через 10 лет после диагностики первых симптомов.
- Примерно в 5% случаев после года ремиссии болезнь снова становится активной.
- У 10-15% пациентов, страдающих саркоидозом, болезнь может приобрести хронический характер.
Читайте также:


