Как лечить водянку на суставах
Гидрартроз – хроническое заболевание суставов невоспалительной этиологии. В его основе лежат нарушения процессов всасывания жидкости, ее выход из капилляров и накопление в синовиальном пространстве. В зависимости от объема патологического экссудата сустав может изменять свою форму и терять обычную двигательную активность.
В народе это заболевание получило название – суставная водянка. Она затрагивает, как правило, крупные сочленения (локтевое, коленное, тазобедренное, лучезапястное, голеностопное). В большинстве случаев гидрартроз поражает один сустав, реже – несколько.
Как и любая хроническая патология, болезнь протекает с периодами обострений и ремиссий. Чаще всего она манифестирует в осенне-зимний период и весной, при ослаблении организма под воздействием вирусных инфекций, в стрессовых ситуациях и при физическом переутомлении.
В детском возрасте водянка суставов практически не встречается (до 10-ти лет). Заболевание наиболее распространено у женщин 20-40 лет, мужчины страдают значительно реже, в основном в силу профессиональной деятельности. К гидрартрозу склонны спортсмены и люди, занятые на тяжелых физических производствах (шахтеры, нефтяники, грузчики).
Болезнь носит пожизненный характер, однако, известны случаи самоисцеления от недуга, когда его симптомы исчезали навсегда и без применения медикаментозного лечения.
Причины заболевания
Точный источник происхождения гидрартроза еще не выяснен наукой. Предположительно болезнь провоцируют:
- обменные или гормональные нарушения (гипо- или гипервитаминозы, ожирение, диабет, гипертиреоз, микседема и др.);
- аутоиммунные и наследственные болезни (Бехтерева, склеродермия, красная волчанка, гемофилия и т.д.);
- травмы суставов (микротрещины, ушибы, вывихи, растяжения, переломы);
- отдаленные последствия хирургических вмешательств;
- аллергии;
- опухоли или кисты опорно-двигательного аппарата;
- болезни системы крови;
- острые и хронические заболевания опорно-двигательного аппарата (артриты, артрозы, синовиты, бурситы, остеохондроз и т.д.);
- патологии периферического кровообращения;
- хронические стрессы;
- иммунодефицитные состояния;
- чрезмерные нагрузки на суставы, связанные с профессиональной или бытовой деятельностью.
Симптомы
Для гидрартроза характерно:
- внезапное развитие отека и болезненности пораженного сустава;
- отсутствие покраснения подкожной клетчатки и местной гипертермии (местного повышения температуры);
- сохранение хорошего общего самочувствия пациентов, без признаков интоксикации;
- болезненность и тугоподвижность в суставах (выраженность симптомов зависит от количества выпотной жидкости);
- исчезновение ярких признаков болезни спустя 5-14 дней от начала заболевания.
Рецидивы (возвращение признаков гидрартроза) могут повторяться от 1 до 3-х раз в год. У женщин атаки часто связаны с начальной фазой менструального цикла.
Диагностика
Гидрартроз по своему течению может напоминать ревматоидный артрит, артрозы или болезнь Бехтерева. Для дифференциальной диагностики используют рентгенологическое или ультразвуковое исследование. При этом на снимках обнаруживается резкое расширение суставной щели, большое скопление жидкости в синовиальном пространстве, перерастяжение суставной сумки и утолщение мягких тканей сустава.
Общие анализы и биохимия крови при данном заболевании – без патологий.
По показаниям назначается внутрисуставная пункция (артроцентез) с забором биоптата, в котором обнаруживается умеренное повышение уровня лейкоцитов.
Информативным при данной патологии является метод МРТ, это обследование применяют в случаях затруднения в постановке диагноза. Он позволяет точно определить объем выпота, увидеть участки с наибольшим скоплением жидкости и изменения в костной, хрящевой и мягкой тканях. Технику артроскопии (введения мини-камеры в полость сустава и детального ее осмотра) используют достаточно редко, по строгим показаниям, из-за того что она весьма болезненна для пациентов. Это обследование позволяет детально изучить все изменения в больных конечностях.
Лечение гидрартроза
Терапия гидрартроза заключается в:
- обеспечении покоя пораженному суставу, ограничении его двигательной активности, применении холодных компрессов и льда, фиксировании на время больных конечностей в приподнятом состоянии;
- удалении патологического выпота из синовиального пространства;
- приеме нестероидных противовоспалительных средств (Диклофенака, Ортафена, Мелоксикама, Ксефокама и др.), лекарства могут назначаться как в виде местного лечения (гелей, мазей), так и в виде внутримышечных или внутрисуставных инъекций;
- физиолечении (ультразвук, электрофорез, магнитотерапия);
- курсе препаратов золота;
- сеансах лучевого облучения;
- рефлексо- или гирудотерапии.
В сложных случаях и при отсутствии эффекта от консервативного лечения прибегают к хирургическому вмешательству – синовэктомии (удалению синовиальной оболочки). Однако, несмотря на такую радикальную терапию, атаки гидрартроза могут со временем возобновиться.
Чаще для лечения водянки суставов применяются артроскопические оперативные манипуляции (удаление жидкости через прокол в суставе, извлечение пораженных менисков и мягких тканей).
Народные способы лечения
Во избежание осложнений и аллергических реакций перед применением фитосредств необходимо проконсультироваться с лечащим врачом.
Для снятия чрезмерной отечности при гидрартрозе можно использовать:
- слегка отжатый капустный лист, который прикладывают к больному месту на 15-20 минут. Лучше использовать его после охлаждения в холодильнике – это усилит противоотечный эффект;
- измельченные в кашицу листья одуванчика, которыми наполняют марлевый мешочек, его помещают на пораженный участок и держат не менее получаса;
- натирания на основе растительного масла (30 мл.) с добавлением сока трав (чистотела – 10-12 капель, шалфея 20-25 капель, календулы 15-20 капель).
Для снятия симптомов боли можно использовать самомассаж. Поглаживающие движения пальцами в области больного сустава должны выполняться строго в направлении сверху вниз, это улучшит лимфодренаж и периферическое кровоснабжение конечности.
Профилактика
- Рациональное распределение физических нагрузок.
- Ведение здорового образа жизни.
- Своевременное лечение острых и хронических болезней опорно-двигательной системы.
Романовская Татьяна Владимировна
Страничка оказалась полезной? Поделитесь ею в своей любимой соцсети!
Гидрартрозом называют скопление жидкости в полости сустава без воспалительных процессов. Водянка сустава может быть спровоцирована травмой, серьезными инфекциями, остеомиелитом костей. Несмотря на стремительное развитие медицины, точные причины заболевания неизвестны и по сей день. Но игнорирование гидрартроза станет причиной деформации суставов и утраты их активности.

Что это за болезнь?
Гидрартроз поражает 1 или 2 сустава: чаще коленные, реже голеностопные. На силу боли в пораженном сочленении влияет объем выпота (скопившейся жидкости) и растяжение капсулы. В запущенных формах заболевания, сустав может потерять свои правильные очертания. Интермиттирующий гидрартроз протекает с ремиссиями и обострениями. Чаще беспокоить больного недуг начинает осенью и зимой, при стрессах и больших физических нагрузках.
Детей до 10-ти лет гидрартроз коленного сустава не поражает, в редких случаях бывают исключения. Недуг в основном поражает женщин в возрасте от 20 до 40 лет. Мужчины страдают от этого заболевания реже. В зоне риска находятся спортсмены и люди, которые часто поддаются тяжелым физическим нагрузкам. Водянка имеет пожизненный характер, но известны ситуации, когда признаки исчезали без приема лекарственных препаратов.
Причины развития недуга
Точная этиология заболевания до сих пор еще не выявлены. Специалисты предполагают, что гидрартроз может быть спровоцирован:
- гормональным сбоем или нарушением обмена веществ;
- аутоиммунными и наследственными заболеваниями;
- повреждениями суставов;
- аллергией;
- нарушениями опорно-двигательной системы;
- частыми стрессовыми ситуациями;
- тяжелыми физическими нагрузками.
Симптоматика
При водянке суставов пациент не чувствует болезненных ощущений. Сустав теряет свою форму, увеличивается в размерах и приобретает неправильные контуры. Признаками гидрартроза являются — моментальный отек в пораженной области, слабая боль в суставах, постепенная утрата их подвижности, исчезновение всех симптомов через 10—14 дней с момента заболевания. В целом больной чувствует себя хорошо, нет никаких признаков интоксикации. Подкожная клетчатка не краснеет, и температура тела остается в норме. Обострение заболевания происходит от 1 до 3-х разов в год. У представительниц женского пола симптомы становятся выраженными с начальной фазы менструального цикла.
Отсутствие болезненных ощущений, неизменная кожа вокруг сустава — эти признаки, отличающие водянку от гемартроза или пиартроза.
Диагностические процедуры
Заболевание по своим симптомам может напомнить ревматоидный артрит, артроз или болезнь Бехтерева. Для определения недуга специалисты делают рентген и ультразвуковое обследование. На снимках заметно расширение суставной щели, скопление большого объема жидкости, утолщение мягких тканей. Общие анализы и биохимию крови сдавать бесполезно, так как патологий в таких случаях нет. Иногда назначают внутрисуставную пункцию с забором биоптата, в котором наблюдается незначительное увеличение уровня лейкоцитов.
Эффективным при диагностике является МРТ, которое назначают в случае, если не могут определить заболевание. Этот метод с точностью устанавливает размер выпота, участок, где жидкости скопилось больше всего, а также изменения в тканях около пораженного участка. Иногда делают артроскопию, но введение мини-камеры в полость сустава — очень болезненная процедура, но результативная.
Лечение гидрартроза
Лечение подразумевает устранение причин ее развития. Специалисты назначают различные мази, гели, компрессоры, а также препараты для введения внутрь мышцы или сустава. Интермиттирующий гидрартроз колена лечат с помощью глюкокортикостероидов. Если консервативные методы малоэффективны и болезнь прогрессирует, не избежать хирургического вмешательства, когда удаляют синовиальную оболочку. Операция выполняется с использованием артроскопа. Однако ни один из методов лечения не дает гарантии, что болезнь не возобновится вновь. В целом терапия гидрартроза включает:
- сеансы лучевого облучения;
- обеспечение спокойного режима и ограничение подвижности сустава, иногда конечности фиксируют в слегка поднятом положении;
- прием нестероидных препаратов, снимающих воспаление;
- рефлексо- или гирудотерапию;
- магнитотерапию, электрофорез.

Охлажденный лист капусты необходимо прикладывать к суставу.
Для снятия отеков нередко используют различные народные средства. Но, прежде чем их использовать, обязательно надо проконсультироваться с врачом, чтобы избежать осложнений и аллергических реакций. Для снятия боли пациент может делать себе массаж, поглаживая сустав пальцами сверху вниз. Такие движения улучшают лимфодренаж. К народным средствам относятся такие рецепты:
- Компрессы:
- Слегка выжатый холодный лист капусты надо приложить к больному месту на 20 минут.
- Измельченные листья одуванчика помещают в мешочек из марли и прикладывают на отек на полчаса.
- Натирание участка растительным маслом с чистотелом, шалфеем и календулой.
Профилактика заболевания
Ученые предполагают, что гидрартроз вызывается наследственным фактором, эндокринными нарушениями или аутоиммунными болезнями. Соответственно, устранение сопутствующих факторов снижает риски заболевания. Но так как точная этиология неизвестна, эффективных методов профилактики также не существует. Чтобы избежать осложнений, рекомендуется минимум раз в год обследоваться у специалистов. На ранних стадиях вылечить гидрартроз намного легче.
Гидрартроз или водянка сустава — патологическое скопление жидкости в суставной сумке без признаков воспаления. Спровоцировать чрезмерную транссудацию может травма, перенесенные инфекционные заболевания, остеомиелит костей. Водянка развивается на фоне других болезней: при туберкулезе костей, сифилисе, болезни Бехтерева, аллергических реакциях, а также при патологиях развития. Невзирая на высокий уровень развития медицины ревматологи все еще заняты выяснением этиологии гидрартрозов.

Симптомы водянки сустава
При водянке болезненных ощущений в суставе нет, как и нет местных симптомов воспаления: отечности, покраснения, повышения температуры. Сустав деформирован, увеличен, приобретает неправильные очертания — углубления сглажены, присутствует выпячивание между связками отделов суставной сумки. При пальпации определяется флуктуация, а при поражении колена — баллотирование надколенника. При умеренном скоплении выпота движение конечностей не нарушено, но длительное растяжение значительным количеством транссудата провоцирует разболтанность сустава. Возможно развитие контрактуры вследствие сморщивания суставной сумки.
Как подтверждают наличие патологии и дифференциальный анализ?
Отсутствие боли, неизмененная кожа вокруг сустава и сохраненные движения — отличия водянки от гемартроза (скопления крови в суставе) или пиартроза (скопления гнойного экссудата). Для подтверждения диагноза назначают анализ крови, рентгенографию, пункцию.
Перемещающаяся водянка или интермиттирующий гидрартроз коленного сустава — хроническая форма заболевания, часто рецидивирующая. Отмечается увеличение сустава, дискомфорт, тугоподвижность. Дифференциальный диагноз проводят с ревматоидным артритом, болезнью Бехтерева, реактивным артритом и др.
Лечение и профилактика
Лечение водянки должно быть направлено на устранение причин, из-за которых она возникла и санацию основного заболевания. Назначаются препараты для местного применения: гели, мази, растворы для компрессов, а также лекарственные вещества для внутримышечного или внутрисуставного введения. Интермиттирующий гидрартроз колена лечат с применением глюкокортикостероидов. Если консервативное лечение не приносит желаемых результатов прибегают к хирургическому решению проблемы — удаляют синовиальную оболочку. Провести операцию по удалению жидкости или пораженных тканей из сустава можно с помощью артроскопа. Терапия и хирургическое вмешательство не гарантируют, что обострения и рецидивы гидрартроза перестанут случаться.
Существует много средств народной медицины, направленных на профилактику рецидивов и лечение. Для уменьшения отека предлагают такие способы:

Самомассаж сочленения способствует нормальному лимфооттоку.
- лист капусты прикладывают к пораженному месту на 15—20 минут;
- перетертые листья одуванчика заворачивают в марлю и прикладывают на полчаса;
- проводят растирания маслами с примесью чистотела, шалфея, календулы;
- выполняют самомассаж: поглаживания сверху-вниз для улучшения оттока лимфы.
Существуют ли методы профилактики?
Ученые указывают на связь заболевания с наследственностью, эндокринными нарушениями, аутоиммунными заболеваниями. Устранение способствующих факторов уменьшает риск развития гидрартроза, но поскольку точные причины болезни неизвестны, то и действенных профилактических мер не существует. Но в присутствии факторов риска рекомендуют проходить обследование у врача раз в полгода или год. Заболевание на ранней стадии лечить проще и быстрее.
Эффузия коленного сустава — это состояние, при котором в коленном суставе скапливается жидкость, вызывая дискомфорт, боль и другие осложнения у больного. Произойти это может по нескольким существующим проблемам со здоровьем, таким как артрит или отек из-за травмы.
В дополнение к объяснению того, что такое эффузия коленного сустава, мы расскажем вам, каковы основные симптомы и причины возникновения жидкости в коленях, укажем лучшие методы лечения и рассмотрим, есть ли способ предотвратить данную проблему.
- Что такое эффузия коленного сустава?
- Основные причины
- Факторы риска
- Общие симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Как предотвратить образование жидкости в коленном суставе?
Что такое эффузия коленного сустава?
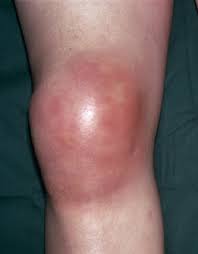
Также известная как жидкость в коленном суставе, вода в колене или выпот в коленном суставе, эффузия (см. фото) происходит, когда возникает избыток жидкости, внутри или вокруг коленного сустава.
Все соединения содержат небольшое количество жидкостей, которые служат смазкой. Однако, когда сустав затрагивает такая проблема, как, например, воспаление, организм стимулирует выработку и выделение большего количества жидкости для защиты поврежденного участка, и, таким образом, аномальные количества жидкости могут накапливаться в этой области, вызывая отек.
Жидкость в коленном суставе может также затронуть другие суставы, например, голеностопный, плечевой, бедренный и локтевой сустав, однако коленный сустав поражается чаще всего.
Основные причины
Причины жидкости в коленях можно классифицировать на два типа: септический и асептический. Септический выпот в суставах вызван инфекцией, в то время как асептический происходит по другим причинам. Септические причины известны как инфекционный артрит. Асептическими причинами могут быть травма или артрит другой формы.
– Септический артрит.
Септический или инфекционный артрит обычно вызывается бактериями. В этом случае симптомы инфекции, как правило, появляются быстро и интенсивно, что означает высокую вероятность того, что пациент почувствует сильную боль и трудности при движении коленного сустава.
Инфекционный артрит может быть вызван системной инфекцией, которая прошла через весь кровоток, или бактерией, попавшей в организм через рану или при медицинской процедуре.
Риск септического артрита выше в следующих случаях:
- сахарный диабет;
- старость;
- артрит;
- недавняя операция на суставах;
- СПИД (синдром приобретенного иммунодефицита);
- замена сустава;
- внутривенное введение лекарственных препаратов.
Может также произойти заражение грибами, вирусами или паразитами, но они чаще встречаются у людей с ослабленной иммунной системой, как в случае диагностики СПИДа, химиотерапии или трансплантации органов.
– Травма сустава.
Спортивные травмы являются одними из наиболее распространенных причин жидкости в коленном суставе. Другие травмы в результате дорожно-транспортных происшествий или сильных падений также могут привести к образованию жидкости в колене. Обычно этот тип травмы также влияет на другие структуры тела, такие как кости, хрящи, сухожилия и связки. Наблюдаемые симптомы включают боль, скованность, припухлость и затруднение или неспособность растянуть или повернуть коленный сустав.
Повторяющиеся стрессовые травмы также могут вызывать выпот в суставах. Они, как правило, встречаются у спортсменов или людей, которые выполняют повторяющиеся движения и чаще всего наблюдаются в плече, состояние, известное как бурсит, или в сухожилиях рук и пальцев, воспаление, называемое теносиновит.
– Артрит.
Артрит — это хроническое воспаление суставов. Это воспаление вызывает отек и приводит к расширению кровеносных сосудов. Такой механизм важен для того, чтобы большее количество иммунных клеток могло достичь места поражения. Тем не менее, сильное или постоянное воспаление может привести к накоплению большего количества жидкости, чем организм способен поглотить, вызывая отложение остаточной воды в колене при поражении сустава.
Двумя основными типами артрита являются остеоартроз, при котором наблюдается износ суставов, и ревматоидный артрит, когда иммунная система сама повреждает ткани суставов.
– Другие причины.
Другие возможные причины жидкости в коленном суставе включают:
- разрыв связок;
- падение;
- киста;
- опухоли;
- перелом костей.
Факторы риска
Все вышеперечисленные состояния обычно вызывают отечность колена, которая заключается в естественной реакции организма, защищающей колено защитной жидкостью, предотвращающей более серьезные повреждения. Однако вода в колене скапливается в избытке, что приводит к потере защитной функции и повреждению колена.
- Ожирение. Люди с избыточным весом в конечном итоге нагружают колено большим весом, и это быстрее приводит к изнашиванию коленных суставов, что приводит к избыточной выработке жидкости, которая накапливается в суставах. Кроме того, ожирение увеличивает риск развития остеоартрита, который является одной из наиболее частых причин отека колена.
- Спорт. Например, занятия спортом с высокой нагрузкой или рывками, такими как футбол или баскетбол, увеличивают риск развития выпота в коленом суставе.
- Возраст. На протяжении многих лет, суставы естественным образом изнашиваются, что также увеличивает риск таких состояний, как артрит и жидкость в коленях.
- Профессиональная деятельность. Работяги, проводящие много времени на ногах, выполняющие тяжелые физические нагрузки, например, садоводство и плотницкие работы, имеют более высокий риск отложений жидкости в коленных и плечевых суставах.
Общие симптомы
Среди симптомов, наиболее часто наблюдаемых при выпоте в коленном суставе, выделяются следующие:
- боль в коленях, пульсирующая и слабая или более острая;
- отек, который может варьироваться от легкой до тяжелой степени;
- скованность, которая может повлиять на диапазон движения пораженного сустава;
- покраснение;
- сильная чувствительность;
- ощущение жара и тепла в месте образования жидкости.
Такие симптомы могут варьироваться в зависимости от причины жидкости в коленном суставе и объема.
Если проблема вызвана, например, остеоартритом, пациент чувствует боль при переносе веса или физических нагрузках. Как правило, боль исчезает, когда человек отдыхает.
Когда в результате травмы возникает выпот коленного сустава, могут появиться синяки на передней, задней или боковых сторонах колена, а также кровотечение из суставов.
Уже отек может повлиять на колено и окружающие области, в результате чего одно колено будет казаться больше другого. Еще одним признаком наличия воды в колене является сложность сгибания или растяжения пораженного колена из-за накопления жидкости.
В случае инфекции суставов пациент может испытывать такие симптомы, как жар, недомогание, озноб и слабость.
Возможные осложнения
- Потеря мышечной массы. Люди, перенесшие эффузию коленного сустава и имеющие артрит, могут страдать от прогрессирующей мышечной потери, известной как артрогенное торможение мышц.
- Киста Бейкера. Другим осложнением выпота в суставе является киста Бейкера, состояние, при котором в суставном пространстве образуется заполненный жидкостью ком. Это происходит, когда накопление жидкости настолько велико, что организм не может ее поглотить. Маленькая киста Бейкера обычно не вызывает физических симптомов и остается незамеченной, но большая киста может вызывать боль при определенных движениях.
Диагностика
Чтобы выяснить причину проблемы, врачи могут заказать визуальные исследования и лабораторный анализ жидкостей суставов, а также оценку истории болезни и симптомов.
Коленная жидкость удаляется путем совместной аспирации, при которой в пораженный участок вставляется длинная тонкая игла. Эта жидкость может быть проверена на наличие бактерий, клеток крови, которые указывают на инфекцию или воспаление, или на присутствие специфических белков, которые могут указывать на такие заболевания, как подагра. Во время этого обследования также можно слить часть жидкости, чтобы облегчить боль на месте.
Некоторые из тестов визуализации, которые могут быть заказаны, включают рентген, МРТ, УЗИ и компьютерную томографию, они помогают врачу увидеть состояние суставов.
Лечение
Правильное лечение напрямую зависит от причины возникновения жидкости в колене. Таким образом, лечение может варьироваться от пациента к пациенту.
Наиболее распространенный терапевтический подход включает регулярные упражнения на растяжку, а также плавную и регулярную физическую нагрузку. Консультация физиотерапевта может быть полезной пациенту для выполнения физических упражнений с целью укрепления колена.
Также может потребоваться лечение данного заболевания с помощью специальных лекарств, которые могут включать:
- кортикостероиды;
- нестероидные противовоспалительные препараты;
- антибиотики в случаи септического артрита, вызванного бактериальной инфекцией;
- анальгетики, такие как парацетамол, ибупрофен или напроксен для облегчения боли.
Для лечения артрита иммунодепрессанты, такие как метотрексат, могут быть использованы для уменьшения атак иммунных клеток на суставы организма.
Из-за серьезных долгосрочных побочных эффектов кортикостероиды следует использовать только в качестве экстренных мер для облегчения приступов сильной боли и воспаления.
В более тяжелых случаях может возникнуть необходимость в хирургическом вмешательстве, при котором излишняя жидкость сливается и сустав восстанавливается:
- Совместная аспирация: процедура, при которой из области колена удаляется жидкость и снимается давление.
- Артроскопия: метод, при котором в коленные суставы вставляется трубка, чтобы помочь восстановить местное повреждение.
Существует также возможность — в очень серьезных случаях — замены колена или его суставов.
Некоторые меры, которые можно применить в домашних условиях, совместно с программой по облегчению симптомов:
- отдых с иммобилизацией колена;
- чуть приподнимать ногу при отдыхе;
- нанесение льда завернутого в чистую ткань или полотенце на 15-20 минут.
Восстановление имеет тенденцию быть очень быстрым и тихим. Если вы подверглись хирургическому вмешательству по удалению избытка жидкости, место всегда держите сухим и чистым и накладываете небольшую повязку в течение определенного врачом времени. В течение первых 2-х дней после процедуры важно избегать тяжелых и сильных физических нагрузок на коленные суставы.
Как предотвратить образование жидкости в коленном суставе?
Чтобы избежать возникновения данной патологии, следует:
- Сбросить вес в случае ожирения, так как избыточный вес может увеличить давление на коленные суставы;
- Избегайте резких движений или ходьбы по неровной поверхности, что может способствовать падению;
- Укрепляйте суставы и мышцы вокруг колена с помощью специальных упражнений, таких как, например, приседание;
- Занимайтесь физическими упражнениями, которые не заставляют суставы двигаться так сильно, например, ходьба, езда на велосипеде и плавание;
- Практикуйте легкое растяжение колена перед любой физической нагрузкой и даже в офисе, когда подолгу сидите;
- Носите эластичную подтяжку колена при выполнении физических упражнений с высокой нагрузкой для сохранения коленных суставов.
Среди всех этих советов, наиболее важным является соблюдение границ физических возможностей вашего организма. Не превышайте свой предел тщеславием. Уважайте свое тело, когда оно просит вас остановиться, не применяйте силу сверх того, на что вы способны.
Гидрартроз — это хроническое заболевание опорно-двигательного аппарата, которое проявляется увеличением суставов и снижением их подвижности. Из-за неясной этиологии заболевания его лечение является преимущественно симптоматическим.
Несмотря на благоприятный прогноз, частые рецидивы и несоблюдение ограничений во время обострения могут привести к тяжелым поражениям суставной ткани и потере трудоспособности.

Характеристика заболевания
При гидрартрозе в крупных суставах накапливается аномальное количество жидкости, которая вырабатывается клетками синовиальной оболочки. В норме эта густая эластичная масса облегчает скольжение суставных поверхностей, обеспечивает питание хряща и снижает риск травмы, выступая вспомогательным амортизатором.
Патологическое скопление синовиальной жидкости провоцирует увеличение сустава. Компрессия жидкости создает механическое препятствие скольжению головок костей, из-за чего снижается подвижность всей конечности. Признаки воспаления при этом отсутствуют или выражены незначительно.
Основной особенностью гидрартроза является чередование периодов ремиссии и обострения. Рецидивы имеют строгую периодичность, которая различается у каждого пациента. Из-за рецидивирующего характера заболевание называется интермиттирующим (перемежающимся).
Суставная водянка поражает преимущественно взрослых пациентов 20–40 лет. У детей младше 7 лет не диагностировано ни одного случая заболевания. Женщины имеют более высокий риск возникновения патологии.
Причины
Точная этиология заболевания неизвестна. Ревматологи выделяют следующие факторы, которые могут повысить риск гидрартроза:
- Наследственная предрасположенность. При развитии гидрартроза или ревматического поражения суставов у близких родственников вероятность развития суставной водянки существенно повышается. При отягощенном семейном анамнезе рекомендуется регулярно проходить осмотр у врача–ревматолога.
- Эндокринные нарушения и гормональные колебания, связанные с менструальным циклом. Эндокринные патологии (тиреотоксикоз, сахарный диабет, микседема и др.) негативно влияют на обменные процессы в суставе. Гормональные колебания, которые регулируют наступление менструаций, обуславливают более высокий риск возникновения водянки суставов у женщин.
- Травмы и инфекции опорно-двигательного аппарата. В некоторых случаях рецидивирующее накопление жидкости связано с последствиями воспалительных процессов и разрушения тканей. Предполагается, что болезнь также может провоцироваться кистами и опухолями опорно-двигательной системы.
- Нарушения периферического кровоснабжения и кроветворной системы. Эти патологии вызывают сбои в кровоснабжении суставов, что может вызвать атипичную реакцию вместо деструктивно–дистрофических изменений в хрящевой ткани.
- Аллергические реакции. В анамнезе пациентов с интермиттирующей водянкой часто присутствуют ангионевротический отек, крапивница, аллергический ринит, дерматит и другие болезни аллергической этиологии. Однако вследствие низкой эффективности антигистаминных препаратов связь аллергии и гидрартроза не подтверждается.
- Высокая нагрузка на сустав. Прыжки и бег, дающие нагрузку на крупные суставы ног (коленные, голеностопные), повышают вероятность развития болезни как прямо, так и косвенно — вследствие высокого риска травмы. Профессиональный фактор риска является характерным для мужчин: у шахтеров, грузчиков и других людей, занятых тяжелым физическим трудом, суставная водянка диагностируется чаще, чем у средней выборки пациентов.
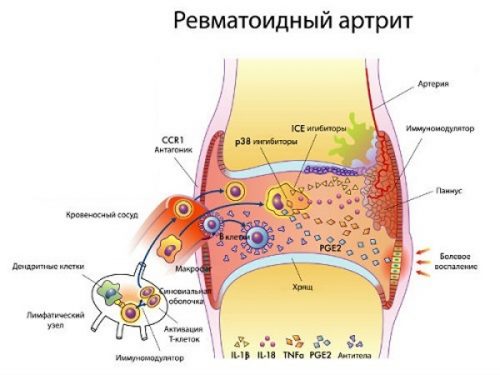
В некоторых случаях рецидивирующее накопление жидкости является продромальной стадией ревматической болезни (например, ревматоидного артрита). По гистологическим критериям (результатам анализа синовиальной жидкости и оболочки) водянка сустава имеет общие черты с хроническим синовитом.
Виды и характерные симптомы
Классификация гидрартроза проводится по локализации пораженного сочленения. Наиболее часто от болезни страдает оболочка коленного сустава. Более редким типом является водянка лучезапястного, локтевого, тазобедренного и голеностопного сустава.
Для гидрартроза нехарактерно поражение мелких суставов, которые чаще других страдают при ревматических заболеваниях.
В большинстве случаев накопление жидкости происходит в 1 суставе. Поражение нескольких сочленений диагностируется нечасто, а симметричная патология (например, 2 коленных или стопных сочленений) — исключительно редко.
Манифестация болезни происходит в осенний или весенний период, при переутомлении, хроническом стрессе или заболевании вирусными инфекциями. У женщин проявление патологии может совпадать с началом менструального цикла.

Характерными признаками гидрартроза являются:
- быстро нарастающий отек в области пораженного сустава;
- дискомфорт при ходьбе, снижение подвижности сочленения.
Покраснение кожи над пораженным суставом и местное повышение температуры отсутствуют. Общие признаки воспалительного процесса (головные боли, лихорадка, недомогание, слабость) также не проявляются.
Через 3–10 суток после образования выпота жидкость полностью рассасывается. Остаточные явления и дискомфорт отсутствуют в течение всего периода ремиссии. Средняя продолжительность ремиссии составляет 1 месяц. У некоторых пациентов частота атак не превышает 1–3 раз в год.
Методы диагностики
Для диагностики гидрартроза применяются следующие методы:
- общий анализ крови;
- ревматологические пробы;
- анализ синовиальной жидкости;
- УЗИ сустава;
- рентгенография пораженного сочленения;
- биопсия синовиальной оболочки.

Дифференциальная диагностика гидрартроза проводится с ревматоидным и реактивным артритом, подагрой, палиндромным ревматизмом, болезнью Бехтерева, хроническим синовитом и гидроксиапатитной артропатией.
Диагностическими критериями интермиттирующей водянки сустава являются:
- одностороннее поражение крупных сочленений (в большинстве случаев);
- отсутствие гиперемии, лихорадки и общей интоксикации;
- одинаковая продолжительность ремиссии;
- повышенное содержание нейтрофилов в синовиальной жидкости, лимфоцитарная инфильтрация суставной оболочки;
- отсутствие изменений в биохимических (ревматологических) пробах, незначительные отклонения результатов общего анализа крови (может наблюдаться небольшое повышение скорости оседания эритроцитов).
В период ремиссии изменения в суставе отсутствуют. Во время обострения болезни на УЗИ обнаруживается расширение суставной полости, большое количество жидкости и утолщение синовиальной оболочки.
На рентгенограмме наблюдается расширение щели сустава. За счет выпота и отека увеличивается тень в области околосуставных тканей. Контуры тени нечеткие, размытые.
При частых рецидивах или продолжительном течении болезни могут развиться стойкие рентгенологические изменения: краевые костные наросты (остеофиты) на поверхностях сочленения, сужение щели сустава и др.

Лечение
Терапия при гидрартрозе направлена на облегчение оттока жидкости из сустава и снижение дискомфорта пациента. Для лечения могут быть использованы следующие методы:
- наружное, внутрисуставное и внутримышечное введение НПВС (Диклофенак, Ибупрофен, Мелоксикам и др.);
- терапия препаратами золота;
- холодные компрессы на пораженную конечность;
- пункция сустава и удаление синовиальной жидкости из оболочки;
- физиопроцедуры (электрофорез, ультразвуковое и магнитное воздействие);
- лучевая терапия (при частых рецидивах и тяжелом течении болезни).
Глюкокортикостероиды, которые применяются при воспалениях и травмах суставов, не облегчают течение болезни, т.к. у гидрартроза отсутствует воспалительная составляющая. Однако некоторые ревматологи отмечают эффективность длительного применения Гидрокортизона в режиме 1 внутрисуставной инъекции в неделю.

В ряде случаев удается достигнуть стойкого улучшения комплексным применением Гидрокортизона (дозировка до 75 мг) и Циклофосфана (дозировка до 50 мг). Режим введения — 1 раз в неделю. Продолжительность курса составляет 4–5 инъекций.
При низкой эффективности медикаментозного лечения пациентам может быть назначена синовэктомия — частичное или полное удаление синовиальной оболочки. Преимуществом операции является быстрое излечение частых обострений патологии. К недостаткам хирургического метода относятся осложнения со стороны сустава, необходимость реабилитации и нестойкий результат. Через несколько месяцев происходит рецидив гидрартроза.

Народная медицина
Облегчить симптомы заболевания можно и с помощью народной медицины. Наиболее эффективными являются следующие методы:
- компресс из холодного капустного листа (продолжительность процедуры — 15 минут);
- маска из листьев одуванчика (кашица из растительного сырья, выложенная на марлю, накладывается на область больного сустава на 30 минут);
- растирания со смесью любого базового масла (1,5 ст.л.), масла календулы (20 капель), шалфея (20 капель) и чистотела (12 капель).
Массаж выполняется строго по лимфодренажным линиям. При поражении ног ладони должны двигаться снизу вверх от ступни к колену и от середины голени к его задней поверхности. От колена и выше следует массировать ноги снизу вверх под углом 40–45° к вертикальной оси бедра.
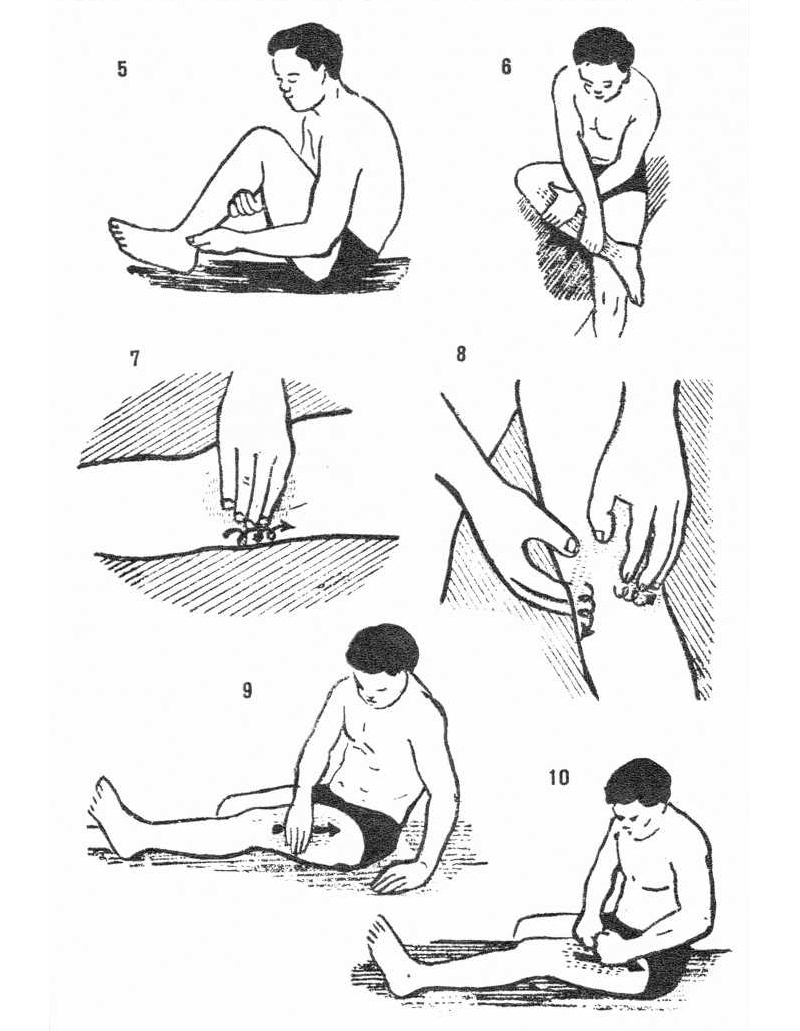
Перед тем как прибегнуть к лечению народными средствами, необходимо проконсультироваться с хирургом–ортопедом или ревматологом. Некоторые методы (компрессы, маски) являются условно безвредными и могут вызвать только аллергические реакции, а другие (например, неправильно выполненный массаж) — могут ухудшить состояние сустава.
Прогноз
В большинстве случаев прогноз при суставной водянке является благоприятным. Симптоматическая терапия и ограничение физической активности позволяют исключить тяжелые поражения суставов.
Последствия и осложнения
При частых рецидивах, длительных обострениях и отсутствии лечения гидрартроза могут возникнуть следующие осложнения:
- сужение щели сустава;
- остеофиты;
- остеосклероз;
- дегенеративно-дистрофические поражения хрящевой ткани.
В этих случаях наблюдается ограничение движения конечности, хронические боли в суставе и резкое снижение работоспособности.
Противопоказания и ограничения

Лечение гидрартроза предполагает полную или частичную иммобилизацию пораженного сустава. Необходимо ограничить подвижность конечности с помощью лангеты или повязки, а затем зафиксировать ее в приподнятом положении. Это позволит улучшить отток лимфы от места скопления жидкости.
В период обострения болезни обязательно ограничивается любая двигательная активность, в т.ч. бытовая. Людям с гидрартрозом в анамнезе рекомендуется отказаться от тяжелого физического труда и профессиональных занятий спортом.
Профилактика заболевания
Чтобы снизить риск развития гидрартроза, необходимо принимать следующие меры:
- своевременно лечить острые воспаления опорно-двигательной системы и купировать обострения хронических патологий;
- при инфекционно-воспалительных заболеваниях применять народные способы лечения только в дополнение к медикаментозным;
- при бактериальных инфекциях не прерывать курс приема антибиотиков самостоятельно;
- вести здоровый образ жизни;
- употреблять достаточно витаминов (А, В5, В6, В12, С, К и D3), минералов (селена, магния, кальция, марганца, меди и цинка) и омега-кислот;
- дозировать физическую нагрузку, обязательно выполнять разминку перед тренировкой или длительной прогулкой, а продолжительность занятия увеличивать плавно;
- регулярно проходить профилактический медицинский осмотр.
Заключение
Наследственные, гормональные, аллергические и другие факторы могут спровоцировать возникновение рецидивирующего гидрартроза. Несмотря на отсутствие воспалительного компонента, эта болезнь приносит дискомфорт пациенту, ограничивает двигательную активность и снижает качество жизни. При своевременном обращении к врачу-ревматологу можно купировать симптомы болезни и предупредить остаточные изменения структуры сустава.
Читайте также:


