Как проходит операция по удалению вентральной грыжи
- Виды и причины появления
- Способы удаления
- Как проводится операция — удаление грыжи живота?
- Послеоперационное восстановление
- Возможные осложнения
Одна из основных операций в хирургическом стационаре – удаление грыжи живота. Она проводится как экстренно, так и в плановом порядке.
Методика операции по удалению грыжи живота зависит от давности заболевания. От наличия ущемления и того, насколько своевременно пациент обратился за медицинской помощью.
Операция представляет собой выпячивание органов брюшной полости через несуществующие в норме отверстия. Например, в околопупочной области белой линии живота.
Виды и причины появления
- склонность к запорам;
- детский или пожилой возраст;
- нарушение анатомической целостности передней брюшной стенки, из-за ранее перенесенных операций;
- тяжелый физический труд;
- мужской пол;
- склонность к повышенной массе тела;
- сильный кашель или крик;
- повторные сложные естественные роды;
- травмы.
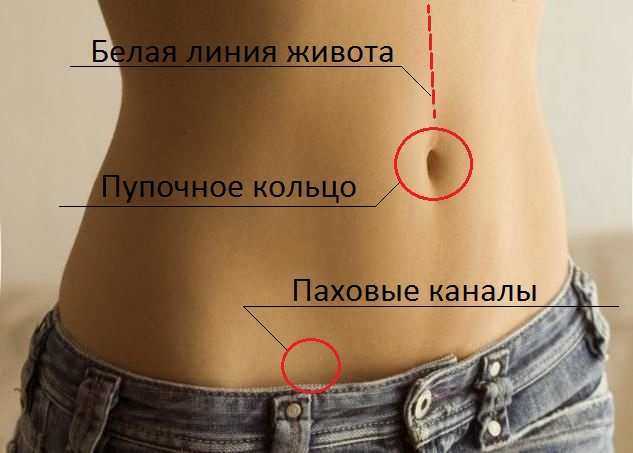
Грыжи белой линии живота бывают врождённые и приобретённые. Они редко достигают диаметра более 10 см. Чаще они расположены над пупком и крайне редко ущемляются.
Клиническая картина проявляется болью в том органе, который попадает в грыжевой мешок. Это может быть сальник, петли тонкой кишки, мочевой пузырь.
В случае попадания в грыжевые ворота петель кишечника возникают неприятные ощущения. Это может быть жжение в петлях кишки в верхней половине живота. В детском возрасте грыжи белой линии практически не встречаются.
Способы удаления
Операция – герниопластика может проводиться следующими способами:
- ушивание дефекта в белой линии кисетным, П-образным, узловыми и другими видами швов;
- пластика собственными тканями;
- лапароскопическая операция.
Операцию лучше проводить в плановом порядке не дожидаясь осложнений. По поводу которых придётся выполнять экстренное оперативное вмешательство. Лучше всего операцию проводить в специализированных клиниках по удалению грыжи.
Подготовка к операции включает в себя следующие анализы:
- клинический анализ крови; общий анализ мочи;
- биохимический анализ крови;
- коагулограмма – анализ на свёртываемость крови и длительность кровотечения;
- определение группы крови и резус фактора;
- кровь на реакцию Вассермана, ВИЧ, гепатиты;
- рентгенография органов грудной клетки;
- ультразвуковая допплерография сосудов нижних конечностей;
- при наличии сахарного диабета показана консультация эндокринологом;
Если у больного имеется язвенная болезнь желудка или двенадцатиперстной кишки, то необходимо выполнить ФГДС.
Как проводится операция — удаление грыжи живота?
Если содержимым грыжевого мешка является предбрюшинный жир, то операция включает в себя наложение П-образных швов. Предварительно надо убедиться, что внутри грыжевых ворот находится только брюшной жир и отсутствуют петли кишечника.
При больших выпячиваниях, производится удаление грыжи белой линии живота. Операция выполняется лапароскопически и включает в себя установку сетки в область расхождения листков апоневроза.
Сетка имплантируется в том случае, когда своих местных тканей не хватает для выполнения пластики. Также, если соединительная ткань очень мягкая, рыхлая, существует опасность рецидива грыжи.
Имеются следующие преимущества использования сетки во время операции:
- Практически исключаются рецидивы грыж.
- Легче протекает послеоперационный период, меньше болей в послеоперационной ране, т. к. меньше натяжение местных тканей в зоне оперативного вмешательства.
- Возможность раньше активизировать больного, восстановление качества жизни.
- Этот способ существенно снижает длительность оперативного вмешательства.
- Значительно меньшее количество шовного материала используется в процессе операции, и, следовательно, снижается риск возникновения лигатурных свищей.
- Сетка быстро прорастает фиброзной тканью и капиллярами, не отторгается, не требуется её удаления в дальнейшем.
При расхождении прямых мышц живота сбоку от белой линии используется лапароскопия. Она позволяет сделать оперативное вмешательство менее травматичным и послеоперационный период более гладким.
Удаление грыжи живота с применением лапароскопической методики позволяет:
- выполнять эту операцию у пожилых пациентов
- или больных, страдающих тяжёлой сопутствующей соматической патологией.
Лапароскопия желательна, когда есть подозрение, что содержимое грыжевого мешка заполнено петлями кишечника и ревизию грыжи надо проводить со стороны брюшной полости.
Особенностями хирургического лечения послеоперационных грыж является необходимость выделения грыжевого мешка из спаек, образовавшихся с момента предыдущей операции.
В этой ситуации также хороший эффект даёт лапароскопия, т. к. она позволяет значительно снизить риск развития интраоперационных осложнений. Чем аккуратнее выполнена операция, меньше травматизация тканей, кровотечение. Тем меньше риск развития нагноения и возникновения рецидива грыжи.
Послеоперационное восстановление
В послеоперационном периоде необходима ранняя активизация в бандаже. Это необходимо для профилактики развития такого опасного вида осложнений как гипостатическая пневмония.
Особенности послеоперационного периода зависят от того на каком этапе заболевания выполнялась операция. Предшествовало ли оперативному вмешательству ущемление петель кишечника, а также какие имеются сопутствующие соматические заболевания.
Ношение бандажа является строго обязательным.
При неосложнённом течении послеоперационного периода, пребывание в стационаре составляет 1 сутки после операции.
Целью использования послеоперационного бандажа является:
- уменьшение болевого синдрома;
- снижение вероятности развития рецидивных грыж после операции;
- бандаж предохраняет от инфекций, раздражения кожи, способствует быстрейшему восстановлению двигательной активности.
После восстановления перистальтики кишечника постепенно расширяется диета, разрешается употребление пищи. Особенности питания подразумевают употребление здоровой пищи. Пищи богатой клетчаткой, с целью профилактики запора, заболеваний других органов желудочно-кишечного тракта.
Реабилитация после удаления грыжи протекает легче, если оперативное вмешательство выполнялось лапароскопически. При этой методике отсутствуют большие травмирующие разрезы и болевой синдром после операции менее выражен.
Процесс реабилитации включает в себя контроль над следующими основными параметрами:
- Изменение температуры 2 раза вдень утром и вечером.
- Перевязки до снятия швов и контроль за послеоперационной раной. Швы снимаются на 7-10 день после операции.
- Отказ от вождения машины в ближайшие 2 суток после операции, т. к. анестетики, которыми проводился наркоз, снижают внимание, способность управлять транспортным средством.
- Если человек занимается умственным трудом, то возвращение на работу возможно через несколько дней после операции.
- При физической работе нужна будет реабилитация в течение нескольких недель после операции, которая будет включать ЛФК, массаж.
Возможные осложнения
В послеоперационном периоде могут развиться следующие осложнения:
- нагноения;
- кровотечения;
- рецидивы грыжи;
В случае своевременно выполненной операции, выполнения назначений врача, соблюдения режима питания и двигательной активности, то вероятность развития осложнений будет минимальной.
При появлении жалоб на неприятные ощущения и дискомфорт в области средней линии живота, необходимо:
- обратиться к врачу;
- сдать анализы крови;
- выполнить УЗИ органов брюшной полости.
Своевременная диагностика и лечения позволят вовремя выполнить операцию, исключить возможность осложнений и рецидивов.
Еще некоторые подробности об этой операции, вы можете увидеть из передачи Елены Малышевой.
После операций на органах брюшной полости есть вероятность возникновения осложнения — вентральной грыжи. Это опасное заболевание, доставляющее дискомфорт пациенту. Единственным надежным способом лечения данной патологии является хирургическое вмешательство. Больному надо знать, как проводится операция по удалению послеоперационной грыжи и какими способами можно восстановить организм после хирургического лечения.

После операций на органах брюшной полости есть вероятность возникновения осложнения — вентральной грыжи.
Послеоперационная грыжа
Данная патология возникает вследствие истончения соединительной ткани и мышц в области послеоперационного рубца, в результате чего внутренние органы выходят за пределы брюшной стенки под кожу. Главным проявлением заболевания является наличие выпячивания вдоль послеоперационного рубца. Осложнение может возникнуть в любой момент после операции. Пациента беспокоят зуд и жжение в области рубца, боль, которая возникает в покое и при физической нагрузке. Также характерны отрыжка, изжога, рвота и тошнота, ощущение тяжести в эпигастральной области после еды.
Причины повторного появления грыжи
Потребность в проведении операции при вентральной грыже возникает достаточно часто. Причиной являются экстренные хирургические вмешательства, при которых отсутствует адекватная предоперационная подготовка.
Возникновение данной патологии наблюдается при нарушениях техники проведения операции: неверно выбранный вид оперативного доступа и шовного материала, неправильное ушивание раны. Послеоперационные осложнения, такие как нарушение регенерации тканей, воспалительный процесс в ране, расхождение швов, тоже оказывают влияние на формирование грыжи.
Существует ряд сопутствующих заболеваний, которые нарушают процесс заживления тканей или повышают внутрибрюшное давление, тем самым провоцируя появление грыжи:
- сахарный диабет;
- анемия;
- туберкулез;
- ВИЧ;
- гиповитаминоз;
- заболевания пищеварительного тракта, сопровождающиеся запорами;
- опухоли мочеполовой системы, затрудняющие акт мочеиспускания;
- болезни дыхательных путей, сопровождающиеся надсадным кашлем.






Если пациент игнорирует предписания врача в послеоперационном периоде: занимается тяжелым физическим трудом, не соблюдает диету и питьевой режим, не следит за весом, не носит бандаж — появляется дополнительный риск развития осложнений.
Однако существуют неустранимые факторы риска, которые не зависят ни от пациента, ни от врача:
- пожилой возраст больного;
- травмы и операции на органах брюшной полости в анамнезе;
- неоднократные роды;
- предрасположенность к появлению грыж, передающаяся по наследству.






Чаще всего грыжи живота появляются после аппендэктомии, операций на желчном пузыре и печени, хирургического лечения выпячивания кишечника через пупочное кольцо, гинекологических операций.
Почему нужно проводить операцию
Появление грыжи указывает на то, что внутренние органы изменили свое положение. Это опасно нарушением функций всех органов, входящих в грыжевой мешок. Существуют консервативные методы лечения, но они не в состоянии устранить грыжу и могут использоваться лишь для временного облегчения состояния больного. Отсутствие оперативного лечения может привести к следующим тяжелым осложнениям:
- Ущемление грыжи — сдавление грыжевого мешка в грыжевых воротах. В результате в пострадавших органах происходит нарушение кровообращения и отмирание тканей.
- Флегмона — развитие воспалительного процесса в грыжевом мешке.
- Копростаз — застой кала в толстом кишечнике, сопровождающийся интоксикацией организма.
- Травматизация грыжи — происходит при случайном ударе в ее область. Может сопровождаться разрывом грыжевого мешка.
- Новообразования грыжи, исходящие как из ее стенок, так и из органов, являющихся ее содержимым.
Во избежание развития данных осложнений важно как можно раньше собрать все необходимые анализы и провести оперативное лечение послеоперационной грыжи.
Оперативное вмешательство
Оперативное вмешательство возможно при отсутствии противопоказаний, к которым относятся беременность, онкологические заболевания в терминальной стадии, тяжелые сопутствующие соматические патологии.
Существует несколько видов хирургического лечения послеоперационной грыжи. Выбор метода зависит от размера грыжевого мешка, состояния кожи и подкожной клетчатки, локализации грыжевого дефекта, размера грыжевых ворот, наличия или отсутствия спаек в грыжевом мешке.
Данное лечение относится к ненатяжному типу герниопластики, при котором используют сетки из синтетических полимерных материалов. Эндопротез является хорошо растяжимым, эластичным, надежным, поэтому его применение снижает вероятность повторного образования грыжи, а заживление раны происходит безболезненно и быстро.

При пластике грыжи спользуют сетки из синтетических полимерных материалов.
В течение 1 месяца после операции сетчатый имплант прорастает соединительной тканью, образуя стенку, которая защищает ткани от повторного расхождения. В зависимости от доступа герниопластика бывает открытой и эндоскопической.
Операция проходит под внутривенным или общим наркозом. Хирург делает окаймляющий послеоперационный рубец разрез, после чего производится выделение и вскрытие грыжевого мешка. Если между органами, находящимися в его составе, образовались спайки, их рассекают. После этого содержимое грыжевого мешка нужно либо убрать, либо возвратить в брюшную полость.
Дефект в абдоминальной полости закрывают сетчатым эндопротезом, затем происходит наложение швов.
Данный метод является самым прогрессивным и малотравматичным, т.к. оперативный доступ осуществляется через 3 небольших прокола на передней брюшной стенке, через которые вводятся специальные инструменты. Алгоритм операции такой же, как и при открытом доступе. Единственным отличием является способ установки эндопротеза: при открытом доступе он помещается в рану через наружный разрез, при эндоскопической операции имплант устанавливают изнутри брюшной полости.
Эндоскопическая герниопластика имеет следующие преимущества:
- абсолютное отсутствие дискомфорта и боли после операции;
- отсутствие вероятности появления послеоперационных грыж в местах проколов;
- низкая вероятность рецидива;
- быстрая реабилитация пациента.

Быстрая реабилитация пациента это преимущество эндоскопической герниопластики.
Иногда удаление грыжи целесообразно совместить с абдоминопластикой — хирургической коррекцией пропорций живота. Такая операция показана при излишках кожи и жировых отложений на передней брюшной стенке, которые не устраняются консервативными методами.
Реабилитация после удаления грыжи
После операции необходимо соблюдать лечебную диету: исключить пищу, вызывающую метеоризм, не переедать, питаться 5 раз в день малыми порциями. Предпочтительные способы приготовления блюд: тушение, запекание, варка.
Еда должна быть жидкой либо кремообразной в течение нескольких дней после хирургического вмешательства.
После операции хирурги рекомендуют носить специальный бандаж. Его задача состоит в том, чтобы снять часть нагрузки с передней брюшной стенки и защитить шов от расхождения. Длительность ношения бандажа определяет врач.
При применении малоинвазивных методик пациент может быть отпущен домой уже через день после операции, при открытой герниопластике — через неделю. Спустя 2-3 недели можно заниматься умеренными физическими нагрузками. К привычному образу жизни больной возвращается через месяц. Показаны регулярные упражнения, направленные на укрепление мышц пресса, для профилактики повторного грыжеобразования.
Отзывы
Анастасия, 30 лет, Красноярск
Послеоперационная грыжа возникла после кесарева сечения. Хирург сказал, что ее нужно оперировать, т.к. может произойти ущемление внутренних органов. Был предложен эндоскопический метод — как самый безопасный и малотравматичный. Преимуществом также является и то, что после лапароскопии швов практически не видно, а это важно для любой женщины. Единственное, что смущало, — это цена, поскольку такая операция стоит дороже.
Удаление послеоперационной грыжи проводили в частной клинике. Результатом осталась довольна: восстановление прошло быстро и безболезненно, через 2 дня можно было уйти домой. Швы небольшие и аккуратные, рецидива болезни больше не было, хотя прошло уже более 5 лет.
Иван, 60 лет, Москва
Послеоперационная грыжа появилась после удаления аппендикса. Грыжесечение проводили открытым доступом, под общим наркозом. Длительность госпитализации составила 4 недели. Шов заживал долго, поскольку болею сахарным диабетом. С момента операции прошел год, пока ничего не беспокоит.
Вентральными грыжами принято называть все грыжевые выпячивания, расположенные на передней брюшной стенке, хотя в Европе этот термин используют для описания образований, которые формируются при расхождении послеоперационного рубца. К вентральным относят пупочный грыжевый дефект, а также возникающий на спигелиевой и белой линии живота.
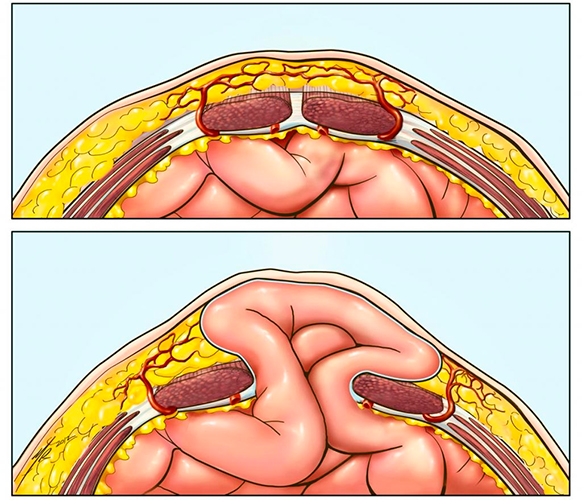
Под напором внутрибрюшного давления в щель выпячивается брюшина. Это начальная стадия грыжи, называемая предбрюшинной липомой. Она выглядит, как небольшая опухоль, мягкая на ощупь, которая при надавливании возвращается в брюшную полость. Со временем дефект расширяется, после чего формируется зрелая грыжа, в которой различают:
- грыжевые ворота – отверстие, в которое попадает содержимое полости живота;
- грыжевой мешок – растянутый участок брюшины и кожи на животе, который покрывает органы при их выбухании наружу;
- грыжевое содержимое – часть органа, близко расположенного к воротам грыжи, который находится в грыжевом мешке в момент его выпячивания, в случае вентральных грыж чаще всего это сальник, петли тонкого кишечника, желудок, круглая связка печени.

Первопричиной образования вентральной грыжи является увеличенная сила давления на переднюю стенку живота изнутри на фоне снижения прочности мышц и сухожилий. Все вентральные грыжи можно разделить на:
- травматические, образующиеся в месте травмирования (глубоких порезов, пробития брюшной стенки), после операции;
- дистрофические, спровоцированные изменением структуры и тонуса тканей.

Появление грыжи провоцирует повышение внутрибрюшного давления, причиной которого могут стать:
- заболевания дыхательной системы, сопровождаемые сильным кашлем: бронхит, особенно в хронической форме, бронхиальная астма;
- диастаз прямых мышц живота, когда происходит растяжение белой линии, чаще встречается у женщин после беременности или у молодых мужчин после поднятия тяжестей;
- ожирение, значительный слой жировой прослойки на животе;
- скопление жидкости в брюшной полости (асцит) при циррозе печени, сердечно-сосудистых болезнях, заболевании почек, у женщин бывает при эндометриозе, кисте яичника;
- врожденная слабость соединительной ткани;
- резкое похудение, значительный дефицит массы тела;
- сахарный диабет и другие эндокринные заболевания;
- возрастные изменения у людей пожилого возраста затрагивают все ткани организма, вызывая деформацию сухожильных волокон;
- затрудненное мочеиспускание при воспалении предстательной железы (простатите), аденоме простаты и других патологиях;
- заболевания периферической нервной системы;
- хронические запоры, усиление образования газов в кишечнике, вздутие живота.
Привести к развитию вентральной грыжи может частая рвота. У женщин дополнительным причинным фактором становится гормональная перестройка организма в период менопаузы, когда возникает дефицит коллагена за счет снижения его синтеза в организме.
К физиологическим причинам появления грыжи относят тяжелый физический труд, связанный с напряжением брюшной стенки, поднятием тяжестей. В группе риска спортсмены, занимающиеся тяжелой атлетикой, а также люди, предпочитающие силовые нагрузки со штангой, гантелями.
Послеоперационная вентральная грыжа появляется:
- при нагноении шва и расхождении рубца;
- после многочисленных релапаротомий (при повторных полостных операциях);
- после дренирования, тампонирования брюшной полости;
- несоблюдение ортопедического режима: ранняя физическая нагрузка и неприменение послеоперационного бандажа;
- послеоперационный парез кишечника (нарушение моторики);
- дефицит аскорбиновой кислоты, которая участвует в реакции образования проколлагена.
Главным фактором развития грыжевого выпячивания после операции является нарушение метаболизма соединительной ткани. В результате в формировании рубца участвуют тонкие нити коллагеновых волокон с низкой плотностью, что не может обеспечить прочное сращение.
Образование вентральных грыж прежде всего ожидаемо у людей с наличием осложнений, которые возникли в первые полгода после операции. Доказано, что у таких пациентов в слоях брюшной стенки долго сохраняется воспаление, вследствие чего края послеоперационной раны долго и некачественно срастаются.






Единственным эффективным методом лечения при возникновении вентральной грыжи является операция по ее удалению. Выпячивание органов брюшной полости в подкожно-жировое пространство представляет собой дефект каркаса мышечно-сухожильного комплекса передней брюшной стенки. Такие грыжи появляются до 20% оперированных людей. Из этого числа у половины людей нарушение возникает уже на первом году после проведения операции. У другой половины пациентов оно наблюдается в течение 5 лет.
Составляющие послеоперационной вентральной грыжи:
- грыжевые ворота — это область несостоятельности, слабое место передней брюшной стенки;
- грыжевой мешок — это любая зона брюшины, растянувшаяся из-за высокого внутрибрюшного давления;
- грыжевое содержимое — это орган либо его часть, что выходит в грыжевой мешок под высоким давлением в брюшной полости.
Больного беспокоят жжение, зуд в области послеоперационного рубца. При физической активности может возникать боль. Возможны также изжога, отрыжка, тошнота, ощущение тяжести после принятия пищи.
Причины возникновения грыж
Выделяют 2 фактора, обусловливающих предрасположенность к появлению грыжи, – слабость брюшной стенки и высокое давление внутри брюшины. Любой из факторов может иметь врожденные причины или развиваться под действием неблагоприятных условий. К ним относятся:
- аденома простаты у мужчин;
- абсцесс в брюшной полости;
- перенесенное хирургическое вмешательство;
- стремительный набор либо потеря веса;
- некачественное ушивание послеоперационного разреза.
Если речь идет о послеоперационной аномалии, ответственность за ее формирование лежит в равной степени как на враче, так и на пациенте. Если больной не выполняет назначенные ему предписания в период реабилитации, риск развития патологии возрастает.
Образование грыжи не исключено на фоне затянувшегося заживления либо при проведении операции повторно на одном и том же участке.
Диагностика вентральных грыж
Постановка точного диагноза не вызывает особых проблем у специалистов. Однако если у пациента существенные жировые отложения на передней брюшной стенке, прибегают к вспомогательным методам диагностики – МРТ, УЗИ, КТ.
Перед операцией доктор назначает обследования:
- общий и биохимический анализ крови;
- общий анализ мочи;
- анализы на ВИЧ-инфекцию, сифилис, гепатит В, С;
- ЭКГ, спирография, если грыже присущи большие размеры.
Пациентов старше 40 лет направляют за дополнительной консультацией терапевта. При подозрении на скользящую грыжу делают цистографию, ирригографию. Видеоэндоскопическое исследование способствует выявлению сопутствующих нарушений, которые надо учитывать при назначении медикаментов.
Показания и противопоказания к операции
Все грыжи лечат только посредством оперативного вмешательства. Исключение составляют маленькие дети, у которых пупочные виды патологии в некоторых случаях удается устранить с помощью консервативного лечения.
Абсолютными показаниями к операции являются осложненные формы грыж. Для спасения жизни закрытие грыжевого дефекта выполняют даже у людей пожилого возраста, когда риск появления осложнений слишком высок. Иногда к процедуре по удалению патологии вынуждает прибегнуть вероятность разрыва грыжевого мешка. Она появляется при истончении или изъязвлении кожи над аномалией.
Противопоказания к грыжесечению:
- преклонный возраст при проблемах с дыхательной либо сердечно-сосудистой системой;
- декомпенсированные пороки сердца;
- тяжелые заболевания печени, почек;
- истощение либо ожирение крайней степени;
- неоперабельные злокачественные опухоли.
Временные ограничения на выполнение мероприятия:
- инфекционные процессы в активной стадии;
- болезнь Боткина, сифилис, ВИЧ, туберкулез;
- наличие источников эндогенной инфекции (кариес, кожные болезни).
Способы устранения грыж
Вентральные грыжи не лечат консервативными способами. При ущемлении вправление возможно лишь в течение 6–8 часов после развития такого осложнения. При более продолжительном сроке без хирургической помощи не обойтись.
Цель оперативного вмешательства заключается в иссечении грыж и укреплении брюшной полости. Это делается за счет собственных тканей больного, но при отсутствии нужной прочности брюшной стенки используют сетчатые трансплантаты. При этом не всегда прибегают к общему наркозу. В зависимости от локализации грыжи достаточно спинальной анестезии.
- Натяжная герниопластика (традиционная). Этот метод используют чаще всего. Суть процедуры заключается в ушивании дефекта нерассасывающимся шовным материалом. Этот вариант эффективен при маленьких грыжах.
- Ненатяжная герниопластика. Предполагает установку на проблемную зону протеза из полипропиленовой сетки. Этому способу присуща низкая вероятность рецидива, к нему прибегают при значительных размерах дефектов.
- Протезирующая герниопластика. В брюшную полость помещают сетчатый имплантат. Это исключает инфицирование раны. Пациент очень быстро восстанавливается.
При расположении грыжи на белой линии живота, в районе паха назначают ношение бандажа. Но такая мера не считается лечебной. Бандаж способствует профилактике ущемления, ограничению роста выпячивания в размерах, облегчает общее самочувствие, если дефект провоцирует тянущие боли.
Послеоперационный период
После иссечения грыжи важно соблюдать лечебную диету. Из рациона следует убрать продукты, способствующие появлению метеоризма. Нужно не переедать, перейти на питание небольшими порциями 5 раз в день. Предпочтение следует отдать вареной, тушеной, запеченной еде.
Хирурги советуют носить бандаж. Он снимает часть нагрузки с брюшной полости и защищает шов от расхождения. Продолжительность его ношения определяет врач.
При использовании малоинвазивных методик больного могут отпустить домой уже через сутки после проведенных медицинских манипуляций. Спустя 2–3 недели можно начать заниматься физкультурой. К обычному образу жизни возвращение происходит примерно через месяц. Рекомендованы регулярные упражнения, укрепляющие мышцы пресса.
Профилактика вентральных грыж
Базовой профилактической мерой выступает поддержание здорового образа жизни, в который входят:
- умеренные физические нагрузки;
- общее оздоровление организма;
- систематические профилактические осмотры.
Немаловажную роль играет рацион, соблюдение антисептических и асептических норм, отказ от курения, спиртного.
У нас проводят точную диагностику, на основе которой назначают оптимальный способ хирургического вмешательства. Лечение обусловливается общим состоянием организма, тяжестью дисфункции, наличием осложнений. В каждом отдельном случае его определяют персонально. Мы оказываем медицинские услуги более 14 лет. Наши врачи стажируются не только в России, но и за рубежом. Мы обеспечиваем комфортные условия, на наши услуги установлены адекватные цены.
На прием можно записаться с помощью онлайн-формы либо по телефону +7 (495) 681-23-45.
Читайте также:


