Как восстановить лицевой нерв поврежденный во время челюстной операции
Наиболее частыми причинами повреждения лицевого нерва являются переломы височной кости, тупая или проникающая травма головы и шеи, ятрогенная операционная травма. Наиболее частыми причинами таких травм являются дорожно-транспортные происшествия, хотя в последние годы в связи с использованием ремней и подушек безопасности частота повреждения лицевого нерва при дорожно-транспортных происшествиях значительно уменьшилась. Лечение травматических повреждений лицевого нерва во многом основано на тех же принципах, что и при параличе Белла.
После тщательного сбора анамнеза и объективного обследования больным выполняется аудиометрия и электродиагностическое тестирование. Дополнительно проводятся рентгенологические исследования (КТ височных костей — тонкие срезы в аксиальной и коронарной проекциях в костном окне), позволяющие установить места перелома височной кости, которые могут быть множественными; к сожалению, точно установить место повреждения не всегда возможно.
Экспериментальные исследования на животных показали, что необходимость в хирургическом лечении при травматическом повреждении лицевого нерва возникает в том случае, если перерождение нерва достигает 90% или более в течение одной недели после травмы. К тому же время от начала паралича дает определенную предпосылку для понимания предположительного механизма травмы; так, отдаленный паралич чаще всего отражает отек нерва вследствие травмы или реактивации вирусной инфекции, а мгновенный паралич происходит чаще всего от разрыва нерва или сдавления, к примеру, костным отломком.
В некоторых случаях, когда пациент поступает в бессознательном состоянии, установить срок возникновения паралича бывает невозможно. Электродиагностическое тестирование можно проводить и в бессознательном состоянии в тех случаях, когда спустя 72 часа после травмы имеется подозрение на наличие травматического паралича лицевого нерва и валлеровского перерождения. Из-за отсутствия асимметрии лица в редких случаях двухсторонний паралич не обнаруживается.
Переломы височной кости делят на продольные (вдоль оси пирамиды височной кости), поперечные (под прямым углом к пирамиде височной кости) или смешанные/сложные/косые. Травмы височной или теменной области черепа приводят чаще всего к продольным переломам пирамиды, которые встречаются в 90% среди всех переломов височной кости. При этих переломах наблюдается кондуктивная тугоухость, связанная со смещением барабанной перепонки и барабанной полости и гематотимпанумом. Лицевой нерв повреждается в 20-25% случаев при продольных переломах, обычно это происходит в преганглионарной зоне, в которой ствол нерва может быть разорван, может быть нарушена целостность оболочки нерва, либо нерв может быть растянут.
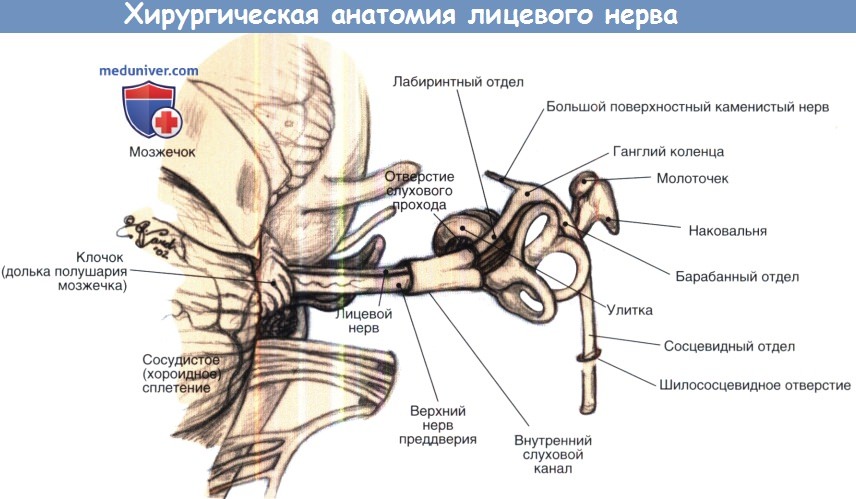
Направление и взаимоотношение левого лицевого нерва от мостомозжечкового соединения до внутривисочного участка.
Травма затылочной области чаще приводит к поперечному перелому пирамиды височной кости, который встречается приблизительно в 10% наблюдений. Манифестацией поперечного перелома являются сенсоневральная тугоухость и вестибулярные расстройства, связанные с повреждением капсулы костного лабиринта или ВСП. Несмотря на то, что эти переломы встречаются реже продольных, они довольно часто, приблизительно в 50% случаев, приводят к повреждению лицевого нерва. При поперечных переломах лицевой нерв обычно повреждается в лабиринтном сегменте.
Чаще всего травматическое повреждение лицевого нерва требует диагностической операции и восстановления нерва. Как будет обсуждено ниже, при восстановлении нерва чаще всего используется трансплантат нерва, хотя при поврежденной височной кости это будет особенно трудно. Хирургический доступ определяется размерами поврежденной части лицевого нерва и степенью остаточного слуха. Потенциальные хирургические доступы включают транслабиринтный, трансканальный, трансмастоидальный и доступ через среднюю черепную ямку (который может быть использован самостоятельно или комбинированно).
В тех случаях когда лицевой паралич развивается стремительно в результате экстратемпоральной травмы лицевого нерва (разрыв), восстановление должно быть выполнено в течение 72 часов от момента повреждения, учитывая электрофизиологиче-ское определение функции дистальных сегментов до проявления валлеровского перерождения. При наличии полного лицевого паралича, связанного с переломом или травмой височной кости, электрофизиологическое исследование должно проводиться спустя 72 часа, и решение о хирургическом вмешательстве должно основываться на вышеупомянутых критериях. При возможности, диагностическая операция и восстановление проводятся в пределах первой недели повреждения до образования грануляций и рубцевания, которые будут препятствовать адекватному восстановлению нерва.
Только в случаях полного лицевого паралича, связанного с переломом фаллопиевого канала и разрывом нерва, отчетливо видимым на КТ, показано хирургическое вмешательство без предшествующей первичной электрофизиологической диагностики.
Во многих случаях при повреждении лицевого нерва, связанного с тупой травмой височной кости, паралич может быть не распознан и не подтвержден в течение нескольких дней при наличии травм головного мозга или других повреждений, требующих интубации и седации пациента. В этих случаях и в случаях отдаленного наступления паралича в результате тупой травмы височной кости для решения вопроса о хирургическом вмешательстве поможет электродиагностическое тестирование. Для определения соответствующей тактики в таких случаях многие хирурги используют диагностические критерии, предназначенные для паралича Белла. Хирургическая декомпрессия всех вовлеченных при переломе височной кости сегментов нерва должна быть выполнена посредством доступов через среднюю черепную ямку, трансмастоидальным или транслабиринтным доступом (в случаях отсутствия слуха).
Когда рентгенологически не удается идентифицировать участок поврежденного нерва, хирургическое вмешательство преследует цель выполнить минимальную декомпрессию лабиринтного сегмента лицевого нерва с последующем решением вопроса о тотальной декомпрессии.
Ятрогенное повреждение лицевого нерва может произойти даже в руках высококвалифицированного отохирурга и при отсутствии прямой травмы. К примеру, термическое повреждение лицевого нерва может произойти вследствие перегрева при неадекватной ирригации в случае использования алмазного бора при сверлении. Аналогично, при удалении патологических образований (холестеатомы, опухоли, грануляционной ткани), прилежащих к лицевому нерву, может быть нарушено его кровоснабжение, и в результате ишемии наступит временный паралич. При хирургии среднего уха наиболее частым местом повреждения является барабанный сегмент, так как именно здесь чаще всего встречаются дегисценции в стенке фаллопиева канала.
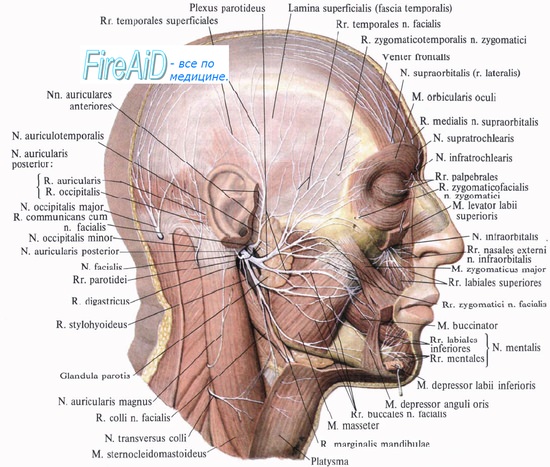
Во время операции на сосцевидном отростке лицевой нерв повреждается чаще всего в области второго колена. Существует несколько факторов, способствующих ятрогенному повреждению лицевого нерва. Это, прежде всего, технические погрешности хирурга и недостаточное знание анатомии этой области. В некоторых случаях повреждение лицевого нерва может являться результатом врожденных пороков развития, таких как дегисценция или дупликатура. Кроме этого, рубцовые изменения после перенесенной операции на ухе или эрозирование стенки фаллопиевого канала с вовлечением нерва вследствие патологического процесса (например, холестеатомы) могут приводить к тому, что нерв становится более уязвимым.
Тактика ведения случаев ятрогенного паралича лицевого нерва полностью зависит от добросовестности хирурга. Если больной пробуждается после операции на среднем ухе или сосцевидном отростке с внезапным парезом лицевого нерва, ему необходимо уделить безотлагательное внимание. Часто лицевой парез бывает вызван временным действием местной анестезии и полностью проходит спустя несколько часов после операции. Если имеется смещение или ослабление мастоидальной повязки или тампонады канала, то в этих случаях возможно воздействие на обнаженный нерв либо силы избыточного давления, либо травмирующей силы. В случае, если лицевой паралич не проходит спустя несколько часов, хирургу необходимо решить, мог ли нерв быть поврежден во время операции. Если имеются какие-либо сомнения и паралич не проходит, должна быть выполнена диагностическая ревизия.
В тех случаях, когда во время операции хирург выделял лицевой нерв и имеется уверенность, что нерв интактен, паралич, вероятнее всего, связан с отеком. Лечение в этом случае включает в себя назначение кортикостероидов, электродиагностическое тестирование и ряд последовательных объективных обследований.
Любое хирургическое вмешательство на лицевом нерве или вблизи ствола нерва может привести к его повреждению. В этих случаях использование интраоперационного нейрофизиологического мониторинга (ЭМГ) лицевого нерва очень важно для профилактики его повреждений. Во время операции монитор в реальном времени постоянно информирует операционную бригаду звуковыми и визуальными сигналами о состоянии лицевого нерва. Учитывая, что монитор не функционирует во время использования электрокаутера, операционное поле покрывается пластиковой пленкой таким образом, чтобы половина лица осталась обозрима операционной сестре для наблюдения за движениями мышц лица в дополнение к электрофизиологическому монитору. Во время вмешательства на основании черепа (например, удаление опухолей в мостомозжечковом углу, к примеру, вестибулярной шванномы) лицевой нерв повреждается очень легко, особенно при опухолях больших размеров и при прорастании нерва опухолью.
Хотя нейрофизиологический мониторинг лицевого нерва является стандартом помощи при нейрохирургии основании черепа, ряд исследований показал, что мониторинг лицевого нерва и при хирургии барабанно-сосцевидной области может помочь избежать интраоперационного повреждения лицевого нерва. Хотя мониторинг и не может заменить опыт, полученный в результате тренировок в лабораториях на блоках височных костей или в операционной, но может быть чрезвычайно полезным для хирургов всех уровней. Мониторинг предназначен для идентификации и определения местоположения лицевого нерва, определения щадящего пути выделения и высверливания и минимизации раздражения нерва вследствие прямой травмы его ствола или растяжения. Мониторинг можно также использовать для обнаружения места блока нервной проводимости при остром лицевом параличе: блок должен находиться между участком ствола нерва, который отвечает на электрическую стимуляцию и участком, который уже не отвечает.
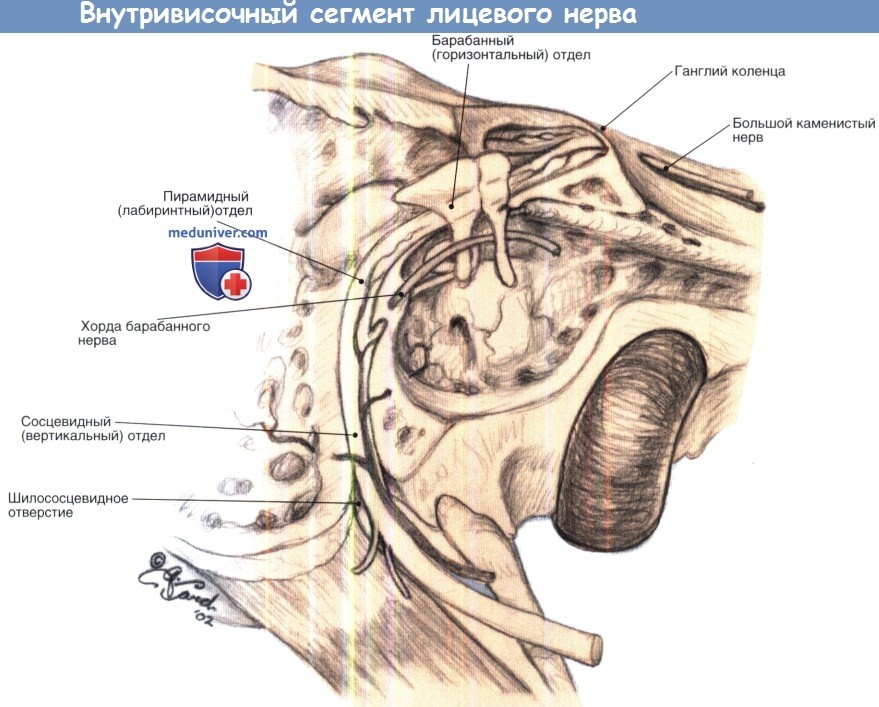
Внутривисочный сегмент лицевого нерва.
Электрическая стимуляция нерва после завершения операции позволяет убедиться в сохранении его целостности. Ряд исследований показал, что интраоперационное измерение СМПД коррелирует с послеоперационной функцией лицевого нерва, например, после удаления вестибулярной шванномы.
Медленно проявляющийся лицевой парез или паралич после отологических или нейроотологических операций (отсроченный лицевой паралич) является хорошо описанным феноменом, часто встречающимся вследствие вирусной реактивации в пределах узла коленца в результате хирургического вмешательства. Некоторые авторы описывают в своих работах отдаленный лицевой паралич после барабанно-сосцевидной, стремянной, кохлеарной имплантации, рассечения вестибулярного нерва или операции по поводу невриномы слухового нерва. Чаще всего отдаленный лицевой паралич наблюдается после операции по поводу невриномы слухового нерва (2,2-29% всех случаев), также описаны случаи после вестибулярной нейрэктомии (0-18%), стапедэктомии/стапедотомии (0,5-1%), операции на эндолимфатическом мешке (1%), кохлеарной имплантации (0,4-0,7%) и хирургии барабанно-сосцевидной области (0,38-1,4%).
Типично протекающий отдаленный лицевой паралич наблюдается между 3-ми и 12-ми послеоперационными сутками, хотя иногда может проявиться и спустя несколько недель. Ряд авторов в работах, основанных на серологических исследованиях, наряду сданными экспериментальных исследований на животных приходят к выводу, что отдаленный лицевой паралич проявляется следствием реактивации латентной герпес-вирус -ной инфекции в пределах лицевого нерва, при термических или механических манипуляциях во время операции этой области. Большинство пациентов, перенесших отдаленный лицевой паралич, могут рассчитывать на возвращение нормальной или почти нормальной функции (по шкале HBI-II) в пределах одного или двух месяцев, хотя в некоторых случаях восстановление занимает более длительный срок.
Некоторые авторы настаивают на использовании антивирусных препаратов для профилактики и лечения отдаленного лицевого паралича после нейроотологических операций, однако принимая во внимание высокую частоту спонтанного восстановления, для определения эффективности данной терапии необходимы проспективные контролируемые клинические исследования. По данным одного исследования, хирургическая профилактическая декомпрессия фаллопиева канала в лабиринтном сегменте в процессе операции по поводу удаления невриномы слухового нерва посредством транслабиринтного доступа и доступа через среднюю черепную ямку продемонстрировала более благоприятный период восстановления в отличие от удаления опухоли без костной декомпрессии, хотя различий в частоте встречаемости отдаленного лицевого паралича выявлено не было.

Вживление зубного имплантата относится к сложным стоматологическим операциям и не застраховано от неприятностей. Грамотное выполнение всех этапов протезирования повышает успешность процедуры. Повреждение нижнечелюстного нерва при установке дентальной конструкции — следствие врачебной некомпетентности. Небольшая травма чаще имеет благоприятный прогноз, тяжелое поражение и промедление с операцией, нередко заканчивается атрофическими процессами нервных волокон.
Содержание
Анатомия тройничного нерва
Тройничный нерв (5 пара) — крупный смешанный (чувствительно-двигательный), состоящий из трех ветвей:
- Глазничной (n. оphthalmicus).
- Верхнечелюстной (n. maxillaris).
- Нижнечелюстной (n. mandibularis).
Нижнечелюстная (НЧ) — третья ветвь тройничного, иннерующая кожу, слизистые оболочки органов нижней челюсти, мускулы нижней части лица. Расположение и параметры его в человеческом организме индивидуальны, обусловлены анатомическими особенностями. Нервный ствол состоит из 30-80 волокон, толщина находится в пределах 3,5-7,5 мм, длина — 0,5-2,0 см.
Корешки нижнечелюстного нерва передают информацию с нижней части лица и ротовой полости: зубов, десен, языка, наружной части уха. Двигательные — иннервируют жевательные и часть мимических мускул.

Три ветви тройничного нерва: 1) Глазничный; 2) Верхнечелюстной; 3) Нижнечелюстной
На выходе из черепа НЧ разделяется на две ветви:
1. Чувствительную (переднюю) — иннервирующую слизистые и кожные покровы:
- щеки, подбородка;
- дна ротовой полости;
- нижних зубов, челюсти;
- нижней губы, спинки языка;
- слюнных желез (подъязычных и поднижнечелюстных);
- части наружного уха.
2. Двигательную (заднюю) — обеспечивающую согласованную работу мышц:
- жевательных;
- челюстно-подъязычной;
- надподъязычной;
- небно-занавесочной;
- барабанной перепонки.
Повреждение нижнечелюстного нерва
Установка дентальных имплантатов в нижнюю и верхнюю челюсть выполняется под мандибулярным обезболиванием, подавляющим чувствительность нервных окончаний на 3-5 часов. Онемение нижней части лица в этот период считается нормой.
Непроходящая потеря чувствительности, боли, неконтролируемое слюнотечение, предполагают травму ветви тройничного нерва, которая проходит по нервному каналу нижней челюсти.
Повреждением считается травма одного из его пучков:
- Подбородочного: n. Mentalis.
- Язычного: n. Lingualis.
- Альвеолярного: n. alveolaris inferior.
Повреждающее действие оказывает:
- растяжение;
- компрессия;
- раздавливание;
- разрыв (частичный, абсолютный).
Травмирование нервных пучков при постановке искусственного зубного корня нижнего ряда, приводит к снижению чувствительности иннервируемых органов. Проявляется в болезненности и онемении:
- щек, 2/3 языка;
- зубов, десен;
- нижней губы, части подбородка.
Утрата чувствительности этих органов затрудняет уход за ротовой полостью, кожей лица, осложняет прием пищи, иногда нарушает мимику лица.
Симптомы поражения
Предположить, что задет нижнечелюстной нерв можно по признакам:
- онемение лица со стороны вживления: нижней губы, подбородка, языка, нижних зубов, щеки;
- болезненность в области импланта;
- появление обильного слюнотечения;
- поперхивание при приеме пищи, жидкости;
- возникновение мимических, артикуляционных нарушений.
Человек чувствует дискомфорт при уходе за кожей лица (неприятные ощущения во время бритья, наложении макияжа). Клинические проявления зависят от вида травмы и глубины поражения.
Виды повреждений челюстного нерва
- Невропраксия — незначительная травма: доброкачественное течение, благоприятный прогноз. При отсутствии повреждения целостности нервного пучка, самостоятельная регенерация наступает через месяц-полтора.
- Аксонотмезис — частичная дегенерация миелиновой оболочки: восстановление нервной ткани неполное, возможно через 1,5 месяца после повреждения. Требуется врачебная помощь.
- Невротмезис — полное повреждение: дегенеративные изменения биофизических, биохимических показателей нервной ткани. Прогноз неблагоприятный: высокий риск необратимой потери чувствительности.
Причины воспаления
Установка дентального имплантата должна проводиться с учетом параметров челюсти, размеров, особенностей альвеолярного отростка и костной ткани имплантируемой зоны. Досконально должен быть изучен рельеф канала, по которому проходит нижнечелюстной нервный пучок.

Отсутствие подготовки к имплантации, непрофессионализм — основная причина повреждения нижнечелюстной ветви.
Задеть или повредить сосудисто-нервный пучок можно:
- иглой во время выполнения анестезии;
- прямым давлением длинным имплантом;
- инструментом при формировании зубного ложа.
Повреждающими факторами являются длительный период ретракция лоскута и забор костного трансплантата. Восстановление чувствительности процесс длительный и проблематичный, задача имплантологов — свести потенциальные риски к минимуму.
Профилактика травмы
Профилактикой является качественная подготовка к операции, профессиональное выполнение манипуляций. Предупреждает неврологические осложнения доскональное изучение строения нижнечелюстного канала пациента, параметров альвеолярного отростка и топографическое положение нервного волокна.
Для этого назначаются:
- ортопантомограмма;
- компьютерная томография — 3-х мерное сканирование.

Проведение компьютерной томографии в качестве подготовки к имплантации
- правильное формирование ложа для импланта;
- аккуратное вживление дентальной конструкции;
- латерализация (изменение положения нерва) при близком его расположении.
Какие методики используют при лечении
Метод лечения зависит от степени поражения, проводится после оценки дефицита чувствительности. При невропраксии восстановление проходит самостоятельно в течение 4-6 недель. Врачебная помощь не требуется, поскольку структура нерва не нарушена.
При частичной дегенерации, симптомы ослабляются спустя два месяца после травмы. Для полного выздоровления понадобятся медицинские мероприятия. Онемение в течение 9-12 месяцев опасно необратимой дегенерацией нервных клеток. Микрохирургическое лечение бывает срочным (при открытой травме) и плановым (при закрытом повреждении).
- При онемении, не проходящем три месяца — ушивание, трансплантация;
- При дизестезии (извращение чувствительности) более 3-х месяцев — ревизия, декомпрессия, невролиз, ушивание и пересадка нерва;
- При гипестезии (снижение чувствительности) более 3-х месяцев — показано частичное вывинчивание или удаление конструкции, ревизия, пересадка, ушивание.
Показано при синдроме продолжительного воспаления нерва. Важным моментом является купирование болевого синдрома. Могут применяться:
- Антиневралгические препараты:
- Карбамазепин;
- Фенитоин;
- Баклофен.
- Антидепрессанты:
- Амитриптилин;
- Имипрамин.
- Средства местного назначения:
- мази с капсаицином;
- акупунктура;
- электростимуляция;
- физиотерапия.
Результаты терапии
На прогноз микрохирургического и терапевтического лечения влияют:
- возраст, состояние здоровья пациента;
- мастерство, опыт хирурга;
- продолжительность периода между повреждением и операцией.
В 80% случаев невротмезиса, прооперированного в первые 5 месяцев после травмы, наблюдалось частичное восстановление функции нижнечелюстного нерва. Промедление с оперативным вмешательством планомерно снижает шанс выздоровления. Обращение к нейромикрохирургу через год и более после травмы, имеет шанс на успех всего 10%.
Заключение
Установка дентального имплантата связана с риском повреждения нижнечелюстной ветви тройничного нерва. Это знает врач и обязан учесть пациент. Тщательное обследование анатомических особенностей челюсти пациента, аккуратность на всех этапах процедуры вживления, сведут риск к минимуму.
При появлении характерных симптомов нарушения чувствительности, обращение за врачебной помощью должно быть в ближайший период.
-
Вход Регистрация
- Главная →
- Новости и статьи по стоматологии →
- Хирургия →
- Лечение пересеченного подбородочного нерва
Фолликулярные кисты являются самым распространенным повреждением костной ткани челюстей в детском возрасте. Фолликулярные кисты составляют 20-24% от всех одонтогенных кист челюстей с эпителиальной выстилкой. Данное заболевание всегда связано с непрорезованием или неправильным развитием зубного зачатка. Кисты наиболее часто располагаются за третьими нижними молярами, несколько реже около клыков на верхней челюсти, затем около верхних третьих моляров и еще реже около верхнего правого центрального резца.
Остальные одонтогенные кисты в детском возрасте встречаются не очень часто. Исследования показали, что около 9% фолликулярных и 1% радикулярных кист образуются в первое десятилетие жизни (по данным Donath: 4% и 1% соответственно).
Нарушения чувствительности, такие как парестезия, анестезия, гипостезия и гиперестезия, довольно часто встречаются в челюстно-лицевой области. Подбородочный нерв может быть поврежден в результате травмы, при проведении местной анестезии, из-за развития опухоли, в процессе удаления кисты, установки имплантата, удалении зубов и ятрогенных факторов. По силе повреждение подбородочного нерва широко варьирует: от легкого ушиба до полного пересечения.
Нейрохирургия в челюстно-лицевой области наиболее часто связана с операциями на тройничном и лицевом нервах и их ветвях. Тройничный нерв и его ветви могут быть повреждены в результате переломов костей лицевого скелета, при операциях по поводу опухолей, установки имплантатов, но чаще всего в процессе удаления зубов, в частности нижних третьих моляров.
Цель описание данного клинического случая – показать процесс лечения и полного восстановления пересеченного подбородочного нерва.
Описание клинического случая.
На нашу кафедру стоматологом был направлен пациент 11 летний мальчик, родители которого обратились к врачу по поводу болезненной припухлости и внеротового свища в подподборордочной области. История болезни без особенностей. В анамнезе жизни у пациента велосипедная травма несколько лет назад.
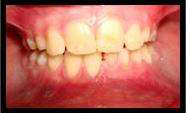
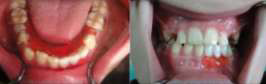
При внутриротовом осмотре: активная гнойная экссудация в межзубном промежутке между молочным нижним левым центральным резцом и клыком. Молочный нижний левый центральный резец, молочный нижний левый латеральный резец, а также нижний левый клык дали отрицательный ответ на электровозбуждение пульпы. Определяется припухлость с флюктуацией в районе зубов 71, 72, 73 со стороны преддверия полости рта. Припухлость с выпиранием кортикальной пластинки с щечной и язычной сторон в области 71,72,73 (фото 1).
Фото 1. Внутриротовой вид припухлости с измененным цветом слизистой с щечной стороны в области левого нижнего резца.
До оперативного вмешательства были проведены физикальные обследования, нейросенсорные тесты (болевая стимуляция, тактильная чувствительность и способность различать раздражители). Никакой нейросенсорной патологии не было обнаружено.
Рентгенологическое обследование.
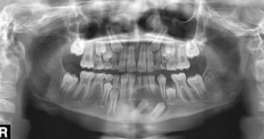
На обзорной рентгенограмме определяется участок просветления с четкими границами, овальной формы, в виде однокамерной полости со склерозированными краями размерами 46x41x45 мм. Участок просветления располагается вокруг двух ретинированных постоянных зубов и молочного левого резца, находящегося в зубном ряду (фото 2).
Фото 2. Панорамная рентгенограмма зубо-челюстной системы пациента, выполненная до хирургического вмешательства.
Для предотвращения развития инфекции за 3 дня до операции длительностью 7 дней были назначены препараты:
1. Пенициллин G 400 000 МЕ внутримышечно 2 раза в день
2. Ибупрофен 100мг/5 мл 2 раза в день
3. Хлоргексидин раствор для полоскания рта 2 раза в день
В процессе оперативного вмешательства внеротовой свищ был подвергнут кюретажу и затем дренирован дренажом Пенроуза.
План лечения состоял в удалении кисты и причинных зубов. В процессе удаления доктором был поврежден (полностью пересечен) подбородочный нерв. На задней стенке полости кисты наблюдался свободный конец пересеченного подбородочного нерва длиной около 15 мм. Практически сразу после повреждения анатомическая целостность нерва была восстановлена в отделении челюстно-лицевой хирургии. Соединенные нервные волокна были проложены по нижней стенке полости без натяжения, тем самым обеспечивая возможность полного функционального восстановления ткани.
Оперативное вмешательство нейрохирургов состояло в восстановлении подбородочного нерва путем наложения анастомоза конец-в-конец между свободным концом нерва и ближайшей частью нерва под надкостницей с щечной стороны, используя материал нейлон 7,0 с наложением шва стандартной техникой (фото 5,6). После операции пациент предъявил жалобы на чувство онемения в области подбородка – зоне, иннервируемой подбородочным нервом.
Фото 3. Вылущенная киста с удаленными молочными и ретенированными постоянными зубами.
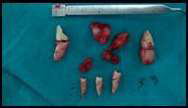
Фото 4. Пересеченный подбородочный нерв.
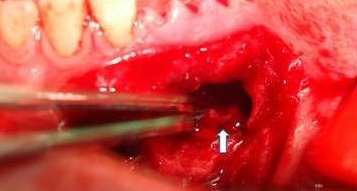
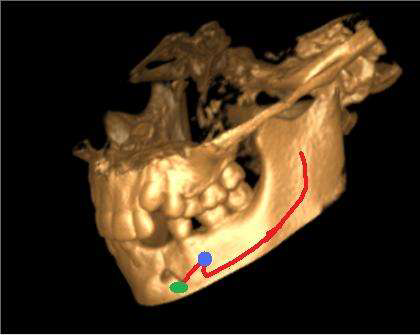
Фото 5. Ход подбородочного нерва и наложенный анастомоз через созданное отверстие во время операции.
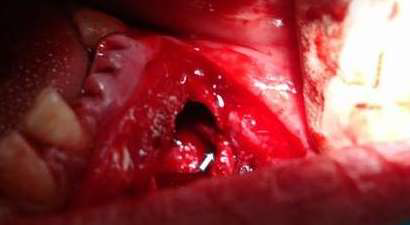
Фото 6. 3D КТ. Ход нижнечелюстного и подбородочного нервов (красная линия), анатомическое подбородочное отверстие (красный круг) и новый ход нерва. Созданное отверстие во время операции (зеленый эллипс).
В послеоперационный период чувствительность была восстановлена во время регулярных посещений наблюдающего врача. Стандартные нейросенсорные тесты проводились каждые четыре недели в течение одного года. Полное восстановление произошло через 26 недель. Все симптомы, в том числе онемение, исчезли. Пациент более жалоб не предъявлял. Послеоперационные рубцы косметичные, эстетика удовлетворительная. Восстановление костной ткани без особенностей (фото 7,8). В процессе лечения был использован дуговой фиксатор пространства для улучшения функции жевания и правильного расположения смежных зубов в зубном ряду. Ортодонтический аппарат использовался до конца пубертатного периода (фото 9). По истечении двух лет после всех этапов лечения никаких жалоб пациент более не предъявлял.
Фото 7. Панорамный рентгеновский снимок через 1 год после операции.
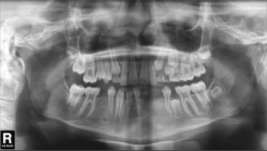
Фото 8. КТ. Срезы в аксиальной проекции. Ход нерва, восстановленный во время операции. Состояние костной ткани через год после вмешательства.
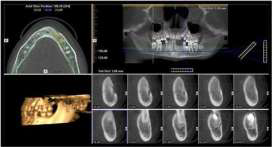
Фото 9. Внутриротовой снимок. Использование арочного фиксатора пространства.
В литературе описывается два вида фолликулярных кист: первый тип связан с нарушением развития зачатка, второй - с возникшим воспалением. По данным литературы, воспалительные фолликулярные кисты образуются чаще у мальчиков, чем у девочек. Обычно это происходит в возрасте 6-12 лет и в 10 раз чаще на нижней челюсти, по сравнению с верхней. Также, наиболее часто воспалительные фолликулярные кисты встречаются в сменном прикусе. Они располагаются рядом с корнями мертвых молочных зубов и коронками непрорезовавшихся постоянных. В рассмотренном клиническом случае диагноз воспалительной фолликулярной кисты был поставлен после гистопатологического исследования. Локализация данной кисты в переднем участке нижней челюсти является нетипичной для этого возраста и пола ребенка.
Простое удаление мертвого молочного зуба с марсупиализацией кисты считается допустимым, тем самым способствуя быстрому заживлению раны и прорезованию постоянных зубов (при условии проведения вмешательства в примерные сроки физиологического прорезования данных зубов). Также существуют рекомендации к вылущиванию стенки кисты без удаления постоянного зуба с последующим использованием язычного дугового фиксатора пространства. Необходимость в удалении постоянного зуба может возникать при нарушении развитии его зачатка или при абсолютно неправильном положении в костной ткани. В свези с тем, что поражение у пациента было достаточно объемное, а также ретинированные постоянные зуба были смещены в костной ткани и имели неправильное расположение, было принято решение провести полную энуклеацию кисты и удаление затронутых зубов. Более консервативные варианты лечения посчитаны несостоятельными.
Подбородочный нерв может быть поврежден в результате травмы, при проведении местной анестезии, из-за развития опухоли, в процессе удаления кисты, установки имплантата, удалении зубов и ятрогенных факторов. По степени тяжести выделяют следующие повреждения нервов (классификация Sunderland):
1) блок проведения нервного импульса
2) пересечение аксона без повреждения эндоневрия
3) пересечение аксонов с повреждением оболочки внутри незатронутого периневрия
4) пересечение пучков, нервного ствола с незатронутыми эпиневральными тканями
5) полное пересечение нервного ствола
Восстановление поврежденного подбородочного нерва происходит гораздо быстрее, чем, к примеру, восстановление нижнечелюстного нерва в области третьего моляра. Однако чем проксимальнее располагается повреждение, тем сложнее его устранить из-за проблем, возникающих при оперативном доступе. В представленном клиническом случае, был поврежден левый подбородочный нерв в процессе удаления зубов и кисты. По классификации Sunderland это повреждение относится к полному пересечению нервного ствола.
Возвращение чувствительности в пределах четырех недель указывает на нейропраксию и предполагает благоприятный прогноз в лечении, в то время как позднее возвращение чувствительности говорит о более серьезном повреждении, таком как аксонотмезис. Если же чувствительность не восстанавливается по истечению трех месяцев, предполагается развитие нейротмезиса.
Нейрохирургия в челюстно-лицевой области в основном имеет дело с тройничным, лицевым нервами и их ветвями. Как только становится ясно, что функция нерва после травмы самостоятельно не восстанавливается, необходимо срочное оперативное вмешательство. Оптимальным временем выжидания после травмы является 3-6 месяца. Данное мнение также поддерживают многие другие авторы. Однако при значительных повреждениях нервного ствола оперативное вмешательство желательно осуществить в самые кратчайшие сроки после нанесения травмы.
Нейросенсорные тесты созданы с целью объективно оценить природу повреждения и эффективность лечения в течение восстановительного периода. Стандартные тесты включают в себя легкое касание, интенсивное касание, способность различать раздражение с двух точек, температурное раздражение и укол иглой. Болевая чувствительность появляется самой первой в процессе восстановительного лечения, что как раз может быть проверено с помощью укола иглы. Остальные виды чувствительности возвращаются несколько позже и свидетельствуют о завершающих этапах восстановления и миелинизации волокон. В процессе восстановления пересеченного подбородочного нерва была проведена операция в виде наложения анастомоза практически сразу после травмы. Из-за кровотечения и сложного оперативного доступа вместо прямого анастомоза было решено наложить непрямой. Нейросенсорные тесты были использованы для субъективной и объективной оценок состояния после операции и во время всего восстановительного периода, пока чувствительность полностью не восстановилась. После 26 недель лечения, нейросенсорные тесты показали полное восстановление подбородочного нерва.
Существует множество факторов, которые могут повлиять на восстановление нерва после травмы. Wolford и Stevao выделили некоторые из них:
1) время между повреждением и начатым лечением
2) вид и степень повреждения
3) степень васкуляризированности поврежденного участка
4) ход нерва в ткани
5) длина нерва, необходимого для трансплантации
6) качество проведенной операции
7) травматичность вмешательства
8) подготовка трансплантата нервной ткани
9) возраст и соматический статус пациента
Эти факторы могут быть разделены на общие и местные, касающиеся конкретно поврежденного нерва. К общим факторам можно отнести степень повреждения, травмирующую силу, силу ушиба, васкуляризированность окружающих тканей, возраст пациента и наличие или отсутствие инфицирования. Среди всех этих факторов возраст и общее состояние организма наиболее важны, так как известно, что самые лучшие результаты лечения достигаются у пациентов детского возраста.
Трансплантат нервной ткани необходим, когда нарушена непрерывность нерва с утратой собственной ткани. Их используют после подготовки проксимального и дистального концов пересеченного нерва, так как в присутствии трансплантата нерв удастся восстановить без натяжения. В таких ситуациях может применяться как аутотрансплантат, так и аллотрансплантат, например Gore-tex (WL Gore & Associates Inc, Flagstaff,
AZ, USA), или на основе полигликолевой кислоты (PGA), например Neurotube (Neurogen LLC, Bel Air, MD, USA).
Этот неожиданный, абсолютно положительный результат лечения с полным восстановлением нерва, мы связываем с оказанием помощи в кратчайшие сроки после травмы, восстановлением без натяжения нерва, детским возрастом и хорошим соматическим статусом пациента. Описанный метод лечения желателен к назначению при данных видах повреждений нерва (полном пересечении).
Однако все еще необходимым является проведение хорошо организованных, подходяще оснащенных клинических испытаниях, которые смогут ясно и точно подтвердить успех данного способа лечения.
Birkan Taha Ozkan, ассистент-профессор, кафедра челюстно-лицевой хирургии, стоматологический факультет, университет Yuzuncuyil, Van, Турция
Levent Cigerim , ассистент-исследователь, кафедра челюстно-лицевой хирургии, стоматологический факультет, университет Yuzuncuyil, Van, Турция
Читайте также:


