Какие бывают заболевания мышечной системы

Эта группа заболеваний очень разнообразна. Следует знать, что в одних случаях поражения костно-суставного аппарата, мышц, соединительной ткани являются первичными, их симптомы занимают основное место в клинической картине заболевания, а в других случаях поражения костей, мышц, соединительной ткани являются вторичными и возникают на фоне каких-то других заболеваний (обменных, эндокринных и других) и их симптомы дополняют клиническую картину основной болезни.
Особую группу системных поражений соединительной ткани, костей, суставов, мышц представляют коллагенозы – группа болезней с иммуновоспалительным поражением соединительной ткани. Выделяют следующие коллагенозы: системную красную волчанку, системную склеродермию, узелковый периартериит, дерматомиозит и очень близкие к ним по своему механизму развития ревматизм и ревматоидный артрит.
Среди патологии костно-суставного аппарата, мышечной ткани различают воспалительные заболевания различной этиологии (артриты, миозиты), обменно-дистрофические (артрозы, миопатии), опухоли, врожденные аномалии развития.
Причины заболеваний опорно-двигательного аппарата.
До конца причины этих заболеваний не выяснены. Считается, что основной фактор, вызывающий развитие этих заболеваний, генетический (наличие этих заболеваний у близких родственников) и аутоиммунные нарушения (иммунная система вырабатывает антитела к клеткам и тканям своего организма). Из других факторов, провоцирующих заболевания опорно-двигательного аппарата выделяют эндокринные нарушения, нарушения нормальных метаболических процессов, хроническая микротравма суставов, повышенная чувствительность к некоторым пищевым продуктам и лекарствам, ещё также немаловажным является инфекционный фактор (перенесенная вирусная, бактериальная, особенно стрептококковая, инфекции) и наличие хронических очагов инфекции (кариес, тонзиллит, синуситы), переохлаждение организма.
Симптомы заболеваний опорно-двигательного аппарата.
Пациенты с заболеваниями костно-мышечной системы и системными поражениями соединительной ткани могут предъявлять разнообразные жалобы.
Чаще всего это жалобы на боли в суставах, позвоночнике или мышцах, на утреннюю скованность в движениях, иногда мышечную слабость, лихорадочное состояние. Симметричное поражение мелких суставов кистей и стоп с их болезненностью при движениях характерно для ревматоидного артрита, крупные суставы (лучезапястные, коленные, локтевые, тазобедренные) при нем поражаются гораздо реже. Ещё при нем усиливаются боли в ночное время, при сырой погоде, холоде.
Поражение крупных суставов характерна для ревматизма и деформирующего артроза, при деформирующем артрозе боль чаще возникает при физических нагрузках и усиливается к вечеру. Если боли локализуются в позвоночнике и крестцово-подвздошных сочленениях и появляются при длительном неподвижном пребывании, чаще ночью, то можно предположить о наличии анкилозирующего спондилоартрита.
Если болят поочередно различные крупные суставы, то можно предположить о наличии ревматического полиартрита. Если боли преимущественно локализуются в плюснефаланговых суставах и возникают чаще в ночное время, то это могут быть проявления подагры.
Таким образом, если пациент предъявляет жалобы на боли, затруднения движения в суставах, необходимо тщательнейшим образом выяснить особенности болей (локализацию, интенсивность, длительность, влияние нагрузки и другие факторы, которые могут провоцировать боль).
Мышечные боли также могут очень разнообразными. Они могут быть диссеминированными (рассеянными), а могут быть местными, как при миозите. Мышечные боли могут возникать и при других заболеваниях инфекционных, паразитарных (трихинеллез, цистицеркоз), также могут быть сосудистыми (при атеросклерозе), травматическими, вследствие воздействия профессиональных вредностей (постоянные воздействия низких температур, вибрации).
Лихорадка, разнообразные кожные высыпания также могут быть проявлением коллагенозов.
Мышечная слабость наблюдается при длительном неподвижном пребывании больного в постели (по поводу какого-то заболевания), при некоторых неврологических заболеваниях: миастении, миатонии, прогрессирующей мышечной дистрофии и других.
Иногда больные предъявляют жалобы на приступы похолодания и побледнения пальцев верхней конечности, возникающие под воздействием внешнего холода, иногда травмы, психических переживаний, этим ощущением сопутствуют боль, снижение кожной болевой и температурной чувствительности. Такие приступы характерны для синдрома Рейно, встречающегося при различных заболеваниях сосудов и нервной системы. Однако эти приступы нередко встречаются при таком тяжелом заболевании соединительной ткани, как системная склеродермия.
Также имеет значение для диагностики, как началось и протекало заболевание. Многие хронические заболевания костно-мышечные системы возникают незаметно и медленно прогрессируют. Острое и бурное начало болезни наблюдается при ревматизме, некоторых формах ревматоидного артрита, инфекционных артритах: бруцеллезном, дизентерийном, гонорейным и другие. Острое поражение мышц отмечается при миозитах, остро возникающих параличах, в том числе и не связанных с травмами.
При осмотре можно выявить особенности осанки больного, в частности выраженный грудной кифоз (искривление позвоночника) в сочетании со сглаженным поясничным лордозом и ограниченной подвижностью позвоночника позволяют поставить диагноз анкилозирующего спондилоартрита. Поражения позвоночника, суставов, острые заболевания мышц воспалительного происхождения (миозиты) ограничивают и сковывают движения вплоть до полной неподвижности пациентов. Деформация дистальных фаланг пальцев со склеротическими изменениями прилегающей кожи, наличие своеобразных складок кожи, стягивающих ее, в области рта (симптом кисета), особенно если эти изменения обнаружились у женщин преимущественно молодого возраста, позволяют поставить диагноз системной склеродермии.
Иногда при осмотре выявляется спастическое укорочение мышц, чаще сгибателей (мышечная контрактура).
При пальпации суставов можно выявить местное повышение температуры и отек кожи вокруг них (при острых заболеваниях), их болезненность, деформацию. При пальпации исследуют также пассивную подвижность различных суставов: ее ограничение может быть следствием суставных болей (при артритах, артрозах), а также анкилозов (т.е. неподвижности сочленений). Следует помнить, что ограничение движения в суставах может быть следствием также рубцовых изменений мышц и их сухожилий в результате перенесенных в прошлом миозитов, воспалений сухожилий и их влагалищ, ранений. Ощупывание сустава может выявить флюктуацию, которая появляется при острых воспалениях с большим воспалительным выпотом в сустав, наличии гнойного выпота.
Лабораторные и инструментальные методы исследования.
Лабораторная диагностика системных поражений соединительной ткани направлена главным образом на определение активности в ней воспалительного и деструктивного процессов. Активность патологического процесса при этих системных заболеваниях приводит к изменениям содержания и качественного состава белков сыворотки крови.
Определение гликопротеидов. Гликопротеиды (гликопротеины) — биополимеры, состоящие из белкового и углеводного компонентов. Гликопротеиды входят в состав клеточной оболочки, циркулируют в крови как транспортные молекулы (трансферрин, церулоплазмин), к гликопротеидам относятся некоторые гормоны, ферменты, а также иммуноглобулины.
Показательным (хотя далеко не специфичным) для активной фазы ревматического процесса является определение содержания белка серомукоида в крови, в состав которого входят несколько мукопротеидов. Общее содержание серомукоида определяют по белковому компоненту (биуретовый метод), у здоровых оно составляет 0,75 г/л.
Определенное диагностическое значение имеет выявление в крови больных с ревматическими заболеваниями медьсодержащего гликопротеида крови — церулоплазмина. Церулоплазмин — транспортный белок, связывающий в крови медь и относящийся к α2-глобулинам. Определяют церулоплазмин в депротеинизированной сыворотке с помощью парафенилдиамина. В норме его содержание составляет 0,2—0,05 г/л, в активную фазу воспалительного процесса уровень его в сыворотке крови увеличивается.
Определение содержания гексоз. Наиболее точным считается метод, в котором используют цветную реакцию с орцином или резорцином с последующей колориметрией цветного раствора и расчетом по калибровочной кривой. Особенно резко увеличивается концентрация гексоз при максимальной активности воспалительного процесса.
Определение содержания фруктозы. Для этого применяется реакция, при которой к продукту взаимодействия гликопротеида с серной кислотой прибавляют гидрохлорид цистеина (метод Дише). Нормальное содержание фруктозы 0,09 г/л.
Определение содержания сиаловых кислот. В период максимальной активности воспалительного процесса у больных с ревматическими заболеваниями в крови нарастает содержание сиаловых кислот, которые чаще всего определяют методом (реакцией) Гесса. Нормальное содержание сиаловых кислот 0,6 г/л. Определение содержания фибриногена.
При максимальной активности воспалительного процесса у больных с ревматическими заболеваниями может возрастать содержание фибриногена в крови, которое у здоровых людей обычно не превышает 4,0 г/л.
Определение С-реактивного белка. При ревматических заболеваниях в сыворотке крови больных появляется С-реактивный белок, который в крови у здоровых людей отсутствует.
Также используют определение ревматоидного фактора.
В анализе крови у больных с системными заболеваниями соединительной ткани обнаруживают увеличение СОЭ, иногда нейтрофильный лейкоцитоз.
Рентгенологическое исследование позволяет обнаружить кальцификаты в мягких тканях, появляющиеся, в частности, при системной склеродермии, но наиболее ценные данные оно дает для диагностики поражений костно-суставного аппарата. Как правило, производят рентгенограммы костей и суставов.
Биопсия имеет большое значение в диагностике ревматологических заболеваний. Биопсия показана при подозрении на опухолевую природу заболеваний, при системных миопатиях, для определения характера поражения мышц, особенно при коллагеновых заболеваниях.
Профилактика заболеваний опорно-двигательной системы.
Заключается в том, чтобы своевременно предотвратить воздействие факторов, которые могут стать причинами этих заболеваний. Это и своевременное лечение заболеваний инфекционной и неинфекционной природы, предотвращение воздействия низких и высоких температур, исключить травматизирующие факторы.
При возникновении симптомов заболеваний костей или мышц, так как в большинстве своем они имеют серьезные последствия и осложнения, необходимо обращаться к врачу, для того, чтобы было назначено правильное лечение.
Болезни костно-мышечной системы и соединительной ткани в данном разделе:
Инфекционные артропатии
Воспалительные полиартропатии
Артрозы
Другие поражения суставов
Системные поражения соединительной ткани
Деформирующие дорсопатии
Спондилопатии
Другие дорсопатии
Болезни мышц
Поражения синовиальных оболочек и сухожилий
Другие болезни мягких тканей
Нарушения плотности и структуры кости
Другие остеопатии
Хондропатии
Другие нарушения костно-мышечной системы и соединительной ткани
Травмы рассмотрены в разделе "Неотложные состояния"
Под мышечными заболеваниями подразумеваются болезни поперечнополосатых мышц, которыми человек может сознательно управлять (в отличии от мускулатуры внутренних органов – гладкой, управление которой осуществляется бессознательно, с помощью вегетативной нервной системы). К таким болезням относят разрывы вследствие механических травм, врожденные или приобретенные заболевания воспалительного характера или развивающиеся на фоне дефицита минеральных веществ либо ферментов, из-за аутоиммунных нарушений.
Симптомы болезни мышц
Поперечнополосатая мышечная ткань представляет собой активную часть двигательного аппарата человека и отвечает за перемещения тела в пространстве. Мышцы являются структурной функциональной единицей скелетной мышечной ткани, представляют собой симпластические структуры длиной от нескольких миллиметров до 10-12 см. В организме насчитывается около 600 скелетных мышц шеи, туловища, головы, верхних и нижних конечностей.
Нарушения функционального состояния отдельной мышцы или целой мускулатурной группы, вызванные механическим повреждением, воспалительным процессом, дистрофическими изменениями, пороком развития или опухолью, называют болезнями мышечной ткани. Заболевания мышц могут иметь разную природу (причину возникновения) и место локализации, сопровождаются, как правило, рядом следующих общих симптомов:
- острые или ноющие боли в области развития заболевания – шеи, плечевого пояса, грудной клетки, поясницы, спины, бедренных или икроножных мышц и др.;
- усиление болевых ощущений при пальпации (нажатии) или при увеличении двигательной активности;
- болевой синдром в мышцах разной степени выраженности, сопровождающий выход из состояния покоя (например, при подъеме по утрам);
- покраснение кожи, отеки в области очага заболевания;
- обнаружение на мышце узелков или припухлостей при пальпации;
- слабость мускулатуры, сопровождающаяся атрофией разной степени выраженности;
- чувство затруднения и боли при выполнении простейших движений (повороты головы, наклоны туловища).
Локализация болезней мышц
В зависимости от расположения очага болевого синдрома, все болезни мышц и сухожилий можно классифицировать по месту локализации патологических процессов. Распространены мышечные заболевания в следующих областях человеческого тела:
- Шея: заболевания мускулатуры могут быть вызваны простудными заболеваниями, перенапряжением из-за длительного нахождения в неудобной позе, переохлаждением. Характерные симптомы – острая или ноющая боль, затруднения при необходимости поворота или наклона головы.
- Спина: боли в спинных мышцах возникают при чрезмерной нагрузке, некоторых ревматологических заболеваниях, врожденных пороках, воспалении. Симптоматика – ноющая боль в пояснице, усиливающаяся при пальпации и увеличении двигательной активности, в ряде случаев – и в состоянии покоя.
- Ноги: характерной особенностью, сопровождающей болезни ножной мускулатуры, является выраженный болевой синдром в состоянии покоя. Причинами заболеваний могут быть травмы (растяжения, разрывы), воспаления, инфекции, аутоиммунные заболевания, недостаток в организме питательных веществ, гормональные сбои.
- Грудь: при заболеваниях грудной мускулатуры боль ощущается по всей протяженности ребер, без усиления при нажатии на конкретные точки. Без проведения лабораторной диагностики болезни этой группы мускул могут быть ошибочно диагностированы как невралгия из-за схожести симптоматики.
Виды болезней мышц
Основные мышечные болезни подразделяются на группы заболеваний, имеющих сходную природу возникновения, характерную симптоматику и течение, способы лечения. Различают следующие патологии:
- ревматические заболевания;
- разрывы и другие механические повреждения;
- мышечные судороги;
- миозиты (воспаления мышц на фоне инфекции, паразитарного заражения или аутоиммунного заболевания);
- миопатия (группа врожденных заболеваний, вызывающая нарушения функциональности мышц из-за их слабости или недостаточности тонуса);
- дефицит ферментов или минеральных веществ.
Судорожный синдром распространен среди лиц пожилого возраста, профессиональных спортсменов и других категорий граждан, чья деятельность связана с повышенной физической нагрузкой. Может провоцироваться неправильным питанием и возникать на фоне недостатка в организме ряда минеральных веществ. Судороги представляют собой резкое сокращение мышечного волокна, в том числе и в состоянии покоя, возникающие ночью или днем. Затвердение тканей поперечнополосатой мускулатуры сохраняется некоторое время, сопровождается сильной острой болью.
Лечение судорожного синдрома основывается на механическом расслабляющем воздействии (массажи, теплые ванны), совмещенным с пересмотром режима активности и отдыха. Важную роль играет восстановление водно-солевого баланса за счет увеличения количества выпиваемой ежедневно жидкости, и введение в рацион питания продуктов с витамином Е и калием. Медикаментозная терапия не требуется, возможно назначение курса физиотерапии.
Воспаление мышц, первоначально вызванное стрептококковой инфекцией, сопровождающееся нервно-дистрофическими процессами в тканях и сложной иммунобиологической реакцией, называют ревматическим миозитом. Источником поражения может быть либо сама мышца, либо питающие ее кровеносные сосуды. При переходе болезни в хроническую форму факторами, провоцирующими рецидивы, становятся переохлаждение, простудные инфекции, аллергические приступы. Основными клиническими признаками ревматических процессов являются:
- острые сильные болевые приступы в мускулах поясницы и бедер;
- мигрирующие суставные боли;
- затрудненность движений;
- повышение температуры тела;
- отечность суставов, появление ревматических узелков.
Воспаление мышечной ткани лечится с применением глюкокортикостероидов (гормональные препараты), нестероидных противовоспалительных средств местного (мази, гели) и системного действия (таблетки или инъекции). Препаратами выбора являются диклофенак, ибупрофен и ацетилсалициловая кислота. Разработать эффективную схему терапии может только специалист. После исчезновения боли практикуют применение физиотерапевтических процедур.

Травмирование в результате чрезмерной нагрузки, сопровождающееся разрывом мышечных волокон или целой мышцы является распространенным механическим повреждением мускулатуры при занятиях спортом или в результате несчастных случаев. Травма вызывает сильную боль в месте разрыва, возможно появление углубления в ткани, заметного при пальпации. В качестве средства первой помощи для снятия боли и предотвращения развития гематомы используют наложение льда. Методом лечения является операция, после заживления назначается лечебная гимнастика.
Уменьшение мышечной ткани, сопровождающееся атрофией, ненормально большими или малыми размерами атонических мышц, подергиванием отдельных волокон, судорогами и болью, называется врожденной эндокринной миопатией, развивающейся из-за нарушений функции надпочечников или щитовидной железы. Больному требуется специальная диета и щадящая лечебная гимнастика.
Воспаление скелетных мышц на фоне токсического поражения, инфекционного или аутоиммунного заражения, вследствие повышенной подвижности при травматическом поражении, называется миозитом. Основными симптомами болезни являются ноющие мышечные боли, слабость и утомляемость мускулатуры, затрудненность движения. Лечение зависит от природы воспалительного процесса, схема терапии схожа со схемой лечения ревматических заболеваний (противовоспалительные средства, гормональная терапия, лечебная физкультура).
Болезни мышц могут вызываться недостатком в пищевом рационе веществ, необходимых для полноценного функционирования мускулатуры. Диагностированный дефицит калия или кальция, являющийся причиной судорожного синдрома или параличей, лечится с применением лекарств, содержащих калий, и увеличения интенсивности нагрузок при занятиях спортом. Дефицит ферментов, принимающих участие в расщепление гликогена и глюкозы (основные источники мышечной энергии) является врожденным, сопровождается ослаблением мускулатуры и требует ограничений физических нагрузок.

Профилактика болезней мышц
Мышечные заболевания легко предотвратить, соблюдая элементарные меры предосторожности и придерживаясь ряда следующих несложных профилактических правил:
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!
Приветствуем всех читателей на блоге Медицина и здоровье. Сегодня мы с вами узнаем, как проявляются, какие виды бывают и как лечить заболевания костно-мышечной системы.
Около 17 миллионов человек разного возраста страдают в нашей стране заболеваниями костно-мышечной системы, которые находятся на третьем месте после болезней сердечно-сосудистой системы и органов дыхания.
Введение
Расскажем о причинах недугов, различиях и особенностях их проявлений, подходах к лечению, в частности, когда действительно можно обойтись домашними средствами, а когда надо, не мешкая, обращаться к врачу.
Полагаю, эти знания помогут читателям, почувствовав боль в суставах, правильно сориентироваться, в крайнем случае, вовремя насторожиться, чтобы избежать неприятных последствий. Ведь действительно, колено болит не только при артрозе.
Сумка с недугами
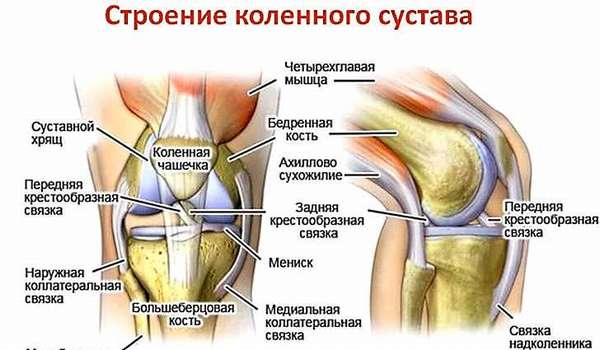
Для начала напомню, что представляет собой сустав. Как правило, это сложный орган, сочленение двух и более суставов. Они могут быть практически неподвижные, как череп например.
Однако основную долю скелета составляют суставы подвижные. Наиболее простые из них пальцы кисти или стопы, в которых сочленяются две кости. Пример сложного сустава голеностоп (лодыжка), в движении которого участвуют три кости.
Костная поверхность сустава покрыта хрящом и синовиальной оболочкой. Ее клетки вырабатывают особую жидкость, выполняющую функцию смазки, поэтому при движении человек не испытывает боли.
Клетки синовиальной оболочки также защищают сустав от инфекций, других чужеродных веществ. Кроме того, она обеспечивает питание хряща, который не имеет кровоснабжения и не обладает свойством восстановления.
Сустав окружен капсулой, суставной сумкой. Ее внутренний слой покрыт синовиальной оболочкой, а наружный состоит из плотной соединительной ткани, которая поддерживает стабильность сустава. К капсуле прикрепляются связки и мышцы.
Связки представляют собой плотные тяжи, укрепляющие сустав и ограничивающие определенные его движения. Находясь внутри, они как бы скрепляют сочленяющиеся кости, обладая одновременно способностью к растяжению. Однако эластические волокна возвращают их в прежнее состояние.
Другая группа связок ограничивает движение, располагаясь в местах, подвергающихся максимальному растяжению. По бокам сустава и между мышцами находятся связки, которые влияют на все движения в суставе.
Важная часть сустава сухожилия, они практически нерастяжимы. С их помощью мышцы прикрепляются к костям, фасциям, суставным сумкам. Таким образом, сустав сложный, многофункциональный орган.
Следовательно, и причин возникновения боли немало. А значит, образно говоря, суставная сумка полна разных недугов. Например, воспаление синовиальной оболочки вызывает синовит, воспалительные процессы в области прикрепления связки к кости энтезит, а патология мышц приводит к миозиту.
Костно-мышечная боль появляется также при растяжении или разрыве связок, мышц, переломах, бытовых и спортивных травмах. Нарушение функций случается ив других компонентах сустава.

Плоскостопие вызывает болевой синдром в голеностопном и даже тазобедренном суставах. Иногда суставная боль связана с заболеванием внутренних органов, например, при стенокардии, инфаркте миокарда она локализуется в области плеча.
Важно правильно оценивать характер боли. Острое начало характерно для подагрического и инфекционного артритов, хроническое течение для остеоартрита, ревматоидного артрита, спондилоартрита (болезни Бехтерева).
Прежде чем начинать лечение болезненного припухшего сустава домашними средствами, необходимо понять причину боли. Если она возникла после травмы, не лишней будет консультация у хирурга, травматолога надо выяснить, нет ли перелома кости, разрыва сухожилия, других повреждений.
Если же после травмы повышается температура, а сустав на ощупь горячий, тут обращение к врачу должно быть незамедлительным, так как это может быть причиной нагноения и сепсиса и потребует срочной госпитализации.
Падение особенно опасно для пожилых людей, поскольку с возрастом меняется структура костей, они становятся хрупкими, снижается их минеральная плотность. Это определяет специальное исследование денситометрия.
Такое состояние характерно для остеопороза. После 50 лет практически всем и женщинам, и мужчинам надо хотя бы раз в год проходить это обследование, при необходимости принимать витамин D и препараты кальция.
Должна заметить, бытующий в народе метод лечения остеопороза измельченной яичной скорлупой совершенно бесполезен, так как не приводит к всасыванию кальция в кишечнике. Остеопороз часто осложняется переломами шейки бедра и ведет к инвалидности, если вовремя не проведено хирургическое вмешательство.
Могут также возникать не травматические переломы позвонков, которые отзываются резкими болями и практически не купируются болеутоляющими средствами. Наконец, внезапные боли в позвоночнике у пожилых людей порой связаны не только с остеопорозом, но и с онкологическими заболеваниями. В этом случае обследование обязательно.
Сбросьте лишний вес и высокие каблуки

Боль в суставах на фоне ревматических (аутоиммунных) заболеваний является одним из первых признаков болезни. При ревматоидном артрите прежде всего припухают суставы запястья (между кистью и предплечьем) и мелкие суставы кисти, кроме первого пальца, мизинца и дистальных (близких к ногтевой пластинке).
Характерна также боль, возникающая при сжатии кисти или стопы. В последующем присоединяются и другие суставы, кроме позвоночных. Остеоартрит, как правило, поражает крупные суставы коленные, тазобедренные, а также первый палец кисти и суставы позвоночника.
Реактивный артрит, который развивается после перенесенной кишечной или мочеполовой инфекции, затрагивает область лодыжки, стопы, ахиллового сухожилия, то есть нижние конечности.
При болезни Бехтерева страдает позвоночник, начиная с поясничного отдела, с последующим вовлечением грудного и шейного отделов, а также суставов коленных, тазобедренных, и стопы.
Другая патология воспаление синовиальной сумки, бурсит. Его основной признак припухлость в области плеча, локтя, колена, лодыжки с покраснением кожи, горячей на ощупь. Наиболее часто бурсит развивается в области локтевого сустава, Под коленом (киста Бейкера), в надпяточной области (ахиллобурсит).
Чаще страдают им спортсмены, а также кровельщики, паркетчики, плиточники, другие специалисты, для работы которых характерно перенапряжение определенных суставов, длительное нахождение в одном положении, выполнение однотипных движений. Механическое перенапряжение вызывают также избыточный вес, узкая обувь и высокие каблуки.
Длительно не леченый недуг может привести к серьезным осложнениям, в частности, разрыву сухожилий, образованию контрактуры (неподвижности) сустава, а при попадании инфекций образованию свища, сепсису.
Для предупреждения бурсита используйте различные приспособления, которые уменьшают травматизацию, например, специальные ортезы для локтевого, коленного суставов, первого пальца стопы. Работая на даче, в огороде, подкладывайте под колени мягкие прокладки, пользуйтесь небольшими скамеечками, делайте перерывы для отдыха.
В домашних условиях снять воспаление помогут компресс из листьев каланхоэ или алоэ, медицинская желчь, хвойные ванны.
При инфицировании бурсита срочно обратитесь к врачу!
Воспаление мышц
Еще одна проблема, связанная с опорно-двигательным аппаратом, воспаление мышц, миозит. Заболевание появляется в результате ушиба, после ангины, вирусной инфекции, при паразитарных болезнях, например, эхинококкозах, трихинеллезах.
Миозит вызывают также ревматические заболевания, среди которых дерматомиозит, системная красная волчанка, ревматоидный артрит, болезнь Бехтерева.
Обычно боль носит локальный характер, усиливается при надавливании на пораженный участок или в процессе определенных движений. Возникает припухание, повышается локальная температура, мышцы уплотняются. Если боль ограничивает движение и долго не проходит, может развиться атрофия.
Миозит различают по локализации болевого синдрома. В Области шеи недуг чаще бывает односторонним, ограничивая поворот головы, отдавая в плечо, лопатку, затылок. Боль в спине обусловлена длительным напряжением мышц, усиливается при наклонах или поворотах туловища.
Она характерна для остеохондроза, искривления позвоночника, бывает после тяжелого физического труда, неправильного поднятия тяжестей. В конечностях мышечная боль часто возникает при продолжительном вынужденном положении. У молодых людей, как правило, это длительная работа за компьютером.
При инфицировании мышцы очаг распространяется вниз по межмышечному пространству, развивается отек подкожной клетчатки, повышается температура тела. Это требует срочного обращения к врачу.
Боль может быть распространенной, когда вовлекаются несколько групп мышц, обычно всего плечевого и тазового пояса. И тогда человеку трудно встать с кровати, стула, поднять руки, причесаться. Так бывает при полимиозите.
Если боль и слабость мышц сопровождаются повышенной температурой, не исключены ревматическая полимиалгия, дерматомиозит. Здесь уже требуется консультация ревматолога и серьезное лечение кортикостероидными и цитостатическими препаратами.
В остальных случаях используйте домашние средства сухое тепло, согревающие мази с перцем, змеиным ядом, противовоспалительные гели и кремы, например, воль- тарен, дол гит, а также расслабляющий массаж, легкие упражнения.
Главное, не переохлаждайтесь, делайте перерывы в однообразной, монотонной работе, носите и поднимайте тяжести, не забывая о своем возрасте, состоянии здоровья, физической подготовке. И, разумеется, обязательно укрепляйте мышцы, занимаясь физкультурой, спортом.
Не попадайте в замкнутый круг

Другой, пожалуй, наиболее частый повод обращения к врачу боль в нижней части спины (БНС), в области между последней парой ребер и ягодичными складками. Недуг появляется после 50 лет, но может быть и у молодых людей.
Причины разные продолжительная работа в неудобных позах, с воздействием вибрации, чрезмерные физические нагрузки, особенно если человек ведет малоподвижный образ жизни и к ним не привык. Среди других факторов нарушение осанки, искривление позвоночника, избыточный вес, грыжи межпозвонковых дисков, сужение (стеной позвоночного канала.
Однако самая распространенная причина такой боли остеохондроз как результат возрастных дегенеративно-дистрофических процессов в межпозвонковых дисках, мышечно-связочном аппарате позвоночника.
В детском и юношеском возрасте БНС связана чаще всего с дефектами развития соединительной ткани избыточной подвижностью суставов, так называемый гипермобильный синдром, искривлением позвоночника, разностью в длине ног, по некоторым другим причинам.
У молодых пациентов заболевание появляется вследствие неправильного, аномального формирования скелета, травм или повышенной нагрузки на позвоночник. У пожилых людей БНС вызывают дегенеративные процессы, в результате которых происходят раздражение нервных корешков, мышечное напряжение с изменением осанки, нарушение кровообращения.
Диски, расположенные между позвонками и обеспечивающие их безболезненное движение, могут утрачивать нормальное положение. Появляются грыжи, которые сдавливают нервные корешки, отходящие от спинного мозга. Это приводит к их микротравматизации.
Затем развиваются отеки, воспаление, появляются боли в пояснице с распространением на ягодичную область, бедро и далее по задней поверхности ноги, приводя к радикулопатии, проще говоря к радикулиту. В ответ на боль возникает спазм мышц и образуется замкнутый круг: боль мышечный спазм боль.
БНС бывает и после длительной ходьбы в результате сужения позвоночного канала. В положении лежа боль уменьшается, но при движении возобновляется, может сопровождаться слабостью в ногах, нарушением чувствительности.
Надо знать, что радикулярная боль обычно острая, с распространением от поясницы вниз. Любое движение, даже кашель или чихание ее усиливают.
Если БНС длится более двух месяцев, надо исключить вторичный характер боли, который, возможно, связан с инфекцией, опухолевым процессом, метастазированием, болезнями внутренних органов. У женщин причиной могут быть заболевания малого таза опущение матки, миомы, эндометрит, аднексит, опухоль,
Лечение БНС соблюдение покоя в течение нескольких дней, ношение корсета или фиксация поясничной области в острый период, далее по необходимости. В острый период боль и напряжение снимают внутримышечными инъекциями диклофенака, кетонала, других нестероидных противовоспалительных препаратов в течение 3-5 дней и приемом миорелаксантов мидокалма, сирдалуда, курс — 10-15 дней.
Обязательно используйте мази, кремы, гели с нестероидными противовоспалительными средствами, которые хорошо проникают в подкожно-жировую клетчатку, мышцы, связки, обладают обезболивающим, противоотечным эффектом.
Когда боль стихнет, переходите на мази и кремы с раздражающим, сосудорасширяющим действием, это, например, капсаицин, финалгон, а затем начинайте реабилитационную программу лечебную физкультуру, массаж, физиотерапию.
Жалобы есть, а показаний нет
Расскажу еще об одном хроническом заболевании мышц фибромиалгии (ФМ). Болезнь встречается преимущественно у женщин среднего возраста. Пациентки жалуются на общую усталость, плохой, поверхностный сон с частыми пробуждениями, из-за чего просыпаются не отдохнувшими.
Особенность фибромиалгии изменения психологического состояния, которые проявляются депрессией, ипохондрией, тревогой, утратой интересов в жизни, снижением аппетита. При сильных психоэмоциональных стрессах женщины неспособны контролировать свое поведение, в их семьях часто происходят конфликты с детьми, супружеские разногласия, разводы.
Основное проявление ФМ диффузная симметричная мышечно-скелетная боль хронического монотонного характера в определенных анатомических точках шеи, плеч, спины, поясницы в местах прикрепления мышц й сухожилий.
Знание этих точек позволяет диагностировать недуг они очень чувствительны к надавливанию. Признаков воспаления мышц, каких-либо неврологических нарушений при этом нет, все лабораторные показатели в норме.
У таких пациенток, как правило, холодные конечности, сухость во рту и глазах, повышенная потливость, появление красных полос на коже после надавливания пальцем, особенно в области декольте. Тяжесть жалоб обычно не соответствует действительности и зачастую зависит от психосоциальной обстановки в семье, на работе.
Очень важно объяснить пациенткам, что фибромиалгия у них обусловлена психологически и никак не связана с ревматическими, аутоиммунными и онкологическими заболеваниями.

Лечение ФМ направлено на улучшение психоэмоционального состояния женщины. Болевые ощущения хорошо снимаются теплыми ваннами, легким расслабляющим массажем и такими же легкими физическими упражнениями.
Обращаю внимание, нестероидные противовоспалительные препараты и глюкокортикоиды при лечении фибромиалгии неэффективны! Ведь воспаления, как такового, нет. В большей степени помогают трициклические антидепрессанты, в частности, амитриптилин, прием которых начинают с малых доз.
Эти препараты уменьшают выраженность боли, улучшают сон. Лекарства назначает невролог или психотерапевт, продают их строго по рецепту.
Значительная группа заболеваний костно-мышечной системы является иммуно-опосредованной, с воздействием на определенные кожные элементы. Это системная красная волчанка, ревматоидный артрит, псориатический артрит, спондилоартрит, дерматомиозит, системный склероз, синдром Шегрена, системные васкулиты.
Об этих заболеваниях, учитывая сложность их диагностики, разнообразии клинических проявлений и новых подходах к лечению речь пойдет в будущих публикациях.
Римма Балабанова, профессор, доктор медицинских наук
Читайте также:


