Какие есть пути распространения инфекции
Несмотря на последние достижения в системе здравоохранения, внутрибольничная инфекция остается острой медицинской и социальной проблемой. Ведь в случае присоединения к главному заболеванию она ухудшает течение и прогноз болезни.
Внутрибольничная инфекция: определение

Разного рода заболевания микробного происхождения, ставшие результатом посещения лечебного учреждения с целью получения медицинской помощи, обследования либо выполнения определенных обязанностей (работа), носят единое название - "внутрибольничная инфекция".
Определение Всемирной организации здравоохранения (ВОЗ) подчеркивает, что инфекция считается нозокомиальной (внутрибольничной), если первое ее проявление имело место не менее чем через двое суток после нахождения в медицинском учреждении. В случае наличия симптомов в момент поступления пациента и исключения вероятности инкубационного периода инфекция не считается госпитальной.
Происхождение
Основные возбудители внутрибольничных инфекций - это:
- стафилококк;
- грамположительная кокковая флора;
- кишечная и синегнойная палочка;
- спороносные неклостридиальные анаэробы;
- грамотрицательная палочковидная флора (например, протей, сальмонелла, морганелла, энтеробактер цитробактер, иерсиния);
- другие.
- риновирусы;
- ротавирусы;
- вирусный гепатит;
- грипп;
- корь;
- ветряная оспа;
- герпес;
- аденовирусная инфекция;
- респираторно-синцитиальная инфекция;
- ВИЧ;
- другие.
Классификация
Существует общепринятая классификация такого рода инфекций. Основными критериями в ней выступают:
1. Пути передачи внутрибольничной инфекции:
- воздушно-капельные (аэрозольные);
- водно-алиментарные;
- контактно-инструментальные (постинъекционные, операционные, трансфузионные, эндоскопические, трансплантационные, диализные, гемосорбционные, послеродовые);
- контактно-бытовые;
- посттравматические;
- другие.
2. Характер и продолжительность течения:
3. Сложность клинического лечения:
4. Степень распространения инфекции:
4.1. Распространенные по всему организму (септицемия, бактериемия и другие).
- респираторные (к примеру, бронхит);
- глазные;
- инфекции кожи и подкожной клетчатки (например, связанные с ожогами и прочее);
- ЛОР-инфекции (отит и другое);
- патологии пищеварительной системы (гастроэнтероколит, гепатиты, абсцессы и другое);
- инфекции половой системы (например, сальпингоофорит);
- урологические (цистит, уретрит и прочее);
- инфекции суставов и костей;
- стоматологические;
- инфекции сердечно-сосудистой системы;
- заболевания центральной нервной системы.
Источники ВБИ

Распространителями внутрибольничной инфекции являются:
1) пациенты (особенно те, что находятся в стационаре длительное время), больные хирургического стационара с хроническими или острыми формами гнойно-септических заболеваний;
2) медработники (больные и бактерионосители), сюда входят как врачи, так и персонал по уходу за больными.
Посетители стационара - это незначительные источники ВБИ, но при этом они могут быть больны ОРВИ, а также являться носителями энтеробактерий или стафилококков.
Пути распространения
Как передается внутрибольничная инфекция? Пути распространения её следующие:
- воздушно-капельный, или аэрозольный;
Внутрибольничная инфекция в ЛПУ может также передаваться через:
- Объекты, которые непосредственно связаны с влагой (рукомойники, инфузионные жидкости, питьевые резервуары, резервуары, содержащие антисептики, дезинфеканты и антибиотики, вода в цветочных вазонах и подставках для горшков, увлажнители кондиционеров).
- Контаминированные инструменты, различную медаппаратуру, постельное белье, мебель в палате (кровать), предметы и материалы ухода за больными (перевязочный материал и прочее), униформу персонала, руки и волосы больных и медперсонала.
Кроме того, риск заражения возрастает, если присутствует постоянный источник ВБИ (например, нераспознанная инфекция у пациента, находящегося на длительном лечении).
С чем связан рост случаев ВБИ?
Внутрибольничная инфекция в последние годы набирает все больше оборотов: количество зарегистрированных случаев в Российской Федерации выросло до шестидесяти тысяч в год. Причины такого роста госпитальных инфекций могут быть как объективными (которые не зависят от руководства и медицинских работников лечебных учреждений), так и субъективными. Вкратце остановимся на каждом из вариантов.
Объективные причины внутрибольничной инфекции:
- существует ряд медицинских учреждений, которые не отвечают современным требованиям;
- создаются большие больничные комплексы со своеобразной экологией;
- бактериологические лаборатории плохо оборудованы и оснащены;
- наблюдается нехватка врачей-бактериологов;
- отсутствуют эффективные методы лечения стафилококкового носителя, а также условия для госпитализации;
- учащаются контакты больных и персонала;
- рост частоты обращений за медицинской помощью;
- повышение числа людей с низким иммунитетом.
Субъективные причины инфекции:
- отсутствует единый эпидемиологический подход к изучению госпитальных инфекций;
- недостаточный уровень проводимых профилактических мер, а также подготовки докторов и среднего медицинского персонала;
- отсутствуют способы качественной стерилизации определенных видов оборудования, недостаточный контроль за проводимыми процедурами;
- увеличения количества недиагностируемых носителей среди медицинских работников;
- нет полного и достоверного учета внутрибольничных инфекций.
Группа риска
Несмотря на уровень и квалификацию медицинского учреждения, работающего там персонала и качество проводимых профилактических мероприятий, стать источником или целью внутрибольничной инфекции может почти каждый. Но существуют определенные слои населения, организм которых наиболее склонен к заражению.
К таким людям относятся:
- пациенты зрелого возраста;
- дети до десяти лет (чаще всего недоношенные и с ослабленным иммунитетом);
- пациенты, у которых снижена иммунобиологическая защита в результате болезней, связанных с патологиями крови, онкологией, аутоиммунными, аллергическими, эндокринными заболеваниями, а также после продолжительных операций;
- пациенты, у которых изменен психофизиологический статус из-за экологического неблагополучия территории места жительства и работы.
Помимо человеческого фактора, существует ряд опасных диагностических и лечебных процедур, проведение которых может спровоцировать рост случаев внутрибольничной инфекции. Как правило, это связано с неправильной эксплуатацией оборудования и инструментов, а также пренебрежением в отношении качества выполнения профилактических мероприятий.
Процедуры, входящие в группу риска
Пересадка тканей и органов
Мануальные гинекологические исследования
Катетеризация мочевыводящих путей и сосудов
Мануальные ректальные исследования
Хирургические раневые инфекции
Внутрибольничная хирургическая инфекция (ХРИ) занимает львиную долю в общей массе госпитальных инфекций - в среднем 5,3 на сто пациентов.
Такого рода патологии делятся на поверхностные (задеты кожа и подкожная клетчатка), глубокие (задеты мышцы и фасции) и инфекции полости/органа (задеваются любые анатомические структуры).
Инфицирование возникает как по внутренним причинам, так и из-за внешних факторов. Но более восьмидесяти процентов инфекций связаны с внутренним заражением, которое происходит в операционных и перевязочных через руки персонала и медицинские инструменты.
Основными факторами риска возникновения инфекций в хирургических отделениях являются:
- существование централизованного операционного отделения;
- частое использование инвазивных процедур;
- проведение продолжительных операций;
- больные, которые находятся длительное время в лежачем положении после тяжелых операций.
Профилактические меры
Чтобы снизить риск заражения и рост госпитальных инфекций, необходимы многосторонние профилактические меры. Их достаточно сложно провести по организационным, эпидемиологическим и научно-методическим причинам. В большей степени эффективность запланированных и проведенных мероприятий, направленных на борьбу с госпитальной инфекцией, зависит от планировки ЛПУ в соответствии с современным оборудованием, последними достижениями науки и строгим соблюдением противоэпидемического режима.
Профилактика внутрибольничных инфекций проводится в нескольких направлениях, каждое из которых обязательно включает санитарно-гигиенические и противоэпидемические меры.
Эти мероприятия связаны с соблюдением условий выполнения санитарного содержания всего медицинского учреждения, используемого оборудования и инструментов, соблюдения правил личной гигиены пациентов и медицинских работников.
Генеральная уборка палат и функциональных помещений выполняется один раз в месяц или чаще, если на то есть причины. Она включает тщательное мытье и дезинфекцию полов, стен, медицинского оборудования, а также протирание от пыли мебели, осветительных приборов, жалюзи и других возможных предметов.
Не менее двух раз в сутки должна проводиться влажная уборка всех помещений, обязательно с использованием моющих, дезинфицирующих средств и уборочного инвентаря, который имеет специальную маркировку.
Что касается генеральной уборки таких помещений, как операционный блок, родильный и перевязочный зал, то там ее необходимо осуществлять один раз в неделю. При этом из зала необходимо полностью вынести оборудование, инвентарь и мебель. Также после уборки и на протяжении эксплуатационного времени необходимо проводить дезинфекцию помещений при помощи стационарных или передвижных ультрафиолетовых бактерицидных лампам (1 Вт мощности на 1 м 3 помещения).
Вообще профилактика внутрибольничных инфекций должна обеспечивать одно из самых важных мероприятий - ежедневную процедуру дезинфекции. Ее цель заключается в уничтожении возможных микроорганизмов в палатах, на оборудовании и инструментах.
Внутрибольничные инфекции – приказ, касающийся профилактики ВБИ
Перед органами управления всегда стояла проблема госпитальных инфекций. На сегодняшний день существует около пятнадцати приказов и других регламентирующих документов Минздрава СССР, РСФСР и Российской Федерации. Самые первые были изданы в 1976 году, но их смысл является актуальным и по сей день.
На данный момент существуют разработанные рекомендационные документы с описанием необходимых действий по профилактике воздушно-капельных и имплантационных инфекций.
Надзор за ВБИ

Инфекционный контроль внутрибольничных инфекций - это эпидемиологический надзор на уровне страны, города, района и в условиях отдельных лечебных учреждений. То есть процесс постоянного наблюдения и выполнение на основе эпидемиологической диагностики действий, направленных на повышение качества медицинской помощи, а также обеспечение сохранности здоровья пациентов и персонала.
Для полной реализации программы контроля внутрибольничных инфекций необходимо должным образом разработать:
- структуру управления и распределения функциональных обязанностей по контролю, в состав которой должны входить представители администрации лечебного учреждения, ведущие специалисты, среднее звено медицинского персонала;
- систему полной регистрации и учета внутрибольничных инфекций, которая ориентирована на своевременное выявление и учет всех гнойно-септических патологий;
- микробиологическое обеспечение инфекционного контроля на базе бактериологических лабораторий, в которых можно проводить высококачественные исследования;
- систему организации профилактических и противоэпидемических действий;
- действующую гибкую систему обучения медицинских работников задачам контроля за инфекциями;
В окружающем мире обитает огромное количество микроорганизмов, невидимых человеческому глазу. Одни из них не представляют никакой опасности, другие же способны вызывать различные заболевания. Какие пути и способы передачи инфекции существуют — вопрос, заслуживающий внимания.
Инфекция: механизм и путь передачи. Расшифровки терминов
Специалисты выделяют 4 механизма передачи инфекции:
- фекально-оральный;
- аэрозольно-аэрогенный;
- трансмиссивный;
- гемоконтактный.
Каждый механизм реализуется различными путями (способами). Под этим термином понимаются факторы, которые обеспечивают проникновение инфекции в восприимчивый организм в определенных условиях.
Пути передачи, характерные для фекально-орального механизма
Инфекции, характерные для этого механизма передачи, называются кишечными. Возбудитель обитает в пищеварительной системе хозяина. В окружающую среду микроорганизмы попадают вместе с фекалиями. В новый организм возбудители проникают различными путями. Вот способы передачи кишечной инфекции:
- водный (при употреблении зараженной воды);
- пищевой (через яйца, мясо, рыбу, молоко, загрязненные овощи, фрукты и ягоды);
- контактно-бытовой (через различные предметы домашнего обихода).
В воде микроорганизмы оказываются из-за прямого попадания в нее фекалий или зараженной почвы. При пищевом и контактно-бытовом путях передачи продукты питания и предметы обихода часто заражаются после того как больной человек, служащий источником инфекции, прикасается к ним. Немаловажную роль в передаче возбудителей играют мухи. Патогенные микроорганизмы попадают на лапки насекомых с фекалий.

Пример инфекции с фекально-оральным механизмом передачи
Одно из известных заболеваний человека — дизентерия. Это недуг, для которого характерны синдромы поражения ЖКТ и общей инфекционной интоксикации. Болезнь возникает из-за дизентерийных палочек, относящихся к роду шигелл. Способы передачи инфекции — водный, пищевой и контактно-бытовой.
В настоящее время дизентерия диагностируется в единичных случаях. Заражение происходит:
- из-за употребления воды из реки, колодцев, колонок, находящихся в неудовлетворительном санитарно-техническом состоянии;
- употребления недостаточно обработанной пищи (грязной, сырой).
Возможны также вспышки — групповые заболевания. Водные эпидемии бывают обусловлены нарушениями децентрализованного и централизованного водоснабжения. Контактно-бытовые вспышки зачастую происходят в дошкольных учреждениях из-за нарушения противоэпидемического режима (например, из-за некачественно выполняемых дезинфекционных мероприятий).
Пути передачи инфекции при аэрозольно-аэрогенном механизме
Этот механизм передачи имеет несколько названий. В специализированной литературе можно встретить такие наименования, как аспирационный, аэрозольный, капельный. Проанализировав их, можно понять, что аэрозольно-аэрогенному механизму передачи свойственна локализация возбудителя в органах дыхательной системы.
Микроорганизмы могут передаваться следующими способами (путями):
- Воздушно-капельным. Возбудитель выделяется при кашле, чихании, разговоре. Капельки инфицированной слизи попадают в окружающую среду, а затем с воздухом проникают в организмы здоровых людей.
- Воздушно-пылевым. При этом способе передачи здоровый человек заражается после попадания в организм частиц взвешенной пыли, содержащих инфекцию.
Примеры заболеваний с аэрозольно-аэрогенным механизмом передачи
Грипп является распространенным заболеванием вирусной природы. Основной способ передачи инфекции — воздушно-капельный. При недуге поражаются верхние дыхательные пути. Когда вирус проникает в организмздорового человека, появляются такие симптомы, как слабость, головные, мышечные и суставные боли. Поднимается температура тела. Через некоторое время больные начинают жаловаться на заложенность носа, боли в горле, сухой кашель.
Воздушно-пылевой способ передачи свойственен скарлатине — стрептококковой инфекции, характеризующейся мелкоточечной сыпью, ангиной и признаками общей интоксикации. При заболевании возбудители выделяются из организма больного человека с мокротой, гноем. Они очень устойчивы к воздействию факторов окружающей среды. Именно этим объясняется возможность заражения через воздух и пыль.
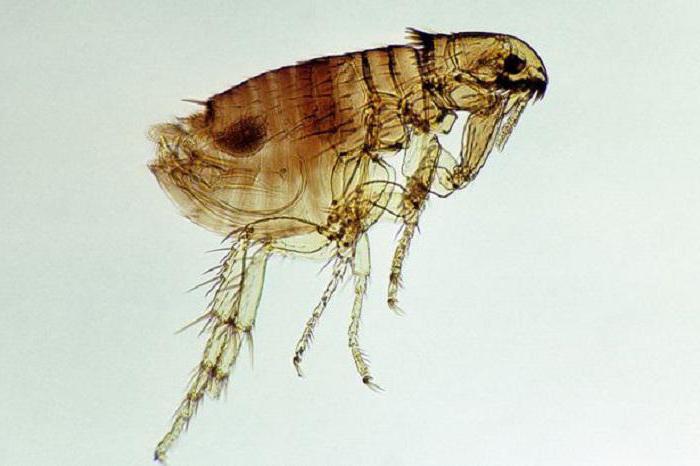
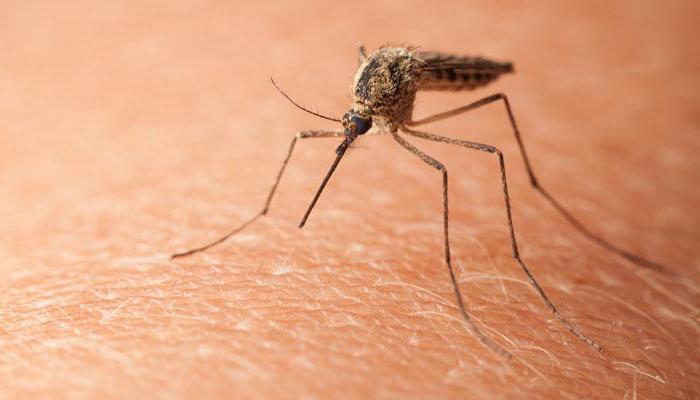
Пути передачи инфекции при трансмиссивном механизме
Для трансмиссивного механизма передачи характерно обитание возбудителей в крови хозяина. В здоровый организм инфекция попадает благодаря членистоногим (блохам, вшам, комарам, клещам, мухам). Переносчики подразделяются на специфических и неспецифических. В первую группу входят такие членистоногие, которые переносят определенные заболевания. Например, специфическими переносчиками малярии выступают комары, сыпного тифа — вши. Ко второй группе можно отнести мух, переносящих острые кишечные инфекции, брюшной тиф, гепатит А.
Трансмиссивным механизмом могут передаваться:
- антропонозы (резервуаром и источником инфекции служит только человек);
- зоонозы (резервуаром и источником инфекции выступают животные);
- антропозоонозы (источником инфекции могут быть как животные, так и люди).
Примеры болезней с трансмиссивным механизмом передачи
Одна из трансмиссивных инфекций — малярия. Это анропонозное заболевание, возбудителями которого являются простейшие из рода Plasmodium. Патогенные микроорганизмы передаются от больных людей к здоровым через комаров, относящихся к роду Anopheles. Новый хозяин становится заразным только тогда, когда в крови появляются половые формы возбудителя — гаметоциты. К примеру, при тропической малярии это происходит примерно через неделю после начала паразитемии и продолжается на протяжении года.
Еще один пример заболевания с трансмиссивным механизмом передачи — чума. Возбудителем является Yersinia pestis (неподвижная бактерия, имеющая форму палочки). Источником инфекции в природе выступают грызуны, а переносчиком — блохи. У этих кровососущих насекомых после употребления зараженной крови в пищеварительной системе начинает размножаться чумной микроб. Возбудители накапливаются и заполняют просвет пищеварительной трубки. При последующих укусах животных или людей блохи срыгивают возбудителей и обеспечивают тем самым заражение.
Пути передачи, присущие гемоконтактному механизму
Гемоконтактный механизм передачи характерен для многих инфекций: бактериальных, грибковых, вирусных, протозойных, паразитарных. Возбудители попадают в организм разными способами. По этой причине выделяют следующие способы передачи инфекции:
- вертикальный;
- парентеральный;
- трансплантационный;
- половой.
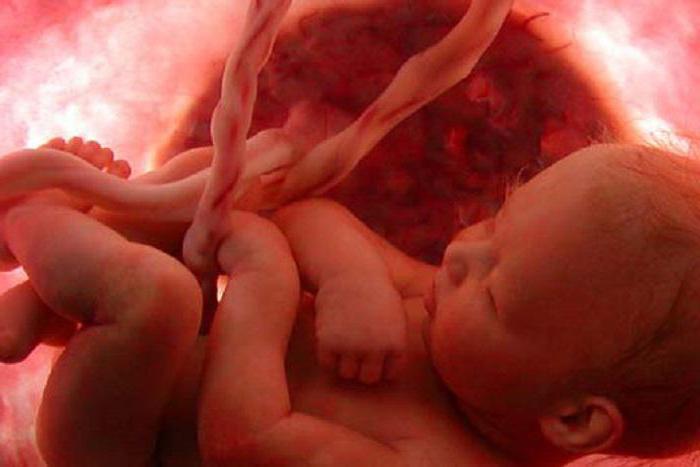
Вертикальный способ передачи инфекции объясняется проникновением возбудителя в тело плода из организма беременной женщины через плаценту. Для парентерального способа характерно проведение медицинских манипуляций. Например, в некоторых случаях люди заражаются в стоматологическом кабинете, когда врач использует нестерильные инструменты. Трансплантационный способ передачи инфекции реализуется при пересадке внутренних органов. Последний путь присущ заболеваниям, передающимся при половом сношении.
Помимо того, можно выделить контактный способ передачи инфекции. При нем заражение происходит при непосредственном соприкосновении с источником возбудителей и внесении на поверхность слизистых оболочек и кожи (например, при чесотке)
Пример болезни с гемоконтактным механизмом передачи
Актуальная медицинская и социальная проблема заключается в том, что многие люди не знают или игнорируют способы передачи половых инфекций, не предохраняются во время случайных связей. Именно поэтому ЗППП очень часто диагностируются врачами.
Примером инфекции с гемоконтактным механизмом передачи является ВИЧ. При этом заболевании поражается иммунная система. Она постепенно разрушается до формирования СПИДа (синдрома приобретенного иммунодефицита). Возбудитель — вирус из семейства ретровирусов. Источником заражения выступает больной человек.
Половой и вертикальный способы передачи инфекции являются основными (естественными) при этом заболевании. Также активно реализуется искусственный путь передачи (парентеральный и трансплантационный). При нем вирус проникает через поврежденную кожу и слизистые оболочки при лечебно-диагностических процедурах, введении наркотиков, выполнении татуировок в нестерильных условиях.
Внутрибольничные инфекции
Особого внимания заслуживают внутрибольничные инфекции (ВБИ). Это очень серьезная проблема. При ВБИ люди заражаются при поступлении в больницу или обращении за медицинской помощью. Внутрибольничные инфекции наносят значительный ущерб здоровью. Кроме того, они увеличивают продолжительность лечения и время пребывания в медицинском учреждении, вызывают осложнения, а иногда даже приводят к летальному исходу.

Способы передачи инфекции в медицинском учреждении разнообразны. Возбудители попадают в организмы людей как естественными (фекально-оральным, аэрозольно-аэрогенным), так и искусственными (при проведении инвазивных лечебных и диагностических процедур) путями. Внутрибольничные инфекции возникают не только из-за несоблюдения санитарно-гигиенического и противоэпидемического режима, но и из-за появления микроорганизмов, устойчивых к химиопрепаратам, антибиотикам и неблагоприятным факторам окружающей среды.
В заключение стоит отметить, что для каждого заболевания свойственны определенные пути (способы) передачи инфекций. Зная о том, как происходит заражение, можно предупредить возникновение у себя некоторых недугов (например, не употреблять грязные продукты, избегать случайных половых контактов, вести здоровый образ жизни и отказаться от наркотиков).
Бактерии находятся в большом количестве на всех окружающих человека предметах, в воздухе, на поверхности тела, в содержимом внутренних органов и т. д. Стафилококковая инвазия, имевшая ведущее значение до середины 60-х годов, в настоящее время постепенно заменяется и теснится грамотрицательными бактериями (Klebsiella pneumoniae, Enterobacter cloaque, Serratia marcescens, Е. coil, Pseudomonasaeruginosa, Proteus species), грибами и вирусами. Источники, из которых патогенные бактерии проникают в рану, бывают экзогенными и эндогенными.
Экзогенной считается инфекция, попадающая в рану из внешней среды, окружающей больного: 1) из воздуха — воздушная инфекция; 2) с брызгами слюны и других жидкостей — капельная инфекция; 3) с предметов, соприкасающихся с раной — контактная инфекция; 4) с предметов, оставляемых в ране (швы, дренажи, металлические стержни и пластинки, искусственные клапаны сердца, синтетические протезы сосудов, электрокардиостимуляторы и т. д.) — имплантационная инфекция.
Воздух как средство передачи инфекции (патогенный стафилококк) играет важную роль, особенно в операционных, реанимационных отделениях и отделениях интенсивной терапии. Перенос патогенных микроорганизмов от больного к больному обозначается как перекрестная инфекция. С увеличением длительности пребывания больного в больнице эта опасность возрастает, поэтому необходимо добиваться, чтобы время предоперационного обследования и послеоперационного пребывания больного в стационаре было как можно меньше. Операционные отделения, помещения центральной стерилизационной, отделение интенсивной терапии, диагностические кабинеты, в которых возможен переход воздушной и капельной инфекции от больного к больному, от персонала и посетителей к больному и наоборот, душ и ванны следует рассматривать как зоны, нуждающиеся в особенно тщательном контроле.
Контактная и имплантационная инфекция в большинстве случаев связана с гнилостным распадом тканей, развитием септицемии и септического шока. Возбудители инфекции в большом количестве находятся в ротовой полости, кишечнике, выводных протоках сальных и потовых желез. К примеру, синегнойная палочка хорошо развивается в сырости, поэтому ее чаще всего обнаруживают в раковинах, ваннах, мочевых приемниках, на полотенцах, тряпках, в цветочных горшках. Клостридии (возбудители столбняка и газовой инфекции) обнаруживавются чаще всего в пыли и грязи. Существенное значение имеет дезинфекция матрацев, подушек, одеял; необходимо для каждого вновь поступившегобольного иметь продезинфицированные постельные принадлежности.
Эндогенной считается инфекция, находящаяся внутри организма или на его покровах. Эндогенная инфекция попадает в рану либо непосредственно, либо по сосудистым (лимфатическим или кровеносным) путям. Основными очагами эндогенной инфекции являются: 1) воспалительные процессы покровного эпителия (фурункулы, карбункулы, пиодермии, экземы и т. д.); 2) очаговая инфекция желудочно-кишечного тракта (кариес зубов, гингивиты, холециститы, холангиты, панкреатиты и т. д.); 3) инфекция дыхательных путей (гаймориты, фронтиты, трахеиты, бронхиты, воспаление легких, бронхоэктазы, абсцессы легких); 4) воспаления урогенитального тракта (пиелиты и циститы, простатиты, уретриты, сальпингоофориты); 5) очаги неизвестной (криптогенной) инфекции.
Иногда проникающие в организм патогенные микробы отграничиваются плотным соединительнотканным валом. Такая дремлющая или латентная инфекция вокруг инородных тел, паразитических червей (эхинококк) даже через много лет при понижении реактивности организма может резко обостриться.
1.3. Профилактика контактной и имплантационной инфекции. Стерилизация и дезинфекция.
ПРОФИЛАКТИКА КОНТАКТНОЙ И ИМПЛАНТАЦИОННОЙ ИНФЕКЦИИ. СТЕРИЛИЗАЦИЯ И ДЕЗИНФЕКЦИЯ
Стерилизация достигается с помощью физических и химических методов.К физическим методам относятся термическая и лучевая стерилизация (кипячением, стерилизация паром под давлением, сухожаровая стерилизация, гамма-облучение).Химические методы стерилизации включают в себя стерилизацию окисью этилена, обработку надуксусной кислотой, а также химиотерапевтическую обработку. Кроме того, для создания асептических условий в операционных или в изоляторах используют физиотерапию воздуха с целью очищения его от бактерий.
Наиболее надежными считаются термические способы стерилизации, лучевая стерилизация и стерилизация окисью этилена.
Притермических способах стерилизация производится либо водяным паром в автоклаве при температуре 120—132С (рис. 1), либо сухим паром в сухожаровых стерилизаторах (шкаф) при температуре 170—200°С.
Рис. 1. Паровой стерилизатор высокого давления – автоклав.
Стерилизация паром. Горячий водяной пар служит переносчиком тепла. Он действует интенсивнее, чем горячий воздух, так как высокая теплоемкость пара при конденсации переносится на стерилизуемый объект. Одновременно пар действует как непосредственный стерилизующий агент путем гидратирования, коагуляции и гидролиза белков
Рис. 16. Схемы (а, б) парового стерилизатора (автоклава):
А — наружная стенка стерилизатора; Б — внутренняя стенка стерилизатора; 1 — термометр; 2 — манометр; 3 — источник тепла; 4 — вводный кран; 5 — выпускной кран.
Аппарат для стерилизации паром под давлением (автоклав) состоит из двух металлических цилиндров разного диаметра, вставленных один в другой так, что между ними остается пространство, которое наполняется водой (рис. 16). Во внутреннюю камеру автоклава кладут стерилизационные коробки с фильтром, биксы перевязочного материала или пакеты с инструментами в двухслойной упаковке из бязи или в пергаментной бумаге. Плотно завинчивают боковую дверь парового стерилизатора и начинают стерилизацию в заданном режиме. Паровой стерилизатор оборудован термометром, манометром (указывает давление пара внутри аппарата) и предохранительным клапаном, который срабатывает при нарастании избыточного давления.
Автоклавирование проводится при давлении пара 1,1+0,1 кгс/см 2
в течение 45+3 мин или 2,0 ±0,1 кгс/см 2 в течение 20+2 мин.
Все предметы, которые не выдерживают высокой температуры жаровой стерилизации и для которых температура пара не является повреждающей, должны стерилизоваться автоклавированием (перевязочный материал, резиновые и синтетические предметы, бумажные фильтры, закрытые ампулы и банки с водосодержащими препаратами и др.).
По окончании стерилизации пар из аппарата удаляют через выпускной кран в воду и выводят в канализационный сток. Отвинчивают боковой люк, выпускают остаток пара и в течение некоторого времени проводят сушку материала теплом стенок стерилизатора.
Сухожаровая стерилизация. При сухожаровой стерилизации (рис. 17) происходит разогревание стерилизуемых объектов. Так как горячий воздух в отличие от водяного пара служит только переносчиком тепла, температура стерилизуемых предметов должна достигнуть 170—200°С (180±14°С) при экспозиции 60+5 мин. Термическое распределение обеспечивают за счет поступления нагретого воздуха через специальный клапан в нижней части воздушного стерилизатора, а его выход — через верхний клапан. При подъеме воздух отдает тепло стерилизуемым объектам.
Путем сухожаровой стерилизации можно обрабатывать все термостабильные, негорючие материалы из стекла, металла или фарфора. Сухожаровая стерилизация непригодна для перевязочного материала, резины, катетеров, изделий из бумаги и пластиков. Стерилизуемые объекты, например шприцы, закладывают чистыми и сухими в холодный аппарат (рис. 18). Добавление новых материалов и предметов для стерилизации недопустимо. После отключения воздушного стерилизатора необходимо дождаться снижения температуры до 80 °С. Подключенный к электросети стерилизатор нельзя открывать, так как поступление кислорода может привести к воспламенению. Несмотря на наличие автоматики и программированного управления, автоклавы и сухожаровые стерилизаторы недопустимо оставлять без присмотра персонала.
Лучевая стерилизация. Этот вид стерилизации осуществляется ионизирующим излучением большой энергетической мощности, проникающим в стерилизуемый материал на различную глубину. В практических целях применяются бета- и гамма-излучение. Для стерилизации гамма-излучением изотопами 60Со и 137Cs доза облучения должна быть весьма значительной — не менее 2,5 мрад (25000 Гр), чтобы исключить возможность оставления жизнеспособной Особенно удобна стерилизация гамма-излучением сывороток, вакцин, биологических тканей, лекарственных препаратов, медицинских изделий одноразового пользования (системы для переливания крови, атравматические иглы, трахеостомические канюли, электрокардиостимуляторы и т. п.). Существенным препятствием к широкому внедрению лучевого метода стерилизации является опасность проникающей радиации для людей. Это заставляет создавать громоздкую систему противолучевой защиты гамма-установок, что по силам только мощным специализированным учреждениям.
Возможна такжестерилизация ультразвуком. Стерилизаторы наполняют слабым антисептиком (0,05% водный раствор хлоргексидина биглюконата), в котором под воздействием ультразвуковых волн стерилизуют хирургический инструментарий, мелкие пластмассовые изделия или производят дезинфекцию рук.
Химическая стерилизация.Увеличение числа приборов и устройств, которые трудно стерилизовать традиционными методами, способствовало появлению новых методов стерилизации. Под химической (холодной) понимают стерилизацию с помощью окиси этилена или сильнодействующих антисептиков (0,2% раствор надуксусной кислоты, 6% раствор перекиси водорода, 0,1%-терги-цида, 0,5% спиртовой раствор гибитана, сайдекс, тройной раствор и др.). Холодная стерилизация осуществляется в условиях, при которых температура не превышает температуры коагуляции белка (от 45 до 60 °С; рис. 19).
Окись этилена, оказывающая бактерицидное действие за счет алкилирования протеинов бактерий, растворима в воде, спиртах. При нормальных атмосферных условиях это бесцветный газ с неприятным эфирподобным запахом.
Применяются портативные газовые стерилизаторы с полезным объемом 2—3 л (ГДР, ВНР). При температуре 55°С, концентрации окиси этилена 750—1000 мг/л и соответствующей влажности газа успешно используется управляемая программа стерилизации при небольшом избыточном давлении, что предотвращает улетучивание газа. Газовые стерилизаторы не требуют большого помещения, необходимо наладить лишь вентиляцию; после стерилизации оставшийся газ удаляют черезвыпускники камеры в вытяжные трубы.
С помощью газовой стерилизации следует обрабатывать лишь те предметы, которые не выдерживают стерилизацию в автоклаве или воздушном стерилизаторе. Окисью этилена стерилизуют катетеры из искусственных материалов, хирургические перчатки, протезы сосудов, эндоскопы, кардиостимуляторы, отдельные узлы респираторов и аппаратов искусственного кровообращения с выдержкой 6—16 ч. Изделия, простерилизованные газовым методом, применяют после выдержки в вентилируемом помещении в течение 1—5 сут.
Проверка качества стерилизации. Вещества и предметы считаются стерильными, если они в упакованном виде обработаны термическим путем или облучением и если эффект стерилизации подтвержден индикатором стерильности. Контроль работы воздушных и паровых стерилизаторов проводят с применением химических тест-индикаторов и с помощью максимальных термометров.
Показателями качества работы стерилизаторов являются:
изменение исходного состояния (цвет, агрегатное состояние) химических тест-индикаторов и отклонение температуры в различных точках камеры парового стерилизатора от номинального значения в пределах Т±2°С.
Контроль работы воздушных стерилизаторов осуществляется цветным термоиндикатором ТИК № 6 и гидрохиноном. Нанесенная на бумагу термоиндикаторная краска марки ТИК № 6 светло-салатового цвета при температуре 175—180°С становится темно-коричневой. Гидрохинон в количестве 0,3 г помещается в стеклянный флакон. При температуре 170—175°С серо-коричневый порошок гидрохинона превращается в расплавленную массу черного цвета.
Работу парового стерилизатора ежедневно контролируют тест-индикатором мочевины или бензойной кислоты с фуксином. При режиме стерилизации 132 °С и давлении в 2 ат белый порошок мочевины плавится, превращаясь в аморфную массу того же цвета (в биксы помещается флакончик с мочевиной в количестве 0,3 г). При режиме стерилизации 120 °С и давлении в 1,1 ат в качестве индикатора применяют бензойную кислоту с фуксином, фуксин выполняет роль красителя. При температуре, близкой к пару (120 °С), бензойная кислота с кислым фуксином расплавляются, превращаясь в аморфную массу красного цвета, а с основным фуксином — синего цвета. Применение серы для контроля эффективности стерилизации не рекомендуется.
Контроль за качеством стерилизации окисью этилена проводят с использованием индикоторов в виде раствора глицерола с этиленом (растворI) и бромида лития, бромкрезолового пурпурного с этанолом (раствор II).
Помимо обязательного ежедневного контроля эффективности стерилизации в стерилизаторе пробой на достижение точки плавления раз в неделю (выборочно) или через 10 дней проводят бактериологический контроль материала. Бактериологический контроль является самым надежным методом контроля стерильности. Его недостатком является продолжительный период и трудоемкость исследования. В связи с этим в клинической практике широко используются перечисленные экспресс-методы.
Не нашли то, что искали? Воспользуйтесь поиском:
Читайте также:


