Какие формы инфекционного контроля бесплатно
На сайте вы узнаете все о сестринском деле, уходе, манипуляциях
Инфекционный контроль и инфекционная безопасность мед персонала.
Инфекционная безопасность пациента и медицинского персонала. Инфекционный контроль.
Инфекционный контроль и профилактика внутрибольничной инфекции.
— понятие внутрибольничной инфекции (ВБИ);
— действующие нормативные документы;
— уровни мытья рук.
— использовать защитную одежду;
— обработать руки до и после манипуляции;
— обработать руки и слизистые при контакте с биологическими жидкостями;
— правила одевания и снятия перчаток.
ВБИ— это инфекционное заболевание получаемое больными в учебно-профилактическом учреждении ЛПУ.
Пациент поступил в хирургию Заразился вирусом. Они вызываются микробами и проявляются в нагноениях и септических поражениях.
Источники ВБИ — это больные острыми и хроническими формами гнойно-септических заболеваний и носители патогенных микробов среди больных и мед. персонала.
Распространение ВБИ происходит несколькими путями:
Основные факторы передачи ВБИ — это воздух, руки, объекты внешней среды.
Причины возникновения ВБИ:
— объективные: 1. это существование больниц и отделений не отвечающих современным требованиям, 2. отсутствие эффективных методов лечения, 3. недостаточное число БАК лабораторий; плохое обеспечение их средним и младшим персоналом, 4. неоправданное широкое применение антибиотиков, 5. увеличение лиц со сниженным иммунитетом.
— субъективные: 1. отсутствие единого подхода к ВБИ, 2. отсутствие должного контроля со стороны СЭС, 3. отсутствие надежной стерилизации некоторых видов, 4. увеличение числа контактов между больными и мед. персоналом, 5. отсутствие полного учета и отчета ВБИ.
Группа риска- это пожилые люди, ослабленные дети и пациенты с неизлечимыми заболеваниями.
Обработка рук
Мытье рук — наиболее эффективный метод предупреждения распространения микроорганизмов между персоналом и больными лечебно-профилактического учреждения.
Уровни деконтаминации рук:
- Социальный уровень (бытовой). Мытье умеренно загрязненных рук простым мылом и водой удаляет большинство временных микроорганизмов. Специальная обработка рук производится: — перед приемом пищи, кормлением больных, работой с продуктами питания;
— после посещения туалета;
— перед и после ухода за пациентом;
— после любого загрязнения рук.
- Гигиенический уровень (дезинфекция). Мытье рук с использованием антисептических средств. Способствует более эффективному удалению временных микроорганизмов. Гигиеническая обработка производится: — перед уходом инвазивных процедур;
— перед уходом за пациентом с ослабленным иммунитетом;
— перед и после ухода за раной и мочевым котетором;
— после контакта с биологическими жидкостями организма или после возможного микробного обследования.
- Хирургический уровень. Производится перед любыми хирургическими вмешательствами и предполагает специальную обработку рук. Цель: уничтожение транзиторной флоры и снижение содержания резидентных организмов для предупреждения риска загрязнения хирургической раны при повреждении перчаток. Используются те же вещества, что и при гигиенической обработке. Важна определенная методика обеззараживания рук.
Метод мытья рук (повторить каждое действие 5 раз):
- Ладонь к ладони; 2. Правая ладонь над левым тылом; 3. Левая ладонь над правым тылом; 4. Ладонь к ладони, пальцы одной руки в межпальцевых промежутках другой; 5. Тыльная сторона пальцев к ладони другой руки; 6. Вращательное трение больших пальцев; 7. Вращательное трение ладоней.
Вещества, используемые для мытья рук в качестве антисептиков:
ВОДНЫЕ: 1. Повидон-йодный раствор с моющими средствами, содержащий 0,75% доступного йода; 2. Смочить руки чистой водой, смочить моющим веществом (3-5 мл в зависимости от его состава) или тщательно намылить. Мыть руки 10-15 с, применяя описанный выше метод и высушить. 3. 4% раствор хлоргексидина биглюконата с моющим средством.
СПИРТОВЫЕ: 1. 0,5% раствор хлоргексидина или повидон-йодный раствор в 70% изопропаноле или этаноле, 60% раствор изопропаноле или 70% раствор этанола со смягчителем (например, 0,5% глицерина); 2. Нанести на руки не менее 3мл 70% спирта или антисептического спиртового препарата со смягчителем и растирать досуха. Спирт более эффективен, чем водные антисептические растворы, но при значительном загрязнении рук может потребоваться предварительное мытье рук; 3. Спирт является эффективным, когда необходима быстрая дезинфекция рук при отсутствии воды или полотенец.
ОСОБЕННОСТИ ХИРУРГИЧЕСКОЙ ОБРАБОТКИ РУК
Вещества: те же, что и для гигиенического мытья рук. При применении спиртового препарата, его наносят 2 раза по 5мл. Каждую порцию растирают досуха.
Обработка: длительность увеличивается до 2-3 мин; охватывает запястья и предплечье.
Наличие часов и колец: снижает эффективность обработки.
Стерильные щетки: Используются только для ногтей, применяются только один раз в начале рабочего дня.
Основные приказы по санитарно — противоэпидемического режима ЛПУ
Меры которые необходимо провести в случае опасности заражения или аварийной ситуации.
1) Кровь и другие жидкости при попадании на кожу, руки дезинфицируют в течение 2-х минут 1%-м раствором хлорамина, либо 70-80 этиловым спиртом, или 0,05%-м раствором перманганата калия, моют с мылом и повторно обеззараживают.
2) При любом проколе, перчатки нужно снять, выдавить 2-3 капли крови, снять их ватой и смазать рану 3-5% настойкой йода.
3) При попадании крови:
— в глаз — промывают проточной водой и закапывают 1% азотнокислым серебром или 0,05% раствором перманганата калия.
— в нос — промывают водой и закапывают 2-3% раствором протаргола.
— в рот — прополаскивают водой, а затем 70 этиловым спиртом или 0,05% раствором перманганата калия (выплевывают).
4) Перчатки при загрязнении кровью в процессе работы или по окончанию работы снимают и замачивают в 3% растворе хлорамина на 60 минут.
5) Спецодежду, загрязненную биологическими жидкостями, кровью, перед стиркой кипятят в 2%-м мыльно-содовом растворе 15 минут, или замачивают в одном из следующих растворов:
— 3% хлорамин на 120 минут;
— 0,5% раствор ДП-2 на 120 минут.
6) Остатки крови, сыворотки, бракованная кровь в емкостях засыпают хлорной известью, гипохлоридом кальция из расчета 200г препарата на литр отходов, перемешивают и выдерживают 60 минут, автоклавируют при 2 АТМ 60 минут.
Аннотация научной статьи по наукам о здоровье, автор научной работы — Н. Л. Хромова, Е. В. Баринова, А. Б. Орлов, М. И. Ликстанов
Профилактика внутрибольничных инфекций по-прежнему сохраняет свою значимость в акушерстве. Для решения этой проблемы в родильных домах создается система мероприятий по инфекционному контролю . Данные мероприятия разрабатываются с учетом специфики работы каждого конкретного стационара. При возникновении различных ситуаций, неблагоприятных в эпидемиологическом отношении, система инфекционного контроля приобретает особую значимость. По причинам, от нас не зависящим, в акушерском стационаре создалась непростая в эпидемиологическом отношении ситуация. Тем не менее, многоплановая система мероприятий, наряду с внедрением новых технологий, позволила достичь определенных результатов.
Похожие темы научных работ по наукам о здоровье , автор научной работы — Н. Л. Хромова, Е. В. Баринова, А. Б. Орлов, М. И. Ликстанов
Н.Л. Хромова, Е.В. Баринова, А.Б. Орлов, М.И. Ликстанов
Городская клиническая больница № 3 им. М.А. Подгорбунского, г. Кемерово
РЕЗУЛЬТАТЫ ВНЕДРЕНИЯ ЭЛЕМЕНТОВ ИНФЕКЦИОННОГО КОНТРОЛЯ В АКУШЕРСКОМ СТАЦИОНАРЕ
Профилактика внутрибольничных инфекций по-прежнему сохраняет свою значимость в акушерстве. Для решения этой проблемы в родильных домах создается система мероприятий по инфекционному контролю. Данные мероприятия разрабатываются с учетом специфики работы каждого конкретного стационара. При возникновении различных ситуаций, неблагоприятных в эпидемиологическом отношении, система инфекционного контроля приобретает особую значимость. По причинам, от нас не зависящим, в акушерском стационаре создалась непростая в эпидемиологическом отношении ситуация. Тем не менее, многоплановая система мероприятий, наряду с внедрением новых технологий, позволила достичь определенных результатов.
Ключевые слова: внутрибольничная инфекция, инфекционный контроль, акушерский стационар.
Проблема внутрибольничных инфекций (ВБИ) продолжает оставаться актуальной для современной медицины [1]. ВБИ беременных, новорожденных, рожениц и родильниц всегда составляли очень важный раздел акушерства. Известно, что сейчас они составляют предмет специального изучения. Каждый стационар разрабатывает свою программу инфекционного контроля (эпидемиологического надзора) за ВБИ [2, 3, 4].
Родильный дом № 1 находится в составе многопрофильной клинической больницы № 3 им. М.А. Подгорбунского. Акушерский стационар рассчитан на 115 коек, расположен в отдельном корпусе, связанном с другими отделениями больницы внутренним переходом. В его состав входят следующие отделения: операционное, реанимационно-анестезиологическое, родильное, послеродовое обсервационное, новорожденных, акушерской патологии беременных. Родильный дом № 1 профилирован на лечение пациентов с тяжелой экстрагенитальной патологией и тяжелыми формами гестозов.
Проведен анализ 4708 историй родов и новорожденных за 1999-2000 г.г. За тот же период времени были оценены результаты бактериологического контроля в родильном доме № 1: исследования воздуха — 437 проб, смывы на общую микробную обсемененность — 4945 проб, материал на стерильность — 1384 пробы, контроль стерильности рук хирургов в перчатках — 102 пробы, контроль качества молочной смеси — 91 проба.
РЕЗУЛЬТАТЫ И ИХ ОБСУЖДЕНИЕ
В силу сложившихся обстоятельств, почти два года (с июля 1999г.) акушерский стационар работал без закрытия на плановую дезинфекцию. В течение этого времени другие родильные дома города периодически были закрыты.
Вследствие этого все отделения родильного дома № 1 были перегружены (до 15 родов в сутки в родильном отделении; до 80 детей в отделении новорожденных, рассчитанном на 60 коек; до 70 родильниц в послеродовом отделении, рассчитанном на 60 женщин).
Наряду с этим, за истекший период увеличился поток женщин с различными инфекционными заболеваниями (такими, как ветряная оспа, открытая форма туберкулеза, нелеченный сифилис, чесотка, ОКИ, трихофития и др.).
РЕЗУЛЬТАТЫ ВНЕДРЕНИЯ ЭЛЕМЕНТОВ ИНФЕКЦИОННОГО _КОНТРОЛЯ В АКУШЕРСКОМ СТАЦИОНАРЕ
ментируемым в приказах, были приняты к действию следующие предложения:
При регистрации ВБИ среди родильниц учитывались также нарушения инволюции матки и тромбофлебит вен различной локализации. Регистрация данных малых форм ВБИ позволяла более полно оценивать эпидемиологическую ситуацию. Анализ заболеваемости новорожденных ВБИ проводился еженедельно, родильниц — ежемесячно, что позволяло своевременно реагировать на изменение эпидемиологической обстановки.
Помимо микробиологических мониторингов, решено было сохранить в родильном доме элементы планового санитарно-бактериологического исследования объектов окружающей среды.
В родильном доме используются только одноразовые шприцы, одноразовые системы для внутривенных инфузий, одноразовые скарификаторы. Во всех смотровых кабинетах родильного дома не используются стерильные столы, используемый стерильный инструмент и перевязочный материал хранится в биксах.
Микробиологический мониторинг осуществлялся госпитальным эпидемиологом на базе собственной бактериологической лаборатории.
Исходя из результатов планового бактериологического контроля и проводимых монито-рингов были приняты следующие меры.
При мытье рук медицинский персонал использует жидкое мыло в дозаторах и одноразовые полотенца. Для обработки рук меди-
Внедрение в акушерскую практику новых технологий также повлияло на уровень ВБИ.
В настоящее время в родильном доме проводится периоперационная антибиотикотерапия (внутривенное введение цефалоспоринов 11-111-го поколений во время проведения операции кесарева сечения), дополненная при необходимости лимфотропным введением антибиотиков методом внутрикостных тазовых блокад [5]. Широко применяются методы экстракорпоральной гемокор-рекции (плазмаферез, интубация клеточной массы антибиотиками, ультрафиолетовое облучение крови, лазерное облучение крови) в послеродовом и послеоперационном периодах, на этапе до-родоразрешения и по показаниям [6].
Кроме того, регулярно проводится обучение медицинского персонала по вопросам инфекционного контроля: охрана здоровья медицинского персонала, обучение мерам профилактики инфекционных заболеваний, система зачетов по санитарно-эпидемиологическому режиму, ВИЧ-инфекции.
Внедрение данной системы мероприятий позволило снизить уровень ВБИ в акушерском стационаре. В таблицах 1 и 2 представлены официальные данные о зарегистрированных случаях инфекционных заболеваний в родильном доме.
Таблица 1 Инфекционный контроль в акушерском стационаре у родильниц
Нозологические 1999 год 2000 год
формы Число Заболевае- Число Заболевае-
случаев мость на 1000 случаев мость на 1000
Эндометрит 2 2,7 --
на передней 1 0,54 1 0,35
Постинъекционный абсцесс 1 0,54 - -
ИТОГО 4 3,78 1 0,35
Таблица 2 Инфекционный контроль в акушерском стационаре у новорожденных
Нозологические 1999 год 2000 год
формы Число Заболевае- Число Заболевае-
случаев мость на 1000 случаев мость на 1000
Коньюнктивит, дакриоцистит 13 6,9 11 3,85
Везикулопустулез 2 1,07 1 0,35
Гнойный омфалит 1 0,13 2 0,7
Гнойный мастит 1 0,53 -
Кефалогематома 1 0,53 - -
Всего ГСИ 18 9,6 14 4,9
Кишечные инфекции 14 7,5 21 7,35
сУ^иьи^пявс^узбассе □5-6(6-7) 2001
■ РЕЗУЛЬТАТЫ ВНЕДРЕНИЯ ЭЛЕМЕНТОВ ИНФЕКЦИОННОГО КОНТРОЛЯ В АКУШЕРСКОМ СТАЦИОНАРЕ_
За последние два года количество родов в родильном доме увеличилось, а койко-день, в целом, уменьшился. Задержка выписки родильниц происходила, в основном, из-за состояния новорожденных (табл. 3).
Динамика количества родов и койко-дня
в акушерском стационаре
Годы 1999 год 2000 год
Число родов 1803 2905
Койко-день 6,9 6,3
Койко-день при задержке
выписки родильниц из-за 9,2 9
вершенствования условий работы медицинского
1. Яфаев Р.Х., Зуева Л.П. Эпидемиология внутри-больничных инфекций. — Л., 1989. — 165 с.
2. Тайц Б.М., Зуева Л.П. Инфекционный контроль в ЛПУ. - СПб., 1998. - 273 с.
3. Aylliff G.A.G., Zueva L.P., O Rork.E.G. The basis infections control. - American international Health Alliance. - 1997. - Р. 1-13 III, Р. 1-35V.
4. Обухова Т.М. Научные методические и организационные основы оптимизации эпидемиологического надзора и контроля госпитальных гнойно-септических инфекций новорожденных и родильниц: Автореф. дис. . канд. мед. наук - Омск, 2001. - 23 с.
5. Иванов Н.О., Уткин Е.В., Орлов А.Б., Еремин А.И. Современные принципы интенсивной терапии гнойно-септических осложнений после операции кесарева сечения. //Анестезиология и реаниматология. - 2000. - □ 3. - С. 54-55.
6. Орлов А.Б., Резниченко О.Н., Ушакова Г.А., Ше-лепанов В.М., Булыгин К.И. Интенсивная терапия послеродовых и послеоперационных септических осложнений в условиях акушерского стационара. //Актуальные проблемы медицины критических состояний. - 1999. - □ 6. -С. 172-175.
В 2000 году младенческая смертность в Кузбассе, в целом, снизилась и составила 16 на 1000 родившихся живыми. Это связано с эффективной работой двух перинатальных центров, внедрением современных технологий в родильных домах, оснащением родовспомогательных учреждений современным медицинским оборудованием. Показатель младенческой смертности наиболее низок и приближается к европейскому уровню в Междуреченске, Калтане, Юрге и Чебулинском районе (7 на 1000 родившихся живыми новорожденных). Остаются неблагополучными Таштагол (28), Мариинск (28), Тайга (28), Мариинский район (34) и Прокопьевский район (35).
В структуре младенческой смертности доминируют болезни перинатального периода, врожденные аномалии, механическая асфиксия, пневмонии. Остается высоким удельный вес кишечных инфекций. Тем не менее, 80 % причин младенческой смертности управляемы. Основными недоработками являются: низкое качество наблюдения за детьми первого года жизни, плохая организация питания детей раннего возраста, недостаточное обеспечение медикаментами для интенсивной терапии тяжелых больных.
Что должен сделать медицинский работник, который выявил у пациента инфекционную болезнь?
Как регистрируются инфекционные заболевания в Москве?
ФЕДЕРАЛЬНЫЕ ТРЕБОВАНИЯ К МЕДИЦИНСКИХ РАБОТНИКАМ ИНФОРМИРОВАТЬ ОБ ИНФЕКЦИОННЫХ (ПАРАЗИТАРНЫХ) БОЛЕЗНЯХ
Медицинские работники в случае выявления у пациента инфекционной (паразитарной) болезни, носительства возбудителей инфекционной (паразитарной) болезни или подозрения на инфекционную (паразитарную) болезнь, а также в случае смерти от инфекционной (паразитарной) болезни, обязаны:
- в течение 2 часов сообщить о нем по телефону;
- затем в течение 12 часов представить экстренное извещение в учреждение, осуществляющее федеральный государственный санитарно-эпидемиологический надзор[1].
Таким образом, в случае постановки инфекционного диагноза или подозрения на заболевание медицинский работник обязан сделать запись о выявленном случае в Журнале учета инфекционных заболеваний (форма № 060/у), которая также утверждена Приказом № 1030, и информировать об этом учреждение, осуществляющее государственный санитарно-эпидемиологический надзор.
В дальнейшем полученная информация систематизируется, группируется по временному, территориальному, социально-возрастному признаку, проводится анализ данных, в том числе с применением статистического инструментария.
Обратите внимание!
Выявленные закономерности в характере течения эпидемического процесса учитываются в принятии управленческих решений, направленных на снижение рисков возникновения и распространения новых случаев инфекционных заболевания среди населения.
При больших объемах поступающей информации о случаях инфекционных и паразитарных заболеваний среди населения (например, среди жителей крупного мегаполиса) специалисты неизбежно сталкиваются с трудностями своевременной и корректной обработки полученных данных, сопряженных с ограничением времени и большими трудозатратами. Расскажем о том, как проводится такая работа в Москве.
ИНСТРУКЦИЯ О ПОРЯДКЕ РЕГИСТРАЦИИ СЛУЧАЕВ ИНФЕКЦИОННЫХ И ПАРАЗИТАРНЫХ ЗАБОЛЕВАНИЙ В МОСКВЕ
Москва — крупнейший город Европы, численность постоянного населения приближается к 13 млн чел.
В связи с этим в Москве регистрируется высокая заболеваемость инфекционными болезнями.
Порядок регистрации в Москве случаев инфекционных заболеваний определен Приказом Управления Роспотребнадзора по городу Москве от 16.03.2018 № 29.
Приказом утверждена Инструкция о порядке регистрации случаев инфекционных и паразитарных заболеваний в Москве ( далее — Инструкция).
Инструкция предназначена и обязательна к исполнению:
• для всех медицинских организаций;
• медицинских работников учреждений иного профиля, в том числе учреждений начального общего, основного общего, среднего (полного) общего образования, учреждений начального профессионального, среднего профессионального, высшего профессионального и послевузовского профессионального образования, специальных (коррекционных) для обучающихся, воспитанников с отклонениями в развитии, учреждений для детей-сирот и детей, оставшихся без попечения родителей, учреждений социальной защиты, других учреждений независимо от форм собственности и ведомственной принадлежности.
Рассмотрим общие положения Инструкции.
1. Ответственным за полноту, достоверность и своевременность регистрации инфекционных заболеваний, а также оперативное сообщение о них в установленном порядке является руководитель организации, выявившей больного. Если организация крупная и имеет несколько подразделений (филиалов) — руководитель подразделения (филиала).
2. В каждой медицинской организации (филиале) приказом руководителя назначается лицо, ответственное за передачу оперативной информации о выявленных больных инфекционными заболеваниями, передачу экстренных извещений об инфекционном заболевании и ведение Журнала учета инфекционных и паразитарных заболеваний (ф. № 060/у).
Обратите внимание!
Приказом должен быть также определен сотрудник, заменяющий ответственное лицо на время его отсутствия. Приказ обновляется ежегодно, а также при смене ответственного лица.
3. В образовательных и других организациях ответственность за передачу оперативной информации о выявленных больных инфекционными заболеваниями, передачу экстренных извещений и ведение Журнала учета инфекционных и паразитарных заболеваний возлагается на медицинского работника, обслуживающего данное учреждение.
4. Журнал учета инфекционных заболеваний — основная учетная форма в организации, предназначенная для персонифицированной регистрации больных инфекционными заболеваниями и последующего контроля полноты и сроков передачи информации.
Обратите внимание!
Вести Журнал учета инфекционных заболеваний можно и в электронном виде.
Нумерация записей ведется с начала года раздельно по каждой нозологической форме. На каждое инфекционное заболевание (или носительство одного типа возбудителя) отводятся отдельные листы журнала. На массовые заболевания могут быть заведены отдельные Журналы.
Обратите внимание!
В медицинских учреждениях в Журнал должны быть внесены сведения не только о случаях заболевания, выявленных в самом учреждении, но и случаях заболевания у прикрепленного населения, выявленных в других учреждениях, в том числе в стационарах.
Все данные о больном, включая эпидемиологический анамнез и сведения о контактных, заносят в основную медицинскую документацию медицинской организации или иную медицинскую документацию, соответствующую специфике учреждения.
5. В Инструкции определен Порядок регистрации и оперативного оповещения о заболеваниях, подлежащих индивидуальной регистрации.
• инфекционного и паразитарного заболевания;
• подозрения на эти заболевания;
• носительства возбудителей инфекционных и паразитарных заболеваний, поствакцинальных осложнений;
• укусов, ослюнений и оцарапываний животными;
• укусов (присасываний) клеща;
• инфекций, связанных с оказанием медицинской помощи (далее — инфекционные заболевания).
Регистрации подлежит не только случай заболевания, но и подозрение на случай инфекционного заболевания. Инструкция регламентирует в ряде случаев передачу положительных результатов лабораторных исследований, но об этом далее.
Обратите внимание!
Информация передается вне зависимости от места проживания (регистрации, прописки) больного, т. е. регистрации подлежат в том числе случаи у иногородних, иностранцев, мигрантов, лиц без определенного места жительства и др.
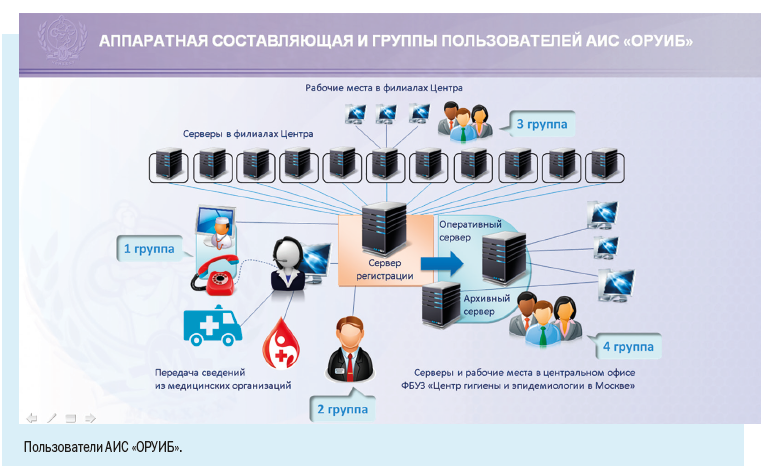
Мы уже говорили о том, что в Москве регистрируется высокая заболеваемость инфекционными болезнями — ежегодно около 3 млн случаев, а число случаев персонифицированного учета — порядка 1500 в день.
При наличии столь многочисленного и постоянно растущего населения и как следствие — высокой заболеваемости основным направлением совершенствования обеспечения эпидемиологического надзора в мегаполисе является широкое внедрение информационных технологий в повседневную работу врача-эпидемиолога.
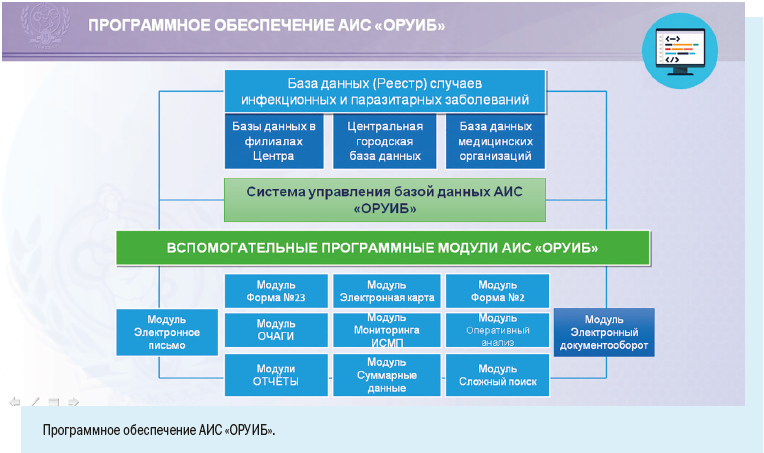
Установка рабочих мест информационной системы позволила ввести ряд полезных функций для самой медицинской организации: регистрировать случаи заболевания можно в круглосуточном режиме, что позволяет соблюдать регламентные жесткие сроки передачи информации, создавать собственный реестр больных, вести статическую обработку сведений и их анализ.
Суммарному (количественному) учету подлежат только острые респираторные вирусные инфекции, кроме госпитализированных случаев и случаев с летальным исходом — для них предусмотрена персонифицированная регистрация.
Персонифицированный учет болезней ведут с помощью специально разработанной Регистрационной карты инфекционного больного.
В отличие от Экстренного извещения Регистрационная карта предусматривает более широкий набор учитываемых признаков.
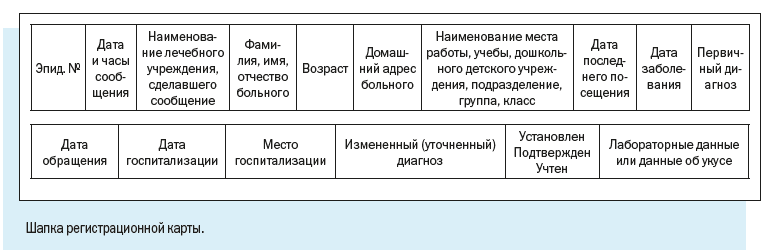
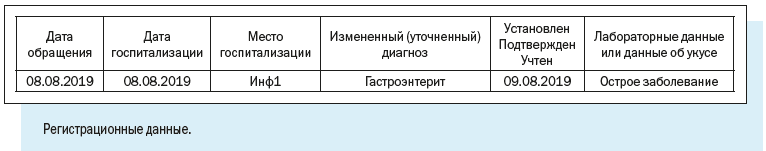
Как видим, в электронной регистрационной карте есть следующие регистрационные блоки:
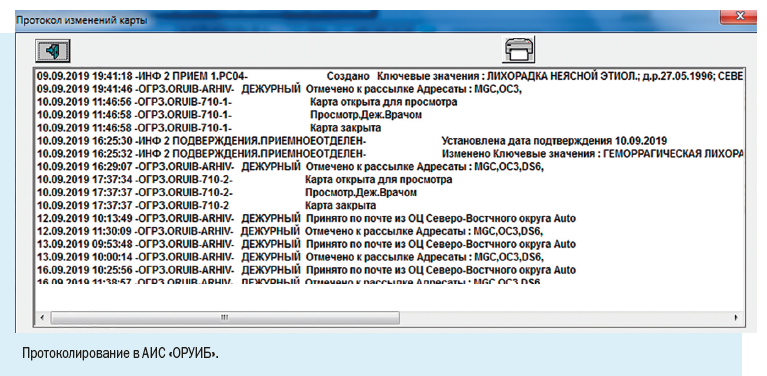
1. Эпидемиологический номер — идентификатор, который в обязательном порядке присваивается регистрационной карте/случаю патологического состояния;
Эпидномер состоит из 8 цифр: первые две указывают на год регистрации случая, следующие 6 — порядковый номер случая в текущем году.
2. Имя текущего пользователя, дата и время работы с картой.
3. Регистрационные данные — наименование медицинской организации, где зарегистрирован случай, даты заболевания и обращения в медицинскую организацию, фамилия и номер телефона регистратора, дата и время регистрации случая.
4. Диагноз — текущий и окончательный диагнозы, даты установления, характер течения и тяжести заболевания.
5. Информационный блок, содержащий сведения о пациенте, — паспортные данные, принадлежность к социально-возрастной, профессиональной группе, место работы или учебы больного, место жительства с указанием признака проживания.
Регистрационная карта содержит также блок ссылок на дополнительные окна, содержащие сведения о больном.
Например, при заболевании в медицинской организации, кроме даты госпитализации больного и наименования медицинской организации, регистрируются такие сведения, как диагноз при поступлении, наличие парентерального вмешательства и его суть, характер заражения, принятые меры.
В случае летального исхода учитываются данные медицинского свидетельства о смерти с подробными сведениями о результатах секции и патологоанатомических диагнозах.
Состав и объем регистрируемых данных зависит от конкретной инфекционной болезни, например:
• при регистрации острых кишечных инфекций в Карте фиксируется информация о подозрительных пищевых продуктах и месте их приобретения;
• при инфекциях, управляемых средствами специфической иммунопрофилактики, — данные прививочного анамнеза;
• при зоонозных инфекциях и укусах — сведения о животном и сырье;
• при поствакцинальном осложнении — подробные сведения о характере реакции, препарате и условиях его применения.
Таким образом, в основу перечня учитываемых показателей положена привязка оценки эпидемического процесса к конкретной группе инфекционной патологии, что определяет структуру эпидемиологического надзора.
Важно!
Все регистрируемые сведения носят официальный характер и должны быть основаны на первичной документации медицинских организаций.
1. В амбулаторно-поликлиническом учреждении.
Если больной госпитализируется с направлением от врача амбулаторно-поликлинического учреждения, случай заболевания регистрируется также сотрудниками амбулаторно-поликлинического учреждения.
2. В стационаре.
3. На вызове к больному бригадой скорой помощи.
Сведения о диагнозе, а также информация о передаче сообщения в территориальное амбулаторно-поликлиническое учреждение заносятся в Карту вызова скорой медицинской помощи (ф. № 110/у).
4. В школе или ДДУ медицинским работником.
5. В оздоровительных учреждениях, а также в студенческих, строительных и иных коллективах медицинскими работниками.
Порядок регистрации и оперативного оповещения о случаях заболевания туберкулезом, заразными кожными инфекциями, венерическими заболеваниями, инфекцией, вызванной ВИЧ, имеет ряд особенностей, так как может быть установлен только врачом-специалистом, а также при регистрации и учете данных нозологий имеются дополнительные утвержденные регистрационные формы.
Регистрация случаев (подозрения) на заболевание парентеральными вирусными гепатитами В, С, D, TTV, G (далее — ПВГ) осуществляется в описанном выше порядке, однако есть одна особенность.
- персонала организаций, осуществляющих заготовку, переработку, хранение и обеспечение безопасности донорской крови и ее компонентов;
- персонала центров, отделений гемодиализа, трансплантации органов, гематологии;
- персонала клинико-диагностических и биохимических лабораторий;
- персонала хирургических, урологических, акушерско-гинекологических, офтальмологических, отоларингологических, анестезиологических, реаниматологических, стоматологических, инфекционных, гастроэнтерологических стационаров, отделений и кабинетов поликлиник (в том числе перевязочных, процедурных, прививочных);
- персонала диспансеров, перинатальных центров, станций и отделений скорой помощи, центров медицины катастроф, фельдшерско-акушерских пунктов, здравпунктов;
- персонала учреждений с круглосуточным пребыванием детей или взрослых;
- доноров крови (ее компонентов), костного мозга, органов и тканей, спермы;
- лиц, относящихся к группам риска (потребители инъекционных наркотиков).
Регистрация инфекций, связанных с оказанием медицинской помощи (далее — ИСМП) также имеет ряд особенностей.
Важным критерием отнесения инфекционного заболевания к ИСМП является срок его возникновения после пребывания в медицинской организации. Так, регистрация внутрибольничных гнойно-воспалительных заболеваний осуществляется в течение 30 дней после операционного вмешательства и 1 года после установления имплантата. Регистрации подлежат заболевания родильниц гнойно-воспалительными заболеваниями, связанными с родами, выявленные в период пребывания в акушерском стационаре и/или в течение 30 дней после родов. Регистрации подлежат заболевания новорожденных, выявленные в период пребывания в акушерском стационаре и/или в течение 7 дней после выписки, независимо от предполагаемого характера инфицирования (внутрибольничного, внутриутробного, интранатального). Генерализованные формы (сепсис, остеомиелит, менингит) подлежат регистрации, если заболевание выявлено в течение месяца после рождения.
Читайте также: