Какие инфекции могут быть в заднем проходе
Причины и симптомы заболеваний заднего прохода
Заболевания заднего прохода – общее название для широкого ряда разнообразных патологий прямой кишки и перианальной области. Они могут быть вызваны разными причинами и иметь различные клинические проявления. Среди самых распространенных заболеваний заднего прохода – анальные трещины, язвы прямой кишки, перианальные гематомы, ущемление геморроидальных узлов, анальный зуд, кровотечение из заднего прохода, геморрой.
Заболевания заднего прохода проявляются болью в прямой кишке, анальным зудом, кровотечением из заднего прохода, появлением объемных образований и выделениями из ануса.
Существует множество причин, по которым возникают заболевания заднего прохода. Например, трещина заднего прохода может появиться из-за запоров (даже непродолжительных) и тенезмов (частых ложных позывов) на дефекацию, а причиной заболеваний становятся органические поражения кишечника. Возникновение перианальных гематом объясняется разрывом вен прямой кишки, а выделения из заднего прохода происходят по причине свища прямой кишки или наличия заболеваний, передающихся половым путем (герпес, гонорея, остроконечные кондиломы). Может вызывать выделения и одиночная язва прямой кишки. Анальные кровотечения возможны при геморрое, трещине заднего прохода, расчесывании заднего прохода и проч. Из-за тревожности, дерматозов, поноса, сахарного диабета или молочницы, геморроя, остроконечных кондилом или трещин заднего прохода, дерматита или аллергии на гигиенические средства может возникать анальный зуд.
Симптомы заболеваний заднего прохода часто схожи между собой. Например, при трещине заднего прохода больного беспокоит боль при акте дефекации, спазмы сфинктера и анальные кровотечения. Сама анальная трещина является овальной язвой и располагается между краем анального прохода и прямокишечно-заднепроходной линией.
Заболевание проявляется болями в заднем проходе, но при этом органические поражения отсутствуют. Продолжительность приступов боли может быть от трех минут до получаса, интенсивность болей также различается (от неприятных ощущений до сильных спазмов). Чаще всего приступы боли происходят в ночное время. Болезнь поражает преимущественно мужчин после 40 лет.
При одиночной язве прямой кишки больной чувствует объемное образование в заднем проходе, при дефекации у него наблюдаются затруднения, возможно выделение слизи и крови из заднего прохода.
Подкожный парапроктит (гнойное воспаление) характеризуется сильной пульсирующей болью, отеком, кожа вблизи заднего прохода уплотняется и краснеет, повышается температура.
Распространенным заболеванием являются также различные объемные образования прямой кишки. Они могут быть как истинными (бахромки, геморроидальные узлы, кондиломы), так и выпавшими из прямой кишки (прямая кишка, полипы прямой кишки).
Лечение заболеваний заднего прохода назначается в зависимости от их вида. Одиночная язва прямой кишки, к примеру, чаще всего имеет хроническое течение, поэтому лечение предусматривает профилактику запоров и соблюдение диеты (полезны продукты, богатые клетчаткой). Для лечения трещины заднего прохода практикуют растяжение сфинктера и подкожную боковую сфинктеродермию, рекомендуется также постоянно проводить профилактику запоров.
Перианальная гематома иногда может требовать аспирации (ее пунктируют иглой без применения анестезии или разрезают кожу над гематомой). При ущемлении геморроидальных узлов рекомендуют прикладывать к заднему проходу холод, может потребоваться геморроидэктомия. Подкожный парапроктит лечат, вскрывая гнойник и дренируя его. Свищевой ход обнаруживается и иссекается. Перианальные бахромки устраняют оперативным путем: они являются нежелательными с эстетической и гигиенической точки зрения и могут вызывать зуд заднего прохода.
Для лечения геморроя применяют геморроидэктомию, склеротерапию, криотерапию. Профилактика геморроя заключается в профилактике запоров и выполнении физических упражнений при сидячем образе жизни.
При анальном зуде категорически запрещается расчесывать кожу. Не рекомендуется приём горячих ванн, следует соблюдать сухость кожи заднего прохода, стул должен быть регулярным, а одежда и нижнее белье – свободными.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Заболевания передающиеся половым путем (ЗППП) вызываются возбудителями, передающимися во время сексуальных контактов. Локализация поражения: гениталии, аноректальная область, полость рта. Аноректальные ЗППП являются существенной проблемой у пациентов, практикующих анальные половые сношения. Негативная модель поведения пациента или его партнера(-ов) часто приводит к повторному инфицированию ЗППП. Множественные и симультанные ЗППП - обычное явление, часто сочетающееся с ВИЧ.
• Отделяемое: гонорея, хламидиоз (венерический лимфогранулематоз), герпес.
• Аногенитальные изъязвления: герпес, ВИЧ-ассоциированные язвы, первичный сифилис, мягкий шанкр (Haemophilus ducreyi), венерический лимфогранулематоз, паховая гранулема (донованоз: Klebsiella/Calymmatobacterium granulomatis).
• Боль:
- Есть: герпес, венерический лимфогранулематоз, мягкий шанкр.
- Нет: сифилис (шанкр), паховая гранулема.
• Проктит/проктоколит: гонорея, хламидии, сифилис, герпес.
• Пролиферативные синдромы: ВПЧ, HHV-8 (герпес вирус 8, саркома Капоши), лимфома, сифилис (плоские кондиломы, гуммы).
• Кожная сыпь: вторичный сифилис, диссеминированная гонорея, лобковый педикулез, чесотка.
Прямое заражение аногенитальными инфекциями: ВПЧ, Neisseria gonorrhoeae, Chlamydia trachomatis (включая венерический лимфогранулематоз), Treponema pallidum (сифилис), герпес.
Непрямое заражение (например, оральный или орально-анальный путь): Giardia lamblia, виды Campylobacter, виды Shigella, Entamoeba histolytica, С. trachomatis, лобковый педикулез, чесотка.
ВИЧ-положительные больные: цитомегаловирус, Mycobacterium avium intracellular е комплекс (MAI/MAC), Microsporidium, Isospora и т.д.
а) Эпидемиология. В США общая заболеваемость ЗППП составляет до 20 миллионов вновь инфицированных в год. Активная инфекция (например, гонорея, сифилис и т.д.) увеличивает риск заражения ВИЧ в случае контакта.
б) Симптомы заболеваний передающихся половым путем (ЗППП)
Общие симптомы:
• Проктит: зуд, боль, тенезмы, ректальные кровотечения, слизистое отделяемое.
• Проктоколит: симптомы такие же, как при проктите, дополнительно - изменение стула (диарея), колики.
• Энтерит: диарея, спазмы без признаков проктоколита.
• Пролиферативные процессы: инфильтраты, опухоли, кондиломы.
Специфические симптомы заболеваний:
• Гонорея: бессимптомное носительство (резервуар инфекции); воспалительные процессы в малом тазу; моноартрит; кожная сыпь; уретрит; проктит с обильным мутным или кровянистым отделяемым; боль.
• Сифилис (люэс):
- Первичный: первичный комплекс (шанкр) - небольшая безболезненная плотная язва с чистым дном; проктит.
- Вторичный: диффузная макуло-папулезная кожная сыпь, без зуда, возможно наличие общих симптомов (лимфаденопатия, лихорадка, головная боль), плоские кондиломы.
- Латентный: состояние после инфекции, но без клинических признаков заболевания.
- Третичный: признаки первичной манифестации заболевания отсутствуют, неврологические симптомы, аортит, гуммы.
• Мягкий шанкр: глубокие болезненные гнойные аногенитальные язвы с болезненными нагноившимися паховыми лимфоузлами.
• Генитальный герпес: множественные сгруппированные болезненные везикулы и плоские язвы.
• Chlamydia серовары D-K: проктит, уретрит.
• Chlamydia серовары L1-L3 (венерический лимфогранулематоз): болезненная лимфаденопатия, проктоколит с геморрагическим/серозным отделяемым, боли/ тенезмы, запоры, лихорадка. В отдаленные сроки: лимфостаз, свищи/стриктуры.
• Паховая гранулема (донованоз): прогрессирующее, очень васкуляризированное и ранимое, безболезненное изъязвление без регионарной лимфаденопатии.
в) Дифференциальный диагноз:
• Другие причины изъязвления, кровотечения, боли.
• Первичные опухоли: рак анального канала, болезнь Педжета, болезнь Боуэна, АИН, рак прямой кишки, меланома, саркома Капоши, лимфома.
• Другие формы колита: язвенный колит, Болезнь Крона, колит, вызванный С. Difficile, и т.д.
г) Возбудители заболеваний передающихся половым путем (ЗППП):
• Гонорея: N. gonorrhoeae, внутриклеточные грамотрицательные диплококки => изолированные культуры (специальная среда Thayer-Martin), ПЦР.
• Сифилис: Т. pallidum (спирохеты) => микроскопия в темном поле/иммунофлуоресцентная, серология.
• Мягкий шанкр: Н. ducreyi, грамотрицательная палочка => рост на специальных средах (сложный метод), ПЦР диагностика.
• Генитальный герпес: HSV-1 и HSV-2 (herpes genitalis) => изоляция на культурах клеток, диагностика на основе ПЦР.
• С. trachomatis серовары D-K и L1, L2, L3 (венерический лимфогранулематоз), внутриклеточный микроорганизм => серология, культуры, иммунофлуоресцентные тесты.
• Паховая гранулема (донованоз): грамотрицательная К. granulomatis (старое название С. granulomatis) => получение культуры затруднительно, диагноз на основании биопсии: темноокрашенные тельца Донована.
д) Обследование заболеваний передающихся половым путем (ЗППП):
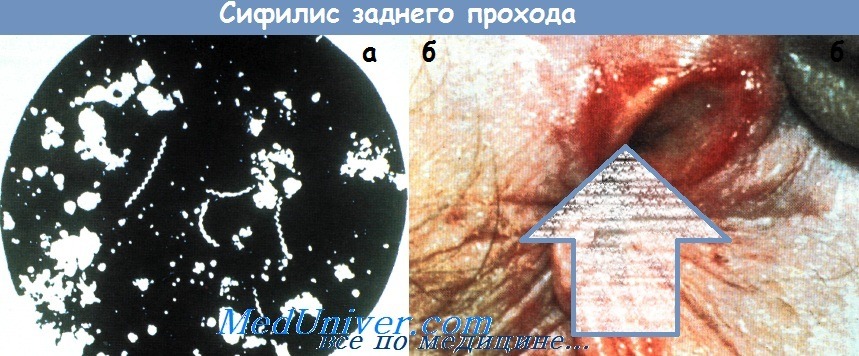
а - Бледная трепонема: исследование на темном фоне.
б - Первичный твердый шанкр заднего прохода.
Необходимый минимальный стандарт:
- Анамнез: принадлежность к группе риска, ВИЧ статус, специфические симптомы.
- Клинический осмотр: инфильтраты/опухоли, язвы/пузырьки, свищи?
- Пальцевое исследование/пальпация паховых лимфоузлов; аноскопия/ректороманоскопия => герпес, гонорея, венерический лимфогранулематоз, сифилис? Осмотр полости рта.
- Все больные с ЗППП => анализ на ВИЧ (кроме тех, у кого уже установлен положительный диагноз ВИЧ).
- Культуры:
• Прямые культуры: герпес, гонорея, Н. ducreyi, хламидии, туберкулез.
• Посевы кала, включая Giardia, криптоспоридиоз, микроспоридиз. - Другие исследования:
• Лейкоциты в кале?
• Мазки аноректального секрета с окраской по Граму: грамотрицательные внутриклеточные диплококки?
• Микроскопия в темном поле: Т. pallidum?
• Серологические исследования: HSV-2, сифилис, венерический лимфогранулематоз, гонорея.
- Аногенитальные язвы => серология на сифилис + микроскопия в темном поле или прямая иммунофлюоресценция, культура вируса герпеса или тест на антиген, Н. ducreyi культура.
- Регистрируемые заболевания: сифилис, гонорея, хламидиоз, ВИЧ, туберкулез.
Дополнительные исследования (необязательные):
• Рентгенография органов грудной клетки или тест на туберкулез.
• Колоноскопия.
е) Классификация. Основана на характеристике возбудителя.
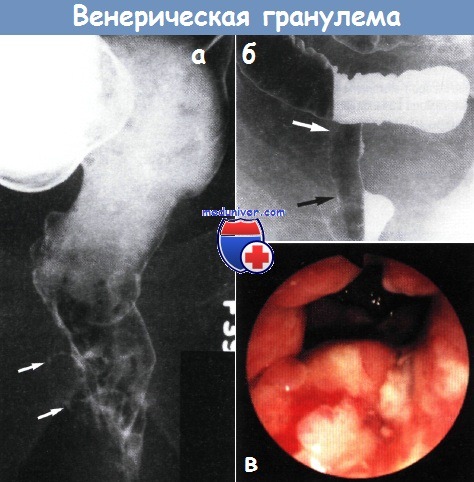
а - Венерическая лимфогранулема. Дистальный отдел прямой кишки диффузно сужен, его слизистая оболочка узловатая. В перианальные мягкие ткани идут заполненные барием ходы (показано стрелками).
У данного мужчины в анамнезе анальные половые акты и значительно повышенный титр хламидий.
Бариевая клизма, двойное контрастирование.
б - Хроническая венерическая лимфогранулема. Проксимальный отдел прямой кишки диффузно сужен.
Бариевая клизма, двойное контрастирование.
в - Ректороманоскопическая картина тяжелого проктита при венерической лимфогранулеме.
з) Операция при заболевании передающемся половым путем (ЗППП):
Показания:
• Неясный диагноз => биопсия и культуры из биоптата (бактерии, вирусы, кислотоустойчивые бактерии).
• Аногенитальные кондиломы.
• Устойчивые к лечению ВИЧ-ассоциированные язвы.
и) Результаты:
• Более высокий риск неэффективного лечения среди ВИЧ-инфицированных больных, в частности с низким уровнем CD4.
• Факторы риска рецидива: сохранение негативной модели поведения (промискуитет, незащищенные половые акты), нелеченый партнер, наличие крайней плоти.
к) Наблюдение и дальнейшее лечение:
• Оценка отсутствия инфекции => наблюдение должно быть основано на особенностях этиологии и тяжести клинических симптомов. Трудности в дифференцировке реинфекции и неудачи лечения.
• Обследование и лечение половых партнеров.
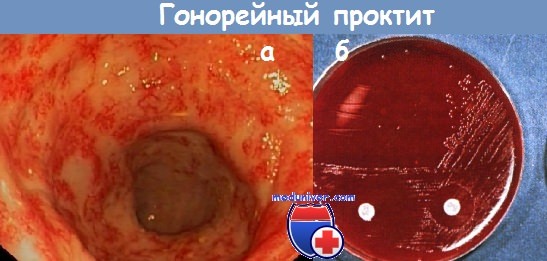
а - Гонорейный проктит.
б - Чашки с культурой Neisseria gonorrhoeae. Чувствительность к антибиотикам деляют при помощи пропитанных антибиотиками дисков.
Прямая кишка является конечным участком кишечника и отвечает за выведение продуктов жизнедеятельности человека из организма. Благодаря большому количеству нервных окончаний сфинктерный механизм обеспечивает контролируемую дефекацию, а это сложный процесс, в результате которого на прямую кишку ложится довольно большая нагрузка. Неправильное питание, травмирование кровеносных сосудов твердыми каловыми массами или застой крови в малом тазу могут приводить к различным заболеваниям прямой кишки.

Симптомы, говорящие о проблемах в прямой кишке
Заболевания прямой кишки зачастую сопровождаются весьма смазанными и совершенно не характерными для них симптомами, что порой сбивает с толку не только больного, но и врачей. Симптомы заболеваний заднего прохода можно не только почувствовать но и увидеть, не все конечно. Так, дискомфорт в заднем проходе или тяжесть внизу живота могут указывать как на проблемы с прямой кишкой, так и быть следствием патологических процессов в органах малого таза или позвоночнике. В таком случае следует опираться на общую клиническую картину, то есть на совокупность симптомов. К таковым могут относиться:
- жжение и зуд в перианальной зоне;
- боль в промежности;
- ощущение инородного тела в заднем проходе;
- повышенное газообразование;
- непроизвольное отхождение кала;
- запоры или диарея;
- покалывание внутри прямой кишки или вокруг ануса;
- резкая боль во время дефекации, при ходьбе или сидении на твердой поверхности.
Вышеперечисленные симптомы могут наблюдаться при различных заболеваниях прямой кишки и однозначно являются поводом для обращения к врачу-проктологу.
Заболевания прямой кишки и характерные симптомы
Многие болезни прямой кишки сопровождаются специфическими симптомами, по которым врач может поставить предварительный диагноз. Зная особенности клинической картины конкретной патологии, больной и сам может догадаться о том, что именно его беспокоит. Однако не стоит забывать, что без результатов анализов и других диагностических данных даже самый опытный врач не может назначить пациенту лечение, поэтому самостоятельный прием любых лекарственных средств недопустим. Ниже представлен список наиболее распространенных заболеваний, сопровождающихся специфическими патологическими признаками.
Это заболевание, при котором воспаляется слизистый слой прямой кишки вследствие инфекционного поражения ЖКТ, механических травм, воздействия химических веществ или растворов, вводимых в прямую кишку с терапевтической целью (например, при лечении геморроя народными средствами), при глистных инвазиях и неправильном питании.
Выраженность симптоматики во многом зависит от формы проктита, который может быть острым, подострым и хроническим. В последнем случае патологические признаки могут практически отсутствовать или иметь ненавязчивый характер. При острой и подострой форме клиническая картина выглядит следующим образом:
- сильное жжение в области заднего прохода;
- возникновение тенезмов (ложных позывов к дефекации) одновременно с запорами;
- выделение крови и слизи при попытке сходить в туалет;
- острая боль при отхождении кала.
В некоторых случаях спазм сфинктера, который часто возникает на начальном этапе заболевания, проходит и сменяется его расслаблением, что ведет к регулярным поносам. Проктит достаточно легко лечится, но в запущенных случаях болезнь может приводить к тяжелым осложнениям – пенетрации кишечной стенки или образованию свищей.

Болезнь характеризуется воспалительными процессами в параректальной клетчатке, которые вызывает инфекция, переместившаяся через анальные железы из просвета прямой кишки в глубокие слои окружающих ее тканей. По локализации парапроктит подразделяют:
- на параректальный (гнойный абсцесс располагается непосредственно под кожей в перианальной области);
- интрасфинктерный (в патологический процесс вовлечен анальный сфинктер);
- ишиоректальный (абсцесс находится в подвздошно-прямокишечной ямке);
- пельвиоректальный (гнойное воспаление локализуется в мягких тканях малого таза).
Парапроктит может протекать в двух формах – острой и хронической. Острое течение заболевания, как правило, сопровождается интенсивной болью в перианальной области, болезненной дефекацией, высокой температурой, признаками интоксикации организма, гноетечением, гиперемией, отечностью тканей.
Неправильное или недостаточное лечение острой формы заболевания может привести к хроническому парапроктиту, которому характерны следующие патологические проявления:
- зуд в перианальной области;
- формирование параректального свища;
- выделение сукровицы или гноя;
- быстро проходящая боль во время дефекации;
- ощущение постоянного дискомфорта в заднем проходе.
Хроническая форма парапроктита, несмотря на низкую интенсивность болевого синдрома, не менее опасна, чем острая. Длительные воспалительные процессы в рубцах анального отверстия, свищах и внутренних гнойниках могут привести к озлокачествлению пораженных участков и росту раковой опухоли.
Прокталгия – это мышечный спазм, при котором человек испытывает длительную или кратковременную боль разной интенсивности в области заднего прохода или прямой кишки. Прокталгия подразделяется на первичную (имеющую психосоматическое происхождение) и вторичную (являющуюся симптомом других заболеваний прямой кишки).
Первичный вид встречается гораздо чаще и в большинстве случаев вызван сильными эмоциональными переживаниями или другими причинами, не связанными с органическими повреждениями прямой кишки. Вторичный вид может быть следствием любого заболевания, определить природу которого можно только во время диагностического исследования. Основными проявлениями прокталгии являются:
- быстро проходящие судорожные спазмы в прямой кишке;
- боль в заднем проходе, отдающая в тазобедренные суставы, низ живота или копчик;
- непродолжительное покалывание внутри прямой кишки;
- резкая боль в анусе, не связанная с актом дефекации;
- простреливающая боль в области прямой кишки, возникающая преимущественно по ночам.
Иногда прокталгия является следствием постоянной тревоги за свое здоровье и канцерофобии. Если во время обследования врач не обнаружил патологических отклонений со стороны прямой кишки, пациента могут направить на консультацию к психотерапевту.
Заболевание характеризуется воспалительными процессами, охватывающими всю слизистую оболочку толстой кишки. Колит подразделяется на острый и хронический.
Острая форма заболевания сопровождается интенсивными болями в животе разной локализации, тошнотой, тенезмами, наличием крови и прожилок слизи в каловых массах, кровотечением (редко).
При хронической форме заболевания происходят значительные изменения структуры слизистой оболочки толстой кишки, нарушается моторная и секреторная функции, наблюдается дистрофия пораженных тканей. Клиническая картина выглядит следующим образом:
- повышенное газообразование;
- ощущение неполного опорожнения кишечника;
- постоянная тошнота, слабость;
- нарушение сна;
- внезапно возникающие боли в правом или левом боку;
- головная боль;
- урчание в животе.
Хроническая форма заболевания сопровождается частыми расстройствами стула, отрыжкой и привкусом горечи во рту. При длительном отсутствии лечения существует вероятность наступления осложнений, например, образования язвы на месте поврежденных и кровоточащих участков толстой кишки.
Это довольно редкое заболевание, при котором во время диагностического обследования всегда выявляется одиночное углубление – язва, локализующаяся на слизистой оболочке нижней части прямой кишки. При своевременно проведенном лечении образование не озлокачествляется. Солитарная язва имеет свои симптоматические особенности:
- болезненные ложные позывы к акту дефекации;
- кровотечение, отделение слизи;
- хронические запоры;
- ощущение распирания в прямой кишке;
- боль во время дефекации.
В некоторых случаях заболевание может протекать практически бессимптомно, тогда человеку необходимо проявить внимание к любым незначительным изменениям со стороны здоровья и проконсультироваться с врачом.

Ректальный пролапс – это выход через анальное отверстие всех слоев дистального отдела прямой кишки, длина выпадающего сегмента может колебаться от 2 до 20 и более сантиметров. Спровоцировать развитие данной патологии может множество различных факторов, среди которых можно выделить тяжелый физический труд, ослабление мышц тазового дна, нарушение сфинктерного механизма, анатомические нарушения со стороны позвоночника и внутренних органов.
Пролапс прямой кишки происходит не сразу, этому предшествует ряд симптомов, по которым больной может догадаться о надвигающейся проблеме и своевременно посетить врача. К ним относятся:
- ощущение инородного тела в заднем проходе;
- невозможность контролировать отхождение кала или газов;
- сильные боли в животе во время дефекации, ходьбы или физической нагрузки;
- частые тенезмы (ложные позывы к дефекации);
- выделение слизи или крови из анального отверстия;
- дизурические нарушения (прерывистое мочеиспускание).
Если человек заметил эпизодическое выхождение прямой кишки из анального отверстия при натуживании, чихании или ходьбе, необходимо срочно обратиться к врачу, поскольку это первая стадия ректального пролапса, который имеет тенденцию к быстрому прогрессированию с развитием тяжелых осложнений.
Грыжа представляет собой частичный выход кишечной петли через дефекты и слабые места брюшной полости. Наиболее часто встречаются паховые и анальные грыжи. При анальной грыже происходит выпячивание прямокишечной стенки в сторону промежности (в 90 % случаев) или в сторону анакопчиковой связки (в 5 % случаев). Часто заболеванию предшествует ослабление тонуса мышц тазового дна. Симптомами прямокишечной грыжи являются:
- болезненное опорожнение кишечника;
- частые ложные позывы к дефекации;
- запоры в результате загиба кишки;
- развитие геморроя и анальных трещин (из-за травмирования слизистой оболочки кишки и мягкой ткани сфинктера застоявшимися каловыми массами);
- опущение органов малого таза, что проявляется в выпячивании прямокишечной стенки, которая значительно выходит за пределы половой щели.
Лечение грыжи всегда хирургическое, в большинстве случаев применяется резекция ущемленного фрагмента кишки или его вправление, если врач посчитает это целесообразным.

Доброкачественные эпителиальные новообразования, крепящиеся ножкой к слизистой оболочке прямой кишки, называются полипами. Человек может долгое время не ощущать их присутствия, поэтому заболевание нередко выявляется на поздней стадии развития. Симптоматика может быть достаточно смазанной, но с прогрессированием заболевания появляются довольно явные признаки полипоза:
- болезненные ощущения в нижней части живота;
- устойчивые запоры или регулярные поносы даже при соблюдении лечебной диеты;
- выделение большого количества слизи во время дефекации;
- повышенное газообразование, ощущение распирания или присутствия инородного тела в заднем проходе;
- кровомазание во время опорожнения кишечника.
Полипы лечатся хирургическом способом и чем раньше человек обратится за медицинской помощью, тем выше вероятность полного излечения. Длительное течение патологии может привести к таким тяжелым последствиям, как каловый перитонит или рак прямой кишки.
Данный вид заболевания относится к редким патологиям врожденного характера, так как киста прямой кишки чаще всего образуется еще в антенатальном периоде и представляет собой однокамерную (иногда многокамерную) полость, выстланную нехарактерной тканью, отличающейся от нормального строения околопрямокишечного пространства. К специфическим симптомам можно отнести:
- наличие болезненного уплотнения в области промежности;
- частые позывы к дефекации или мочеиспусканию;
- тупые или волнообразные боли, иррадиирущие в низ живота, правый или левый бок, копчик;
- головокружение, рвота, повышение температуры (в связи с нагноением и ростом кисты);
- ощущение распирания или присутствия инородного тела в кишке.
При быстром прогрессировании заболевания может наблюдаться гноетечение, выделение крови и слизи во время дефекации. Основными осложнениями кисты являются множественные извилистые свищевые ходы в прямой кишке и быстрый рост гнойного абсцесса.
При данном заболевании у человека наблюдается варикозное расширение вен прямой кишки, в результате чего образуются геморроидальные узлы, которые впоследствии могут кровоточить, воспаляться и выпадать за пределы анального отверстия. Геморрой — самое распространенное проктологическое заболевание, сопровождающееся выраженной специфической симптоматикой:
- обильное кровотечение во время дефекации;
- хроническая прокталгия, усиливающаяся при движении, сидении, натуживании;
- неплотное смыкания анального сфинктера;
- анальный зуд, выделение прозрачной или белой слизи.
Как правило, геморрой не причиняет серьезных неудобств на первой стадии развития, но болезнь имеет стойкую тенденцию к прогрессированию и может приводить к выпадению и некрозу тромбированных внутренних узлов, что является очень опасным состоянием и требует незамедлительной операции.

Анальные трещины во врачебной практике встречаются очень часто, они представляют собой дефект (надрыв) слизистой оболочки, который располагается на одной из внутренних стенок заднего прохода. Патология может развиться по целому ряду различных причин, среди которых можно выделить:
- травмирование кишки твердыми каловыми массами при продолжительных запорах,
- развитие геморроя, парапроктита и некоторых других проктологических заболеваний;
- злоупотребление чрезмерно острой пищей и алкогольными напитками.
Анальная трещина всегда сопровождается яркой симптоматикой:
- резкой острой болью в анусе в процессе дефекации;
- кровотечением;
- тоническим спазмом сфинктера сразу после опорожнения кишечника;
- выделением слизи и гноя из ануса при нагноении раны.
При появлении этих признаков необходимо срочно обратиться к врачу. Анальные трещины достаточно быстро и легко лечатся с помощью специальных заживляющих мазей и свечей. Для определения дефекта достаточно пальцевого обследования. Если анальную трещину не лечить, то патология может перейти в хроническую форму.
При этой патологии наблюдается рост достаточно большой доброкачественной опухоли, поражающей не только прямую кишку, но и задний проход вместе со всей паховой областью. При широком распространении внешне новообразование напоминает собой разросшиеся соцветия цветной капусты. Кондиломы сопровождаются следующей симптоматикой:
- боль в процессе дефекации;
- зловонный запах, выделение зеленой слизи из анального отверстия;
- ощущение дискомфорта и тяжести в кишке;
- эффект присутствия инородного тела в заднем проходе;
- кровотечение.
Опасность данного заболевания заключается в том, что при разрастании кондилом может развиться острая кишечная непроходимость. Это чревато тяжелыми последствиями, среди которых пенетрация кишечной стенки и каловый перитонит с риском заражения крови. Поскольку остроконечные кондиломы появляются в результате инфицирования вирусом папилломы человека, существует высокая вероятность их малигнизации в будущем.
Это самое грозное заболевание, которое представляет собой опухоль злокачественного происхождения, развивающуюся в эпителиальном слое прямой кишки. В 70 % случаев рак локализуется в дистальном отделе толстого кишечника. Этиология рака досконально не изучена, но прослеживается четкая взаимосвязь между патологией и особенностями питания. Нередко основной причиной развития рака прямой кишки является распространение в ней изначально доброкачественных опухолей, возникших в результате заражения ВПЧ. Долго не заживающие кровоточащие раны, хронические язвенные поражения кишки тоже могут приводить к росту атипичных клеток.
В большинстве случаев рак диагностируется на поздней стадии развития, поскольку на начальном этапе болезнь практически не имеет никакой специфической симптоматики. По мере прогрессирования патологии могут проявиться следующие признаки:
Лечение рака прямой кишки возможно только хирургическим путем и от того, насколько своевременно оно будет проведено, зависит жизнь человека.
Лечение заболеваний прямой кишки
Лечением заболеваний прямой кишки занимается врач-проктолог. Стратегия лечения разрабатывается с учетом особенностей клинической картины, имеющихся рисков и общего состояния пациента. Для этого больному потребуется пройти одно или несколько диагностических обследований, сдать анализы кала, мочи и крови, на основании результатов которых и будет принято окончательное решение.
При незначительных повреждениях прямой кишки (например, при анальной трещине) или временном воспалении ее слизистой оболочки в результате неправильного питания пациенту назначаются медикаментозные средства и специальная диета, то есть лечение осуществляется консервативным методом.
При наличии доброкачественных или злокачественных новообразований, грыжи и гнойных абсцессов, других тяжелых заболеваний, приводящих к деструкции и некрозу тканей прямой кишки, выполняются операции разной сложности. Таким образом, метод лечения напрямую зависит от диагноза, выставленного врачом-проктологом. Но человеку под силу избежать радикальных оперативных вмешательств – для этого необходимо вовремя обратиться за медицинской помощью с целью излечения патологии на ранней стадии развития.
Заключение
По статистике большинство людей обращаются к врачу тогда, когда заболевание прямой кишки находится на поздней стадии развития и консервативного лечения может оказаться недостаточно. Причиной тому может быть невнимательное отношение к своему здоровью или же простое стеснение из-за деликатности вопроса. Любые патологические признаки должны насторожить человека и стать поводом для обращения к специалисту, ведь иногда даже совсем слабые боли и хронический дискомфорт могут быть проявлениями опасных болезней.
Читайте также:


