Камни подагрические в почках

Проявление патологии
Согласно медицинским данным, подагрическая почка чаще всего развивается у мужчин в возрасте от 35 лет, причем поражение этого органа проявляется в разных формах нефропатии:
- уратная почечнокаменная форма;
- интерстициальный нефрит;
- острая мочекислая форма.
У женщин болезнь почек с образованием камней и подагра встречаются чаще всего в периоде менопаузы. Болезнь, носящая наследственный характер, крайне редко может проявляться и у молодых юношей.
При хронической подагре изменение функции почек проявляется не сразу, лишь в анализах мочи иногда наблюдаются небольшие отклонения.
Причины заболевания
Изменения в почках возникают в результате увеличения в крови количества мочевой кислоты (от 0,325 ммоль/л) – гиперурикемии. Также нефропатия развивается в результате такого явления, как гиперурикозурия, при которой почки удаляют лишнюю мочевую кислоту, но имеется риск ее задержки внутри канальцев. Это приводит к сокращению ее экскреции почками и развитию гиперурикемии. Чаще такое явление наблюдается при первичной форме подагры, которая возникает из-за усиленного производства мочевой кислоты при нарушении обмена нуклеопротеидов и недостатке определенных ферментов.
Мочекаменная болезнь может развиваться и при вторичной форме подагры, причинами которой являются прием некоторых лекарственных препаратов, например, салицилатов, цитостатиков, тиазидовых диуретиков. Некоторые заболевания также могут приводить к поражению почек: миеломная болезнь, эритремия.
Чаще всего почечные камни образуются медленно, но возникают ситуации, например, при острой почечной недостаточности, когда мочевая кислота полностью блокирует канальцы.
Наиболее часто больные начинают обследовать почки уже при значительном их поражении, когда развиваются гломерулосклероз, гиперлипидемия, гипертензия.
Симптомы подагрической почки
На протяжении длительного периода нефропатия, являющаяся следствием подагры, проявляется в виде небольшой протеинурии и микрогематурии. Также в моче могут определяться цилиндры и лейкоциты. С нарастанием признаков почечной недостаточности начинают выявляться азотемия, снижение концентрационной функции почек, артериальная гипертензия.

Нефропатии далеко не всегда сопутствуют такие проявления подагры, как артриты, тофусы в суставах или ушных раковинах. Иногда гиперурикемия протекает бессимптомно. Наиболее часто развивается интерстициальный нефрит с протеинурией и прогрессированием почечной недостаточности. Этот процесс обусловлен отложениями уратов в трубках мозгового слоя и повреждением почечной паренхимы. По статистическим данным, у 20% больных подагрой образуются камни в почках.
Острое мочекислое поражение почек развивается в результате массивной гиперурикемии, иногда с образованием камней и песка. Этот процесс приводит к острой почечной недостаточности, к которой нередко присоединятся подагрический артрит и колики в почках. Чаще всего массивная гиперурикемия, связанная с чрезмерным производством мочевой кислоты, развивается у людей, страдающих лейкозом или лимфопролиферативными болезнями.
Медикаментозная терапия
Основные методы лечения поражения почек при подагре предполагают соблюдение диет и использование медикаментозных препаратов. Такую терапию можно проводить в периодах между обострениями подагры.
Пациенту назначаются мочегонные средства, которые предотвращают вторичное всасывание из канальцев ранее выделенных уратов. Также широко применяются уростатики, которые призваны задерживать производство мочевой кислоты. Наиболее эффективное действие оказывает аллопуринол, который ранее в медицине использовали для терапии опухолей, а потом стали с успехом применять при подагрической болезни. Под воздействием данного препарата камни постепенно уменьшаются. Лечение может быть очень длительным и нередко занимает несколько лет, в течение которых дозы и периодичность курсов аллопуринола должны регулироваться в зависимости от медицинских показателей.

При подагрической нефропатии нежелательно применять такие урикозурические препараты, как бенемид, антуран.
При возникновении воспалительных процессов пациент должен принимать антибиотики. Также дают положительный эффект препараты, в состав которых входят натуральные компоненты: уролесан, цистенал.
Если камень не уменьшается даже при использовании лекарственных средств, показана хирургическая операция.
При развивающейся хронической недостаточности работы почек применяется диета, которая соответствует стадии поражения почек. При возникновении приступов подагрического артрита используют нестероидные противовоспалительные средства (индометацин).
Питьевой режим и диеты
Важной мерой при использовании мочегонных средств является питьевой режим. Больной должен выпить более двух литров чистой воды в течение не только дня, но и ночи. Это помогает предотвращать отложение уратов в мочевыводящих путях.
Целью диетического питания при таком заболевании является ограничение употребления таких продуктов, которые повышают производство организмом мочевой кислоты. Следует исключить из рациона пиво и другие напитки с алкоголем, консервы из мяса и рыбы. При такой болезни лучше употреблять темное мясо. Молоко и яйца, сладости принимать в пищу разрешается, но в ограниченных количествах. Сладкое может легко спровоцировать развитие сахарного диабета при подагрическом заболевании.
Специалисты не рекомендуют включать в рацион щавель, редис, перец, шпинат. Соль также следует ограничить.
Народные способы
При подагрической болезни можно применять также средства народной медицины: настои хвоща полевого, клеверных листьев, кукурузных рыльцев. Хорошее действие оказывают отвары из брусники или толокнянки. Такие способы помогают расщеплять камневые образования в мочевыводящих путях и структурах почек.
Снизить повышенное количество мочевой кислоты помогает экстракт каштана. Можно делать отвары из коры, цветков или плодов. Столовую ложку этих компонентов заливают стаканом воды и держат на небольшом огне 15 минут. Принимать такой отвар лучше утром на голодный желудок по 20 капель.
Можно сделать и настойку из каштана. Для этого 2 ст.л. сырья заливаются 400 мл водки. После настаивания принимают по столовой ложке.

Для выведения избыточного количества мочевой кислоты из организма хорошо ежедневно выпивать стакан свежеприготовленного сока из яблок. Также желательно съедать каждый день обжаренные в масле кусочки яблок.
Большой популярностью в народе пользуется сок из картофеля, который содержит щелочные соли, связывающие мочевые ураты и выводящие их из организма.
Профилактические меры
Современными учеными доказано, что на развитие подагрической болезни немалое влияние оказывает стресс, при котором начинает вырабатываться мочевая кислота. Также стрессовые ситуации способны снижать в организме уровень пантотеновой кислоты, которая влияет на выведение мочевой кислоты.
Витамин Е оказывает большое влияние на клетки, отвечающие за выработку мочевой кислоты. Витамин С играет роль общеукрепляющего вещества, препятствующего развитию воспалительных процессов.
Пациентам с подагрической нефропатией нельзя принимать долгие тепловые процедуры, переедать. Также противопоказана жара. Не стоит забывать и о минеральной ощелачивающей воде, которая оказывает благоприятное действие на весь организм.
При имеющемся заболевании важно регулярно наблюдаться у специалистов и своевременно обследовать почки.
Другие осложнения
Согласно результатом исследования, подагрическое заболевание негативно влияет не только на почки, но и повышает риск приступов сердца у людей, которые ранее не имели проблем с сердечно-сосудистой системой. Также имеются случаи развития катаракты, осложнений в легких, возникновения неврологических проблем, проявляющихся в заметном снижении памяти и замедленности процессов мышления. Нередко поражаются суставы, хрящи и кости, что приводит к ограниченности движений и сильным болям.
На данный момент существуют эффективные методы лечения заболевания, связанного с повышенным содержанием в крови уратов натрия. Важно не только проходить регулярные осмотры у специалиста, но и точно следовать всем его рекомендациям, включающим курсовое лечение препаратами, а также соблюдение определенной диеты.
Камни в почках не только болезненны, как подагра, но и оба развиваются из-за высокой мочевой кислоты в крови. Если вы страдаете от подагры, у вас повышенный риск развития камней в почках в будущем, если вы не будете следить за своей диетой и правильно относиться к своей подагре. Особенно после 40 лет и даже больше после 70 лет. Если вы мужчина, у вас больше шансов развить камни в почках. У одного из 20 человек с подагрой или без подагры будут развиваться почечные камни при их жизни. В этой статье рассмотрим камни в почках при подагре.
После того, как вы уже развили камни в почках, вы склонны развивать их снова, это становится повторяющей болезнью. Почечные камни в основном представляют собой кристаллические минералы, которые образуются в мочевом тракте, вызывая сильную боль в области желудка или паха, и обычно вызывают кровь в моче. Если вы испытываете слабое мочеиспускание или если в моче содержится большое количество каменнообразующих веществ, то появляются камни в почках. Вы почувствуете жжение, когда будете мочиться и как приступ подагры, это будет атака почек. Противовоспалительная диета.

Камни в почках при подагре
Смесь оксалата и фосфата или кальция может производить камни в почках, а также мочевую кислоту. Среди различных типов камней в почках камни мочевой кислоты наиболее трудно диагностировать, так как они не обнаруживаются через рентген. И поскольку ваш врач может задержаться в диагностике, это может привести к увеличению камня в почках. Вот почему подагра имеет много общего с камнями в почках.
Причины, такие как мочевая кислота, обезвоживание и алкоголь, могут привести к развитию камней в почках. Кристаллы мочевой кислоты, которые откладываются в почках, могут стать крупными камнями и могут вызвать у вас постоянное повреждение почек, рубцевание на почках с острыми краями. Кроме того, камни в почках могут помешать почкам, удалить отходы и повышается риск заражения. Камни в почках при подагре могут также в конечном итоге привести к хроническому заболеванию почек и даже почечной недостаточности, что означает, что вам понадобится диализ или трансплантат для лечения осложнений, которые сделают вас больным или даже могут убить вас. Препараты при обострении подагры.
Шведское исследование 2017 года показало, что у пациентов с подагрой на 60% больше вероятность развития камней в почках по сравнению с общей популяцией. Исследование показало, что риск более распространен у мужчин по сравнению с женщинами. И затрагивает в основном мужчин, страдающих ожирением и страдающих диабетом. В исследовании также подчеркивается важность принятия надлежащей дозы аллопуринола для ограничения риска возникновения камней в почках в будущем.

Если вы страдаете от камней в почках, симптомы включают не только кровь в моче и боль в области живота или паха, но и тошноту, рвоту, спазмы, лихорадку, боли в спине и даже озноб. При появлении каких-либо симптомов обязательно обратитесь к врачу. Важно пить много воды. Старайтесь пить не менее 8 чашек, но рекомендуется от 12 до 16 чашек воды в день. Как жиры влияют на подагру?
Если вы потеете много, важно оставаться хорошо гидратированным. Выпивая много воды, вымываете натрий и другие токсины, чтобы помочь камням в почках пройти через тело быстрее. Прохождение камней в почках может быть довольно болезненным, но не причинит вам никакого постоянного повреждения. Держитесь подальше от мяса, алкоголя, сладких продуктов, соленых продуктов. Питайтесь в основном овощами, делайте салаты, полные овощей, чтобы сделать это максимально комфортным. Если становится хуже, то для удаления камней в почках потребуется операция.
Если у вас выходит небольшой камень, ваш врач может порекомендовать вам, принять болеутоляющее средство для дискомфорта. Ваш врач может также назначить лекарство, чтобы расслабить мышцы в вашем мочеточнике, помогая пройти камню быстрее и с меньшей болью. То, что вы должны начать с сегодняшнего дня, — это изменить свой образ жизни, если вы хотите избежать камней в почках в будущем. Подагра при беременности.
Берегите кальций
Фосфатные камни бывают двух видов: фосфатно-кальциевые и смешанные (или струвиты), состоящие из магниево-аммонийных фосфатов и солей кальция.
Фосфатно-кальциевые камни образуются и растут при щелочной реакции мочи и повышенном выведение фосфата кальция с мочой. Это бывает при заболеваниях с повышенной кислотностью желудочного сока, при длительном приеме препаратов, снижающих кислотность, при нарушении работы почечных канальцев. Кроме того, такие камни часто формируются при нарушении функции паращитовидных желез и обмена витамина D.
Струвиты образуются при хроническом воспалении в мочевых путях Бактерии-возбудители (чаще всего протей, кишечная палочка и бактерии из рода Pseudomonas) синтезируют ферменты, расщепляющие мочевину с образованием аммиака, который является обязательным компонентом струвитов. При этом моча сильно защелачивается (рН >7,5) и создаются условия для выпадения кристаллов солей. Струвиты растут быстро, часто становятся коралловидными и требуют оперативного вмешательства.
• создать условия для закисления мочи;
• уменьшить выделение кальция с мочой.
При фосфатно-кальциевых камнях больным рекомендуются продукты, повышающие кислотность мочи, богатые витаминами А и D: мясо, рыба, печень, сало, хлеб, мучные изделия, сливочное и растительное масло, яйца (одно в день), некрепкий чай, кофе с небольшим количеством молока. Разрешаются овощи, бедные щелочными валентностями и кальцием (горох, фасоль, чечевица, брюссельская капуста, тыква), кислые ягоды и фрукты (брусника, клюква, красная смородина, кислые яблоки, айва). Молоко и молочные продукты, а также растительная пища, кроме названных продуктов, ограничиваются.
Надо иметь в виду, что длительные пищевые ограничения кальция могут нанести вред организму, поэтому на фоне основной диеты один раз в неделю в рацион включают молоко и молочные продукты. Таковы классические рекомендации диеты №14 при фосфатных камнях.
Однако ряд диетологов обращают внимание на то, что животный белок способствует повышенному выделению кальция с мочой. При этом он может высвобождаться из костной ткани, что приводит к ее разрежению. Кроме того, животный белок является источником фосфора. Поэтому существует другой подход к диетическому питанию при фосфатных камнях.
Основу рациона составляют блюда из цельнозерновых злаков (хлеб, проростки, хлопья из ржи, пшеницы, овса, настои на злаках) и нешлифованных круп (каши), семя льна, растительное масло, бедные оксалатами ягоды и фрукты (в том числе в виде компотов и морсов с медом или неочищенным сахаром), тыква, репа, бобовые, морковь, капуста (особенно квашеная). Сметана добавляется в небольших количествах только в готовую пищу. В день можно съедать 1 яйцо с желтком (при этом взбитые белки из 2-3 яиц можно использовать для приготовления блюд), рыба и морепродукты разрешены 2-3 раза в неделю. Потребление соли и животного жира ограничивается. Мне представляется, что в пожилом возрасте предпочтительнее придерживаться этого варианта диеты.
Регулярное включение в рацион клюквы, клюквенного морса и сока снижает частоту развития мочевой инфекции. Это важный продукт для больных, имеющих смешанные камни, а также находящихся в группе риска. Кроме того, им стоит обратить внимание на пряные травы, которые используют как приправу: тимьян, фенхель, тысячелистник, тмин. При регулярном употреблении они способны оказывать выраженное противомикробное действие. Нормальная работа желудка и кишечника служит залогом здоровья почек. Поэтому надо следить за тем, чтобы их работа не нарушалась.
К чему ведет чревоугодие
При подагре нарушается обмен пуриновых оснований и мочевой кислоты. Это происходит по разным причинам, в том числе под действием наследственных факторов. Большую роль в развитии болезни играют и пищевые предпочтения: употребление большого количества продуктов, богатых пуриновыми основаниями, особенно мяса и мясопродуктов. Кратчайший путь к подагре при наличии генетической предрасположенности - это чревоугодие: частые обильные застолья с жирной мясной пищей и алкоголем, в том числе с пивом. Попадая в организм человека, пуриновые основания расщепляются до мочевой кислоты. При ее избытке почки не могут вывести ее полностью, и содержание мочевой кислоты в крови резко повышается. Вследствие этого она накапливается в организме. Кристаллы самой кислоты и ее солей откладываются в тканях (чаще в суставах рук и ног), а в перенасыщенной солями моче образуются уратные камни.
Соблюдение диеты дает хороший результат в профилактике обострений и снижении темпов прогрессирования заболевания.
• снизить уровень содержания мочевой кислоты в крови;
• повысить выделение мочевой кислоты почками;
• уменьшить риск образования уратных камней в почках;
• снизить риск повышения концентрации щавелевой кислоты и ее солей (оксалатов) в моче для профилактики образования смешанных камней.
Для лечения вне обострения и профилактики приступов подагры рекомендуется диета № 6 по М.И.Певзнеру. Она подразумевает исключение из рациона продуктов, богатых пуриновыми основаниями и мочевой кислотой, и ограничение продуктов, являющихся источниками оксалатов. Эти же продукты закисляют мочу и создают условия для выпадения кристаллов уратов и оксалатов.
Запрещаются: печень, почки, мозги, язык, мясо молодых животных, консервы, копчености, жирная, соленая, копченая рыба, бульоны - мясные, рыбные, грибные, куриные, животный жир, бобовые, щавель, шпинат, цветная капуста, инжир, шоколад, какао, кофе, крепкий чай.
Очень важно, изменив рацион питания, сдвинуть реакцию мочи в щелочную сторону. Это приводит к повышению растворимости кристаллов мочевой кислоты и предупреждает прогрессирование мочекаменной болезни. С этой целью в питании увеличивают количество молочных продуктов, овощей и фруктов включают в него щелочные минеральные воды. Защелачиванию мочи способствуют соки из огурцов, кабачков, настой листьев липы.
Содержание пуриновых оснований в продуктах (в мг на 100 г)
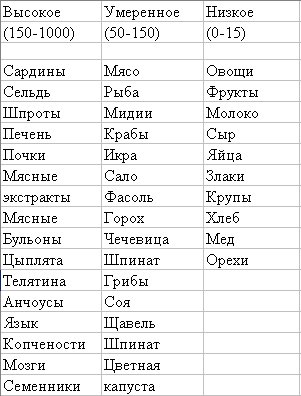
Особое внимание уделяется цитрусовым, в первую очередь лимонам. В определенной степени их можно расценивать как альтернативу цитратным смесям, которые обычно назначают для подщелачивания мочи и увеличения концентрации в ней цитратов. Считается, что регулярный прием 0,5 чашки свежевыжатого лимонного сока, разведенного водой и подслащенного медом, не только повышает выделение цитратов, но и уменьшает выделение кальция с мочой. Свежевыжатый апельсиновый сок также оказывает положительное действие на обмен цитратов, но не влияет на содержание кальция в моче и к тому же увеличивает количество оксалатов. Что же касается сока из грейпфрута, то у не которых больных он увеличивает риск образования камней.
Прежде всего, надо постараться определить состав камней. А пока происхождение камнем уточняется, соблюдать общие диетические рекомендации для всех видов мочекаменной болезни.
• Пить 1,5-3 л жидкости в день (вода, слабый чай, березовый сок, настой мелиссы, мяты, укропа, фенхеля). Избегать безалкогольных прохладительных напитков, содержащих много фосфорной кислоты, повышающей риск образования камней.
• Ограничить употребление соли и продуктов, содержащих ее в больших количествах.
Полезны овощи, фрукты и ягоды, богатые калием. Он оказывает выраженное мочегонное действие и тем самым благоприятствует выведению мочекислых соединений из организма. Фрукты и ягоды рекомендуется есть 2 раза в день, утром и вечером, за 40-60 минут до еды или через 2-3 часа после еды.
Для снижения насыщения мочи солями рекомендуется больше пить. Если нет противопоказаний со стороны сердечно-сосудистой системы, надо выпивать 2-2,5 л жидкости в день. При этом количество соли ограничивается до 5-7 г, чтобы избежать задержки жидкости в организме и снизить потребление натрия.
Ограничивают употребление тугоплавких животных жиров, богатых насыщенными жирными кислотами, так как установлена прямая взаимосвязь между их количеством в пище, возрастанием уровня мочевой кислоты в крови и уменьшением ее выделения с мочой. Нарушения обмена мочевой кислоты часто сопровождаются снижением чувствительности клеток к инсулину, поэтому рекомендуется меньше употреблять легкоусвояемых углеводов (продуктов из белой муки, сахара, сладостей). При избыточном весе это ограничение должно быть более жестким.
Режим питания дробный: 5-6 раз в день; в промежутках между приемами пищи и натощак надо обязательно пить хотя бы несколько глотков жидкости.
Мясо, птицу и рыбу предварительно отваривают: при варке до 50% содержащихся в продукте пуринов переходят в бульон. После отваривания из мяса, птицы, рыбы готовят разные блюда (тушат, запекают, жарят). В рацион мясные и рыбные блюда включают не чаще 2-3 раз в неделю. Порция мяса должна быть не более 100-150 г, рыбы - не более 170-200 г.
• Отказаться от пищевых концентратов (бульонные кубики, супы в пакетиках, соусы и т.д.), содержащих глутамат натрия, а также от других продуктов с избытком натрия.
• Исключить острые и жареные копчености, алкоголь.
• Ограничить потребление животных белков и жиров.
• Есть больше продуктов, содержащих калий и витамины (особенно группы B).
• Без совета врача не принимать препараты с повышенным содержанием кальция и витамина С.
При подагре следует обеспечить организм суточной нормой витаминов С (аскорбиновой кислотой), В1 (рибофлавином) и В3 (ннацином). Желательно получать эти витамины из натуральных продуктов.
Перед сном при подагре обязательно нужно выпивать стакан жидкости: некрепкий чай, чай с молоком или лимоном, кефир, отвар пшеничных отрубей, соки. Следует ограничить потребление продуктов, возбуждающих нервную систему (кофе, какао, крепкий чай, острые закуски, пряности и др.). Употребление спиртных напитков может провоцировать подагрические приступы, так как алкоголь ухудшает выведение почками мочевой кислоты.
При подагре полезно раз в неделю проводить разгрузочные дни - творожные, кефирные, молочные и фруктовые. В разгрузочные дни надо выпивать не менее 1,5-2 л жидкости. А вот голодание строго противопоказано. Оно приводит к резкому повышению содержания мочевой кислоты в крови и приступу подагры. Не меньший вред могут нанести высокобелковые диеты (мясо, рыба, сыр, молочные продукты, яйца), которые некоторые больные используют для борьбы с лишним весом.
В период обострения категорически запрещаются любые мясные и рыбные продукты. Основу диеты составляют молоко, молочнокислые продукты, кисели, компоты, овощные и фруктовые соки, некрепкий чай с молоком или лимоном, овощные супы, жидкие каши. В день надо пить до 2 л жидкости. Особенно полезны в такие дни щелочные минеральные воды.
Когда обострение затихает, можно включать в питание мясные блюда, но не чаще двух раз в неделю по 100-150 г отварного мяса. В остальные дни едят молочные продукты, яйца, крупы, картофель, овощи и фрукты. Такая диета назначается на 1-2 недели.

Подагра и мочекаменная болезнь, связанная с отложением солей мочевой кислоты — уратов, имеют важнейшую составляющую в лечении — диету.
Мочекаменная болезнь имеет различную природу. Аминокислотные камни — цистеиновые и ксантиновые имеют гинетическое происхождение и диетой корректироваться не могут. Оксалаты, фосфаты, корбанаты кальция, а также магниевые соли фосфорной кислоты специальным питанием тоже не устранить, но и в этих случаях диета все равно необходима.
А вот при уратных камнях и отложении мочевой кислоты в различных тканях организма (особенно суставах) — подагре, диета обязательна. При этом специалисты рекомендуют лечебную диету, медицинский стол №6.
Общим принципом диет при мочекаменной болезни является достаточное употребление воды. Процесс камнеобразования начинается при повышенной концентрации ионов в моче. Чем больше профильтруется с мочой воды, тем меньше будет эта концентрация. В идеале нужно выпивать 30 мл на килограмм веса воды в день, это — 2 -2,5 литра. При чем вода должна быть чистая питьевая, допускаются соки и морсы, но не чай, какао, пиво или вино.
Уратные камни по распространенности идут за оксалатами. Они образуются при нарушении обменных процессов пуринов — при избыточном содержании мочевой кислоты.
Пурины содержаться в большом количестве в мясе, особенно молодых животных (телятина, цыплята), субпродуктах, студнях, наваристых бульонах. Рекомендуется употреблять склонным к уратурии и подагре отварное мясо или рыбу не более трех раз в неделю.
Алкоголь резко влияет на пуриновый обмен, особенно пиво и красное вино. Необходимо снизит прием этих напитков или отказаться совсем.
А вот в овощах, крупах и молочных продуктах пуринов мало. Поэтому при гиперуратурии и подагре нужна молочно — растительная диета.
Мочевая кислота кристаллизуется в кислой среде, поэтому для ощелачивания мочи хорошо подойдут щелочные минеральные воды (Боржоми, Обуховская, Джермук), лимонный сок и цитратные смеси.
Из трав хорошо подойдут отвары корней лопуха и одуванчика, настой клевера, листьев черной смородины, цветков василька. Часто достаточно начать соблюдать диету, водный режим и употребление урологических трав, чтобы избавиться от урологических камней и проявлений подагры.
Состав:
молоко, молочные продукты;
хлеб белый и черный;
супы вегетарианские овощные, молочные и фруктовые;
все сладкие фрукты, варенье, соки фруктовые и ягодные;
морковь, картофель, сладкий перец, баклажаны, салат, огурцы.
Из приправ — лимон, уксус, лавровый лист.
Яйца — 1 яйцо 1 раз в день, мясо, рыба нежирная — 2-3 раза в неделю.
Количество поваренной соли снижают до 6-8 г; вводят в большом количестве жидкость (до 2-3 литров), добавляют витамины С и B1.
Исключаются:
пряные экстрактивные вещества;
мясные супы и отвары;
печень, почки, мозги;
жареное, копченое мясо, жареная рыба, рыбная уха, сало;
селедка, сардины, анчоусы, шпроты, кильки;
кофе, какао, шоколад;
Режим питания при диете №6:
4 раза в день, в промежутках и натощак — питье.
Скачать подробное описание и пример суточного меню Стол№5.

Стол N 1, 1А, 1Б Гастрит с повышенной кислотностью, язвенная болезнь желудка и 12-перстной кишки.
Стол N 2 Гастрит с пониженной кислотностью, энтериты, колиты.
Стол N 3 Хронические заболевания кишечника с запорами.
Стол N 4, 4Б, 4В Заболевания кишечника с поносами.
Стол N 5, 5А, 5П Заболевания печени и желчного пузыря.
Стол N 6 Подагра, мочекаменная болезнь (уратурия).
Стол N 7, 7А, 7Б, 7В Острый и хронический нефрит (пиелонефрит, гломеуронефрит).
Стол N 8 Ожирение.
Стол N 9 Сахарный диабет.
Стол N 10, 10А, 10И, 10С Заболевания сердечно-сосудистой системы.
Стол N 11 Туберкулез.
Стол N 12 Заболевания нервной системы.
Стол N 13 Острые инфекционные заболевания.
Стол N 14 Мочекаменная болезнь (фосфатурия).
Стол N 15 Различные заболевания, не требующие специальных лечебных диет, в период выздоровления.
Подагрическая нефропатия: лечение, симптомы, диагностика
В статье пойдет речь о подагрической нефропатии, первых симптомах, разрешающих заподозрить подагру и её осложнения, необходимые диагностические исследования и лечение подагрической нефропатии.
Причины возникновения подагрической нефропатии
Подагрическая нефропатия развивается на фоне подагрического артрита и связана с повышенным уровнем мочевой кислоты в организме. Такое состояние называется гиперурикемией. Оно вызвано либо сбоем в обмене веществ, либо нарушением работы и морфологии почек. Также концентрация мочевой кислоты может повышаться при приеме некоторых лекарств (тиазидные и петлевые диуретики, салицилаты, цитостатики, антибиотики).
По МКБ-10 нарушение пуринового обмена веществ имеет код Е79. Оно возникает при наличии наследственных дефектов, некоторых заболеваний кровеносной или мочевыделительной системы, отравлениях свинцом, алкоголизме, рационе с большим количеством пуринов, приеме определенных лекарственных средств.
При распаде пуринов образуется мочевая кислота. В норме ее соли (ураты) полностью выводятся через почки. Но при нарушении обмена веществ они образуются в слишком большом количестве, и организм не справляется с их удалением.
Повышенная концентрация мочевой кислоты в организме не всегда связана со сбоем в обмене веществ или потреблением продуктов с большим количеством пуринов.
Нефропатия может развиться из-за патологий:
- сахарный диабет;
- ацидоз;
- псориаз;
- гемолитическая анемия;
- некоторые болезни сердечно-сосудистой системы (миелолейкоз, эритремия).
Эти патологии приводят к дисфункции почек и мешают выводить соли мочевой кислоты из организма.
Общие рекомендации при подагре
Пациенту необходимо выполнять следующее:
• Отказаться или резко ограничить потребление продуктов с высоким содержанием пурина: красное мясо, колбасные изделия, ливер (печень, почки, мозг, язык), морепродукты.
• Исключить чрезмерное употребление алкоголя, особенно пива.
• Избегать газированных сладких напитков или продуктов, подслащенных кукурузным сиропом с высоким содержанием фруктозы.
• Ограничить натуральные сладкие фруктовые соки и напитки, сахар, мед, десерты, а также соль.
• Поддерживать высокий уровень гидратации (пить не менее 8-10 стаканов жидкости ежедневно).
• Контролировать нормальный уровень холестерина: при необходимости принимать препараты и соблюдать диету с низким содержанием жиров.
• Нормализовать вес для пациентов с ожирением.
• Принимать препараты, нормализующие артериальное давление.
Кроме того, следует избегать рафинированных углеводов: белого хлеба, какао, шоколада, выпечки. Хотя они и не богаты пуринами или фруктозой, содержание полезных веществ ограничено; исследования показали, что быстрые углеводы могут повышать уровень мочевой кислоты.
Под запретом кулинарный, свиной, говяжий жир.
Несмотря на то, что основная диета при подагре подразумевает серьезные ограничения, есть еще много продуктов с низким содержанием пурина, дрожжей, сахара и фруктозы. Представляем список продуктов с пониженным содержанием пуриновых оснований, которые можно включать в рацион:
• Фрукты: большинство фруктов разрешены при подагре. Вишня особенно полезна, так как препятствует острым атакам подагры путем снижения уровня мочевой кислоты и купирования воспаления. Исключение – малина, брусника, виноград, инжир.
• Овощи: болгарский перец, свекла, морковь, картофель, тыква, кабачки и огурцы. По поводу томатов единого мнения нет. Если после их употребления негативные проявления отсутствуют, в умеренном количестве помидоры при подагре есть можно. Использовать капусту и баклажаны в приготовлении блюд или в сыром (соленом) виде диетологи рекомендуют с ограничением.
• Десерты на желатиновой основе. При избыточном весе и ожирении несистемное употребление.
• Цельные зерна: овес, коричневый рис и ячмень.
• Молочные продукты и их производные: при избыточной массе тела предпочтительнее с пониженным содержанием жира.
• Яйца (не более 1-2 в неделю).
• Напитки: некрепкий кофе, зеленый чай, отвары трав, несладкие компоты.
• Разнообразные травы и специи (исключение шпинат, щавель).
• Масла на основе растений: рапсовое, кокосовое, льняное, подсолнечное, оливковое.
Симптомы заболевания
На патогенез подагрической почки указывает большое количество разнообразных признаков. Эта патология делится на несколько типов, и у каждого из них есть своя уникальная клиническая картина. Но есть ряд признаков, характерных для всех типов, в частности, на поздних стадиях отекают лицо и руки, наблюдается артериальная гипертензия и повышение белка в моче.
Подагрическая нефропатия обязательно сопровождается т.н. мочевым синдромом (нарушением состава и структуры мочи), в частности, незначительным изменением количества белка в большую сторону (до 1,5 г/л). Его можно увидеть при анализе мочи.
Само по себе это явление малоинформативно, так как его можно связывать с большим количеством почечных патологий.
Уратные камни образуются в почечных лоханках и свидетельствуют о нефролитиазе уратного типа. Их наличие можно обнаружить только с помощью эхографии, поскольку они не появляются на рентгене.
Боль в пояснице — еще один симптом, характерный для всех форм нефропатии. Она может иметь острый, тупой или ноющий характер.
Виды подагрической почки
В зависимости от того, в каком отделе почек возник патологический процесс, различают три формы заболевания:
- уратный нефролитиаз;
- хронический тубулоинтерстициальный нефрит;
- острая мочекислая нефропатия.
Каждая форма имеет свои симптомы и методику лечения.
Уратный нефролитиаз — самый коварный вид заболевания, способный долгое время протекать практически бессимптомно. Его главным признаком является наличие в почечных лоханках камней коралловидной формы, которые нельзя заметить на рентгеновских снимках, поэтому основным методом диагностики является УЗИ.
Помимо камней симптомами нефролитиаза уратного типа являются:
- болевой синдром в области поясницы;
- общее ухудшение самочувствия (слабость, жар, озноб);
- задержки мочеиспускания;
- капли крови в моче.
Людям, больным уратным нефролитиазом, следует регулярно проходить обследование органов мочевыводящей системы даже в случае хирургического удаления камней, поскольку у этой патологии высокий процент рецидивов.
Хронический тубулоинтерстициальный нефрит характеризуется поражением почечных канальцев и общим ухудшением состояния больного. Как и уратный нефролитиаз, эта патология может протекать без ярко выраженных симптомов.
Главным признаком, свидетельствующем о хроническом тубулоинтерстициальном нефрите, является повышенное давление, которое на первых стадиях болезни купируется соответствующими лекарствами. Невозможность справиться с гипертонией медикаментозно говорит о серьезном поражении почек.
Для этого вида подагрической почки характерно быстрое развитие при отсутствии предварительных проявлений. О приступе острой мочекислой нефропатии говорят следующие критерии:
- существенное уменьшение количества мочи;
- макрогематурия (красный цвет мочи из-за присутствия в ней большого количества крови);
- повышенное давление;
- почечные колики.
В запущенных случаях у больного полностью прекращается выделение мочи и развивается острая почечная недостаточность.
Хронический интерстициальный нефрит
Состояние является одной из видов патологии, что выражается воспалением канальцев почек, интоксикацией организма, резко ухудшает деятельность органа.
Симптомы интерстициального нефрита:
- сильная общая слабость;
- высокая температура тела;
- мелкая сыпь на поверхности кожи;
- боли при отхождении урины;
- увеличение почек;
- постоянные тупые боли в нижней части спины и боках;
- низкая работоспособность;
- появление хлопьев гноя и крови в моче, моча мутная, цвет бурый;
- плохой аппетит, в некоторых случаях – отвращение к еде;
- частые отеки;
- постоянно повышенное кровяное давление, снижение которого возможно только поле препаратов.
При очень высоком артериальном давлении, не реагирующем на медикаментозные препараты, можно подозревать системное поражение почек при подагре и замену их ткани соединительной.
Диагностика
Любое поражение почек угрожает жизни человека, поэтому крайне важно правильно и быстро поставить диагноз.
Поскольку симптоматика почечной нефропатии схожа с уролитиазом и другими патологиями мочевыводящих органов, диагностика делается на основе истории болезни и нескольких исследований: УЗИ, анализов мочи и крови, гистологии.
Ультразвуковое исследование — это основной метод диагностики. С помощью него врач может обнаружить камни и проверить состояние органов мочевыделения.
По общему анализу мочи проверяется сразу несколько параметров: присутствие кристаллов уратов, наличие воспалительного процесса, уровень мочевой кислоты. Также он показывает, есть ли в моче частицы крови, незаметные невооруженным глазом.
Исследование крови — еще один важный анализ, без которого формулировка диагноза невозможна.
Общий анализ крови показывает концентрацию мочевой кислоты, количество лейкоцитов и уровень СОЭ (скорости оседания эритроцитов). Дополнительно может быть назначено биохимическое исследование, при котором заметны проявления нарушений в работе системы мочевыделения.
Лечение медикаментами
Схема лечения построена на активном лечении капельницами. Для лечения капают физиологический раствор, растворы, снижающие образование кристаллов мочекислых солей в тканях (препараты Декстроза, Маннитол, Фуросемид). Одновременно применяется Аллопуринол, Сульфинпиразрон.
Болевые симптомы снимаются Колхицином и противовоспалительными препаратами. Если болезнь развивается стабильно, обязательно применяется диета и общеукрепляющее лечение.
Основные направление лечения:
- купирование последствий обмена пуринов;
- коррекция метаболических процессов;
- купирование симптомов хронического воспаления почек.
Терапевтическая тактика
Схема лечения подагрической нефропатии имеет две задачи:
- стабилизация пуринового обмена веществ;
- нормализация почечных функций.
Для лечения используются лекарственные препараты в сочетании с диетой. При желании больной может прибегнуть к средствам народной медицины. Если обнаружены крупные камни, их удаляют хирургическим путем.
Медикаментозная терапия — основной лечебный метод. Лекарства вводятся преимущественно с помощью капельниц.
Больному капают растворы, подавляющие образование мочевой кислоты (Фуросемид, Декстроза). Также врач может прописать Аллопуринол, который растворяет кристаллы уратов, скопившиеся на внутренностях, и не дает образовываться новым. При наличии болей и воспалительного процесса облегчают состояние пациента НПВС и Колхицин.
При подагрической почке допустимо использование народных средств, связанных с подавлением воспалительного процесса, очищением почек и улучшением мочеиспускания. Для этого подходят отвары из брусники, березовых листьев, корня лопуха или хвоща.
Методы народной медицины можно применять при любом типе этой патологии, но исключительно как вспомогательное средство и после консультации с лечащим врачом.
Диета аналогична таковой при подагре и подразумевает исключение из рациона продуктов, богатых пуринами. Больному следует отказаться от:
- жирных сортов мяса и рыбы;
- субпродуктов и колбасных изделий;
- алкогольных напитков;
- жирных и соленых блюд;
- пряностей;
- кофе, какао и крепкого чая.
Рацион состоит в основном из овощей и фруктов, каш, молочной продукции. Желательно пить много жидкости и питаться понемногу, но часто.
Прогноз специалистов и профилактика состояния
Игнорирование интерстициального нефрита чревато отмиранием канальцев, поражением клубочков, нефросклерозом. Эти состояния через какое-то время приводят к угнетению функциональности органа и развитию терминальной стадии ХПН.
Профилактика подагрической нефропатии заключается в соблюдении питьевого режима и правил здорового питания; занятиях спортом.
Кроме того, в качестве профилактических мероприятий лечащий врач может порекомендовать средства народной медицины, такие как:
- чай на основе череды;
- настой на березовых почках;
- отвар из брусничных листьев;
- свежевыжатый сок сельдерея;
- свежесобранный березовый сок.
При малейшем подозрении на подагру необходимо начать своевременное лечение патологии, соблюдая все рекомендации врача. Пациентам, находящимся в группе риска, рекомендовано регулярно проходить комплексное обследование с проведением всех необходимых диагностических процедур.
Ответы на вопросы
Есть ли между формой подагры и мочекаменной болезнью какая-то связь?
Нет, камни, состоящие из мочевой кислоты, могут формироваться и при первичной (наследственной), и при вторичной (вызванной другими заболеваниями) форме подагры.
К каким негативным последствиям может привести подагрическая нефропатия?
Острая и хроническая почечная недостаточность, пиелонефрит, пионефроз, кисты в почках, амилоидоз, гломерулонефрит.
Что включает в себя профилактика этого недуга?
В первую очередь это своевременное и грамотное лечение подагры, которое позволяет не допустить серьезного повреждения мочевыводящих органов, а также правильное питание, потребление достаточного количества жидкости, контроль веса, регулярные анализы крови и мочи.
Используется ли при почечной нефропатии гемодиализ?
Нет, он показан при диабетическом варианте недуга.
Высокий гемоглобин у мужчин
Может быть как следствие курения, из – за состояния организма, вызванного рядом заболеваний. При таких болезнях как эритроцитоз, пернициозная анемия и гемолитическая анемия, когда меняется состав крови.
При эритроцитозе повышается количество эритроцитов, что может быть вызвано заболеванием почек, легких, сердца. Причинам, которые повышают гемоглобин, могут быть поставленные искусственные клапаны в сердце, желчекаменная болезнь. Нехватка фолиевой кислоты, витамина В12 из – за заболеваний слизистой желудка, который неспособен всасывать эти необходимые элементы, тоже могут способствовать повышению гемоглобина у мужчин.
Читайте также:


