Катаракты при ревматоидном артрите
Увеитные (увеальные) катаракты
Увеитные (увеальные) катаракты наиболее часто возникают у детей в связи с воспалениями сосудистой оболочки (увеиты, иридоциклиты туберкулезной этиологии), а также при ревматоидном артрите (неспецифическом инфекционном полиартрите). Катаракты на фоне туберкулезного увеита характеризуются тем, что помутнение хрусталика начинается с его задней капсулы и имеет вначале чашеобразный вид. В последующем помутнения захватывают и средние слои хрусталика. Передняя капсула и поверхностные слои хрусталика длительное время остаются прозрачными.
В качестве сопутствующих изменений бывают задние спайки радужки, помутнения в стекловидном теле, очаги на глазном дне. Осложнения бывают в виде косоглазия и амблиопии. Эти катаракты сопровождаются быстрым и выраженным падением остроты зрения. Процесс чаще односторонний.
Катаракты при ревматоидном артрите проявляются помутнениями преимущественно переднего отдела хрусталика вследствие отложения и организации на его капсуле экссудата, а затем мутнеют и остальные его отделы. Процесс почти всегда двусторонний. Катаракты при этом заболевании возникают примерно в 25% случаев. Они могут осложняться косоглазием и амблиопией. Сопутствующие изменения при этом виде катаракт характеризуются лентовидной дегенерацией роговицы, сращением и заращением зрачка, помутнениями в стекловидном теле и изменениями на глазном дне.
Лечение увеитных катаракт состоит в активном применении рассасывающих средств (ультразвук, кислород, гидрохлорид этилморфина и др.), назначением мидриатических средств под контролем внтуриглазного давления. При отсутствии эффекта и падении остроты зрения ниже 0,2 может осуществляться экстракция катаракты. Операцию проводят только при отсутствии активного воспаления глаза и на фоне ремиссии общего процесса.
Исходы не всегда благоприятны как вследствие наличия осложнений и сопутствующих изменений, так и в результате послеоперационного обострения увеита (особенно при болезни Стилла). Старческие (возрастные) катаракты. Наиболее распространенной и часто встречающей формой приобретенной катаракты является старческая (cataracta senilis). Возникает она обычно в возрасте старше 50 лет. Эти катаракты резко отличаются от врожденных по своему виду и развитию. Они всегда прогрессируют. Различают начинающуюся, незрелую, почти зрелую, зрелую и перезрелую возрастную катаракту.
Начинающаяся катаракта
Начинающаяся катаракта (первая степень) (cataracta incipiens) появляется, как правило, с периферии по ходу меридианальных пластин хрусталика. В таких случаях центральная часть хрусталика, его ядро, длительное время может оставаться прозрачным, зрение мало страдает. При исследовании хрусталика в проходящем свете на фоне красного зрачка по его периферии видны радиальные или секторообразные темные полосы, вершиной направленные к одному из полюсов. Эти помутнения располагаются в корковых слоях.
При боковом освещении помутнения представляются в виде сероватых штрихов. Иногда они начинаются с ядра. В таких случаях рано понижается острота зрения. Периферия, корковые слои хрусталика некоторое время остаются прозрачными. Мутное ядро хрусталика видно в проходящем свете в виде темного круглого диска с четкими краями — это начинающаяся ядерная катаракта. При боковом освещении ядерная катаракта может оставаться незамеченной из-за прозрачных передних кортикальных слоев. Можно считать, что начинающаяся катаракта характеризуется падением остроты зрения до 0,3.
Лечение таких катаракт начинается с назначения средств, способствующих рассасыванию: растворы йодида калия, цистеина, папаина, этилморфина гидрохлорида, комплексов витаминов и др. Медикаментозное лечение проводят только по назначению офтальмолога. Показаний к операции нет, даже если помутнения хрусталиков имеются в обоих глазах.
Незрелая катаракта
Незрелая катаракта (вторая степень) (cataracta nondum matura) отличается от начальной тем, что хрусталик на значительном протяжении мутный, но помутнение неравномерное, имеет перламутровый вид, располагается в слоях хрусталика, прилежащих к его ядру. Слои хрусталика, близкие к капсуле, остаются прозрачными. Об этом можно судить по широкой тени, падающей от радужки на мутные слои хрусталика при боковом освещении глаза. Тень имеет вид темной серповидной полоски между зрачковым краем радужки и мутными слоями хрусталика. Она видна с той стороны зрачка, с которой располагается источник света.
Зрение в этой стадии катаракты уже может быть значительно сниженным (0,05—0,1).
Лечение в этой стадии при двустороннем процессе оперативное — экстракция катаракты с последующей оптической коррекцией или ИОЛ (С. Н. Федоров, М. М. Краснов и др.).
Зрелая, или почти зрелая катаракта (cataracta natura)— полное диффузное помутнение всей массы хрусталика. При этом зрение, как правило, ниже 0,05 и даже равно светоощущению с правильной проекцией.
Лечение катаракты в этой стадии осуществляется только оперативным путем, даже в случаях одностороннего процесса возможно с имплантацией ИОЛ.
Перезрелая катаракта
Перезрелая катаракта (cataracta hypermatura) возникает в тех случаях, когда корковое вещество хрусталика начинает разжижаться и превращается в молочнообразную массу, в которой плавает желтоватое ядро. Край ядра хрусталика довольно четко контурируется. Ядро смещается в стороны при различных положениях головы больного. Это так называемая морганиева катаракта. Перезревание может сопровождаться сморщиванием хрусталика, уменьшением его в объеме, в результате чего возникает ряд симптомов: может появляться форменное зрение (обычно счет пальцев на близком расстоянии), передняя камера становится глубже, хрусталик несколько отходит от радужки и она, лишившись опоры, дрожит (иридодонез).
Между радужкой и хрусталиком вновь появляется серповидная тень.
Лечение перезрелой катаракты состоит в ее экстракции с возможной имплантацией ИОЛ.
Остаточные и вторичные катаракты
Особое место в патологии хрусталика у детей и взрослых занимают так называемые остаточные и вторичные катаракты. Чтобы исключить произвольное толкование этих двух разновидностей катаракт, следует дать им характеристику.
Остаточные катаракты — остатки мутной капсулы хрусталика и мутные (организовавшиеся, плотные) остатки его масс. Они бывают или вследствие частичного рассасывания мутных хрусталиковых масс при медикаментозном лечении последовательных (постраневых, диабетических, гипопаратиреоидных и др.) катаракт, или после экстракапсулярной экстракции катаракты. Зрение всегда в той или иной мере снижено.
Лечение заключается в повторных операциях, и вопрос о них решается в зависимости от остроты зрения с коррекцией (менее 0,2).
Ревматоидный артрит – это системное заболевание, поражающее соединительную ткань. Патология начинается с воспаления суставов, но со временем переходит на внутренние органы. Достаточно часто отмечается поражение глаз при ревматоидном артрите. Это опасное осложнение, которое может привести к потере зрения.
Осложнения на глаза при артрите

При артрите поражение глаз может возникать в юном возрасте
С поражением глаз при ревматоидном артрите можно столкнуться на любой стадии развития заболевания. Ухудшение зрения может возникать уже при первом эпизоде воспаления суставов.
Артрит и глаза связаны, так как аутоиммунное заболевание влияет на работу всего организма в целом. При артрите поражение глаз может возникать в юном возрасте, что опасно ранней потерей зрения и развития инвалидности.
Сухим кератитом называется нарушение выработки слезной жидкости. Из-за этого возникает так называемый синдром сухого глаза. Патология развивается достаточно часто. Характерные симптомы:
- сухость глаз;
- покраснение роговицы;
- ощущение соринки в глазу;
- ухудшение четкости зрения.
В лечении этой патологии практикуется комплексный подход. В первую очередь назначаются увлажняющие капли и витамины для глаз. Дополнительно могут быть назначены общеукрепляющие витаминные препараты и специальная диета.

При увеите поражаются сосуды органа зрения
Еще одно осложнение, которое дает ревматоидный артрит на глаза – это увеит. Данное воспалительное заболевание поражает сосудистую оболочку глаза, которая расположена между склерой и сетчаткой.
Увеит вызывает преимущественно юношеский или ювенильный ревматоидный артрит с поражением глаз. Болезнь характеризуется следующей симптоматикой:
- дискомфорт в глазах;
- чувство жжения;
- покраснение склер;
- светобоязнь;
- ухудшение зрения.
В терапии применяют препараты из группы кортикостероидов и антибиотиков, так как воспалительный процесс нередко отягощается присоединением инфекции.
У больных ревматизмом артрит и глаза тесно связаны, особенно в старшем возрасте, когда на фоне ревматоидного заболевания существует риск развития катаракты. Это заболевание характеризуется помутнением хрусталика глаза и опасно слепотой.
Симптомами заболевания является ослабление зрения и частичная слепота в ночное время суток. Медикаментозное лечение катаракты эффективно лишь на начальных стадиях развития болезни. При помутнении хрусталика необходима операция по его замене, иначе зрение будет безвозвратно потеряно.
Артрит может оказывать негативное влияние на глаза, одна из наиболее опасных болезней, возникающих как осложнение артрита – это глаукома. Патология связана с повышением внутриглазного давления. В результате нарушается питание сетчатки и поражается зрительный нерв.
Опасность патологи заключается в отсутствии специфических симптомах на ранних стадиях развития. При глаукоме чувствует боль и давление в глазах, затем появляются слепые пятна, а со временем начинается быстропрогрессирующая слепота.
Лечение болезни на ранних стадиях осуществляется с помощью сосудорасширяющих офтальмологических капель, которые снижают глазное давление. При прогрессирующей глаукоме практикуется хирургическое лечение.
Еще одно опасное осложнение – это окклюзия сосудов сетчатки глаза. Патология характеризуется блокированием сосудов и внезапным прекращением кровоснабжения сетчатки. Симптомы этого нарушения проявляются спонтанной слепотой, которая достаточно быстро проходит.
Медикаментозного лечения этого осложнения нет, для нормализации кровоснабжение применяется хирургическое лечение.
При инфекционных артритах часто развивается воспаление конъюнктивы глаза. Конъюнктивит достаточно часто возникает у детей на фоне реактивного артрита. Это заболевание является частью синдрома Рейно, развивающегося при тяжелых формах артрита.
Конъюнктивит характеризуется следующими симптомами:
- покраснение глаз;
- зуд и жжение в глазах;
- наличие гнойного отделяемого;
- закисание глаз.
Для лечения используют антибактериальные глазные капли. Если конъюнктивит часто рецидивирует, офтальмолог может подобрать витаминные капли для глаз, повышающие местный иммунитет.
Диагностика
Диагноз ставится на основании осмотра офтальмологом и сбора анамнеза. Дополнительно назначается исследование сосудов глаз и измерение глазного давления. Как правило, диагноз ставится без каких-либо трудностей, терапия подбирается достаточно просто.
Медикаментозное лечение

Антигистаминные средства могут назначаться для устранения сухости и раздражения глаз
При поражении глаз на фоне артрита могут применяться следующие препараты:
- кортикостероиды;
- антигистаминные средства;
- витаминные капли;
- антибактериальные препараты.
Кортикостероиды в каплях применяются при сильном воспалительном процессе. Наиболее распространенные офтальмологические препараты – это капли Софрадекс, Нормакс, Дексаметазон. Эти препараты применяют коротким курсом, из-за риска развития побочных эффектов.
Антигистаминные средства могут назначаться для устранения сухости и раздражения глаз. Наиболее распространенные препараты этой группы – капли Аллергодил, Кромогексал, Алломид. Они также применяются при неинфекционном конъюнктивите.
Витаминные капли назначаются при прогрессирующей катаракте. В терапии этого заболевания используют препараты Квинакс и Катахром. Эти капли уменьшают скорость прогрессирования болезни и позволяют отсрочить проведение операции по замене хрусталика.
Антибактериальные препараты применяют в терапии конъюнктивита. Для устранения бактериального воспаления назначают препараты Флоксал, Окомистин, Норфлоксацин.
При глаукоме необходимо использовать средства, которые снижают глазное давление. По назначению врача может применяться препарат Арутимол или Глаупрост.
Хирургическое лечение

Хирургическое лечение – единственно эффективный метод при некоторых поражениях глаз
Оперативные методы лечения применяются при глаукоме, катаракте и нарушении кровоснабжения сетчатки. При глаукоме операция направлена на снижение глазного давления посредством расслабления сосудов. В терапии катаракты практикуется полная замена хрусталика.
Увлажнить глаза при синдроме сухого глаза поможет сок алоэ. Его закапывают в каждый глаз, предварительно смешав с чистой водой в пропорциях 1 к 5.
Прогноз
При своевременной диагностике осложнений на глаза при артрите, прогноз на выздоровление, как правило, благоприятный. Медикаментозная терапия позволяет остановить прогрессирование заболевания, а хирургическое лечение эффективно восстанавливает зрение. Особую опасность представляет глаукома. В запущенных формах болезнь не лечится даже посредством операции, и может приводить к полной утрате зрения.
Чтобы не допустить развития осложнений на глаза при артрите, необходимо соблюдать рекомендации врача и не запускать болезнь.

Причины возникновения
Среди особенно частых общих заболеваний, которые приводят к развитию катаракты, обычно отмечают:
- Сахарный диабет;
- Заболевания кожи (экзема, псориаз);
- Ревматоидный артрит;
- Туберкулез и другие инфекционные болезни;
- Интоксикации.
Заболевания, сопровождающиеся поражением сосудистой оболочки, сетчатки, радужки или самого хрусталика, также могут приводить к его помутнению. Очень часто, катаракта возникает на фоне глаукомы.
Формирование катаракты
Медиаторы воспаления, токсические вещества и продукты метаболизма, оказывают негативное влияние на процессы обмена глаза, и в частности, хрусталика, полностью нарушая его структуру. При этом, причиной ухудшения его прозрачности становятся измененные белковые молекулы, появившиеся пузырьки воздуха и оводнение хрусталика.
Особенности осложненной катаракты
Осложненная катаракта имеет свои отличия:
Симптомы
Для осложненной катаракты характерны следующие признаки и симптомы:
- Снижение зрения. Его скорость может быть различной. Но при отсутствии лечения, в течение нескольких месяцев либо лет, возникает слепота.
- Изменение внутриглазного давления. При воспалительном процессе ВГД внутри глаза может понижаться. На фоне формирования зрачкового блока и блока передней камеры ВГД повышается.
- Признаки основного заболевания. На первый план могут выходить признаки основного заболевания (заболевания кожи, сахарный диабет, ревматологические проблемы и пр.). Поэтому снижение остроты зрения, происходящее на фоне хронической патологии, должно стать поводом для срочной консультации с офтальмологом по поводу катаракты.
Клиническая картина осложненной катаракты
Течение осложненной катаракты обладает особенностями, что обусловлено клинической картиной основного заболевания, например :
- При туберкулезе может развиваться окклюзия зрачка, атрофия радужки, спаечный процесс. Воспалительный процесс может захватывать все глазное яблоко.
- При ревматоидном артрите вещество хрусталика может отвердевать (процесс кальцификации) или превратиться в жидкую массу, имеющую неоднородные включения. Капсула хрусталика истончается.
- При глаукоме развитие катаракты происходит при длительно повышенных цифрах ВГД. Помутнения при этом располагаются в близости от задней капсулы.
Лечение
В случае, когда осложненная катаракта приводит к значительному снижению зрения, которое нарушает привычную пациенту деятельность, рекомендуется проведение операции по ее удалению.
Суть операции заключена в хирургическом удалении мутного хрусталика, с заменой его на интраокулярную линзу (ИОЛ). Интраокулярная линза – это оптическая система, которая в дальнейшем возьмет на себя функцию рефракции. В процессе операции, на капсуле выполняют микроразрез, далее - вещество хрусталика измельчают ультразвуком и удаляют из глаза. В оставшийся капсулярный мешок имплантируют интраокулярную линзу.
Подходящий моменто для операции - время стабилизации осложненной катаракты, с одновременной компенсацией основного заболевания (офтальмологического или общего). С этой целью проводят купирование острого воспалительного процесса в тканях глаза, добиваются ремиссии ревматоидного артрита, компенсируют уровень гликемии в случае сахарного диабета и пр.
Противопоказаниями к выполнению оперативного вмешательства по поводу осложненной катаракты, могут служить:
- Слепота. Полное отсутствие светоощущения дает неблагоприятный прогноз для зрения, даже при условии успешно выполненной операции.
- Нестабильность ВГД. Перед проведением факоэмульсификации, необходимо добиться стабилизации цифр ВГД.
При обращении с осложненной катарактой в Московскую Глазную Клинику, пациенту гарантировано всестороння диагностика с определением первопричин заболевания и разработка индивидуального плана лечения, который будет включать участие врачей других специальностей.

Цены на лечение
Цены на лечение катаракты устанавливаются из необходимого объема лечения и рассчитываются индивидуально.
Стоимость операции факоэмульсификации в нашей офтальмологической клинике начинается от 45 000 рублей (I категория сложности, за один глаз). Больше информации вы можете узнать в разделе Хирургическое лечение катаракты или у администраторов клиники.
Узнать стоимость процедуры, записаться на прием в "Московскую Глазную Клинику" можно по многоканальному телефону 8 (800) 777-38-81 (ежедневно с 9:00 до 21:00, бесплатно для мобильных и регионов РФ) или через форму онлайн-записи.


Содержание:
- 1 Увеитные (увеальные) катаракты
- 2 Начинающаяся катаракта (первая степень) (cataracta incipiens)
- 3 Незрелая катаракта (вторая степень) (cataracta nondum matura)
- 4 Зрелая, или почти зрелая катаракта
- 5 Перезрелая катаракта
- 6 Остаточные и вторичные катаракты
- 7 Основные показания к лечению катаракт
- 8 Приобретенные (последовательные и остаточные) катаракты
- 9 Вторичные (послеоперационные) катаракты
- 10 Интракапсулярное (т. е. вместе с капсулой) удаление катаракты у детей
наиболее часто возникают у детей в связи с воспалениями сосудистой оболочки (увеиты, иридоциклиты туберкулезной этиологии), а также при ревматоидном артрите (неспецифическом инфекционном полиартрите). Катаракты на фоне туберкулезного увеита характеризуются тем, что помутнение хрусталика начинается с его задней капсулы и имеет вначале чашеобразный вид. В последующем помутнения захватывают и средние слои хрусталика. Передняя капсула и поверхностные слои хрусталика длительное время остаются прозрачными. В качестве сопутствующих изменений бывают задние спайки радужки, помутнения в стекловидном теле, очаги на глазном дне. Осложнения бывают в виде косоглазия и амблиопии. Эти катаракты сопровождаются быстрым и выраженным падением остроты зрения. Процесс чаще односторонний.
Катаракты при ревматоидном артрите проявляются помутнениями преимущественно переднего отдела хрусталика вследствие отложения и организации на его капсуле экссудата, а затем мутнеют и остальные его отделы. Процесс почти всегда двусторонний. Катаракты при этом заболевании возникают примерно в 25% случаев. Они могут осложняться косоглазием и амблиопией. Сопутствующие изменения при этом виде катаракт характеризуются лентовидной дегенерацией роговицы, сращением и заращением зрачка, помутнениями в стекловидном теле и изменениями на глазном дне.
появляется, как правило, с периферии по ходу меридианальных пластин хрусталика. В таких случаях центральная часть хрусталика, его ядро, длительное время может оставаться прозрачным, зрение мало страдает. При исследовании хрусталика в проходящем свете на фоне красного зрачка по его периферии видны радиальные или секторообразные темные полосы, вершиной направленные к одному из полюсов. Эти помутнения располагаются в корковых слоях.
При боковом освещении помутнения представляются в виде сероватых штрихов. Иногда они начинаются с ядра. В таких случаях рано понижается острота зрения. Периферия, корковые слои хрусталика некоторое время остаются прозрачными. Мутное ядро хрусталика видно в проходящем свете в виде темного круглого диска с четкими краями — это начинающаяся ядерная катаракта. При боковом освещении ядерная катаракта может оставаться незамеченной из-за прозрачных передних кортикальных слоев. Можно считать, что начинающаяся катаракта характеризуется падением остроты зрения до 0,3.
отличается от начальной тем, что хрусталик на значительном протяжении мутный, но помутнение неравномерное, имеет перламутровый вид, располагается в слоях хрусталика, прилежащих к его ядру. Слои хрусталика, близкие к капсуле, остаются прозрачными. Об этом можно судить по широкой тени, падающей от радужки на мутные слои хрусталика при боковом освещении глаза. Тень имеет вид темной серповидной полоски между зрачковым краем радужки и мутными слоями хрусталика. Она видна с той стороны зрачка, с которой располагается источник света.
Зрение в этой стадии катаракты уже может быть значительно сниженным (0,05—0,1).
полное диффузное помутнение всей массы хрусталика. При этом зрение, как правило, ниже 0,05 и даже равно светоощущению с правильной проекцией.
возникает в тех случаях, когда корковое вещество хрусталика начинает разжижаться и превращается в молочнообразную массу, в которой плавает желтоватое ядро. Край ядра хрусталика довольно четко контурируется. Ядро смещается в стороны при различных положениях головы больного. Это так называемая морганиева катаракта. Перезревание может сопровождаться сморщиванием хрусталика, уменьшением его в объеме, в результате чего возникает ряд симптомов: может появляться форменное зрение (обычно счет пальцев на близком расстоянии), передняя камера становится глубже, хрусталик несколько отходит от радужки и она, лишившись опоры, дрожит (иридодонез). Между радужкой и хрусталиком вновь появляется серповидная тень.
Особое место в патологии хрусталика у детей и взрослых занимают так называемые остаточные и вторичные катаракты. Чтобы исключить произвольное толкование этих двух разновидностей катаракт, следует дать им характеристику.
Остаточные катаракты — остатки мутной капсулы хрусталика и мутные (организовавшиеся, плотные) остатки его масс. Они бывают или вследствие частичного рассасывания мутных хрусталиковых масс при медикаментозном лечении последовательных (постраневых, диабетических, гипопаратиреоидных и др.) катаракт, или после экстракапсулярной экстракции катаракты. Зрение всегда в той или иной мере снижено.
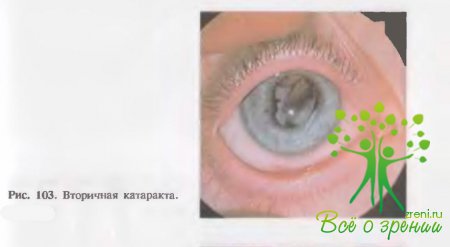
Вторичные катаракты катаракты, которые возникли спустя некоторое время (месяцы, год) после экстракапсулярной экстракции катаракты в результате пролиферации эпителия прозрачной экваториальной части капсулы хрусталика (рис. 103). Они имеют вид так называемых шаров Адамюка — Элыннига. При комбинированном освещении или при биомикроскопии в области зрачка видны многочисленные разнокалиберные шары типа мыльных пузырей. Глазное дно просматривается с трудом. При осмотре невооруженным глазом область зрачка представляется темной, т. е. почти нормальной, но зрение с максимальной коррекцией с помощью очков остается низким. Показано повторное оперативное лечение с учетом остроты зрения.
Диагноз остаточной или вторичной катаракты соответственно классификации может быть следующим: катаракта правого глаза вторичная, второй степени, осложненная высокой амблиопией, с сопутствующей грыжей стекловидного тела.
Врожденные катаракты., проявляющиеся выраженными помутнениями хрусталика, занимающими всю область зрачка и сопровождающиеся значительным снижением зрения, почти во всех случаях подлежат оперативному удалению — экстракции. В первую очередь экстракцию катаракты производят при двусторонних помутнениях хрусталика.
Чем более интенсивное помутнение, тем раньше следует оперировать больного. Однако показания и сроки оперативного лечения имеют некоторые градации. Прямые показания к экстракции катаракты бывают в тех случаях, когда имеется двусторонняя диффузная, пленчатая и зонулярная катаракта с остротой зрения 0,1—0,005 и ниже, не повышающаяся при оптической коррекции и мидриазе с диафрагмой.
Операция может быть произведена в первые месяцы жизни, но не позднее года жизни ребенка.
Показания к экстракции катаракты относительны в тех случаях, когда помутнения хрусталика менее интенсивны, локальны и при расширении зрачка острота зрения менее 0,3, но не ниже 0,1. Дети с такой остротой зрения имеют сравнительно неплохое предметное зрение и оно не препятствует правильному их развитию. Таким детям можно, по желанию родителей, производить операции в дошкольном возрасте (2—5 лет).
Практически нет показаний к экстракции катаракты при полярных, корковых, ядерных и полиморфных помутнениях хрусталика, когда острота зрения не ниже 0,3 в обычных условиях и повышается хотя бы до 0,4 при расширении зрачка.
Существующие показания к экстракции врожденных катаракт в зависимости от исходной остроты зрения обусловлены в основном тем, что после удаления мутного хрусталика повышение зрения часто не бывает значительным. Оно почти никогда не достигает остроты зрения нормального глаза, т. е. 1,0и более. Происходит это большей частью потому, что врожденные катаракты занимают всю зрачковую зону, а следовательно, к сетчатке не поступает свет и недостаточно развивается ее центральная зона — пятно сетчатки. Кроме того, имеется и высокая обскурационная амблиопия, которая очень торпидна по отношению к плеоптическому лечению.
Для того чтобы обеспечить более полноценное развитие сетчатки и, таким образом, всего зрительного анализатора, а также уменьшить возможность возникновения нистагма, косоглазия, обскурационной амблиопии, в нашей стране впервые предложено закапывание в глаза с катарактами мидриатических средств: 0,1— 0,5% раствора атропина сульфата; 0,1—0,25% раствора гидробромида скополамина; 0,5—1,0%раствора гидробро¬мида гоматропина, чередуя и применяя их перманентно по мере сужения зрачка (т. е. 1—2 раза в неделю), вплоть до операции. Непрерывное расширение зрачка не показано, так как может отрицательно сказаться на образовании водянистой влаги и питании бессосудистых структур, а также на аккомодационной способности глаза, так как парализуется цилиарное тело — железа внутренней секреции глаза.
которые возникли после первого года жизни, т. е. в период, когда зона пятна сетчатки была уже развита, можно оперировать при остроте зрения ниже 0,3. После экстракции последовательных и остаточных катаракт зрение всегда бывает выше, нежели при экстракции врожденных катаракт. Последовательные и остаточные катаракты удаляют при спокойном состоянии глаз, Исключением из этого правила являются катаракты при упорном факогенном иридоциклите (увейте) и стойком повышении внутриглазного давления. Возраст детей для операции при этих разновидностях катаракт не имеет каких-либо ограничений. Однако необходимо стремиться осуществить экстракции катаракт до 5-летнего возраста. Дело в том, что после операции, особенно у детей с катарактами, осложненными и с сопуствующими изменениями, требуется консервативное лечение, которое занимает не менее года, а оздоровление необходимо закончить до поступления ребенка в школу.
имеют по остроте зрения те же показания к повторным операциям, что и последовательные и остаточные.
Следует помнить, что дети переносят разницу в оптической коррекции, как правило, равную не более 6,0 дптр, а взрослые — около 3,0 дптр.
Экстракцию катаракты у детей производят под общей анестезией. Обычно операцию делают сначала на одном, а через 4—6 мес на другом глазу. Практически нет противопоказаний и к одномоментной двусторонней экстракции катаракты.
Принцип экстракции катаракты у детей дошкольного возраста — экстракапсулярное удаление мутных хрусталиковых масс, т. е. с оставлением периферической части передней и всей задней капсулы хрусталика. Экстракапсулярная экстракция имеет много модификаций.
дошкольного возраста, как правило, не осуществляют ввиду возможных осложнений из-за высокой прочности и эластичности связочного аппарата хрусталика. Тем более нет прямых показаний к имплантации ИОЛ, так как глаз продолжает расти и меняется его рефракция, и предугадать ее возрастные изменения и остроту зрения почти невозможно.
Удаление вторичных и остаточных катаракт связано с большими трудностями и нередко сопровождается выпадением стекловидного тела. Поэтому чаще прибегают к рассечению вторичной катаракты с помощью лазера (капсулотомия).
Оптическую коррекцию назначают через 2—3 мес после операции. Острота зрения у детей после экстракции врожденных катаракт чаще на первом году жизни в 50% случаев не превышает 0,5.
При неэффективности медикаментозного лечения незрелые, а также в случае зрелых и перезрелых катаракт с остротой зрения ниже 0,1применяют хирургическое лечение (удаление катаракты).
Существуют различные методы экстракции катаракт и все они осуществляются с помощью микрохирургической техники: экстракапсулярная экстракция; факоэмульсификация с имплантацией искусственного хрусталика; интракапсулярная экстракция (криоэкстрактором); интракапсулярная экстракция с имплантацией искусственного хрусталика.
Глаз после экстракции катаракты становится афакичным. Диагноз афакии ставится на основании ряда характерных признаков. Передняя камера при афакии, как правило, бывает глубже, чем в глазу, в котором есть хрусталик. Радужка, лишившись опоры, дрожит при движениях глазного яблока. Приставление к афакичному глазу лупы в 10,0—13,0 дптр сопровождается улучшением зрения, если до катаракты не было близорукости средней или высокой степени.
Необходимо помнить, что при афакии для работы на близком расстоянии, например для чтения, необходимы очки на 3,0 дптр сильнее, чем для дали, чтобы заменить отсутствующую аккомодацию. В последние годы все чаще для коррекции афакии (особенно односторонней) как у взрослых, так и у детей применяют мягкие контактные линзы длительного ношения, а при астигматизме — жесткие контактные линзы.
Читайте также:


