Классификация переломов ладьевидной кости
Предплюсна является наименее подвижной частью стопы и включает ладьевидную, кубовидную и три клиновидные кости. В основном типичные повреждения составляют множественные переломы или переломовывихи. Самый частый перелом ладьевидной кости захватывают ее дорсальную губу. Перелом бугорка является вторым по частоте, вслед за которым следует перелом тела ладьевидной кости, который может быть поперечным или горизонтальным. Переломы кубовидной и клиновидных костей обычно происходят в сочетании друг с другом и в основном являются результатом повреждения от сдавления.
Переломы костей предплюсны классифицируют на основе анатомического принципа:
Класс А: переломы ладьевидной кости:
- I тип: дорсальные отщепленные переломы
- II тип: переломы бугорка
- III тип: переломы тела
- IV тип: компрессионные переломы
Класс Б: переломы кубовидной и клиновидных костей:
- I тип: переломы кубовидной кости
- II тип: переломы клиновидных костей
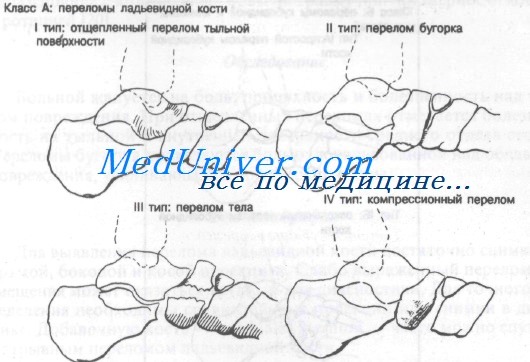
Отщепленный перелом I типа обычно является результатом резкого сгибания с инверсией стопы. При этом натягивается таранно-ладьевидная суставная капсула и может произойти отрыв дорсальной поверхности ладьевидной кости. Перелом бугристости II типа, как правило, возникает при резкой эверсии стопы. Эверсия стопы приводит к сильному натяжению сухожилия задней большеберцовой мышцы, которое может оторвать часть бугристости ладьевидной кости. Переломы тела III типа и компрессионные переломы IV типа встречаются редко.
Упомянутые прежде механизмы повреждения включают резкое переразгибание с компрессией, прямую травму или чрезмерное огибание с ротацией.
Больной жалуется на боль, припухлость и болезненность над местом повреждения. При отщепленных переломах отмечается болезненность на тыльной и внутренней поверхности среднего отдела стопы. Переломы бугорка проявляются болью, локализованной над областью повреждения, усиливающейся при эверсии стопы.
Для выявления перелома ладьевидной кости достаточно снимков в прямой, боковой и косой проекциях. Слабо выраженный перелом без смещения может оказаться трудным для диагностики. Для точного определения необходимы сравнительные проекции или снимки в динамике. Добавочную кость — os tibiale externum — часто можно спутать с отрывным переломом ладьевидной кости.
Дорсальный отщепленный перелом нередко сочетается с повреждением связок наружной лодыжки. Перелом бугристости часто сопровождается переломом кубовидной кости.
Класс А: I тип (дорсальный отщепленный перелом). Небольшой отщепленный перелом лечат симптоматически применением льда, приподнятым положением конечности и наложением эластической давящей повязки с ходьбой на костылях в течение 2 нед или до стихания боли. Давящую повязку накладывают от среднего отдела предплюсны до уровня выше голеностопного сустава, включая пятку. При отщеплении большого фрагмента необходим короткий гипсовый сапожок на 3—4 нед.
Класс А: II тип (перелом бугорка). Неактивных больных можно лечить симптоматически применением льда, приподнятым положением конечности и давящей эластической повязкой от среднего отдела предплюсны до места выше голеностопного сустава. Эти больные пользуются при ходьбе костылями до стихания болей. Повязку необходимо менять каждые 10 дней на протяжении 4 нед. Активные больные требуют хорошо отмоделированного гипсового сапожка с продольным сводом и внутренним вкладышем-супинатором сроком на 4 нед.
Класс А: III тип (перелом тела ладьевидной кости), IV тип (компрессионный перелом). Перелом тела без смещения следует лечить ношением хорошо отмоделированного гипсового сапожка ниже коленного сустава в течение 6—8 нед. После этого следует носить продольный супинатор. У ходячих больных перелом тела ладьевидной кости со смещением требует открытой репозиции с внутренней фиксацией. Больных на постельном режиме можно лечить симптоматически давящей эластопластической повязкой. Переломовывихи ладьевидной кости требуют открытой репозиции с внутренней фиксацией.
Переломы бугра ладьевидной кости часто осложняются несращением. После переломов тела может развиться асептический некроз или травматический артрит.
Причины: падение с опорой на максимально разогнутую кисть, реже — прямая травма (удар, сдавление). Из всех костей запястья чаще повреждается ладьевидная.
Перелом ладьевидной кости
Классификация переломов ладьевидной кости представлена на рис. 1.
Рис. 1. Классификация переломов ладьевидной кости (АО/А81Р): А — отрывные переломы; В — косой, параллельный, поперечный перелом (по отношению к оси предплечья); С — сложные и оскопьчатые переломы
Признаки: отек и сглаженность контуров анатомической табакерки, локальная болезненность при пальпации и нагрузке по оси I пальца, ограничение движений в лучезапястном суставе (особенно разгибания и отведения в лучевую сторону). Диагноз уточняют по рентгенограмме в три четверти и в тыльно-ладонном направлении с отклонением кисти в локтевую сторону. Целесообразно делать сравнительную рентгенограмму здоровой руки, а также повторное рентгенологическое обследование через 10—14 дней, когда щель перелома выявляется более четко.
Лечение. Поскольку условия для сращения отломков ладьевидной кости неблагоприятны (плохое кровоснабжение, подвижность дистального отломка вместе с костями запястья), необходима продолжительная, в течение 12-16 нед., иммобилизация круговой гипсовой повязкой (рис. 2). Особенностью последней является фиксация I пястной кости и основной фаланги I пальца до межфалангового сустава. Кисть — в положении тыльного сгибания и локтевого отклонения. При несращении перелома ладьевидной кости предпринимают оперативное лечение в специализированном стационаре. Операция заключается в фиксации освеженных отломков ладьевидной кости шурупом (рис. 3). Для стимуляции срастания между отломками укладывают губчатую ткань, взятую из метафиза лучевой кости.
Рис. 2. Лечебная иммобилизация при переломах ладьевидной кости
Рис. 3. Остеосинтез шурупом при переломе тела ладьевидной кости
Срок и характер иммобилизации такие же, как и при неоперативном лечении.
Реабилитация — 4—6 нед.
Трудоспособность восстанавливается через 4—6 мес.
Операции на кисти выполняют чаще под проводниковой анестезией (рис. 4).
Рис. 4. Проводниковая анестезия пальцев и кисти (Усольцева Е. В., Машкара К. И., 1986): а — по Лукашевичу; через пальцевую складку; через межкостные промежутки; б — проводниковая анестезия срединного (1), локтевого (2), поверхностной ветви лучевого (3) нерва
Вывихи пястных костей
Причины: падение на сжатые в кулак пальцы.
Признаки: отек и деформация в области пястно-запястных суставов за счет смещения проксимальных концов пястных костей в тыльную или, реже, в ладонную сторону, относительное укорочение кисти, невозможность сжать пальцы в кулак вследствие натяжения сухожилий разгибателей. Больной жалуется на боль и нарушение движений в пястно-запястных сочленениях. Диагноз уточняют рентгенологически.
Лечение. Вправляют вывих пястных костей под внутрикостным или общим обезболиванием. Вывихи II—V пястных костей вправляют вытяжением по оси соответствующих пальцев и давлением на выступающие проксимальные концы пястных костей. Для удержания в правильном положении их целесообразно фиксировать спицами, проведенными чрескожно на срок 2—3 нед.
При вправлении вывиха I пястной кости вытяжение по оси I пальца нужно проводить в положении его отведения. Хирург давит на основание I пястной кости в направлении, обратном ее смещению. Удержать вправленный вывих трудно, поэтому целесообразно фиксировать I и II пястные кости двумя спицами, проведенными чрескожно.
Вывихи пальцев
Причины: падение на разогнутый палец или удар по прямому пальцу вдоль оси. Чаще страдает I палец.
Признаки: укорочение и деформация за счет смещения пальца в тыльную сторону с отведением и сгибанием ногтевой фаланги вследствие натяжения сухожилия длинного сгибателя. Палец с I пястной костью образует угол, открытый в лучевую сторону, в области тенара пальпируется головка I пястной кости (рис. 5). Активные движения отсутствуют.
Рис. 5. Вид кисти при вывихе I пальца (а) и этапы вправления (б-г)
Лечение. Вывих вправляют под внутрикостным или местным обезболиванием. Хирург одной рукой переразгибает палец и осуществляет вытяжение по оси, другой рукой давит на головку I пястной кости в тыльную сторону. Как только появится ощущение скольжения основной фаланги по верхушке головки I пястной кости, палец резко сгибают в пястно-фаланговом суставе. В этом положении накладывают гипсовую лонгету. Срок иммобилизации — 3 нед.
В случаях интерпозиции разорванной капсулы сустава или захлестнувшегося сухожилия длинного сгибателя вправление вывиха возможно только оперативным путем. После операции накладывают гипсовую шину на 2—3 нед.
Реабилитация — 1-2 нед.
Трудоспособность восстанавливается через 1—1 1 /2 мес.
Вывихи II—V пальцев в пястно-фаланговых суставах бывают редко. Лечение их не отличается от лечения вывихов I пальца.
Переломы пястных костей
Причины: непосредственный удар или сдавление. Различают внутрисуставные, околосуставные и диафизарные переломы.
Классификация переломов трубчатых костей кисти представлена на рис. 6.
Рис. 6. Классификация переломов трубчатых костей кисти (АО/А81Р): А — диафизарные переломы (А1 — простой; А2 — с промежуточным фрагментом; A3 — оскольчатый); В — метафизарные переломы (В1 — простой; В2 — с промежуточным фрагментом; В3 — оскольчатый); С — внутрисуставные переломы (С1 — неполный; С2 — полный простой; С3 — полный оскольчатый с вдавливанием)
Признаки: боль, деформация, нарушение функции, ненормальная подвижность и крепитация. Переломы без смещения и внутрисуставные переломы часто маскируются вследствие кровоизлияния и нарастающего отека. В распознавании перелома решающее значение имеет рентгенологическое обследование.
Лечение. Кисть фиксируют шиной, пальцы укладывают на ватно-марлевый валик. Лечение проводят амбулаторно. Больные с множественными переломами нуждаются в оперативном лечении.
Переломы без смещения отломков лечат иммобилизацией гипсовой лонгетой, наложенной по ладонной поверхности кисти и предплечья в среднем физиологическом положении. Срок иммобилизации — 3—4 нед.
При переломах со смещением под местной анестезией производят репозицию посредством вытяжения по оси за палец и давления на отломки. Для удержания в правильном положении накладывают ладонную гипсовую шину от верхней трети предплечья до кончиков пальцев. Пальцам придают обязательно среднее физиологическое положение, т. е. положение сгибания в каждом суставе до угла 120°. Это имеет значение для осуществления вытяжения, а также для предупреждения тугоподвижности в суставах. На тыльную поверхность накладывают дополнительную лонгету, которую хорошо моделируют. Результат репозиции проверяют рентгенологически. При неудовлетворительном положении отломков показана их фиксация спицами или шурупами (рис. 7).
Рис. 7. Фиксация отломков при переломах пястных костей: а — наружная; б, в — остеосинтез мини-шурупами и спицами
Сроки иммобилизации при диафизарных переломах — 4 нед. При околосуставных переломах срок иммобилизации сокращается до 3 нед. При внутрисуставных переломах эти сроки еще короче (до 2 нед).
Реабилитация — 1—2 нед.
Трудоспособность восстанавливается через 1—1'/2 мес.
Переломы Беннета
Возникают при действии насилия в направлении продольной оси при согнутом I пальце (рис. 8).
Рис. 8. Переломовывих Беннета: а — типичное смещение отломков; б — репозиция и лечебная иммобилизация; в — скелетное вытяжение; г, д — чрескожная фиксация спицами; е — фиксация аппаратом
Признаки: деформация области I пястно-запястного сустава, резкая локальная болезненность, ограничение функции, болезненность при осевой нагрузке. Диагноз подтверждается рентгенографически.
Лечение. Под местной анестезией производят репозицию путем вытяжения по продольной оси отведенного I пальца и давления на основание пястной кости. Для этого марлевую ленту помещают на основание I пястной кости и производят вытяжение за концы ее в локтевом направлении. Иммобилизацию осуществляют гипсовой лонгетой, дистальный конец которой разрезают на две части. Лонгету накладывают на тыльно-лучевую поверхность предплечья, частями разрезанного конца охватывают I палец с боков, и соединяют их на ладонной стороне основной фаланги.
Срок иммобилизации — 4 нед.
Реабилитация — 2—4 нед.
Трудоспособность восстанавливается через 1 1 /2—2 мес.
Для удержания отломков их фиксируют спицами или наружным аппаратом.
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК - 2016
Общая информация
Перелом ладьевидной кости, костей запястья нарушение целостности кости, вызванное физической силой или патологическим процессом ладьевидной кости, костей запястья [1].
Соотношение кодов МКБ-10 и МКБ-9:
| МКБ-10 | МКБ-9 | ||
| Код | Название | Код | Название |
| S62.0 | Перелом ладьевидной кости кисти. | 79.13 | |
Дата разработки/пересмотра протокола: 2016 год.
Пользователи протокола: врачи/фельдшеры скорой медицинской помощи, врачи общей практики, хирурги, травматологи.
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С | Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |


Классификация
Классификация [1]
Переломы ладьевидной кости:
Класс А: переломы средней трети;
Класс Б: переломы проксимальной трети;
Класс В: переломы дистальной трети;
Класс Г: переломы бугорка.
Рисунок-1. Классы переломов ладьевидной кости.

Диагностика (амбулатория)
ДИАГНОСТИКА НА АМБУЛАТОРНОМ УРОВНЕ
Диагностические критерии
Жалобы и анамнез
Анамнез:
· указание на травму.
Лабораторные исследования: нет.
Инструментальные исследования:
· рентгенограммы костей запястья в трех проекциях (переднезадней, боковой и полупрофильной) – линии переломов: поперечные, косые, спиральные, продольные, краевые внутрисуставные и внесуставные.
Диагностический алгоритм: 
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне:
Жалобы и анамнез: см. амбулаторный уровень.
Физикальное обследование: см. амбулаторный уровень.
Лабораторные исследования: нет.
Инструментальные исследования: см. амбулаторный уровень.
Диагностический алгоритм: см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
· общий анализ крови;
· кровь на микрореакцию;
· определение группы крови;
· определение резус-фактора;
· общий анализ мочи;
· рентгенография лучезапястного сустава в двух проекциях
· определение времени свертываемости.
Перечень дополнительных диагностических мероприятий:
· глюкоза крови;
· ЭКГ;
· биохимический анализ крови (билирубин общий АЛаТ, АСаТ, мочевина, креатинин, белок общий).
Дифференциальный диагноз
Лечение
| Ванкомицин (Vancomycin) |
| Кетопрофен (Ketoprofen) |
| Кеторолак (Ketorolac) |
| Линкомицин (Lincomycin) |
| Прокаин (Procaine) |
| Трамадол (Tramadol) |
| Цефазолин (Cefazolin) |
| Цефтазидим (Ceftazidime) |
| Цефуроксим (Cefuroxime) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
Тактика лечения:
Лечение переломов ладьевидной кости, костей запястья требует полной и непрерывной иммобилизации до полной консолидации перелома, которая контролируется лучевыми методами исследования. При переломе без смещения проводится иммобилизация лучезапястного сустава и первого пальца с небольшим отведением в течение 2 месяцев, пока перелом срастается.
NB! Если перелом ладьевидной кости происходит без смещения отломков, то линию перелома на рентгенограмме можно и не увидеть. При любой травме кисти выполняется шинирование на 10 дней, на 10-й день повторить.
NB! Если имеется смещение отломков, присутствует риск асептического некроза, то рекомендуется хирургическое лечение перелома.
Немедикаментозное лечение:
· режим 2;
· стол №15.
Медикаментозное лечение: для купирования болевого синдрома применяются ненаркотические анальгетики
· кетопрофен;
· кеторолак.
Показания для консультации специалистов:
· консультация невропатолога: при наличии неврологической патологии;
· консультация терапевта: при изменениях на ЭКГ.
Профилактические мероприятия
Профилактика травматизма:
· соблюдение правил техники безопасности в быту и на производстве;
· соблюдение правил дорожного движения;
· соблюдение мер по профилактике уличного травматизма;
· создание безопасной среды на улице, в быту и на производстве (гололедица, установление дорожных знаков и.т.д.);
· проведение информационно-разъяснительной работы среди населения о мерах профилактики травматизма.
Мониторинг состояния пациента:
· индивидуальная карта наблюдения пациента.
Индикаторы эффективности лечения:
· купирование болевого синдрома;
· стабильный остеосинтез репонированных костных отломков;
· консолидация перелома;
· восстановление функции кисти.
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· сбор жалоб и анамнеза, клиническая диагностика повреждения;
· физикальное обследование.
Медикаментозное лечение:
Первая помощь при переломе ладьевидной кости руки: 
Обезболивание ненаркотические анальгетики:
· кеторолак;
· кетопрофен.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Тактика лечения:
Лечение переломов ладьевидной кости требует полной и непрерывной иммобилизации до полной консолидации перелома, которая контролируется рентгенологически/компьютерной томографией. При переломе без смещения проводится иммобилизация лучезапястного сустава и первого пальца с небольшим отведением в течение 2 месяцев, пока перелом срастается.
NB! Если перелом ладьевидной кости происходит без смещения отломков, то линию перелома на рентгенограмме можно и не увидеть. При любой травме ладъевидной кости выполняется иммобилизация на 10 дней, с последующим контрольным осмотром и рентгенологическим исследованием на 10-й день.
NB! Если имеется смещение отломков, присутствует риск асептического некроза, то рекомендуется хирургическое лечение перелома.
Немедикаментозное лечение:
· режим II, III;
· диета – №15.
Медикаментозное лечение:
Ненаркотические и наркотические анальгетики применяются с целью обезболивания и предоперационной премедикации (таблица 1). НПВС в целях обезболивания назначается перорально, в целях послеоперационного обезболивания следует начинать за 30-60 мин до предполагаемого окончания операции внутривенно.
NB! Не показано внутримышечное введение НПВС для послеоперационного обезболивания из-за изменчивости концентраций препаратов в сыворотке крови и боли, вызванной инъекцией, исключением является кеторолак (возможно внутримышечное введение). НПВС противопоказаны пациентам с язвенными поражениями и кровотечениями из желудочно-кишечного тракта в анамнезе.
Антибактериальные средства используются для проведения периоперационной антибиотикопрофилактики при проведении оперативного вмешательства и при инфицировании послеоперационной раны (таблица 1). Изменение перечня антибиотиков для должно проводиться с учетом микробиологического мониторинга в стационаре.
Перечень основных лекарственных средств
Местноанестезирующие препараты:
· прокаин.
Периоперационная антибиотикопрофилактика:
· цефазолин
или
· ванкомицин
Антибиотикотерапия:
· цефуроксим
или
· линкомицин
или
· цефтазидим
Опиоидные анальгетики:
· трамадол
Нестероидные противовоспалительные средства:
· кетопрофен
· кеторолак
Перечень дополнительных лекарственных средств: нет.
Таблица – 1. Лекарственные средства, применяемые при переломе ладьевидной кости.
| № | Препарат, формы выпуска | Дозирование | Длительность применения | Уровень доказательности |
| Местноанестезирующие препараты | ||||
| 1 | Прокаин | |||
Хирургическое вмешательство
Название оперативного вмешательства:
· костная пластика кортикальным трансплантатом;
· костная пластика по Matti-Russe.
Цель проведения процедуры/вмешательства: стабилизация перелома ладьевидной кости.
Показания:
· нестабильные переломы со смещением на 1 мм или более;
· оскольчатые переломы;
· переломы проксимального полюса ладьевидной кости;
· переломы с увеличением угла ладьевидной кости более 45°;
· при нестабильности запястья;
· открытая репозиция с внутренней фиксацией отломков.
Противопоказания к процедуре/вмешательству:
· гнойно-воспалительные заболевания кожи;
· наличие ран в области лучезапястного сустава;
· наличие нейротрофического синдрома (синдром зудека).
Операция обычно выполняется с использованием либо региональной анестезии (блок нерва плечевого сплетения)/местной. Во время операции устраняется смещение костных фрагментов и выполняется их фиксация имплантатом (винтом) для стабилизации. Во время операции выполняются рентгенограммы для подтверждения восстановления анатомии кости и правильной фиксации отломков. В большинстве случаев, используют один винт для стабилизации костных отломков. Разрез может быть выполнен на ладонной или тыльной стороне запястья. В случаях, когда кость ломается на более чем две части, используется костный трансплантат. Костный трансплантат – это синтетический аналог костной ткани, который помещается вокруг сломанной кости и используется для стимуляции заживления костной ткани. Он увеличивает производство костной ткани. Либо же трансплантат может быть взят из лучевой кости предплечья, гребня подвздошной кости.
Удаление проксимального отломка ладьевидной кости показано при его размере менее 4/3 и наличии асептического некроза.
В случае развития деформирующего артроза кистевого сустава при ложном суставе ладьевидной кости выполняют ограниченные костно-пластические артродезы цилиндрическим трансплантатом по Ашкенази. Выбор варианта артродеза зависит от степени дегенерации в области различных сочленений. Иммобилизация после таких операций 8-12 недель.
Другие виды лечения: нет.
Показания для консультации специалистов: см. амбулаторный уровень.
Показания для перевода в отделение интенсивной терапии и реанимации:
· угнетение сознания;
· резкое нарушение жизненно важных функций (ЖВФ): гемодинамики, дыхания, глотания, вне зависимости от состояния сознания;.
Индикаторы эффективности лечения:
· купирование болевого синдрома;
· стабильный остеосинтез репонированных костных отломков;
· консолидация перелома;
· восстановление функции кисти.
Другие виды лечения: нет.
Госпитализация
Показания для плановой госпитализации:
· переломы с неустраненным смещением;
· переломы неправильно сросшиеся;
· переломы несросшиеся.
Показания для экстренной госпитализации:
· переломо – вывихи.
Информация
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗСР РК, 2016
- 1) Шаповалов В.М., Грицанов А.И., Ерохов А.Н. Травматология и ортопедия / Под ред. проф. В.М. Шаповалова, проф. А.И. Грицанова, доц. А.Н. Ерохова..— 2-е изд. – СПб.: ООО "Издательство Фоллиант", 2004. — 544 с. 2) MedUniver,11.09.2015.(http://meduniver.com/Medical/travmi/perelomi_kostei_kisti.html ) 3) Травматология и ортопедия: Руководство для врачей / под ред. Н.В.Корнилова: в 4 томах. – СПб.: Гиппократ, 2004. – Т. 1: 4) Клюквин И.Ю., Мигулева И.Ю., Охотский В.П. Травмы кисти / Москва, 2009.-188с 5) Кипшакбаев Р.К. Анализ новых медицинских технологий на основании доказательной медицины и фармакоэкономических показателей. Методические рекомендации, -Алматы. 2008. - 125с. 6) Грицюк А.А. Реконструктивная и пластическая хирургия боевых повреждений конечностей : автореф. дис. д-ра мед. наук / Грицюк А.А.-М.,2006.-43с. 7) Травматология: Ортопедия: национальное руководство/ под ред. С.П. Миронова, Г.П. Котельникова. - М.: ГЭОТАР-Медиа,2008.-808с. 8) Родоманова Л.А., Кочиш А.Ю.Реконструктивные микрохирургические операции при травмах конечностей. Руководство для врачей,- Санкт-Петербург. 2012.-115с. 9) Валетова С.В. Хирургическое реабилитационное лечение больных после реплантации (реваскуляризции) длинных пальцев кисти: автореф. дис. … канд. мед.наук/С.В. Валетова,-СПб.,2004.-23с. 10) The epidemiology of hand injuries in The Netherlands and Denmark / C.F. Larsen, S. Mulder, A.M. Johansen, C. Stam // Eur J Epidemiol. -2004 .-Vol. 19 .-№4 .-P.323-327. 11) Moran S.L., Berger R.A. Biomechanics and hand trauma: what you need //Hand Clin. -2003.-Vol. 19.-№1.-P.17-31. 12) Родоманова JI.A., Полькин А.Г. Реконструктивная микрохирургия верхней конечности //Травматология и ортопедия России—2006—№4 (42). — С. 15—19. 13) Рекомендации по оптимизации системы антибиотикопрофилактики и антибиотикотерапии в хирургической практике. А. Е. Гуляев, Л. Г. Макалкина, С. К. Уралов и соавт., Астана,2010г, 96стр. 14) Пархотик И.И. Физическая реабилитация при травмах верхних конечностей, 2007.
| АЧТВ | – | активированное частичное тромбопластиновое время |
| АЛТ | – | аланинаминотрансфераза |
| АСТ | – | аспартатаминотрансфераза |
| КТ | – | компьютерная томография |
| НПВС | – | нестероидные противовоспалительные средства |
| НПВС | – | нестероидные противовоспалительные средства |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ЭКГ | – | электрокардиограмма |
Указание на отсутствие конфликта интересов: нет.
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Ладьевидная – одна из 8 мелких костей запястья, занимающая латеральное положение. По данным медицинской статистики, именно в этом отделе верхней конечности чаще всего случаются переломы. Сращение костных тканей происходит довольно долго: гипсовую повязку накладывают на 2–3 месяца, иногда требуется более длительная иммобилизация кисти, хирургическое вмешательство.
Анатомическое строение
Ладьевидная кость расположена со стороны большого пальца руки между длинными разгибателями и сухожилиями отводящей мышцы. С латеральной поверхности она имеет вогнутое строение, с тыльной – представляет собой узкую полоску, которая переходит в суставной отдел эпифиза лучевой косточки, запястного синовиального сочленения. С краевой медиальной стороны сочленяется с полулунной костью, с латерально-нижней формирует суставные ямки с трапециевидными, головчатыми структурами опорно-двигательного аппарата.
Благодаря подобному соединению запястье имеет с тыльной стороны вогнутую форму, а с наружной – выпуклую. Промежутки между 8 костями заполнены хрящевыми тканями, сухожилиями, кровеносными сосудами и нервными окончаниями.
Анатомия лучезапястного сустава довольно сложная, но благодаря своему строению запястье выполняет свои основные функции – совершение вращательных движений кистью во всех плоскостях.

Расположение
Где находится ладьевидная запястная кость и почему из всех костей запястного сочленения она чаще всего подвергается переломам? Высокий риск травмирования связан с размером и местом положения косточки. Она относится к проксимальному ряду, но она также соединяется с дистальным отделом. Благодаря упору лучевой кости в ладьевидную обеспечивается ограниченное тыльное сгибание кисти, что, в свою очередь, служит причиной стрессовых переломов в данной области.
Кровеносные сосуды питают твердые ткани только с дорсальной поверхности в районе бугорка, а проксимальная зона лишена прямого притока крови. При нарушении целостности косточки плохое кровоснабжение становится причиной длительного сращения и может привести к развитию аваскулярного некроза.
Виды переломов ладьевидной кости
Классификация переломов рассматриваемого участка с учетом места локализации повреждения:
- разлом средней трети;
- травмирование проксимальной трети;
- перелом дистальной трети;
- разрыв бугорка.
Различают стабильные и нестабильные виды переломов со смещением отломков. При стабильном типе патологии наблюдается поперечная линия излома, при нестабильном разъединение тканей происходит зигзагообразно или в косом направлении.
Смещение фрагментов кости возникает в момент получения травмы под воздействием внешней силы или диагностируется вторичное перемещение кусочков кости за счет посттравматической мышечной ретракции. Повреждение может сочетаться с вывихами в лучезапястном суставе, повреждением лучевой, полулунной кости, первого пальца кисти, разрывом ладьевидно-полулунного сочленения.
Причины перелома
Перелом ладьевидной кости чаще всего диагностируется у детей и молодых людей до 35 лет. Причиной является подвижный образ жизни, активные игры, занятия экстремальными видами спорта. У пожилых пациентов провоцирующим фактором служит остеопороз.

Травмы кисти в области лучезапястного сочленения происходят в результате:
- падения на вытянутую руку с упором на кисть;
- дорожно-транспортных происшествий;
- падения тяжелого предмета на кисть;
- сильного удара кулаком по твердой поверхности;
- попадания верхней конечности в какие-либо производственные механизмы.
В момент упора на прямую руку происходит радиальное отклонение кисти, лучевая кость воздействует на ладьевидную, как раскалывающий клин, формируя линию перелома. После травмы твердые ткани могут образовывать трещину или разделяться на отдельные фрагменты.
Обычно кость ломается на 2 половины, реже откалывается только небольшой кусочек бугорка, добавляется вывих полулунной кости. Осколки смещаются в проксимальном и дистальном направлении, поэтому такие переломы требуют надежной и длительной фиксации.
Симптомы и признаки травмы
Клиническая картина при переломе ладьевидной кости руки довольно скудная, обнаружить повреждение не всегда удается даже во время рентгенологического исследования. Изменения на снимках становятся заметными только спустя 10–14 дней, когда происходит декальцинация концов отломков.
Основные симптомы перелома:
- боль в запястье;
- отек, синюшность;
- хруст во время выполнения вращательных движений конечностью;
- ограничение подвижности кисти.
Характерным признаком травмирования кости является нарастание болевого синдрома во время разгибания и отведения кисти, при попытке взять предмет в руку. Неприятные ощущения усиливаются при надавливании на участок анатомической табакерки в проекции I–II запястной кости. Если перелом сопровождается смещением, наблюдается визуальная деформация конечности.
У некоторых пациентов запястье напоминает вилку или штык. При открытых травмах происходит разрыв мягких тканей, видны костные обломки, открывается кровотечение. Такие повреждения сопровождаются острой болью. В случае разрыва, сдавливания нервных окончаний рука теряет чувствительность, кожные покровы бледнеют, приобретают синюшный оттенок.
Первая помощь при переломе

Когда человек сломал кисть, уменьшить боль и отечность поможет холодный компресс. Лед необходимо завернуть в хлопчатобумажную ткань и приложить на несколько минут к поврежденной области. Также можно использовать подручные средства: полотенце, смоченное холодной водой, замороженные продукты из холодильника.
При открытом переломе необходимо закрыть рану стерильной марлевой салфеткой. Для остановки кровотечения накладывают жгут выше запястья, обязательно оставляют записку с точным временем фиксации повязки. В случае деформации кисти из-за смещения костных обломков необходимо сделать импровизированную шину, обеспечивающую правильную иммобилизацию конечности. Руку с лонгетом подвешивают на косынке к шее.
Диагностика травмы ладьевидной кости
Основным методом выявления перелома является рентгенография запястья в трех проекциях. На снимках определяют характер травмы, наличие костных отломков. Из-за особенного строения ладьевидной кости повреждение не всегда удается обнаружить, поэтому пациентам делают шинирование конечности на 10 дней. Затем повторяют рентген: если перелом был, на его месте четко просматриваются следы декальцинации.
Лечение
Способы терапии при переломе ладьевидной кости подбираются с учетом степени тяжести травмы, наличия или отсутствия осложнений. Если не произошло смещения костных обломков, конечность иммобилизуют гипсовой повязкой. Обездвиживают лучезапястный сустав и большой палец, который должен находиться в состоянии отведения.
К нехирургическим способам лечения относится наложение гипса на поврежденную область. Лонгета фиксируется от основания пальцев до верхней трети плеча в физиологическом положении, накладывают минимум на 2 месяца.
При переломе ладьевидной кости кисти сроки лечения зависят от тяжести повреждения и своевременности оказания помощи пострадавшему. Чтобы сращение происходило быстрее, больным следует употреблять продукты, богатые кальцием, цинком, магнием и фосфором. В рацион включают рыбу и морепродукты, мясо, молочные изделия, фасоль, яйца, орехи. Полезно кушать свежие овощи и фрукты для получения незаменимых витаминов.

Из-за плохого кровоснабжения ладьевидной кости сроки реабилитации могут увеличиваться. Иногда развивается некроз костного фрагмента, что приводит к дальнейшей деформации кисти и ограничению подвижности сустава. Перелом также может осложняться артрозом, формированием ложного сустава. Тяжелые последствия чаще всего диагностируются при повреждении проксимальной трети кости.
Пожилым пациентам для более быстрого восстановления после перелома кисти назначают препараты кальция длительными курсами.
Ускоряют выздоровление Кальций-Д₃ Никомед, Кальцемин, Кальций актив, Компливит кальций-Д₃. Для снятия болевого синдрома прописывают нестероидные противовоспалительные препараты: Дексалгин, Ибупрофен, Кеторолак.
Оперативное вмешательство при переломе ладьевидной косточки необходимо для стабилизации смещенных отломков в анатомическом положении, когда консервативные способы неэффективны. Во время операции хирург рассекает кожные покровы с ладонной или тыльной стороны руки, фиксирует фрагменты специальным винтом, после чего проводится контрольная рентгенограмма.
Виды оперативного вмешательства:
- остеосинтез штифтами;
- резекция шиловидного отростка лучевой кости;
- пластический остеосинтез;
- удаление краевых отломков.
Если кость разделена более чем на 2 части, применяют синтетический имплант, стимулирующий быстрое сращение. Также для трансплантации может быть взят кусок лучевой кости предплечья или гребня подвздошной. Застарелые и неправильно сросшиеся травмы подвергаются остеотомии (искусственному перелому), затем осколки фиксируют винтами.
Реабилитация
В период ношения гипсовой повязки очень важно соблюдать рекомендации врача. Пациент должен избегать любых физических нагрузок травмированной конечностью. Необходимо следить, чтобы лонгета не была слишком тугой, не вызывала нарушения кровообращения в дистальных отделах кисти, не нарастал отек и не синели пальцы. Рука должна быть подвешена к шее с помощью специального косыночного бандажа.

Возможные осложнения при ношении гипса:
- снижение чувствительности кисти;
- контрактура Фолькмана;
- пролежни;
- образование потертостей, волдырей;
- аллергическая реакция на гипсовые материалы;
- некроз мягких тканей, гангрена с последующей ампутацией руки.
Из-за длительного обездвиживания конечности возникает атрофия мышечных тканей, больные жалуются на слабость в руке, им трудно брать предметы, выполнять вращательные движения в полном объеме.
Для предотвращения патологических процессов во время ношения гипса пациентам рекомендуется периодически двигать свободными фалангами. Носить лонгету необходимо до полного срастания кости, но не менее 4–6 недель.
Чтобы ускорить регенерацию костных тканей, нормализовать обменные процессы в травмированной зоне, назначают физиотерапевтические процедуры. После перелома ладьевидной кости пациенты направляются на:
- массаж;
- грязевые ванны;
- магнитотерапию;
- электрофорез;
- компрессы из парафина, воска;
- лазерное облучение.
Физиотерапия проводится в комплексе с другими реабилитационными мероприятиями после консервативного, оперативного лечения. Уменьшить отеки помогает Гепариновая, Троксевазиновая мазь, гель Лиотон 1000.
Для улучшения кровообращения в конечности, устранения мышечных спазмов после снятия гипса полезно выполнять массажные процедуры. Кисть прорабатывают продольными поглаживающими движениями по направлению вверх и вниз от места перелома. Массажист растирает мягкие ткани ребром ладони, воздействует на болевые точки подушечками пальцев.

После сеанса руку смазывают эвкалиптовым маслом или Гепариновой мазью, которая способствует уменьшению отечности. В домашних условиях используют специальные массажеры, аппликатор Ляпко.
После снятия гипса пациентам необходимо разрабатывать руку. Для возращения подвижности фаланговым и лучезапястному суставу полезно лепить из пластилина, поочередно выполнять сгибательные и разгибательные движения пальцами, сжимать и разжимать кулак, используя резиновое кольцо (эспандер).
- Положить руку на стол с упором на ребро ладони так, чтобы предплечье находилось на твердом основании. Большой палец поочередно отводить от себя и к себе.
- Конечность разместить на столе таким образом, чтобы кисть свисала вниз. Без помощи другой руки сгибать и разгибать кисть в области запястья.
- Согнуть руку в локте и выполнять вращения кистью.
Лечебную физкультуру проводят под наблюдением лечащего врача. Специалист подбирает необходимый комплекс упражнений и степень нагрузки индивидуально для каждого пациента.
Последствия
При несвоевременно проведенном лечении перелома, несоблюдении рекомендаций доктора могут развиваться следующие осложнения:
- асептический некроз;
- артрит, артроз лучезапястного сочленения;
- деформация кисти;
- неправильное срастание косточек;
- парестезия;
- гангрена;
- тугоподвижность запястья;
- образование ложного сустава.

Наиболее частым осложнением является асептический некроз. Патологический процесс возникает при переломе ладьевидной кости в самой узкой ее части, которая плохо снабжается кровью.
На фоне кислородного голодания нарушаются обменные процессы, ткани отмирают. Вылечить негативные последствия перелома можно только путем хирургического вмешательства.
Читайте также:


