Клиника для лечения миелопатии
Миелопатия – термин, характеризующий группу заболеваний невоспалительного характера, для которых характерным является дистрофическое поражение спинного мозга. Более часто клиницистами диагностируется шейная миелопатия, которая начинает прогрессировать на фоне спондилеза или остеохондроза, а также миелопатия грудного отдела позвоночного столба.
Внимание: Вся информация о болезни Миелопатия носит исключительно информационный характер. Только врач может поставить правильный диагноз!

невролог, психотерапевт
Первичный прием: 2940 руб.
Подберем врача по телефону: +7(499)288-89-56

невролог, отоневролог
Первичный прием: 2940 руб.
Стаж: 16 лет
Подберем врача по телефону: +7(499)288-89-56

мануальный терапевт, невролог
Первичный прием: 2940 руб.
Стаж: 9 лет
Подберем врача по телефону: +7(499)288-89-56

Время работы:
пн-пт 8:00-21:00
сб 10:00-18:00
вс - выходной
Подберем врача по телефону: +7(499)288-89-56

Время работы:
пн-пт 8:00-21:00
сб-вс 9:00-21:00

Время работы:
пн-пт 8:30-18:00
сб-вс выходной
Запись пациентов: (499)760-49-96
(499)760-49-52
- Консультация невролога в Москве
- Консультация физиотерапевта в Москве
- Услуги в физиотерапии в Москве
- Массаж в Москве
- Лечебная физкультура в Москве
- МРТ всего позвоночника в Москве
- МРТ шейного отдела позвоночника в Москве
- МРТ грудного отдела позвоночника в Москве
- МРТ поясничного отдела позвоночника в Москве
- МРТ крестцового отдела позвоночника в Москве
- МРТ пояснично-крестцового отдела позвоночника в Москве
- МРТ позвоночника в Москве
- МРТ крестцово-копчикового отдела позвоночника в Москве
- МРТ позвоночника с миелографией (один отдел) в Москве
- КТ пояснично-крестцового отдела позвоночника в Москве
- КТ шейного отдела позвоночника в Москве
- КТ грудного отдела позвоночника в Москве
- КТ копчико-крестцового отдела позвоночника в Москве
- Электромиография (ЭМГ) одного нерва в Москве
- Электронейромиография (ЭНМГ) в Москве
- Люмбальная пункция в Москве
- Исследование цереброспинальной жидкости в Москве
- Биохимический анализ крови в Москве
- КТ позвоночника в Москве
- Врачи
- Медицинские центры
- Федеральные медицинские учреждения
- Городские медицинские учреждения
- Стоматологические клиники
- Аптеки
- Психологические центры
- Оптики
- Диагностика
- Анализы
- Услуги
- Отделения
Информация получена из открытых источников и ответственность за её достоверность "Доктора мне" не несёт. Отзывы являются оценочными суждениями их авторов и не имеют отношения к редакции сайта. Ответственность за достоверность отзыва несёт его автор. Запрещено любое использование материалов сайта без письменного разрешения администрации. Информация не может быть использована для замены непосредственной консультации с врачом или принятия решения о применении лекарственных средств.
Общие сведения
Миелопатия спинного мозга — это тяжелый соматический синдром, обобщающий различные по этиологическому признаку поражения спинного мозга, сопутствующий многочисленным патологическим процессам и проявляющийся нейродегенеративными изменениями в отдельных спинномозговых сегментах имеющий, как правило, хроническое течение.
Миелопатия всегда возникает вследствие различных патологических нарушений в организме (осложнение дегенеративно-дистрофических заболеваний позвоночника, травм и опухолей позвоночного столба, патологий сосудистой системы, токсического воздействия, соматических заболеваний и инфекционных поражений).
В зависимости от этиологического фактора, т.е. от заболевания, ставшего предпосылкой развития миелопатии, при постановке диагноза указывается эта болезнь/патологический процесс, например, сосудистая, диабетическая, компрессионная, алкогольная, вертеброгенная, ВИЧ-ассоциированная миелопатия и др., то есть таким образом указывается на происхождение синдрома (природу поражения спинного мозга). Очевидно, что при разных формах миелопатии спинного мозга лечение будет существенно отличаться, поскольку необходимо воздействие на основную причину, которая вызвала соответствующие изменения. По МКБ-10 миелопатия кодируется G95.9 (Болезнь спинного мозга неуточненная).
Достоверно точной информации о частоте встречаемости в целом миелопатии нет. Существует лишь информация о некоторых наиболее распространенных причинах ее формирования. Так в США ежегодно происходит от 12 до 15 тысяч травм спинного мозга, а у 5%-10% пациентов со злокачественными опухолями существует высокая вероятность метастазов в эпидуральное пространство позвоночника, что является причиной более 25 тысяч случаев миелопатии в год.
Некоторые виды миелопатии являются относительно редкими (сосудистая миелопатия), другие (цервикальная спондилогенная миелопатия) встречается у почти 50% лиц мужского пола и 33% у женщин в возрасте после 60 лет, что обусловлено выраженностью дегенеративных изменений в структурах позвоночного столба и нарастание проблем со стороны сосудистой системы, характерных для людей пожилого возраста. Наиболее часто поражается шейный и поясничные отделы позвоночника и значительно реже встречается миелопатия грудного отдела позвоночника.
Патогенез
Патогенез развития миелопатии существенно различается в зависимости от заболевания, вызвавшего тот или иной вид миелопатии. Во множестве случаев патологические процессы, лежащие в основе развития заболевания, локализуются вне спинного мозга и рассмотреть их в пределах одной статьи не представляется возможным.
Классификация
В основу классификации положен этиологический признак, в соответствии с которым выделяются:
- Вертеброгенная (дискогенная, компрессионная, спондилогенная) — может быть обусловлена, как травмами позвоночника (посттравматическая), так дегенеративными изменениями в позвоночном столбе (смещение позвонков, остеохондроз, спондилез с выраженным разрастанием остеофитов, стеноз спинномозгового канала, грыжа межпозвоночного диска и др.).
- Дисциркуляторная (ишемическая) — сосудистая, атеросклеротическая, дисциркуляторная, развивается вследствие медленно прогрессирующей хронической недостаточности (ишемии) спинномозгового кровообращения.
- Инфекционная — развивается под воздействием патогенной микрофлоры (энтеровирусы, вирус герпеса, бледная трепонема) и часто является следствием септицемии, пиодермии, остеомиелита позвоночника, СПИДа, болезни Лайма и др.
- Миелопатии, вызванные различного рода интоксикациями и физическими воздействиями (токсические миелопатии; лучевая миелопатия).
- Метаболическая — обусловлена метаболическими расстройствами и осложнением эндокринных заболеваний.
- Демиелинизирующая. В ее основе лежат патологические процессы, вызывающие разрушение (демиелинизацию) миелиновой оболочки нейронов, что приводит к нарушению процессов передачи импульсов между нервными клетками спинного и головного мозга (рассеянный склероз, болезнь Бало, болезнь Канавана и др.).
По локализации патологического процесса выделяется:
- Миелопатии шейного отдела позвоночника (син. цервикальная миелопатия).
- Миелопатии грудного отдела позвоночника.
- Миелопатии поясничного отдела.
Причины
К основным причинам развития миелопатий относятся:
- Компрессия (сдавливание), возникающая в результате травм позвоночника со смещением позвоночных сегментов, спондилолистеза, спондилеза, первичной/метастатической опухоли спинного мозга, эпидурального абсцесса и гематомы, субдуральной эмпиемы, грыжи межпозвонкового диска, туберкулезного спондилита, подвывиха в атлантоаксиальном сочленении, вторичного спаечного процесса и др.
- Нарушение кровообращения в спинном мозге, обусловленное вышеперечисленными причинами, так и различного рода сосудистой патологией, которая формирует медленно прогрессирующую хроническую недостаточность кровоснабжения: атеросклероз, эмболии, тромбозы, аневризма, венозный застой, развивающимся вследствие сердечно-легочной/сердечной недостаточности, сдавление венозных сосудов на различных уровнях позвоночника.
- Воспалительные процессы с локализацией в спинном мозге, обусловленные патогенной микрофлорой, травмой или в силу других обстоятельств (спинальный арахноидит, туберкулез, болезнь Бехтерева, миелит и др.).
- Нарушение процессов метаболизма в организме (гипергликемия при сахарном диабете).
Несмотря на многообразие причин, основной предпосылкой формирования миелопатии принято считать прогрессирующий длительно протекающий остеохондроз (вертеброгенная, дискогенная, компрессионная, дегенеративная миелопатия).
Симптомы
Симптомы миелопатии варьируют в широком диапазоне в зависимости от причин заболевания, уровня поражения, тяжести состояния, характера патологического процесса (острый/хронический). К общим симптомам относятся:
- Постоянный/возникающий при движении интенсивный болевой синдром в спине ноющего/тупого характера.
- Онеменение верхних/нижних конечностях, слабость, нарушения мелкой моторики (при застегивании одежды, письме и др.).
- Снижение в различной степени температурной и болевой чувствительности, появление дисфункции тазовых органов (мочеиспускания).
- Развитие сочетанных спастических парезов и параличей, вызывающих нарушения походки.
Из всего многообразия видов миелопатий рассмотрим лишь несколько, наиболее часто встречающихся в тех или иных отделах позвоночника.
Шейная спондилогенная миелопатия относится к одной из частых причин дисфункции спинного мозга нетравматического характера у людей старшего возраста с развитием спастического тетра- и парапареза. Ведущим патофизиологическим механизмом этого заболевания является ишемия спинного мозга, обусловленная его компрессией с нарастающими дегенеративными процессами структур шейного отдела позвоночного столба (фото ниже).
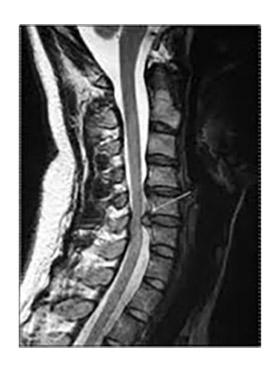
Симптомы отражают нарушения функции верхнего мотонейрона, поражение задних столбов спинного мозга и пирамидных трактов. Градация выраженности нарушения во многом определяется конкретным механизмом развития миелопатии. Так, при компрессионном характере поражении шейного отдела отмечается сочетанность нижнего спастического парапареза и спастико-атрофического пареза рук.
При этом, характерно их изолированное проявление или преобладание расстройств двигательных над чувствительными. Основными жалобами являются: боль в руках с латеральной/медиальной стороны, затруднения при выполнении тонких движений, парестезии в руках, слабость и неловкость в ногах, нарушение походки, развитие нейрогенного мочевого пузыря.
Пирамидный синдром характеризуется несимметричным спастическим тетрапарезом в руках, что обусловлено поражением глубоких пирамидных проводников, отвечающих за верхние конечности. Атрофический синдром проявляется слабостью в мышцах верхних конечностей, атрофиями и фибриллярными подергиваниями, низкими сухожильными рефлексами верхних конечностей.
Цервикальная миелопатия при сосудистом варианте развития миелопатии (сосудистая миелопатия шейного отдела) характеризуется более выраженными и распространенными по длиннику двигательными спинальными сегментарными расстройствами, сочетающихся с ишемией структур входящих в бассейн кровоснабжения передней спинальной артерии (фасцикуляция мышц, отсутствие/снижение рефлексов на руках, амиотрофии).
Наиболее часто встречается дискогенная миелопатия поясничного отдела напрямую обусловленная повреждением межпозвоночного диска, являющейся одним из осложнений остеохондроза позвоночника у пациентов в возрасте после 45 лет и характеризуется хроническим течением. Реже причиной дискогенной миелопатии являются травмы позвоночника и для такой патологии характерно крайне острое течение.
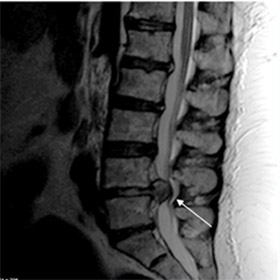
Развитие заболевания обусловлено дегенеративными изменениями в межпозвоночном диске, которые приводят к растяжению/разрыву фиброзного кольца диска и к отрыву его периферических волокон от тел позвонков. Как следствие происходит смещение диска в заднелатеральном направлении, что и приводит к компрессии спинного мозга и прилегающих кровеносных сосудов (фото ниже).
В симптоматике дискогенной поясничной миелопатии наиболее часто встречаются интенсивная радикулярная боль, парезы дистальных отделов ног, снижение мышечной силы ног, нарушение функции органов таза и снижение чувствительности в сакральных сегментах.
Дискогенная миелопатия может осложняется спинальным инсультом (острым расстройством кровообращения) с развитием синдрома трансверзального поражения спинного мозга, для которого характерны сочетание спинальных параличей нижних конечностей с тазовыми нарушениями и глубокой циркулярной гипестезией.
Анализы и диагностика
В основе диагностики миелопатий мануальный осмотр, проверка чувствительности/рефлексов в определенных точках и инструментальные методы исследования, включающие:
- Обзорную/прицельную рентгенографию позвоночного столба в нескольких проекциях.
- Электронейрограмму.
- Компьютерную томографию.
- Магнитно-резонансную томографию.
- Контрастные методы исследования (дискография, пневмомиелография, миелография, веноспондилография, эпидурография).
При необходимости (подозрение на отравление тяжелыми металлами, дефицит витамина В12) назначаются лабораторные исследования. При подозрении на инфицирование проводится спинномозговая пункция.
Лечение
Поскольку миелопатия является обобщенным термином универсальное (стандартизованое для всех случаев) лечение отсутствует, и лечебная тактика определяется в каждом конкретном случае в зависимости от причин, лежащих в основе развития миелопатии. Из общих при принципах лечения можно отметить:
- Для купирования болевого синдрома, уменьшения отека и снижения воспалительного процесса назначаются нестероидные противовоспалительные препараты (Индометацин, Ибупрофен, Ортофен, Диклофенак, Мелоксикам и др.). При сильно выраженной боли, обусловленной сдавлением нервных корешков, назначаются стероидные гормоны (Преднизолон, Дексаметазон и др.).
- Для снятия спазма мышц и уменьшения ощущений назначаются миорелаксанты (Мидокалм, Сирдалуд, Баклосан, Толперизон).
- С целью защиты тканей от гипоксии и нормализации метаболизма используются Актовегин, Церебролизин, Пирацетам и др.
- При наличии инфекции назначаются антибактериальные препараты с учетом чувствительности возбудителя заболевания.
- При необходимости — препараты, восстанавливающие хрящевую ткань (Глюкозамин с хондроитином, Алфлутоп, Артифлекс Хондро, Румалон и др.).
- При ишемической миелопатии назначаются сосудорасширяющие препараты (Папаверин, Кавинтон, Но-Шпа, и нейропротекторы (Глицин, Луцетам, Гамма-аминомасляная кислота, Ноотропил, Гаммалон и др. Для нормализации кровообращения в мелких сосудах и реологических свойств крови — Трентал, Танакан, Пентоксифиллин.
- Для укрепления иммунитета назначаются витаминно-минеральные комплексы или витамины В1 и В6.
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
- Факторы риска
- Симптомы
- Диагностика
- Методы лечения
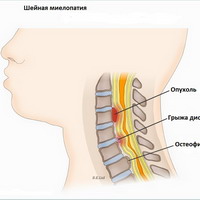
Миелопатия может быть вызвана травмой спинного мозга (перелом или вывих позвонков), грыжей межпозвоночного диска (межпозвонковый диск оказывает компрессионное воздействие на спинной мозг), остеоартрозом позвоночника (спондилез) или объемными поражениями, такими как опухоли. Миелопатия также может быть клиническим проявлением инфекционных или воспалительных процессов, а также нарушений кровообращения в сосудах спинного мозга о (спинальный инсульт). Синдром, который является результатом компрессии спинного мозга с одной стороны спинного мозга на уровне 10 грудного позвонка и сопровождающийся спастическим парезом на стороне повреждения спинного мозга и потерей проприорецепции и болевой и температурной чувствительности на противоположной стороне - называется Броун-Секаровским синдромом и тоже считается разновидностью миелопатии. Причинами миелопатии могут быть также вирусы, иммунные реакции, недостаточность кровообращения в сосудах спинного мозга. Кроме того миелопатия может развиться вследствие демиелинизации (потери нервным волокном защитной оболочки) или как реактивное осложнение на такие прививки как оспа, корь, ветрянка.
Факторы риска
Миелопатия вследствие травмы или заболевания может произойти в любом возрасте как у мужчин, так и у женщин. Степень нарушения функций зависит от уровня поражения спинного мозга.
Чаще всего первичные опухоли спинного мозга встречаются у людей в возрасте от 30 до 50 лет.
Травмы спинного мозга чаще встречаются у мужчин в возрасте от 15 до 35 лет.
Шейная спондилогенная миелопатия является наиболее распространенным повреждением спинного мозга в лиц в возрасте 55 лет и старше. Повышенный риск развития шейной спондилогенной миелопатии имеют люди, которые подвержены повторяющимся травмам - работа связана с переносом тяжестей или занятия такими видами спорта, как гимнастика. Пациенты с наличием сосудистых заболеваний подвержены большему риску закупорки спинальных артерий. Также у пациентов с рассеянным склерозом возможно развитие симптомов миелопатии.
Заболеваемость: Точной информации о частоте миелопатии на сегодняшний день нет. Тем не менее, информация о некоторых распространенных причинах миелопатии существует. К примеру, в США происходит от 12 до 15 000 травм спинного мозга ежегодно. Считается, что у 5% - 10% пациентов с раком велика вероятность роста опухолей в эпидуральное пространство, что приводит к более 25000 случаям миелопатии в год, из них 60% будет возникать в грудном отделе позвоночника, и 30% в пояснично-крестцовом отделе позвоночника.
Распространенность шейной спондилогенной миелопатии составляет 50% среди мужчин и 33% женщин в возрасте старше 60 лет.
Различные опухоли могут привести к компрессии спинного мозга, но первичные опухоли спинного мозга встречаются достаточно редко.
Симптомы и диагностика
История болезни: симптомы миелопатии варьируют в зависимости от причин, тяжести состояния, и является ли состояние являющейся причиной миелопатии острым или хроническим. В случае, когда причиной являются опухоли спинного мозга, компрессия или травмы могут быть боли (которые также могут иррадиировать в руки или ноги), нарушения чувствительности или движений, и / или контрактуры с одной, или с противоположной стороны тела. Если причиной является остеоартрит, могут быть жалобы на боли и болезненность, снижение амплитуды движений в позвоночнике, слабость, возможны деформации позвоночника. Миелопатия может также проявляться нарушением функции мочевого пузыря или кишечника или потерей чувствительности или онемением в области гениталий. Инфекции, вызывающие миелопатию, могут вызвать повышение температуры, покраснение, припухлость, повышенную болезненность. Если у человека синдром Броун-Секара, то может быть спастический паралич на стороне повреждения спинного мозга и потеря проприорецепции и боль, чувство жара на другой стороне тела.
Стандартный неврологический осмотр может выявить заболевания, связанные с компрессией корешков (например, шейная радикулопатия) или наличие спастичности в ногах. Клонусы мышц могут быть признаками расстройств верхнего двигательного нейрона в спинном мозге. Изучение рефлекторной активности позволяет отметить изменения рефлексов (которые могут быть повышенными или сниженными в зависимости от причины), а также потери или изменения чувствительности. Проверка сенсорной чувствительности (от нижних конечностей до лица) может быть необходима для определения уровня нарушений чувствительности. Кроме того, полезно определение активности брюшных рефлексов, что также позволяет уточнить уровень поражения. Также может быть паралич и / или уменьшение чувствительности в различных частях тела. Возможно также снижение объема произвольных движений. Оценка функции прямой кишки тоже имеет важную роль в диагностике миелопатии.
Диагностические методы зависят от истории заболевания и физикального обследования. Рентгенография, денситометрия, компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) спинного мозга может обнаружить повреждения в пределах или вблизи спинного мозга. Лабораторные исследования могут быть назначены, чтобы исключить другие возможные причины (например, дефицит витамина В12 или отравления солями тяжелых металлов). Повышенное количества белых кровяных телец (лейкоцитов) предполагает наличие инфекции (менингит или остеомиелит позвоночника). Повышенная скорость оседания эритроцитов крови (СОЭ) может быть признаком воспаления, инфекции или опухоли. Спинномозговая пункция может быть проведена для получения спинномозговой жидкости (ликвора) для лабораторных исследований при подозрении на менингит или рассеянный склероз. Другие диагностические процедуры могут включать биопсию костной ткани или мягких тканей, а также посев культуры крови и цереброспинальной жидкости.
Лечение
Лечение зависит от причины миелопатии. Для перелома или вывиха позвонков - обезболивающие (анальгетики), тракция, иммобилизация в течение нескольких недель, и реабилитационная терапия (физиотерапия, ЛФК, массаж). Хирургическое лечение для исправления деформации позвоночника может включать в себя удаление части поломанного позвонка и / или фиксация отломков позвонков. Анальгетики, НПВС, (стероиды), и, возможно, физиотерапия может быть использована для лечения проблем связанных с артритом. Лекарственные препараты для лечения рассеянного склероза могут быть полезными, в том числе новые лекарственные препараты или стероиды. Инфекции требуют применения препаратов для устранения инфекции (антибиотики), для снижения температуры (жаропонижающие), и, возможно, противовоспалительные препараты (стероиды), чтобы минимизировать воспаление. Для лечения миелопатии в результате компрессии спинного мозга может потребоваться операция по удалению опухоли или грыжи межпозвонкового диска (ламинэктомия).
Прогноз зависит от причины миелопатии и наличия стойкого повреждения нервных структур. Тракция и иммобилизация могут привести к полному выздоровлению, если не было повреждения спинного мозга. Полное излечение возможно и при инфекциях. При хронических заболеваниях таких, как артрит или остеопороз, эффект от лечения может быть временным или если заболевание прогрессирует, то возможно стойкая потеря трудоспособности вплоть до инвалидной коляски Травма спинного мозга или компрессия может привести к необратимым изменениям в спинном мозге, включая потерю чувствительности в различных частях тела, а также потерю произвольных движений в конечностях. Восстановление после удаления опухоли зависит от остаточного повреждения и если это раковая опухоль, то от метастазирования. Восстановление после удаления грыжи диска (дискэктомия) дает хороший результат, но только если спинной мозг не подвергся необратимым изменениям в результате компрессии. Осложнениями миелопатии может быть зависимость от обезболивающих, постоянная нарушение чувствительности и / или произвольных движений, деформации позвоночника и нарушения функции мочевого пузыря и кишечника.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Что такое миелопатия?
В зависимости от причины повреждения спинного мозга различаются разные формы миелопатии. Решающим является локализация повреждения спинного мозга, то есть, затронут ли спинной мозг в шейном или в грудном отделе.

Частота - мужчины болеют в два раза чаще, чем женщины
По опыту известно: мужчины страдают от этой проблемы в два раза чаще, чем женщины. Дегенеративные изменения шейного отдела позвоночника преимущественно затрагивают людей среднего и пожилого возраста. Половина всех людей старше 50 лет и три четверти всех людей старше 65 лет имеют признаки цервикальной миелопатии. Возможно, вам будет интересно: в японском исследовании в одном районе с населением 2,26 миллиона человек 1155 пациентов были прооперированы из-за цервикальной (шейной) миелопатии. Большинство пациентов были в возрасте от 60 до 70 лет. В 30% случаев присутствовал стеноз спинномозгового канала.
У миелопатии есть разные причины
Естественно, что вы хотите и должны знать причины возникновения миелопатии.
И вот ответы. Принципиальное правило: повреждение спинного мозга может быть вызвано разными механизмами. Однако в подавляющем большинстве случаев она приобретается в течение жизни. Если спинной канал слишком сильно сужен, то это может привести к серьезным отказам в работе рук и ног с нарушением мелкой моторики, чувствительности, силы мышц и походки. Неполный или полный поперечный паралич может быть результатом, если не расширить позвоночный канал.
Существуют три формы заболевания! Первая форма – это компрессионная миелопатия. Она может возникнуть в результате опухоли, метастазов в позвоночнике и оболочках спинного мозга, а также посттравматически, например, после перелома позвонков, после межпозвоночной грыжи, из-за стеноза позвоночного канала, спондилеза (износа). Помимо компрессионной миелопатии снижение кровообращения также приводит к повреждению нервных клеток спинного мозга. Нарушение кровообращения происходит при сосудистых пороках или сосудистых сужениях (стенозах). Острая кровопотеря также может привести к недостаточному снабжению спинного мозга (шоковая симптоматика). Если присутствуют эти причины, то мы говорим о сосудистой миелопатии. Вы наверняка уже слышали о радиационном поражении. Действительно, в рамках лучевой терапии может произойти повреждение спинного мозга. Если это так, то мы говорим о лучевой миелопатии.
При миелопатии симптомы развиваются медленно
Миелопатия привлекает к себе внимание различными симптомами. Они зависят в первую очередь от области повреждения спинного мозга. Симптомы, как правило, развиваются вялотекуще. При чистых компрессиях спинного мозга, которые обычно безболезненны, могут пройти годы от появления первого симптома до постановки диагноза. Первыми признаками могут быть расстройства чувствительности в руках или подошвах ног, неловкость рук и неуверенность при ходьбе в темноте. Для всех форм миелопатии действует правило, что поврежденные участки спинного мозга больше не могут правильно выполнять свою функцию в нервной системе, поэтому возникают неврологические расстройства.
Миелопатии грудного отдела позвоночника (грудные миелопатии) имеют такие же типичные симптомы, как и миелопатии в области ШОП. Симптомы возникают медленно и являются результатом потери функции каждого из пораженных спинномозговых участков. Характерны тугоподвижность в ногах, слабость в мышцах рук, затрудненное дыхание, атрофия мышц рук или кистей, нарушения чувствительности рук, нарушения походки, нарушения чувствительности, параличи, нарушения функций мочевого пузыря и кишечника.
Сосудистые миелопатии проявляются в различных функциональных сбоях в зависимости от пораженного сосуда. Больные жалуются на слабость, онемение, нарушения мелкой моторики, нарушения опорожнения мочевого пузыря, равновесия и половой функции, а также на жесткость мышц. На продвинутой стадии заболевания может возникнуть атрофия тканей и затруднение дыхания.
Врачу сложно диагностировать миелопатию
Принципиально надо сказать две вещи по теме диагностки миелопатии:
- Точная постановка диагноза – предпосылка для подходящего лечения.
- Чем раньше поставлен диагноз, тем лучше прогноз на полное выздоровление. Это очевидно, и возможно, что вы сами уже испытали это на себе. Девиз: быстро распознать – быстро устранить!
Однако миелопатия затрудняет врачу диагностику, и для этого есть причина: нет специфических ранних признаков для ее выявления. Другими словами, болезненный процесс очень часто протекает незаметно и неприметно, так что диагноз часто ставится только при прогрессирующей картине болезни. Это, помимо болезни как таковой, самое коварное в миелопатии.
Далее следует неврологический статус с проверкой походки, анализами на патологические рефлексы и на нарушения ощущений (потеря чувствительности).
Затем используется визуализационная диагностика, такая как МРТ (магнито-резонансная томография). Обычные рентгеновские снимки также могут хорошо представлять костные изменения. Дополнительные функциональные снимки всегда должны быть сделаны, чтобы определить возможные нестабильности.
Магнито-резонансная томография является важнейшим методом исследования для определения миелопатии. В послойных снимках магнито-резонансной томографии четко видна миелопатия. Таким образом, именно ОНА является методом выбора для диагностики. Во-первых, это позволяет увидеть сжимающие спинной мозг структуры, такие как грыжа межпозвоночного диска или опухоли. С другой стороны, поврежденные области спинного мозга на МРТ можно отличить от здоровой нервной ткани. Электрофизиологические измерения (скорость проведения нервного испульса, вызванные потенциалы и т. д.) дают важную информацию о функциях спинного мозга.
Обычно врач также направляет пациента на лабораторный анализ крови, чтобы выявить возможные воспалительные процессы в организме.
Существуют различные степени миелопатии. Ниже приведена Европейская миелопатическая шкала. Посмотрите, как дела обстоят у вас:
Европейская миелопатическая шкала (EMS)
A. Функции первого моторного нейрона (походка)
Читайте также:



