Клиники по лечению деформирующего остеоартроза
- 15 летний опыт лечения заболеваний суставов и позвоночника
- Все за 1 день - осмотр врача, диагностика и лечение
- Прием 0 руб! при лечении у нас до 30 июня!
- Причины
- Симптомы
- Диагностика
- Лечение
- Цены
- Отзывы
Содержание
- Симптомы заболевания
- Методы диагностики
- Кто проводит лечение?
- Почему обращаются к нам?
- Отзывы наших пациентов
- Запись на лечение
Симптомы
Начало развития болезни протекает без ярко выраженных симптомов, поэтому пациенты редко обращаются за помощью к специалисту и списывают начальные признаки артроза на обычное недомогание, перенапряжение или усталость.
Для 2 степени характерна более выраженная симптоматика. К этому времени боли при артрозе начинают усиливаться и становятся постоянными. Появляется ограниченная подвижность в больном суставе, иногда наблюдается локальное повышение температуры (сустав горячий на ощупь). На этой стадии артроз суставов сопровождается яркими симптомами воспаления, отеком и припухлостью. Наблюдается уменьшение мышечной массы пораженной конечности - гипотрофия.
Если заболевание поражает суставы нижних конечностей, изменяется походка, появляется хромота. При поражении суставов верхних конечностей нарушается функция плечевого, локтевого суставов и кисти. Манипуляции руками, которые раньше давались легко становятся затруднительны.
Для болезни на этом этапе характерно периодическое обострение, которое может сопровождаться скоплением жидкости в суставе (синовитами) и болями в мышцах. Острый период болезни провоцируют перегрузки сустава и переохлаждение.
На 3-4 степени боли усиливаются, приобретают постоянный ноющий характер даже в покое. Симптомы остеоартроза дополняются утратой подвижности в пораженном сочленении. Обезболивающие препараты не приводят к облегчению состояния. При поражении суставов ног пациент практически полностью утрачивает возможность самостоятельно передвигаться.
Какой метод лечения суставов наиболее эффективен по Вашему мнению?
Какие причины артроза суставов существуют?
Болезнь артроз - является самым распространенной суставной патологией. По статистике до 40% населения страдает от заболевания, женщины заболевают чаще мужчин, что связано с гормональной перестройкой организма после 45-50 лет. При этом в молодом возрасте болезнь чаще регистрируется у сильного пола.
В ряде случаев причины возникновения артроза не удается определить, и такая форма называется идиопатической или первичной. Также существует вторичная форма болезни, которая развивается на фоне других болезней поражающих суставы. К причинам от чего возникает остеоартроз можно отнести:
Дисплазия. Диспластический остеоартроз развивается по причине неправильного развития суставных тканей (врожденная неполноценность). Чаще поражает тазобедренный сустав.
Травмы и последствия их неправильного лечения. Сюда можно отнести разрывы связок, переломы, повреждение менисков, вывихи. Посттравматический остеоартроз.
Острый гнойный артрит. Вызывает воспаление, которое может перейти в остеоартроз.
Болезни связанные с гормональными нарушениями (например, сахарный диабет).
Инфекционные процессы, вызванные определенным возбудителем (туберкулез, сифилис, гонорея, энцефалит).
Заболевания связанные со слабостью связок - гиперподвижность и гипермобильность суставов.
Главные факторы риска, отчего бывает или может развиться остеоартроз суставов:
Лишний вес. Избыточный вес дает постоянную перегрузку суставов ног, это может стать причиной истончения хрящевой ткани. Также у пациентов с ожирением часто развивается двусторонний остеоартроз (симметричное поражение одноименных суставов).
Возраст пациента. С возрастом процессы регенерации в организме замедляются, уменьшается выработка коллагена, который необходим для строительства клеток хряща.
Постоянная нагрузка на суставы. Работа, связанная с тяжелым физическим трудом может спровоцировать болезнь.
Профессиональные спортсмены - виды спорта где присутствуют чрезмерные нагрузки на суставы.
Операции. Несоблюдение режима в реабилитационный период может негативно сказаться на здоровье в дальнейшем и привести к остеоартрозу.
Плохая экология и воздействие токсических веществ на организм.
Изменение гормонального фона перед менопаузой у женщин.
Степени развития артроза
В основе патогенеза (механизма развития) болезни нарушение структуры и функции суставного хряща. Различают три степени деформирующего остеоартроза:
На начальной стадии артроза толщина хрящевой ткани остается практически неизменной (в норме 2,5-3,0 мм), потом начинает постепенно истончаться. На рентгене в это время можно рассмотреть едва заметное уменьшение суставного просвета и начальные признаки образования остеофитов (костных наростов). Более значимые изменения становятся видны на УЗИ-диагностике сустава.
При артрозе 2 стадии продолжается разрушение хрящевого покрова и разрастание остеофитов. Это приводит к постепенной потере подвижности, появляется скованность сустава. Суставная щель заметно сужена, прогрессирует воспаление костной и хрящевой ткани. Толщина хряща в пределах 1,4-2,0 мм.
Артроз третьей степени характеризуются почти полным разрушением хрящей. Процесс переходит на костную ткань. Остеофиты видны невооруженным глазом. Сустав обретает выраженный деформирующий контур, суставная щель резко сужена. Наблюдаются подвывихи, искривление оси конечности (в пораженном сочленении). Мышцы и связки атрофируются.Толщина хрящевого покрова не превышает 1-1,2 мм
В некоторых источниках можно встретить четвертую стадию болезни, ее характеризуют полным разрушением сустава и его структур.
Кто лечит?
При выявлении заболевания у пациентов возникает вопрос, кто лечит артрозы? К кому можно обратиться с этой проблемой?
Так как проблема комплексная, работает целая команда специалистов:
Врач ортопед, является главным специалистом в лечении заболеваний суставов, ему хорошо знакомы симптомы болезни, он проводит диагностику и лечение артроза.
Физиотерапевт. Специализируется на проведении лечебных физиотерапевтических процедур, осуществляет контроль над ходом лечения, может оценивать его эффективность и сообщать дополнительную информацию врачу-специалисту по артрозу – ортопеду. Физиотерапия занимается лечением болезней с помощью воздействия на организм различными физическими факторами. Сюда относятся звуковые, магнитные, инфракрасные, ультрафиолетовые волны и пр. Также физиотерапевт специализируется на лечебной гимнастике.
Массажист. При остеоартрозе занимается нормализацией мышечного тонуса, помогает справиться с атрофией мышц и связок. Также услуги массажиста способствуют стимуляции кровообращения в пораженном участке, и улучшают обмен веществ.
Реабилитолог. Врач занимается оказанием медицинской и психологической помощи пациентам, перенесшим тяжелые заболевания, утратившие некоторые физические функции. Он помогает пациентам, и при необходимости членам семьи, скорректировать жизнь с учетом изменений. Врач также может заниматься координацией лечения массажем, физиотерапией и лечебной физкультурой.
Диетолог. Поможет снизить вес, подобрать правильную диету для укрепления суставов.
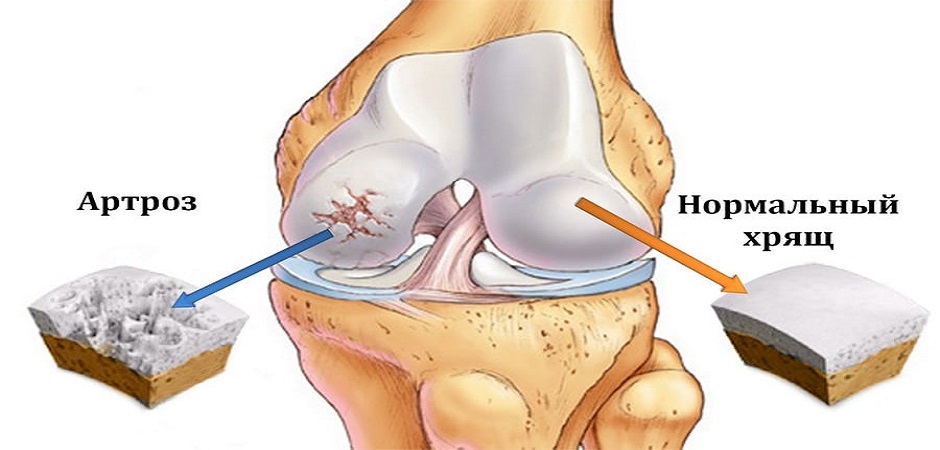 |
| Анатомическая схема поражения артрозом коленного сустава |
Диагностика
- УЗИ-диагностика
Неинвазивное исследование мышц, связок, сухожилий, суставов с помощью ультразвуковых волн.
Рентгенография
Применяется при травмах костей - вывихи и переломы, артрозе суставов, остеохондрозе позвоночника.
Общий анализ крови и мочи, биохимия крови. Помогают исключить сопутствующие заболевания.
Магнитно-резонансная томография
Высокоточный метод диагностики суставов и позвоночника с информативностью до 99%.
Чем лечить?
Прежде чем лечить артроз врач собирает анамнез заболевания, проводит осмотр и диагностику. Это необходимо для составления программы лечения. Основные задачи:
Устранить боль и воспаление;
Защита сустава от дальнейшего разрушения;
Восстановление функции сустава;
Дозирование и защита от нагрузок.
Лечение артроза начинают с устранения боли и воспаления, применяют лекарственные препараты, инъекционную терапию, методы физиотерапии:
Нестероидные противовоспалительные средства и обезболивающие препараты, помогают уменьшить боль и воспаление;
При сильных приступах боли применяют лекарственные блокады с глюкокортикоидами, например с дипроспаном или гидрокортизоном. Для этого лекарство вводят непосредственно в полость сустава. Эти препараты оказывают лишь симптоматическое действие, помогают быстро снять боль и обострение, после чего приступают к восстановительному лечению артроза суставов.
Хондропротекторы. Лекарство восполняет недостающие вещества и активирует восстановительные процессы в хрящевой ткани, стимулирует образование синовиальной жидкости, улучшает обмен веществ.
Препараты на основе гиалуроновой кислоты. Их вводят в сустав с помощью внутрисуставных инъекций. Они выполняют роль искусственной смазки, устраняют дефицит синовиальной жидкости, восстанавливают ее вязкость, покрывают хрящи защитной пленкой, препятствуя дальнейшему разрушению тканей и улучшая скольжение. Еще лекарства способствуют удержание воды внутри хрящевой ткани и увеличивают амортизирующие свойства.
К новым методам можно отнести плазмолифтинг суставов. Его особенность заключается в использовании для лечения собственной плазмы крови пациента. Таким образом, удается получить препарат, который полностью совместим с организмом больного, и не имеет побочных эффектов. Плазма стимулирует восстановления хрящевых клеток и синтез синовиальной жидкости сустава, Устраняет боли, восстанавливает структуру хряща, а значит и подвижность.
Озонотерапия. Метод основан на противовоспалительных эффектах озона (активная форма кислорода), нацелен на устранение боли, снимает воспаление, способствует уничтожению вредоносных бактерий и обеспечивает стимуляцию кровоснабжения больного сустава.
Ударно-волновая терапия широко используется в лечении остеоартрозов. Принцип работы метода заключается в воздействии звуковых волн на пораженные ткани. Это приводит к разрушению кристаллов кальция, рубцовой ткани. Стимуляция роста мелких сосудов, способствует улучшению кровоснабжения сустава. Метод позволяет значительно избавиться от болей или снизить их.
В лечении активно используют методики физиотерапевтического лечения, что усиливает кровоснабжение тканей, помогает устранить боли, улучшает питания пораженных тканей, применяют:
Фонофорез с лекарственными препаратами - гидрокортизон, долгит;
Лечение остеоартроза в Москве: 121 врач, 744 отзыва, цены от 0 до 10000 руб. , запись на приём. Выберите хорошего специалиста по лечению остеоартроза в Москве и запишитесь на приём.
Остеоартроз (артроз) — заболевание суставов, характеризующееся дегенеративным изменением покрывающего кость хряща, проще говоря, его разрушением. Читать полностью.

Запись на прием

Запись на прием

Запись на прием
Запись на прием

Запись на прием
Запись на прием

Запись на прием

Запись на прием

Запись на прием

Запись на прием

Запись на прием

Запись на прием
Запись на прием

Запись на прием

Запись на прием

Запись на прием

Запись на прием

Запись на прием
Запись на прием

Запись на прием
Запись на прием

Запись на прием

Запись на прием

Запись на прием

Запись на прием
Лечение остеоартроза в Москве — отзывы
Если бы я знала, чем обернется мне удаление полипа ЦК и гиперплазии эндометрия - я бы никогда не согласилась (я согласие и не подписывала) на вмешательство. В августе 2016 г. я обратилась в женскую ко.

В центр Дикуля попали просто по сарафанному радио. Проблема была у тещи. Ей 55, лишний вес и проблемы в коленях, детальный диагноз я не помню (вроде остеоартроз), сам на приеме не был, был скорее води.

Нет очередей, доброжелательные и квалифицированный медперсонал. Несколько лет обращаюсь к врачам-ревматологам из-за остеоартроз, очень неприятная болезнь. Уже более года наблюдаюсь в Медси на Солянке .

Чисто, организованно, аккуратно, вежливый и внимательный персонал. Посещал поликлинику на предмет рентгена локтевого сустава. Поднимался на 4 этаж. Точно по времени меня встретил приятный молодой чело.

Осмотрел меня качественно, колени пощупал, ноги посгибал, снимки посмотрел. Пришла со снимками, с описанием, где рентгенолог поставил остеоартроз I ст. Лет 7 назад мне уже ставили этот диагноз, но леч.

Эффективное лечение. Давно мучает остеоартроз. В Москве была в гостях и услышала о враче Кузьменко Д. В., что он профессионал своего дела и отлично лечит заболевания опорно-двигательного аппарата. Про.
Не нашли ответ на свой вопрос?
Оставьте заявку и наши специалисты
проконсультируют Вас.

Деформирующий артроз (остеоартроз) – это заболевание, при котором происходит разрушение и истончение суставной хрящевой ткани. Патологический процесс сопровождается разрастанием и деформацией костной ткани, что выражается в изменении внешнего вида кости. В запущенных формах болезнь может приводить к частичной или полной утрате двигательной функции и инвалидности.
Самые распространённые виды остеоартроза получили собственные названия. Так для обозначения артроза тазобедренного сустава используется термин коксартроз, а заболевание, при котором страдает коленный сустав, получило название гонартроз.
Основным симптомом заболевания является боль в пораженных суставах и мышцах вокруг них. На начальной стадии заболевания боль слабая и возникает только в случае повышенной нагрузки на сустав. Со временем заболевание прогрессирует и любое даже незначительное движение сопровождается локальной болью в пораженной области.
Следует помнить, что любая боль, возникающая в суставах, может быть признаком серьезного заболевания, в том числе деформирующего артроза. Именно поэтому при первых симптомах заболевания следует обратиться к врачу травматологу-ортопеду.
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья. Телефон для записи +7 (495) 292-39-72
Основными причинами возникновения остеоартроза являются:
- переохлаждение;
- повышенные или, наоборот, чересчур низкие физические нагрузки;
- различные травмы;
- пожилой возраст.

В зависимости от причины возникновения различают первичный и вторичный деформирующий артроз. Первичным артроз считают, если структурные изменения в суставном хряще происходят без видимой причины. Вторичный артроз развивается в случае травмы или как следствие какого-либо заболевания (асептического некроза головки бедренной кости, ревматоидного артрита и т. д.).
В зависимости выраженности патологических изменений, различают три стадии заболевания:
- Стадия компенсации. На этой стадии возникают небольшие структурные изменения хряща. Он мутнеет, теряет эластичность. Возникают боли после повышенных нагрузок, однако рентгенография пока еще не может выявить начавшиеся разрушение. Консервативное лечение наиболее эффективно именно на этой стадии.
- Стадия субкомпенсации. Хрящ истончается, разрыхленные участки разрастаются, образуя дефекты. Участок кости, прилегающий к хрящу, становится плотнее, нарушая питание хряща. Форма кости деформируется, появляются кисты. Возникают боли даже при легких нагрузках на сустав и при ходьбе. Рентгеновский снимок показывает наличие изменений в костной ткани. Эта стадия заболевания уже с трудом поддается консервативному лечению.
- Стадия декомпенсации. Эта стадия характеризуется частичным или полным разрушением хряща. На этой стадии происходит видимое увеличение объема сустава, что значительно ограничивает движение. Начинается воспаление внутрисуставных структур. Эти и многие другие изменения приводят к возникновению постоянной боли, которая теперь возникает не только при движениях, но и в состоянии покоя. Рентген фиксирует отсутствие просвета между суставами, что говорит о значительном износе хряща или его полном отсутствии. На этой стадии заболевание уже не поддаётся лекарственной терапии. Единственно возможным способом лечения остается оперативное вмешательство и замена пораженного сустава на искусственный с помощью операции эндопротезирования.
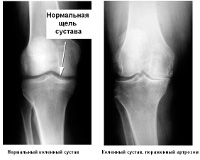
На начальной стадии деформирующий артроз доставляет минимум дискомфорта и поддается консервативному лечению. Именно поэтому так важно вовремя обратиться к врачу при возникновении первых болей в области сустава.
В зависимости от результатов исследования ортопед назначит эффективный в данном случае вид лечения. Метод выбранной терапии зависит от стадии заболевания, его локализации и причины возникновения.
Узнать подробности и записаться на прием к специалисту вы можете по телефону +7 (495) 292-39-72
Остеоартроз — хроническое невоспалительное заболевание суставов неизвестной этиологии, характеризующееся прогрессирующей дегенерацией суставного хряща, структурными изменениями субхондральной кости и сопутствующим реактивным синовитом
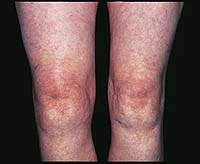 |
| Рисунок 1. Синовит (припухлость, гиперемия, локальное повышение температуры) правого коленного сустава при ОА |
При прогрессировании ОА в результате происходящих дегенеративных процессов хрящ размягчается, разрыхляется. В нем появляются трещины, простирающиеся до кости.
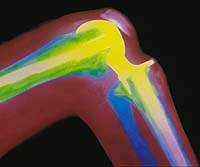 |
| Рисунок 2. Эндопротез коленного сустава. Рентгенограмма |
Особая роль в патогенезе ОА отводится синовиту, морфологически характеризующемуся умеренно выраженными пролиферативными и экссудативными реакциями (гиперплазией синовиальной оболочки и ее мононуклеарной инфильтрацией), наиболее выраженными в местах прикрепления синовии к хрящу с последующим исходом в склероз и липоматоз. В субхондральной кости выявляются микропереломы, утолщение костных трабекул и остеофитоз. Экссудативно-пролиферативные реакции как в субхондральной кости, так и в синовиальной оболочке протекают на фоне нарушений региональной гемодинамики и микроциркуляции с развитием тканевой гипоксии. В последующем прогрессирование болезни принимает, по сути, необратимый характер.
Боль, деформация и тугоподвижность сустава являются основными клиническими проявлениями ОА.
Боль в суставе — наиболее частый и выраженный симптом при ОА, носит неоднородный характер. Причинами ее могут быть деструктивные процессы в хрящевых и субхондральных структурах, нарушения микроциркуляции, особенно при затруднении венозного кровотока в спонгиозной части кости, фиброз капсулы сустава, воспалительный процесс в мягких околосуставных тканях, спазм близлежащих мышц и реактивный синовит.
В целом для заболевания характерен механический ритм болей — возникновение боли под влиянием дневной физической нагрузки и стихание за период ночного отдыха, что связано со снижением амортизационных способностей хряща и костных подхрящевых структур к нагрузкам. При этом происходит прогибание костных балок в сторону спонгиозной кости.
Возможны непрерывные тупые ночные боли, связанные с венозным стазом в субхондральной спонгиозной части кости и повышением внутрикостного давления.
Рефлекторный спазм близлежащих мышц, а также развитие реактивного синовита вызывают постоянные боли.
Реактивный синовит и воспалительный отек параартикулярных тканей усугубляют клиническую картину. При наличии синовита, помимо боли в суставе как при движении, так и в покое, характерны утреннняя скованность, припухлость сустава, локальное повышение кожной температуры. С прогрессированием заболевания рецидивы синовита учащаются.
Обычно ОА развивается медленно и начинается как моноартикулярное заболевание, но через некоторое время в патологический процесс включаются и другие суставы, чаще всего те, которые компенсаторно брали на себя повышенную механическую нагрузку, чтобы разгрузить первоначально заболевший сустав.
Клинически значимыми и инвалидизирующими формами ОА являются гонартроз и коксартроз. Клиническая картина ОА определяется конкретным суставом и группой суставов, вовлеченных в патологический процесс.
Среди неинвазивных методов диагностики гонартроза ведущее место по информативности занимает ультразвуковое двумерное сканирование коленных суставов, которое используют для объективизации и детализации характеристики вторичного синовита, являющегося прогностически неблагоприятным фактором, усугубляющим процессы дегенерации хряща. Наряду с диагностикой наличия синовиальной жидкости можно определить ее характер, особенно над bursa suprapatellaris и появлением жидкости над мыщелками бедренной кости, толщину и характер синовиальной оболочки; при этом ее утолщение при 0,4 см и более, а также контуры суставных поверхностей с учетом однородности контуров хряща на мыщелках бедренной кости и толщину хряща принимают за патологию. Ультразвуковое исследование суставов позволяет также уточнить характер и степень воспалительного процесса для выработки адекватного лечения.
Артроскопия в артрологии для диагностики воспалительных и дегенеративных заболеваний суставов, к сожалению, применяется недостаточно широко и, более того, не выявляет качественных отличий от воспаления синовии при других артритах. Существенно расширяет диагностические возможности артроскопии использование прицельной биопсии, а визуальный контроль позволяет получить фрагмент синовиальной ткани или хряща, наиболее адекватно отражающих развивающийся в суставе патологический процесс, но при этом данная процедура редко показывает распространенность патологического процесса. Артроскопия используется и с лечебной целью — с целью промывания полоски коленного сустава, при которой удаляется хрящевой детрит, а также фрагменты мениска, утолщенной и воспалительной синовии; выполняется аброзивная артропластика при гонартрозе. При коксартрозе ультразвуковое исследование отмечает, наряду с наличием и характером синовиальной жидкости, эхоуплотнение капсулы синовиальной оболочки, хрящевой губы, остеофиты. Однако следует сказать, что как ультразвуковые, так и эндоскопические признаки не могут считаться специфическими при гонартрозе и коксартрозе, поскольку они встречаются и при других заболеваниях суставов, как воспалительного, так и дегенеративного характера.
Основными целями терапии ОА являются: замедление прогрессирования дегенерации хряща и максимально возможное сохранение функции сустава. Терапевтическая тактика при ОА состоит из трех компонентов:
- механическая разгрузка пораженных суставов;
- купирование синовита;
- предотвращение прогрессирования заболевания.
Задачи, которые ставятся при составлении комплекса лечебных мероприятий, можно решать с учетом следующей шкалы приоритетов: болевой синдром, синовит, нарушение трофики суставов и местного кровотока, гипотрофия и гипотония мышц, контрактура.
Режим. Механическая разгрузка сустава является определяющим фактором как в уменьшении болевого синдрома, так и в лечении ОА в целом. Сюда входят рекомендации по исключению длительного пребывания в фиксированной позе, долгого стояния на ногах, длительной ходьбы, повторяющихся стереотипных движений, переноса больших тяжестей, ведущих к механической перегрузке определенных зон суставов. В далеко зашедших стадиях заболевания пациенту полезно ходить с тростью, костылями. При выраженных болях в фазу обострения может быть назначен полупостельный режим.
Диета. Четких патогенетических рекомендаций по диете ОА на настоящий момент не существует. Важным условием в лечении ОА коленных суставов является снижение избыточной массы тела. В последнее время рекомендуются пищевые добавки (глюкозамин, хондроитин и др.), но эффективность их требует клинических подтверждений.
В терапии ОА наиболее часто применяются обезболивающие препараты, нестероидные противовоспалительные препараты (НПВП) и средства с хондропротективными свойствами.
В терапии ОА, который сопровождается болевым и воспалительным синдромами, широко применяются НПВП. В настоящее время известно около 100 НПВП различных классов, но поиск новых лекарственных средств этой группы продолжается. Это связано с потребностью в медикаменте, имеющем оптимальное соотношение обезболивающего и противовоспалительного действия и характеризующемся высокой степенью безопасности. В этом плане большой интерес представляет появившийся на российском рынке препарат ксефокам.
Ксефокам — новый НПВП класса оксикамов.
Подобно другим НПВП, ксефокам обладает обезболивающей и противовоспалительной активностью, связанной с подавлением синтеза простагландинов посредством ингибирования циклооксигеназы (ЦОГ).
Так как большинство НПВП подавляют, как правило, и ЦОГ-1 и ЦОГ-2, то развитие гастропатий, а также нарушение функции почек и агрегации тромбоцитов являются запрограммированным фармакологическим эффектом этих препаратов.
Существует достоверная связь между приемом НПВП и развитием патологии верхних отделов ЖКТ: геморрагий, эрозий, язв в желудке (гастропатий), а также эзофагопатий и дуоденопатий, что проявляется болями или чувством тяжести в эпигастральной области, тошнотой, иногда рвотой, изжогой, дисфагией, метеоризмом, диареей и др. Возможно бессимптомное течение гастропатий, в связи с чем увеличивается риск развития таких серьезных осложнений, как кровотечение и перфорация, нередко ведущих к летальному исходу. Кроме того, длительный прием НПВП вызывает энтеропатии и колонопатии с последующим развитием железодефицитной анемии и гипоальбуминемии.
К образованию эрозий и язв приводит подавление НПВП синтеза простагландинов слизистой ЖКТ, что вызывает:
- уменьшение секреции слизистого геля;
- снижение секреции бикарбонатов;
- ухудшение кровотока в слизистой ЖКТ.
Высокий риск возникновения язв ЖКТ отмечается при продолжительной терапии НПВП, но максимален в первый месяц приема препарата. Снижение риска в дальнейшем объясняется, по-видимому, адаптационными механизмами, благодаря которым гастродуоденальная слизистая приобретает способность противостоять повреждающему действию НПВП.
Полагают, что при приеме НПВП нарушается репарация хряща и субхондральной кости за счет угнетения синтеза простагландинов, в частности в зонах микропереломов, с образованием очагов деструкции и кист. При этом, купируя болевой синдром и явления синовита, НПВП не задерживают дегенеративно-дистрофических изменений в суставных тканях пациента.
Установлено, что селективное ингибирование ЦОГ-2 оказывает незначительный эффект при острой боли. В то же время при острой боли концентрация ЦОГ-1 увеличивается в три-четыре раза, поэтому для анальгетического эффекта может иметь значение ингибирование именно этого изофермента. Таким образом, оптимальным сочетанием анальгетического и противовоспалительного эффекта обладают препараты, ингибирующие как ЦОГ-1, так и ЦОГ-2. Ксефокам является наиболее мощным ингибитором обоих изоферментов. Эта способность ксефокама в 100-200 раз превышает таковую у эталонных НПВП, например у диклофенака и пироксикама. При этом соотношение ингибиторной активности ксефокама в отношении ЦОГ-1 и ЦОГ-2 (мера селективности) занимает срединное положение по сравнению с аналогичными показателями других НПВП, что и обеспечивает баланс анальгетической и противовоспалительной активности ксефокама.
Ксефокам угнетает высвобождение свободных радикалов кислорода из активированных лейкоцитов, что усиливает его анальгетическую и противовоспалительную активность.
Обезболивающий эффект ксефокама отчасти связан с его влиянием на центральную нервную систему. Это подтверждается тем, что внутривенное введение лорноксикама (ксефокама) больным с болями в пояснице повышало уровень эндогенных морфинов при одновременном улучшении состояния. Активация системы нейропептидных опиоидов может быть одним из путей реализации анальгетического эффекта ксефокама. По анальгетическому эффекту ксефокам приравнивается к 20 мг морфина, при этом он не оказывает опиатоподобного действия на ЦНС и не вызывает лекарственной зависимости.
Исследования показали, что в терапевтических дозах ксефокам стимулирует синтез протеогликанов, предотвращая дегенерацию суставного хряща. Эта важная особенность ксефокама делает его препаратом выбора при ОА, поскольку известно, что многие НПВП, напротив, отрицательно влияют на хрящ.
Ксефокам практически весь (на 99%) связывается с белками плазмы, тем не менее он активно проникает в суставные полости, где длительное время (10-12 часов) сохраняется в достаточной терапевтической концентрации — даже когда в плазме его концентрация снижается. Это позволяет принимать препарат всего лишь два раза в день. Благодаря короткому периоду полувыведения из плазмы крови (примерно 4 часа) прием ксефокама сопровождается меньшей выраженностью побочных эффектов, так как в период между введениями доз возможно восстановление протекторных физиологических уровней простагландинов, необходимых для защиты слизистой желудка и поддержания нормального кровотока в почках.
Ксефокам полностью метаболизируется в печени, при этом одна треть его неактивных метаболитов выводится почками, а две трети — печенью и кишечником. Такой двойной путь экскреции снижает нагрузку на данные органы и улучшает переносимость ксефокама. После многократного введения ксефокама не наблюдается его кумуляция в плазме, что снижает риск побочных эффектов по сравнению с НПВП, имеющими более длительный период полувыведения. Фармакокинетика ксефокама примерно одинакова у пожилых людей и лиц молодого или зрелого возраста, поэтому не требуется какой-либо коррекции дозы препарата у пожилых.
Клинические испытания подтвердили высокую эффективность и хорошую переносимость ксефокама у больных ОА. В результате месячного приема лекарства в суточной дозе 16 мг уменьшались боль, длительность утренней скованности, улучшалась функция суставов.
К средствам, модифицирующим течение ОА, относятся препараты, в основе действия которых лежат:
- активация анаболических процессов в матриксе хряща
- подавление активности лизосомальных ферментов
- стимуляция синтетических функций хондроцитов.
Традиционно для лечения ОА использовались парентеральные гликозаминогликаны, однако в последнее время предпочтение отдается пероральным препаратам, а именно глюкозаминсульфату и хондроитинсульфату.
При некупируемом реактивном синовите показана пункция сустава, удаление синовиальной жидкости и внутрисуставное введение глюкокортикоидов, которые ингибируют синтез интерлейкина-1 и фактора некроза опухоли-α, участвующих в воспалении и деградации хряща. Широко используются при этом гидрокортизон, метипред, кеналог и дипроспан. Последние препараты характеризуются более выраженным и пролонгированным лечебным действием. Вместе с глюкокортикоидами возможно введение анестетиков (новокаина, лидокаина), действие которых при этом потенцируется. Введение ингибиторов медиаторов воспаления — контрикала (трасилола) или гордокса — благотворно влияет на метаболизм хряща.
В настоящее время рассматривается вопрос о широком внедрении в практику для подавления локального воспаления внутрисуставного введения ксефокама.
Широко применяемые для восстановительного лечения ОА физиотерапевтические методы уменьшают болевой синдром, а также воспалительные процессы и мышечный спазм, улучшают микроциркуляцию, благоприятно воздействуют на метаболические процессы в тканях сустава. При этом используются ультрафиолетовое облучение, электрические токи, переменные магнитные поля, электрофорез и фонофорез лекарственных средств на суставы. При пролиферативных явлениях, вазотрофических расстройствах и контрактурах показаны тепловые процедуры, включая аппликации парафина, озокерита, иловой и торфяной грязи. При отсутствии синовита эффективны морские, радоновые, сульфидные, бишофитные и йодобромные ванны. Для укрепления мышц рекомендуется применение электромиостимуляции.
При выполнении лечебного массажа больным ОА следует избегать механического раздражения суставной капсулы, обращая особое внимание на работу с прилегающими к суставу мышцами. Тогда снижается болевой мышечный спазм, повышается тонус ослабленных групп мышц, усиливается трофика пораженных суставов и улучшаются функциональные способности больного.
При выраженном длительном болевом синдроме, не купируемом традиционными средствами, а также при значительных нарушениях функции сустава применяется хирургическое лечение чаще всего на коленных и тазобедренных суставах. Кардинальной операцией является эндопротезирование сустава. Хорошо зарекомендовали себя эндопротезы, в которых узел скольжения состоит из пары металл–полиэтилен.
Важную роль в профилактике ОА играет выявление и своевременная ортопедическая коррекция врожденных аномалий: вывиха бедра, варусной и вальгусной установки голеней, плоскостопия и др. В профессиональной деятельности необходимо исключить длительные статические и стереотипные механические перегрузки суставов. Существенным условием профилактики ОА коленных суставов является нормализация избыточной массы тела.
Читайте также:


