Кости могут ломаться и чем лечить
Представляя себе наши кости, мы нередко думаем о них как о чём-то сформировавшемся раз и навсегда, не способном меняться, прочном, как камень, и таком же неживом, как он. На самом деле это настоящий микромир, состоящий из миллиардов жителей-клеток. Одни из них демонтируют старые слабые конструкции, другие – возводят новые крепкие костные сооружения. Любое нарушение этого равновесия закончится ослаблением костей и переломами. Назовём факторы, влияющие на состояние костей.
- Плохая экология
Специалисты из Университета Колумбии ( США ) доказали, что загрязнение воздуха мельчайшими твёрдыми частицами (мы называем их сажей, а учёные – чёрным углеродом) повышает риск развития болезни ломких костей – остеопороза . Дело в том, что при проникновении в организм человека такие частицы снижают концентрацию паратиреоидного гормона, регулирующего обмен кальция и фосфора в организме. Источниками сажи могут быть автомобили, корабли, локомотивы и различные промышленные агрегаты, работающие на двигателях внутреннего сгорания и дизельном топливе.
- Приём некоторых лекарственных средств
В 2016 году специалисты Института хирургических исследований армии США под руководством хирурга-ортопеда Джессики Риверы, обследовав 5315 детей с синдромом дефицита внимания и гиперактивности, установили, что препараты для лечения названного заболевания на основе метилфенидата, дексметилфенидата, атомоксетина и лисдексамфетамина снижают плотность костной ткани, поскольку влияют на функционирование симпатической нервной системы. Эта система ответственна за обновление костей. Кости могут стать хрупкими и ломкими также от приёма глюкокортикоидов, антибиотиков тетрациклинового ряда, противоопухолевых и противосудорожных средств, тиреоидных гормонов, препаратов, разжижающих кровь и снижающих кислотность желудочного сока.
- Злоупотребление алкоголем, никотином, газированными напитками и кофе
Установлено, что всего лишь одна чашка кофе приводит к потере организмом 50 мг кальция, поскольку содержащиеся в нём фенольные соединения тормозят усвоение макроэлемента в кишечнике. И это притом, что в норме должно выводиться 10 мг минерала в сутки. Из-за злоупотребления курением и алкоголем возможна потеря костной массы до 25 %. Никотин сужает сосуды, питающие костную ткань, препятствует выработке половых гормонов, регулирующих её регенерацию, способствует скоплению в организме кадмия, разрежающего костную ткань. Риск возникновения переломов кости бедра увеличивается в 3 раза. Алкоголь нарушает всасывание кальция и водно-солевой баланс. Газированные напитки типа колы содержат кофеин и ортофосфорную кислоту, препятствующие усвоению кальция.
- Гиподинамия, ожирение и чрезмерные физические нагрузки
Доказано, что гиподинамия – одна из важнейших причин слабости костей. У первых космонавтов, длительно пребывавших в условиях невесомости, был диагностирован остеопороз. Человек, вынужденный в течение долгого времени соблюдать постельный режим, теряет приблизительно 1 % костной массы в неделю. При ожирении вероятность развития остеопороза может составить 70 % из-за непомерного давления массы мягких органов и тканей на скелет. Не меньшую опасность представляют и чрезмерные физические нагрузки. Дело в том, что организм воспринимает их как стресс и начинает вырабатывать большое количество кортизола – гормона, мобилизующего все системы и органы на защиту от внезапно возникшей опасности. Кортизол тормозит выработку тестостерона – мощного стимулятора процессов обновления костной ткани.
- Возраст
Прочность костей во многом определяется уровнем полового гормона тестостерона. После 45 лет у женщин и 55 лет у мужчин отмечается снижение активности половых желёз, и концентрация андрогена в крови постепенно сокращается. Особенно критично это для женского организма, поскольку тестостерона в нём изначально продуцируется в 20–25 раз меньше, чем в мужском. Этим объясняется тот факт, что дамы в 6 раз чаще страдают от остеопороза, чем представители сильной половины человечества.
- Некоторые заболевания и генетические особенности
Сюда можно отнести:
- избыточную активность щитовидной железы, которая приводит к усилению процессов разрушения костной ткани и её ослаблению;
- смещение кислотно-щелочного равновесия в сторону закисления, вызывающее повышенное вымывание кальция из организма;
- нарушение обмена веществ, вызванное различными диетами
- и некоторые другие патологии.
В качестве примера генетических особенностей можно назвать непереносимость молочных продуктов, расовую принадлежность (негритянки гораздо реже страдают от остеопороза, чем представительницы европеоидной или монголоидной рас), хрупкое телосложение и некоторые другие.
На большинство из перечисленных факторов мы в состоянии повлиять. Активный образ жизни, правильное питание и отказ от вредных привычек в разы сократят вероятность заболевания остеопорозом.
Ощущение ломоты в костях знакомо каждому. Оно появляется после повышенных физических нагрузок или бывает симптомом заболеваний ОДА или других органов. Если вовремя не выявить и не лечить патологию, это приведет к осложнениям и ухудшит качество жизни пациента.
Рассмотрим причины и лечение боли в костях ног и рук.
Основные причины появления ломоты
При дискомфортных ощущениях в верхних и нижних конечностях пациенты часто задают вопрос: от чего ломит кости?
К причинам, вызывающим боль и ломоту в суставах и костях, относятся:
- Травматические повреждения: ушибы, вывихи, переломы. У многих больных после переломов развиваются посттравматические расстройства нервной системы, которые проявляются периодическими болевыми ощущениями в области сросшегося перелома.
- Артрозы связаны с нарушением питания костей и суставов. Это приводит к повреждению хрящевой ткани. Пациенты жалуются, что сильно болят или ломит кости ног и рук.
- Ревматизм – системное аутоиммунное заболевание. Развивается после ангины и других инфекционных заболеваний, поражает сердце и суставы. Проявляется ломотой в суставах нижних конечностей.
- Остеопороз – заболевание, связанное с недостатком ионов кальция в костной ткани. Кости становятся хрупкими и легко повреждаются.
- Подагра. При ней может ломить кости во всем теле, а не только в руках и ногах. При подагре в разных органах откладываются кристаллы мочевой кислоты, которые впоследствии превращаются в плотные образования.
![]()
- Инфекционно-воспалительный процесс: туберкулез, сифилис, остеомиелит. Остеомиелит – это гнойное воспаление, поражающее кость со всеми ее элементами: самой костной тканью, надкостницей и костным мозгом.
- Кости болят при поражении нервных окончаний, мышц, связок: тендиниты, миозиты, бурситы.
- Опухоли в костях доброкачественного или злокачественного характера.
- Заболевания системы крови. Во многих костях находится красный костный мозг – главный кроветворный орган человеческого тела. При его поражениях болит все тело и кости.
- Эндокринные патологии: сахарный диабет, гиперсекреция паращитовидных желез.
Другие причины, почему ломит кости и суставы, не связаны с заболеваниями. Верхние и нижние конечности часто болят при физических перегрузках. Ноги, как и позвоночник, испытывают на себе всю тяжесть человеческого тела. Нагрузка увеличивается при избыточной массе тела и беременности.
Руки страдают от чрезмерного физического труда, ношения слишком тяжелых грузов. С возрастом ухудшается питание костной ткани, снижается интенсивность метаболических процессов, что вызывает периодические боли в костях.
Методы диагностики
Если ноют кости ног и рук, обратитесь к терапевту для выяснения причины симптомов. Врач на основании жалоб, анамнеза и осмотра проведет диагностику и назначит необходимые обследования.
В зависимости от клинической ситуации может потребоваться проведение следующих диагностических процедур:
- Общие анализы крови и мочи.
- Исследование биохимических показателей крови.
- Микробиологический анализ различных сред организма.
- Пункция костного мозга.
- Рентгенография.
- УЗИ сосудов с допплерографией.
- КТ или МРТ.
Важный вопрос: что делать если ломит кости? Если ломка костей связана с переутомлением, снижайте физические нагрузки.
Обращаться за срочной помощью нужно в следующих случаях:
- Если была травма.
- Продолжительный или острый болевой синдром.
- Боли возникают при беременности.
- Частые боли.

Симптоматическое лечение
Терапия направлена устранение основной причины. Симптоматическое лечение устраняет последствия и облегчает состояние больного. На основании результатов обследования врач подбирает комплексную терапию.
Внимание! Самолечение противопоказано, так как симптом боли и ломоты в костях может быть признаком серьезного поражения организма, требующего сложного лечения.
В комплексную терапию, если ломит и болят кости ног и рук, входят лекарственные препараты. Кроме медикаментов, направленных на лечение основной патологии, при заболеваниях опорно-двигательного аппарата используют:
- Нестероидные противовоспалительные препараты: «,Ибуклин»,, «,Кетонал»,, «,Диклофенак»,. Это таблетки от боли в костях и других органах. Они обезболивают, снимают воспаления, способны усилить действие других средств. Применяются при артрозе, травмах, поражении нервных окончаний.
- Хондропротекторы – лекарства, помогающие остановить дегенеративные процессы, ускорить обмен веществ, восстановить ткани костей, подвергшиеся повреждениям: «,Хондроксид«,, «,Артра»,, «,Терафлекс»,. Терапия длится не менее 3-х месяцев. Использование медикаментов дает медленный, но стойкий результат.
- Препараты фосфора, кальция, витамин D применяют при остеопорозе: «,Кальцемин»,, «,Кальций-Д3 Никомед»,.
- Комплексы из витаминов и минералов применяют в качестве поддерживающей терапии для восполнения запасов питательных веществ в организме: «,Центрум»,, «,Витрум»,, «,Компливит»,.
- Мази от боли в костях: «,Вольтарен«,, «,Долгит»,, «,Найз», и другие.
Диетическое питание рекомендуется, если боли появляются часто, а лечение лекарственными препаратами не помогает. Это значит, что кости и суставы испытывают недостаток питательных веществ. Питание должно быть сбалансированным.
Рекомендуемые продукты:
- Птица.
- Куриные яйца.
- Кисломолочные продукты.
- Бобовые и соевые продукты.
- Овощи и фрукты.
- Крупы.
- Продукты, содержащие жирные кислоты Омега-3 и Омега-6: лосось, макрель, орехи и семена.
- Растительные масла: рапсовое, оливковое, масло виноградных косточек.
В рационе нужно уменьшить содержание соли, сахара, животных белков, исключить алкоголь, копченные продукты, консервы.
Упражнения в рамках лечебной физкультуры показаны при травмах, воспалительных заболеваниях и дегенеративных процессах в суставах и костях.
Из методов кинезитерапии (лечение через движение) применяют:
- Утреннюю гигиеническую гимнастику.
- Лечебную гимнастику.
- Механотерапию (с помощью специальных средств – аппаратов, тренажеров).
- Упражнения на движение в воде.
Сначала любое упражнение тестируют на здоровой конечности, затем переходят на больную, постепенно увеличивая амплитуду движения. Чем больше выражена боль при движении, тем меньше воздействие на сустав. Движения через боль вызывают защитный мышечный спазм и ухудшают ситуацию. При некоторых состояниях лечебная физкультура противопоказана.
К ним относятся:
- Обострение и декомпенсация хронических заболеваний.
- Гнойные процессы.
- Высокая температура тела.
- Выраженный болевой синдром.
Правильно подобранный комплекс упражнений предотвращает развитие осложнений (уменьшение подвижности сустава после воспалительных заболеваний), сокращает сроки нетрудоспособности, ускоряет функциональное восстановление организма после операций или длительно текущих тяжелых заболеваний.
Рассмотрим несколько простых упражнений:
- Исходное положение – сидя. Сжимание и разжимание кисти в кулак, 15-20 раз.
- Сидя. Пассивное сгибание в лучезапястном суставе, 10-20 раз.
- Лежа. Сжимание и разжимание кистей рук и сгибание и разгибание стоп, 10-20 раз.
- Лежа на спине, упражнение «,велосипед»,.
- Ходьба на носочках и пятках.
Массаж имеет адресное воздействие на пораженные суставы и кости, благодаря чему растягиваются и укрепляются связки и мышцы, расширяется полость сустава. Процедура улучшает кровообращение и обменные процессы, уменьшает воспаление и боль.
Это важная составная часть комплексной терапии, которая усиливает лечебный эффект, предупреждает осложнения, восстанавливает работоспособность, улучшает качество жизни.
В числе физиотерапевтических процедур, которые улучшают состояние костной ткани, показаны:
- Магнитотерапия – воздействие на организм низкочастотным переменным или постоянным магнитным полем.
- Ультразвук – лечение с помощью высокочастотных механических колебаний.
- Электрофорез – введение подкожно лекарств с помощью электрических импульсов.
- Хлоридные и натриевые ванны помогают справиться с болевым синдромом.
- Грязелечение.
Заключение
Причиной ломоты в костях становятся не только переутомление, большие физические нагрузки и стрессы, но и серьезные заболевания. Для выявления причины дискомфортных ощущений необходимо пройти комплексное обследование у врача.
При появлении подобных симптомов важно пересмотреть свой образ жизни: больше двигаться, но избегать повышенных нагрузок, правильно питаться, не переохлаждаться и вовремя лечить хронические заболевания.
Ломота в костях и суставах относится к довольно распространенным жалобам, которые особенно часто пациенты произносят при посещении таких врачей, как ортопед, травматолог, хирург, ревматолог, терапевт. Ломит кости по разным причинам.
Основные причины
Причины того, что кости ломит, различны, к основным из них следует отнести такие.
- Избыточная нагрузка при занятиях физической культурой и спортом. В результате перенапряжения элементов опорно-двигательной системы провоцируется развитие симптоматики.
- Травматические повреждения. Эти причины включают переломы, вывихи, трещины, ушибы.
- Опухолевые заболевания. Возможен самостоятельный онкологический процесс или метастазирование в костную ткань.
- Болезни системы кроветворения. Патологии костного мозга провоцирует возникновение боли в костях.
- Инфекционные и воспалительные состояния. К одним из тяжелых воспалительных состояний относится остеомиелит гематогенной этиологии. Помимо этого, ощутимо ломит кости при туберкулезном, сифилитическом процессе. В случае острых респираторных инфекциях часто болят кости – это один из первых признаков патологии.
- Дегенеративные и метаболические патологии. В частности, остеопороз вызывает разрушение костных структур, провоцирует болезненные ощущения.

Вот почему возникает боль в суставах и костях. Можно более подробно рассмотреть все причины развития болевой симптоматики в области суставов и костей.
Перетренированность
Такие причины, как избыточные физические нагрузки провоцируют ощущение, что ломит суставы и кости, а также болят мышцы. Симптоматика обостряется в ночное время или при напряжении определенных групп мышц и совершении тех или иных движений. Довольно распространены болевые ощущения в области нижних конечностей, поскольку именно на них распространяется наиболее выраженная нагрузка.
Устранить симптомы можно в короткие сроки, если дать покой пострадавшему участку тела и использовать разогревающие мази и анальгезирующие препараты. В том случае, если ломота в суставах и костях непонятно почему не проходит, следует обратиться к специалисту.
Травматические повреждения
В случае травмирования костных структур провоцируются острые болевые ощущения, выраженность которых определяется тяжестью полученной травмы. В случае ушиба боль не так интенсивна, а при переломе без анальгезирующих средств ее трудно переносить. Кроме боли, при травмах возможны следующие симптомы:
- ограничение подвижности пораженного участка;
![]()
- отечность и припухлость;
- образование гематомы;
- кровотечение в случае открытых травм.
Наиболее распространены травматические повреждения конечностей. Кроме них, возможны и черепно-мозговые травмы. Для них характерны такие признаки, как:
- тошнота;
- рвота;
- патологии сознания;
- головокружения;
- болевой синдром.
В случае переломов ребер следует отметить боли в области костных структур грудной клетки. При подозрении на травму следует обездвижить пораженную область и вызвать специалистов неотложной помощи. До приезда бригады следует дать пострадавшему анальгетики для снижения выраженности болевого синдрома.
Онкологические болезни
Не во всех случаях онкологические патологии вызывают появление болевого синдрома. Этот симптом характерен для таких опухолевых процессов, как гистиоцитома и фибросаркома. На первых стадиях развития опухоли боль, ломота в суставах и костях может проявляться при интенсивной работе и в ночное время. Далее, болевой синдром может развиваться до такой степени, что затрудняется привычное функционирование пораженной части тела. Повышается хрупкость костной ткани, возможна деформация костей. Помимо этого, развиваются и такие проявления, как:
- слабость;
- ухудшение общего самочувствия;
- снижение массы тела;
- увеличение температуры до субфебрильного уровня.
Признаки патологического процесса в случае метастазирования развиваются сходным образом. Также можно зафиксировать те проявления, которые провоцирует основной онкологический процесс. 
Довольно часто болевой синдром в костях и суставах провоцируют лекарственные средства, которые применяются для терапии опухолевого заболевания. Вот почему химиотерапия практически во всех случаях вызывает боли в костной ткани.
Патологии системы кроветворения
Болезненность и ломота в области костей тазового пояса, грудной клетки, позвоночника, конечностей часто провоцируются патологическими процессами со стороны кроветворной системы. В этом случае причины болей – поражения красного костного мозга. Можно выделить основные патологии, для которых характерны боли в костях.
- Миеломная болезнь. Злокачественная патология, при ее развитии мучительно болят кости позвоночного столба, таза, грудной клетки. Повышается хрупкость костей, частота компрессионных переломов позвонков. Защемляются нервные структуры.
- Острый лейкоз. Для этой патологии характерным симптомом являются ноющие боли в костях. Кроме того, проявляется ухудшение общего состояния, субфебрилитет, увеличение лимфатических узлов и селезенки.
- Хронический миелолейкоз. В этом случае ломит суставы и кости, но это также сочетается с обострением инфекционных патологий, гепатоспленомегалией (увеличены печень и селезенка).
Инфекционные и воспалительные патологии
Одним из наиболее частых заболеваний является остеомиелит. Он характеризуется гнойным воспалительным процессом костного мозга и кости. При этом очень сильно:
- ломит кости;
- повышается температура;
- нарушается функция пораженной области;
- резко ухудшается самочувствие.

Также следует отметить отечность, гиперемию, локализованные на месте поражения. При запущенном состоянии формируется свищевой ход, из которого выделяется гнойное содержимое.
При острых респираторных инфекциях происходит попадание вируса в кровь и размножение его во всех тканях и органах. Это и провоцирует ощущение, что ломит суставы и кости. При устранении причины этот симптом проходит.
Метаболические заболевания и эндокринные патологии
Зачастую боль в костях возникает в результате снижения количества потребляемого кальция и прочих необходимых для костной ткани веществ. На это большое влияние оказывает образ жизни: к примеру, вегетарианство может вызывать подобные симптомы. К основным обменным и эндокринным патологиям, провоцирующим боли в костях и суставах, относятся:
- гиповитаминоз витамина Д;
- гиповитаминоз витамина В1;
- гиперсекреция паратгормона, йодтиронинов, кортикостероидов;
- врожденные эндокринные патологии.
Коррекция болевого синдрома в области костей должна начинаться с поиска его причины. Только после того, как станет понятно, почему возникли неприятные проявления, их можно устранить.
При появлении симптоматики болезненности и ломоты в структурах опорно-двигательного аппарата следует немедленно обратиться к врачу для выяснения причины. Он сможет правильно определить патологический процесс, а также назначить корректный курс терапии. Следует строго соблюдать все рекомендации специалиста, чтобы достигнуть желаемого результата.
Переломы костей лица появляются по ряду причин, чаще всего связанных со спортом. Они могут быть следствием контакта между спортсменами (удары головой, кулаком, локтем), контакта со снаряжением и оборудованием (мяч, шайба, руль, гимнастическое оборудование) или контакта с окружающей средой или препятствиями (деревья, стены). В некоторых видах спорта (футбол, бейсбол, хоккей) отмечается высокий процент травм лица.
Переломы костей лица
Лицевой отдел черепа имеет сложную структуру. Он состоит из лобной кости, скуловых, орбитальных костей, носовых, верхнечелюстных и нижнечелюстных и других костей. Часть из них располагается глубже в лицевой структуре. К этим костям прикрепляются мышцы, обеспечивающие процессы жевания, глотания и речи.
Одним из самых распространенных переломов лицевых костей является перелом носа. Также может произойти травмирование других костей. Может оказаться сломана как одна кость, так и несколько. Множественные переломы чаще возникают в результате автомобильной или другой аварии. Переломы могут быть односторонними (встречаются с одной стороны лица) или двусторонними (с обеих сторон лица). Ниже можно увидеть на фото переломы лицевых костей.
Является ли такая травма серьезной проблемой
Некоторые типы переломов костей лицевого скелета относительно незначительны, другие же могут нанести серьезный вред и даже быть опасными для жизни. Вот почему важно проводить правильную диагностику и лечение, прежде чем могут возникнуть серьезные осложнения.
Лицевые нервы и мышцы, ответственные за ощущения, мимику и движения глаз, расположены вблизи костей лица. В непосредственной близости находится мозг и центральная нервная система (ЦНС). Переломы лицевых костей могут привести к повреждению черепных нервов в зависимости от конкретного типа и местоположения перелома. Переломы орбитальной кости (глазницы) могут привести к проблемам со зрением. Переломы носа могут затруднить дыхание или восприятие запахов. Кроме того, переломы челюстных костей могут вызывать проблемы с дыханием или затруднять прием пищи и речь.
При возникновении травмы лицевых костей пострадавший должен немедленно обратиться за медицинской помощью.
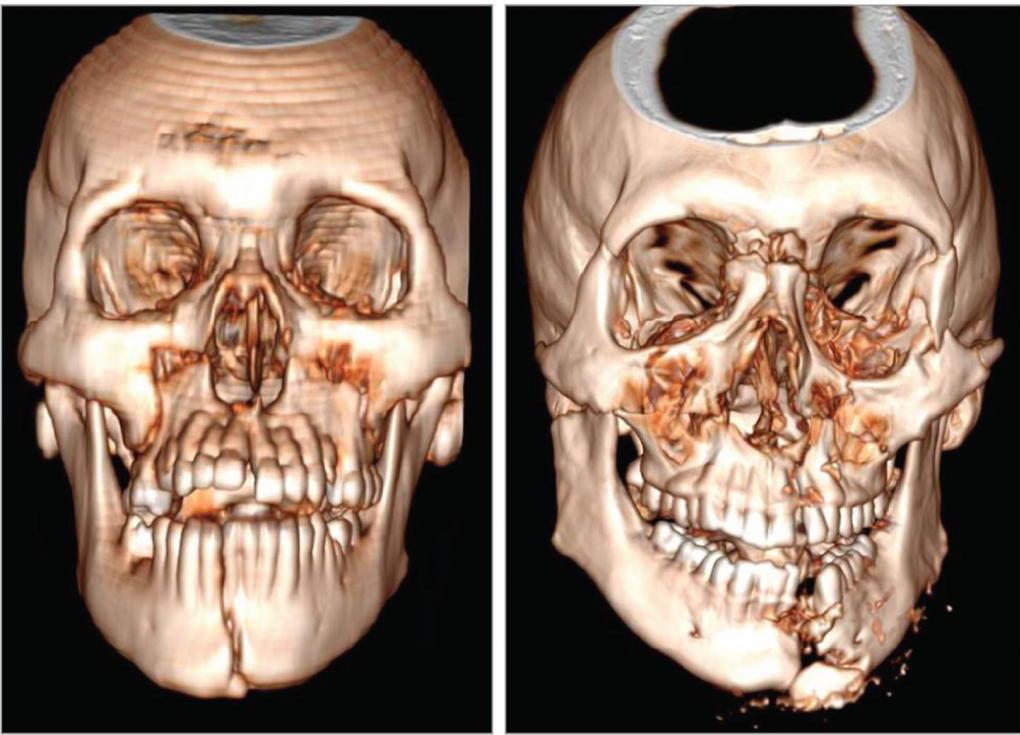
Виды переломов
Существует несколько основных типов переломов костей лицевого отдела черепа. Их классифицируют по разным основаниям, в частности по их локализации. Для переломов костей лицевого скелета МКБ 10 включает рубрикаторы, которые определяют характер повреждения в зависимости от типа травмы: он может быть закрытым, открытым или неопределенного типа.
По степени тяжести переломы лицевых костей делят на 4 группы:
- при переломе первой степени кожа повреждается осколком изнутри;
- при переломе второй степени отмечается наличие поверхностной раны кожи и мягких тканей, небольшое засорение раны;
- при переломе третьей степени наблюдаются массивные мягкотканые травмы, которые могут сопровождать травмы магистральных сосудов и периферических нервов;
- при переломе четвертой степени отмечается субтотальная или тотальная ампутация сегментов.
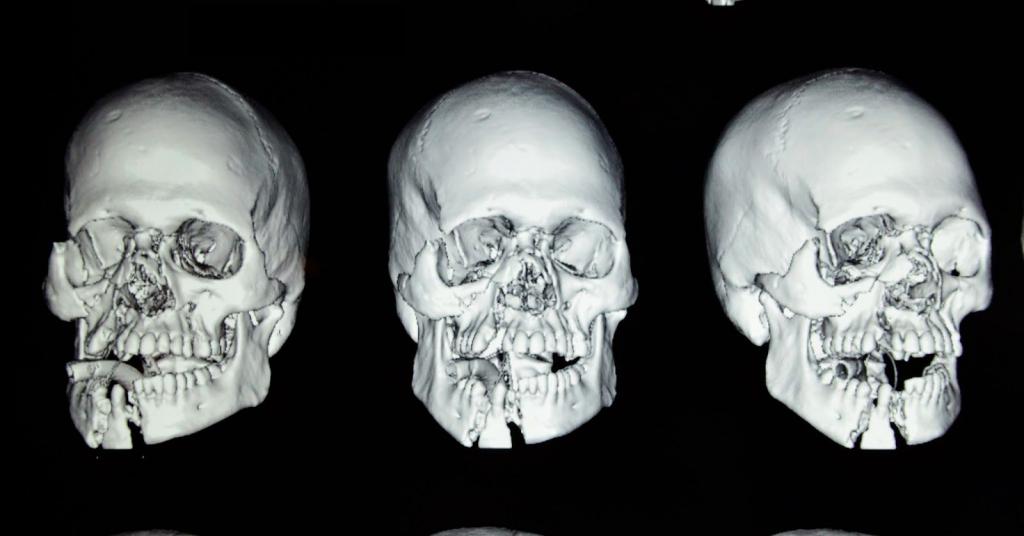
Переломы носовой кости
Этот тип является наиболее распространенным. Носовая кость состоит из двух тонких костей. Для того чтобы сломать носовые кости, требуется меньше усилий, чем при переломе других костей, так как они достаточно тонкие. При переломе нос, как правило, выглядит деформированным, появляются болевые ощущения. Отек может затруднить оценку повреждения. Носовые кровотечения и кровоподтеки вокруг носа являются распространенными симптомами при этой травме.
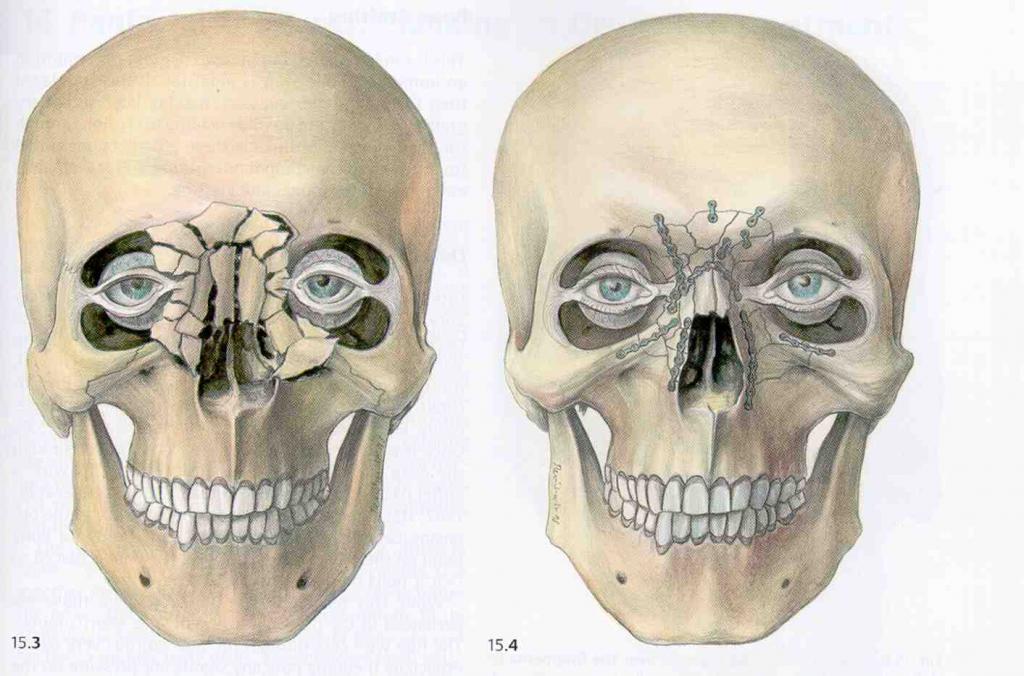
Переломы лобной кости
Лобная кость - основная кость в области лба. Перелом чаще всего встречается в середине лба. Именно там кости самые тонкие и самые слабые. Повреждение может привести к тому, что кость будет вдавлена внутрь. Для того чтобы сломать лобную кость, требуется значительная сила, поэтому часто эта травма может сопровождаться другими травмами лица, черепа или неврологическими повреждениями. Это может вызвать ликворею (истечение спинномозговой жидкости), травмы глаз и повреждение носового канала.
Переломы скуловых костей
Скулы прикрепляются в нескольких точках к верхней челюсти и костям черепа. При их переломах возможны также травмы близлежащих костей, в частности, повреждение пазух верхней челюсти. В результате травмы может сломаться скуловая кость, скуловая луга, или то, и другое одновременно.
По отзывам самих пациентов, такие переломы часто вызывают асимметрию лица. Переломы скуловой кости составляют большую часть переломов челюстно-лицевых костей.
Орбитальные переломы
Существует три основных типа таких травм:
- Перелом орбитального обода (внешнего края), самой толстой части глазницы. Потребуется большая сила, чтобы сломать эту кость. Такой перелом может сопровождаться повреждением зрительного нерва.
- Перелом обода, распространяющийся на нижний край и дно орбиты. В этом случае наблюдается перелом лицевой кости под глазом.
- Перелом самой тонкой, нижней части глазницы. В этом случае орбитальный обод остается неповрежденным. Глазные мышцы и другие структуры могут быть травмированы. При такой травме возможно ограничение подвижности глазного яблока.

Переломы костей средней зоны лица
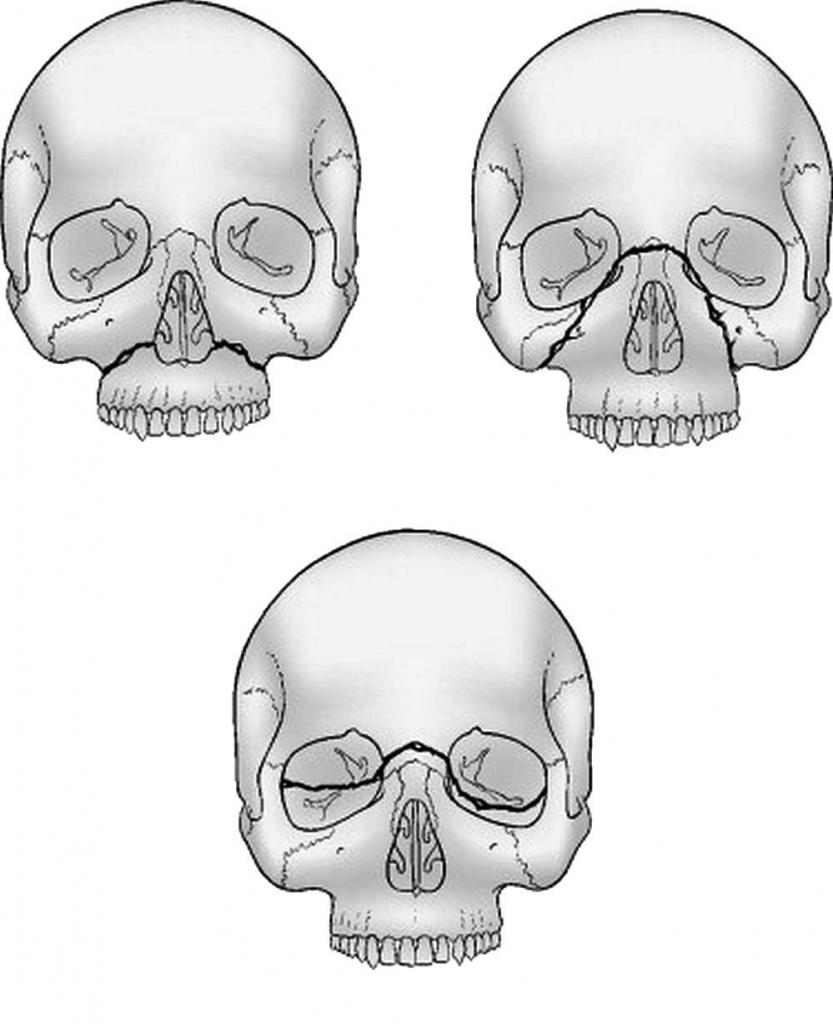
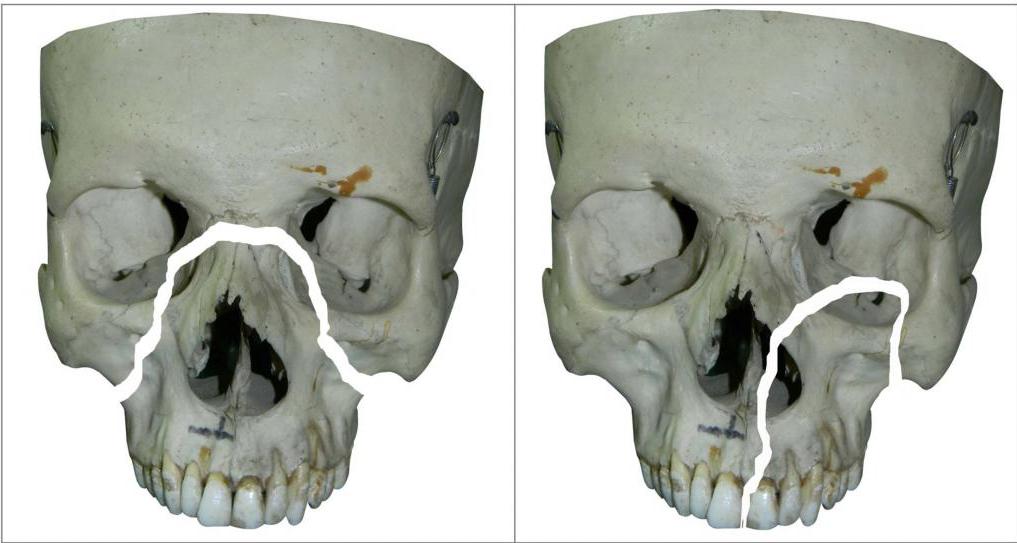
При тупых травмах часто возникают переломы вдоль трех линий, проходящих по стыкам костей, в наиболее тонких и слабых местах, а также там, где располагаются физиологические отверстия. Согласно классификации Ле Фор, выделяют три основных типа переломов, но могут встречаться и их вариации:
- Перелом Ле Фор I. При такой травме ломается скуловая кость и верхняя челюсть, они полностью разъединяются с другими костями черепа. Часто сопровождается переломом основания черепа.
- Перелом Ле Фор II. Линия разлома проходит от нижней части одной щеки, под глазом, через нос и к нижней части другой щеки.
- Перелом Ле Фор III. В этом случае отламывается альвеолярный отросток, Линия разлома проходит через носовое дно и верхнечелюстные пазухи. При такой травме повреждается верхнечелюстной нервный узел.
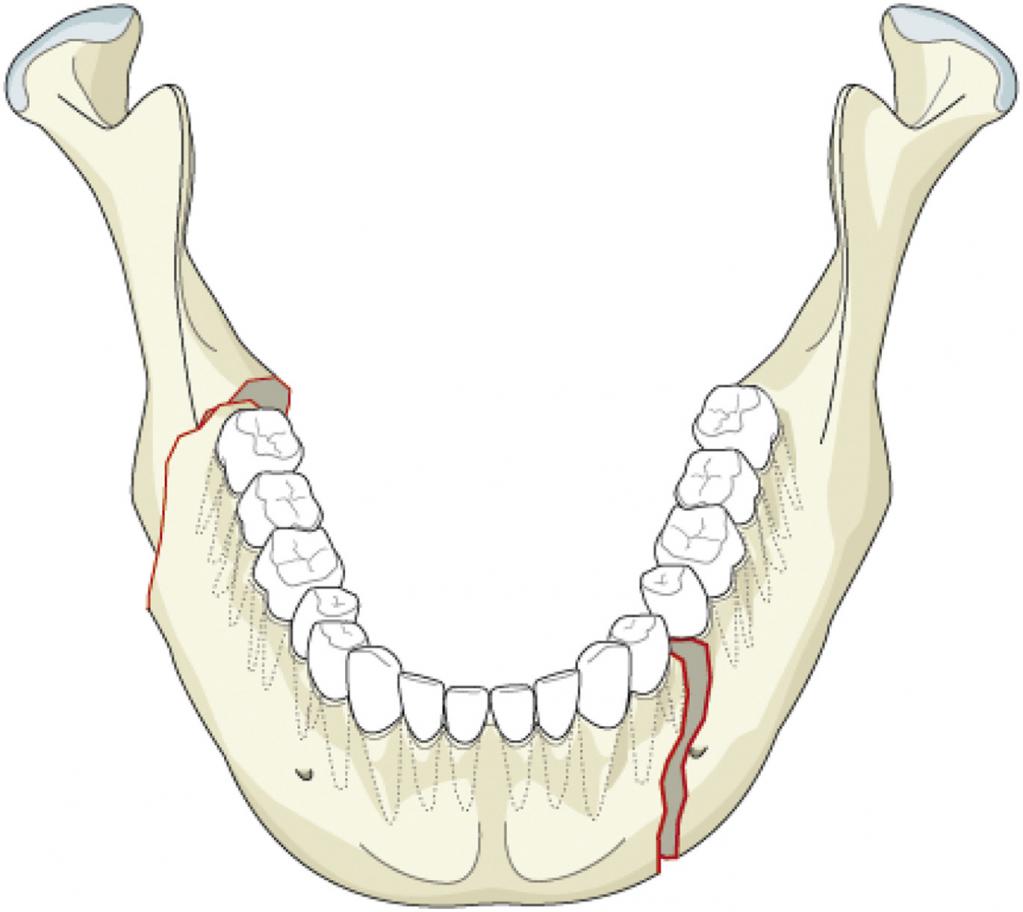
Травмы нижней челюсти
При переломах нижней челюсти чаще всего повреждаются угол нижней челюсти, мыщелковый и суставной отростки, подбородочный отдел. По локализации выделяют переломы тела и ветви нижней челюсти.
Причины
Переломы костей лица возникают по самым разным причинам:
- дорожно-транспортные происшествия;
- спортивные травмы;
- несчастные случаи, в том числе на рабочем месте;
- падения с высоты;
- падения со стоящего или движущегося транспортного средства;
- увечья, нанесенные каким-либо предметом или другим человеком;
- огнестрельные ранения.
Симптоматика
При любом переломе появляются боль, синяки и отеки. Большая же часть симптомов зависит от места перелома.
При переломе нижней челюсти наблюдаются:
- обильное слюноотделение;
- проблемы с глотанием;
- изменение прикуса;
- изменение цвета кожных покровов;
- смещение челюсти.
При переломе верхней челюсти возможны:
- носовое кровотечение;
- отеки под глазами и на веках;
- вытягивание лица.
Симптомы перелома носа могут включать:
- обесцвечивание под глазами;
- блокировку одной или обеих ноздрей или смещение перегородки;
- искривление носа.
Симптомы орбитального перелома:
- размытое, ухудшенное или двойное зрение (диплопия);
- затруднения при перемещении глаз влево, вправо, вверх или вниз;
- распухший лоб или щека или опухоль под глазами;
- впалые или выпуклые глазные яблоки;
- покраснение белков глаз.
Оказание первой помощи
До того как пострадавший будет отправлен к врачу, ему необходимо оказать первую медицинскую помощь. На место травмы необходимо положить холод. Нельзя самостоятельно вправлять смещенные фрагменты костей. В этом случае можно наложить повязку и доставить пострадавшего в медицинское учреждение.
Диагностика
Прежде всего определяется наличие каких-либо опасных для жизни травм. Врач должен проверить, блокирует ли что-либо дыхательные пути или носовые проходы, оценить размер и реакцию зрачка, определить, есть ли какие-либо повреждения центральной нервной системы.
Затем врач выясняет, как и когда произошла травма. Пациент или его представитель должен предоставить информацию о том, есть ли какие-то другие медицинские проблемы, например, хронические заболевания, предыдущие травмы лица или операции. После этого проводится физический осмотр лица на наличие признаков асимметрии и повреждения двигательных функций.
Для диагностики может потребоваться КТ-сканирование.
При переломе носа рентген может не потребоваться, если отек ограничен мостом носа, пациент может дышать через каждую ноздрю, нос прямой, и на перегородке нет сгустка крови. В противном случае проводится рентгенография.
Также врач может направить на компьютерную томографию (КТ), чтобы определить точное местоположение и тип перелома или переломов.
Лечение
Тип лечения будет зависеть от места и степени повреждения. Целью лечения переломов лица является восстановление нормального внешнего вида и функции пострадавших областей.
Перелом лица может заживать без вмешательства врача, если сломанная кость осталась в нормальном положении. Тяжелые переломы, как правило, приходится лечить. Лечебные процедуры включают следующее.
Врач ставит сломанные кости в нормальное положение без выполнения каких-либо разрезов. Как привило, этим способом пользуются при переломе носа.
Эндоскопия: при помощи эндоскопа (длинной трубки с камерой и лампочкой), помещаемого внутрь через небольшой разрез, врач рассматривает повреждения изнутри. Во время эндоскопии могут быть удалены небольшие фрагменты сломанной кости.
- противозастойные препараты, которые помогают уменьшить отек в носу и пазухах;
- обезболивающие средства;
- стероидные противовоспалительные препараты для уменьшения отека;
- антибиотики в случае риска заражения.
Ортодонтическое лечение проводится при поврежденных или сломанных зубах.
Оперативное вмешательство: врач использует проволоку, винты или пластины для соединения сломанных костей лица.
Реконструктивная хирургия может потребоваться для исправления частей лица, которые деформированы травмой. Иногда приходится удалять части сломанных костей лица и заменить их на трансплантаты.
Реабилитация
После хирургической операции пациент находится в стационаре не менее десяти суток. На сроки выздоровления влияют такие факторы, как время обращения за помощью с момента получения травмы, место и характер перелома. Полное выздоровление после перелома костей лицевого скелета наступает в среднем через месяц. В этот период должны быть исключены повышенные нагрузки, пациенту назначают кальцинированную диету. После выздоровления пациент по назначению врача некоторое время может принимать сосудосуживающие назальные препараты.
Риски
Лечение перелома лицевой кости может привести к появлению отека, боли, кровоподтекам, кровотечениям и инфекции. После операции могут остаться рубцы. В ходе лечения могут быть повреждены близлежащая ткань и нервы, что приведет к онемению. При проведении операции могут быть повреждены носовые пазухи. Даже при хирургическом вмешательстве возможно сохранение асимметрии лица, изменения зрения. Костные и тканевые трансплантаты могут сдвинуться с места, и тогда потребуется еще одна операция. Пластины и винты, используемые для фиксации костей, могут стать источником заражения или нуждаться в замене. Существует также риск образования тромбов.
Последствиями переломов лицевой кости без лечения могут стать асимметрия лица, боли в лице, глазах или слепота. Кровотечение может блокировать дыхательные пути, затрудняя дыхание. Также возможно кровоизлияние в мозг, что может привести к судорогам и быть опасным для жизни.
Превентивные меры
Невозможно полностью предотвратить переломы костей лицевого черепа. Однако существует ряд мер, которые могут уменьшить степень травматизма:
- ношение шлема при езде на велосипеде или мотоцикле;
- использование ремня безопасности в автомобиле;
- использование во время занятий спортом защитного снаряжения (шлемы, маски);
- соблюдение правил техники безопасности при работе.
Читайте также:




