Костная атрофия в космосе

Вам поставили диагноз атрофия костной ткани и вы переживаете по поводу будущей имплантации зубов? Не знаете, стоит ли выполнять наращивание челюстной кости? С чего начать решение данного вопроса? Эти и многие другие аспекты раскрыли эксперты – дочитайте материал до конца, чтобы знать все самое основное по этому поводу.
Атрофия костной ткани – что это такое?
Клинический случай: у человека зуб и корень были удалены давно, а на их место не был установлен имплант и протез. За год костная ткань атрофируется примерно на 25%.
Почему происходит атрофия костной ткани?
Перечислим основные причины атрофического процесса кости:
- Заболевания зубов и десен. К ним можно отнести периостит, периодонтит, остеомиелит, пародонтоз, кисты в области гайморовых пазух, а также корней и др. Любые воспалительные явления в челюстной кости провоцируют ее постепенное атрофирование;
- Отсутствие имплантации и протезирования. Например, у пациента был удален зуб или он самостоятельно выпал, и при этом человек не спешит с восстановлением утраченной зубной единицы. Все это время костная ткань атрофируется, а также происходят другие изменения: неправильно распределяется жевательная нагрузка из-за отсутствия опоры и некорректного давления, деформируется зубной ряд и т.п.
- Преклонный возраст. К сожалению, у людей в возрасте 50+ костная ткань становится более рыхлой, часто возникает остеопороз. Нарушается структура кости, снижается ее плотность, уменьшается масса. Проблема остеопороза обостряется, если у человека диагностируются заболевания сердца и сосудов, ЦНС, щитовидной железы, желудка и кишечника и др.
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
Что будет, если атрофия костной ткани будет прогрессировать?
Основные сложности, с которыми сталкиваются пациенты, таковы:
-
Меняется эстетика лица. Как мы уже указывали выше, носогубные складки становятся более выраженными, лицо опускается, губы как бы западают, возле уголков губ формируются глубокие заломы. В зависимости от локализации атрофического процесса, уменьшается в размерах верхняя или нижняя челюсть.
Как лечить атрофию костной ткани?
Как вы понимаете, проблему нельзя пускать на самотек, ее следует решать комплексно. Вот несколько эффективных путей решения:
1. Имплантация – восстановление корня с помощью внедрения титанового штифта. Таким образом, удается сформировать нагрузку на кость в месте отсутствующего зуба. Когда в зубном ряду нет просветов, равномерно распределяется нагрузка, костная ткань нормально работает, в ней продолжают происходить естественные обменные процессы.
В зависимости от типа имплантации, можно выделить два наиболее эффективных:
- Имплантация с немедленной нагрузкой – процедура реализуется с помощью специальных имплантов, которые фиксируются не в альвеолярную область, а ввинчиваются в базальные, то есть глубокие слои кости. За счет того, что костная ткань получается нагрузку сразу же, в ней сохраняется кровообращение, обеспечивается природная регенерация клеток. Через 3 – 5 дней с момента установки импланта в базальные слои можно ставить протез зубов;
- Имплантация с отсроченной нагрузкой – классическая методика, в соответствии с которой сначала выполняется операция по наращиванию костной ткани, а уже затем ставятся импланты. Установка искусственных корней зубов планируется примерно через 4 – 6 месяцев после наращивания, а еще через 3 – 4 месяца ставится постоянный протез. Данный протокол считается более длительным по реализации и затратным, но дает высокие гарантии приживаемости костного материала и импланта.
Чтобы нарастить костную ткань, в современной стоматологии применяются следующие методы:
- наращивание своего материала, взятого из донорской области;
- наращивание искусственного материала;
- расщепление альвеолярного отростка;
- синус-лифтинг.
Если у вас или у ваших близких есть проблема атрофии костной ткани челюсти, если у вас давно выпал зуб и вы подозреваете, что у вас может быть данная проблема, запишитесь на консультацию к специалисту прямо сейчас. Никогда не поздно восстановить дефицит кости и обеспечить здоровье и красоту зубам!

19 01 2016
18:16
Но что конкретно придется ему испытать во время своего знаменательного пребывания на борту космической станции? Космические путешествия вызывают немало изменений в человеческом теле, многие из которых уже были изучены со времен Юрия Гагарина, осуществившего первый пилотируемый человеком полет в 1961 году, и целая бригада специалистов занимается инструктированием и подготовкой космонавта - до, во время и после любого комического полета. Но если вы загорелись желанием осуществить внеземной полет, то будьте готовы к следующему.

1) Выстанетеслабее
Мышечная система скелета представляет собой крупнейшую систему органов человеческого тела. Сотни мускулов задействованы в процессах закрепления поз (сидение, стояние) и осуществления широкого круга движений, с различными степенями нагрузки, возможными в пределах сил гравитации Земли.
За время полетов на МКС исследователи обнаружили, что 37 членов экипажа станции испытывали упадок от 8 до 17% в своей изокинетической силе. Мужчины и женщины испытывали один и тот же эффект. Как ни странно, подобная деградация происходила даже в условиях, когда космонавт в точности соблюдал все предписания строгого режима физических упражнений, что предполагает необходимость учета подобного глубокого воздействия на людей при планировании длительного пребывания в космосе – например, при полете на Марс. Полученные данные свидетельствуют о том, что около 30% силы мышц будет утрачено после пребывания от 110 до 237 дней в условиях микрогравитации.
2) Слабее станет сердце
Многие части сердечно-сосудистой системы (включая сердце) подвергаются воздействию гравитации. Например, на Земле вены в наших ногах работают в противодействии гравитации, возвращая кровь в сердце. В условиях невесомости, однако, наше сердце и кровеносные сосуды изменяются, и чем дольше длится полет, тем серьезнее становятся изменения.

Астронавты НАСА Скотт Келли и Тим Копра готовятся к выходу в открытый космос. Декабрь 2015
Размеры и форма сердца в условиях микрогравитации изменяются, а правый и левый желудочки теряют в массе. Это происходит по причине снижения скорости прохождения крови и изменений в миокардиальной массе. Человеческий сердечный ритм (количество ударов в минуту) в космосе ниже, чем на Земле. Было установлено, что сердечный ритм людей, находящихся на МКС и стоящих прямо, является аналогичным их ритму в состоянии предполетного сна на Земле. Также кровяное давление ниже в космосе, чем на Земле.
Сердечный выброс (объем крови, прокачиваемый нашим сердцем за одну минуту) также в космосе сокращается. Вне земного притяжения происходит перераспределение объемов крови: больше крови остается в ногах и меньше возвращается в сердце, что приводит к тому, что сердце прокачивает меньше крови. Мышечная атрофия также влияет на уменьшение кровяного потока к нижним конечностям.
Подобное снижение притока крови к мышцам в совокупности с потерей мышечной массы оказываем влияние на аэробную способность (см.ниже).
3) Снижается аэробное соответствие
Аэробная способность является показателем аэробного соответствия (максимальный объем кислорода, необходимый телу во время физических упражнений). Она может быть измерена при помощи тестов VO2max и VO2peak. Изменения как в мышечной, так и в сердечно-сосудистой системах ведут к снижению аэробного соответствия.

Например, через 9-14 дней пребывания в космосе аэробная способность (VO2peak) снижается на 20-25 %. Однако дальнейшая тенденция представляет собой интересное явление. По мере более длительного пребывания в космосе (скажем, 5 или 6 месяцев) после первоначального снижения уровня аэробной способности тело начинает задействовать компенсационные механизмы, и показатели улучшаются (хотя не возвращаются к тем, что были зафиксированы до начала полета).
4) Сокращается костная масса
На Земле для поддержания в нормальном состоянии наших костей необходимо действие гравитации и механической нагрузки. В космосе эти факторы отсутствуют. В нормальных условиях кости находятся в постоянном процессе перестройки, в который вовлечены два типа клеток: остеобласты (которые формируют и регулируют костный матрикс) и остеокласты (которые разрушают костный матрикс). Однако во время космического полета баланс этих двух процессов смещается, что приводит к снижению минеральной плотности костей. Исследования показывают, что через 16-28 недель пребывания в космосе происходит потеря костной ткани 3.5%, 97% из которой приходится на опорные кости, такие как таз и ноги.

МКС: безопасный для здоровья космический дом?
5) Страдает иммуннаясистема
Иммунная система, защищающая тело от различных заболеваний, тоже подвергается воздействию. Этому способствует целый ряд факторов, включая радиацию, микрогравитацию, стресс, изолированность и изменения в околосуточном цикле (24-часовом цикле чередования сна и бодрствования, которого мы придерживаемся на Земле). Кроме того, находясь в космосе, космонавтам приходится иметь дело с микробами как своими собственными, так и со стороны других членов экипажа, своей еды и своего окружения. Это может изменить иммунную реакцию, что может повлечь за собой возникновение нестандартных ситуаций и повышение риска появления инфекций у членов экипажа, а также несет потенциальную угрозу заражения внеземного пространства.
Наоми Брукс, преподаватель Университета Стирлинга


Если у пациента атрофирована верхнечелюстная кость, то врач может предложить ему:
- Имплантацию без наращивания костного массива.
- Выполнение субантральной аугментации (синус-лифтинга).

Синус-лифтинг верхней челюсти.
нерв, то это чревато абсолютной либо частичной потерей чувствительности таких органов, как язык и губы, а также всей нижней части челюстно-лицевого аппарата. В результате человеку будет сложно разговаривать и глотать.
При атрофии кости нижней челюсти проводятся следующие мероприятия:
- Импланты внедряются только во фронтальный отдел челюстной костной ткани. Такое возможно лишь при диагностировании у пациента полной адентии. При этом доктор на внедренные импланты закрепляет съемный протез.
- Имплант внедряется рядом с нервным волокном.
- Наращивание костного массива на нижней челюсти с последующей имплантацией.
При отказе от костной пластики, у пациента могут:
- Сместиться зубные ткани. В дальнейшем они расшатаются и выпадут.
- Исказиться мимика лица, нарушиться артикуляция и дикция.
- Нарушиться жевательный процесс, что обычно приводит к заболеванию ЖКТ.
- Исказиться контур лица, образоваться преждевременные морщины и начать западать губы.

Сайт связан с каналом в яндекс дзен: перейти на статью или нарратив
Рекомендуемый стоматолог

Зарудний
Вячеслав
ортопед-хирург-имплантолог
Стаж работы: с 2008 года.
Записаться на бесплатную консультацию
Записаться на бесплатную консультацию вы можете по телефону:
- All on 4 на четырех зубных имплантах
- Протезирование на имплантах
- Стоимость имплантации и из чего она формируется
- Что нужно знать пациенту до и после имплантации зубов
- Сроки установки, уход, противопоказания и преимущества имплантов
- Три основных группы имплантов
- Топ-5 факторов влияющих на время приживления имплантов


Установка премиум импланта Straumann по Акции, Швейцария с коронкой из диоксида циркония (вкл. анестезию, уст. импланта, рентг. снимки, наложение швов, уст. форм. десны, абатмент, коронка).
Москва, Стоматология метро 1905 года, ул. Сергея Макеева, 8
-
8 (499) 404-31-55
Записаться на консультацию
Круглосуточно 24 / 7
8 (495) 70-72-233
info@implant-expert.ru
Статьи по категориям:
- Об имплантации зубов
- Все о протезировании
- Все о лечении
- Реставрация зубов
- Удаление зубов
- Исправление прикуса
- Костная пластика
- Лечение дёсен
- Стоматологическая хирургия
- Зубная анестезия
- Имплантация зубов
- Протезирование зубов
- Лечение зубов
- Удаление зубов
- Исправление прикуса
- Чистка и отбеливание
- Лицензии
- Карта сайта
Рассчитайте предварительную цену имплантации, пройдя короткий тест за 20 секунд
Пройти короткий опрос и узнать стоимость имплантации зубов.
Беседовала Светлана Сухова
— Федор Николаевич, насколько полеты в космос изнашивают организм человека?
— Космос — агрессивная среда для человеческого организма, воздействующая на сосуды, скелет, кровь. К примеру, если вы надуете воздушный шарик и потом сдуете, он останется прежним по объему, размерам? Нет. То же и с кровеносными сосудами — их стенки эластичные и, расширившись, они не вернутся в прежнее состояние. А в невесомости наибольший приток крови — к мозгу…
— За биохимией крови следят все время пребывания космонавта на орбите?
— И до полета, и сразу после приземления. А в процессе экспедиции анализы крови, в зависимости от программы экспериментов, можем забирать несколько раз. Пробы замораживаем и возвращаем на Землю: на МКС нет сложной лаборатории, вот и приходится спускать пробирки с орбиты.
— А что с потерей кальция в организме космонавта?

— Земля следит за общим фоном в околоземном пространстве. И внутри МКС установлены самые различные дозиметры.
— А сейчас это сколько времени занимает?
— Девять месяцев в один конец, то есть полтора года туда и обратно. В реальности же два-два с половиной года.
— Поэтому американцы и говорят о колонии на Красной планете.
— Но к этому марсианских волонтеров готовят психологи.
Даже если один, в сложных условиях, ты все равно на Земле. Стресс от чужеродности планеты тут не сымитировать. Земля — не Марс: на Красной планете среднесуточные температуры таковы, что Антарктида покажется вам тропическим раем. А атмосфера? На Марсе она есть, но давление там в 160 раз меньше, чем на Земле, а значит, по ощущениям атмосферы как бы и нет. Без скафандра не выйти. Да и как вообще они намереваются сесть на Марс?
— Так же, как до этого садились марсоходы.

— Вы говорили за шесть.

Фото: NASA / MSFC
— А если построить заводы на Луне? Звучала такая идея.
— И там же добывать сырье? Допустим. Но завод — это цеха, дороги и, главное, энергия, на которой работают машины и станки. Как будем на Луне электричество производить? АЭС собирать? А как решать вопросы безопасности той же АЭС и построенных модулей? Комиссию проверяющих тоже на Луну привезем?
— Для начала, видимо, придется все делать на Земле и потом стыковать на орбите, как в случае с МКС.

— Можно оставить корабль на орбите.

В мире начата новая гонка — колонизационного освоения Солнечной системы. Правительства, космические агентства и бизнес соревнуются за то, чтобы первыми объявить об удачном полете и о спуске на поверхность какой-либо планеты целой группы космонавтов. А масс-медиа рисуют грандиозные планы построения колоний на Луне или Марсе. И все это в недалеком будущем — уже через 5–10 лет. Споры ведутся о том, кто успеет первым, тогда как стоило бы оценить саму возможность такого полета. И не с точки зрения техники, а с точки зрения медицины.
Сергей Морозов, экономист, экс-советник генсека Евразийского экономического сообщества, бывший вице-президент Общества финансовых аналитиков и прогнозистов при ИМЭМО РАН, кандидат медицинских наук
Накопленные за более чем полвека данные позволяют говорить о том, что потеря кальция в невесомости происходит неравномерно: нижние конечности и кости таза теряют его больше, а в костях черепа кальций в невесомости может даже откладываться. Самое неприятное, что больше всего кальций вымывается из участков, которые формируют суставы. И это при том что процесс ремоделирования (обновления) костной ткани в невесомости существенно замедляется.
Братья по крови
Этот срок связан прежде всего с таким показателем, как синтез красных кровяных клеток — эритроцитов и гемоглобина. Кстати, 45 процентов массы скелета приходятся на его кроветворную составляющую: сила тяжести еще на заре эволюции потребовала больших энергетических затрат вышедшего на сушу организма и, стало быть, больше гемоглобина и кислорода. И чем активнее оказывалось наземное животное, тем больше у него было костного мозга и тем прочнее скелет, чтобы сберегать эту ценную субстанцию. Так что величина гравитационной нагрузки служит не только стимулом для укрепления скелета, но и мощнейшим фактором стимуляции его кроветворной функции.
Главную роль при отправлении последней играют эритроциты — красные кровяные тельца, которые содержат гемоглобин. Главная функция эритроцитов — перенос кислорода от легких к тканям и углекислого газа в обратном направлении. Формирование эритроцитов происходит в костном мозге черепа, ребер и позвоночника, а у детей еще и в окончаниях кистей рук и ног. Эритроциты — самая многочисленная группа клеток в любом организме: каждая четвертая клетка является эритроцитом. Но человеку постоянно требуется приток свежей крови (срок жизни эритроцитов 100–120 дней). Поэтому замедление производства клеток крови, а то и его приостановление в прямом смысле слова смерти подобно. А именно это и происходит в невесомости!
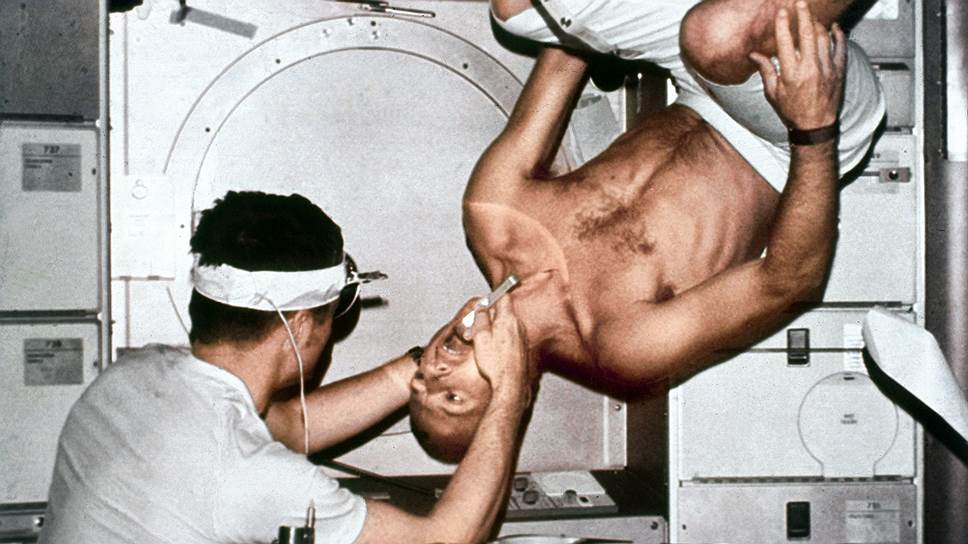
Фото: Heritage Space / DIOMEDIA
Исчезновение гравитации, кстати, приводит к неполадкам зрения и сердечно-сосудистой системы. Невесомость способствует уменьшению объемов крови, мягкости вен и тромбозу. Опаснее всего быстрое развитие атрофии сердечной мышцы и общая анемия кроветворной системы. До полета человека в космос медики даже и не подозревали, что постоянство состава и объема жидкости в теле связано с гравитацией.
Удар по костной и кровеносной системам космонавта наносит не только невесомость, но и радиация. Сегодня МКС имеет корпус, сделанный из сплава алюминия, толщиной примерно 2 мм. Этот алюминиевый корпус никак не защищает тело человека от потока радиации в космосе. С одной стороны, радиация также нарушает процесс генерации эритроцитов и синтеза гемоглобина и оба они идут ускоренными темпами, а с другой — способствует снижению иммунитета, замедлению синтеза лейкоцитов и тромбоцитов, плазменных клеток, ухудшению работы лимфоузлов, лимфоидной ткани, селезенки и коры надпочечников. Тут же проявляются вирусы, находящиеся в организме, так же как и аллергические реакции.
Процесс продолжается некоторое время и после возвращения космонавтов на Землю. Мне с трудом удалось собрать сведения о причинах смерти среди космонавтов США и России за все годы пилотируемых полетов. Получился внушительный мартиролог в 217 имен. И вот что интересно: у 55 из них причина смерти отсутствует вовсе! Что само по себе наводит на мысль, что есть что скрывать. А в ситуациях, где причина смерти имеется, все говорит о негативных последствиях воздействия на человеческий организм космического излучения.
Ничего удивительного: за 180 суток полета (средняя продолжительность командировки в космос) космонавт набирает от 50 до 150 мЗв (на Земле можно получить столько же, если делать рентген 1–2 раза в сутки каждый день на протяжении полугода). Сегодня допустимый норматив годовой дозы облучения для космонавтов — 500 мЗв, а общего лимита, накопленного за все полеты,— 1000 мЗв. Для сравнения: в атомной промышленности доля максимального годового разрешенного облучения для сотрудников составляет 20 мЗв. Неудивительно, что такая доза облучения, которую получают космонавты, в 2 раза увеличивает риск развития онкологических заболеваний, особенно когда речь идет о женщинах-космонавтах (женский организм более чувствителен к радиации).
Бывает, что онкологические заболевания стремительно развиваются уже на борту станции, как это было с космонавтом Владимиром Васютиным, из-за чего пришлось прерывать полет на 64-е сутки вместо расчетных 282 суток. Есть документы, подтверждающие этот случай, и хранятся они в архиве генконструктора академика В.П. Глушко (арх. № 266, л. 17–20).
Всего за 60 лет космонавтики от прямых онкологических заболеваний в мире скончались 44 космонавта и кандидата на полет в космос и 43 человека с сердечно-сосудистыми заболеваниями, а это 40 процентов от общего списка. Для сравнения: в среднем по России этот процент составляет 16,6, при этом власти уже говорят о необходимости бороться с небывалым ростом онкологических заболеваний в стране.

Что такое атрофия? Каковы её причины? Почему у кого-то она развивается стремительно, буквально месяц-два:
а кто-то ходит без зубов годами - и при этом не происходит убыли костной ткани?
Можно ли прогнозировать степень атрофии костной ткани еще до удаления зубов и существует ли её профилактика?
Ответы на эти вопросы важны хотя бы потому, что без понимания биологических механизмов атрофии, невозможно определить необходимость проведения той же превентивной аугментации лунку удалённого зуба, невозможно ПРАВИЛЬНО выбрать метод наращивания костной ткани для конкретного клинического случая и, самое главное - невозможно дать внятный и долгосрочный прогноз по результату остеопластики.
Скажу даже больше - во многом, почти все неудачные исходы наращивания костной ткани объясняются, в том числе, непониманием процессов, происходящих в челюстной кости после удаления зуба. Вот почему эти знания важны.
Атрофия - это.
Согласно медицинским учебникам, под атрофией подразумевают прижизненное уменьшение объёма клеток, тканей и органов, сопровождаемое снижением или прекращением их функций. Применительно к стоматологии и имплантологии, мы можем можем определить атрофию как изменение линейных размеров и объема альвеолярного гребня после удаления зуба или зубов.
Атрофия бывает обратимой и необратимой.
Обратимая атрофия вызывается, как правило, прекращением функционирования органа или ткани. Так, если долго не пользоваться рукой (например, после перелома), то мышцы руки атрофируются.
Однако, по возвращению функции, они быстро приходят в норму.
Необратимая атрофия имеет целый ряд причин, среди которых дисфункция - лишь одна из них. Так, атрофия сердечной мышцы сопровождается её склерозом, замещением собственно мышечных волокон соединительной тканью. Как результат - хроническая сердечная недостаточность, для которой пока существует только симптоматическое лечение.
Вопрос об обратимости атрофии мозга у некоторых людей остаётся дискуссионным.
Атрофию альвеолярного гребня после удаления зуба в большинстве доступных мне книг относят к дисфункциональной, т. е., связанной с прекращением функции. Казалось бы, очень простой механизм - "нет зубов, нет нагрузки на костную ткань - превед, атрофия!"
Но, на деле, не всё так однозначно.
Во-первых, дисфункциональная атрофия, как правило, обратима (см. пример с мышцами).
Во-вторых, - и этот вопрос волнует меня в первую очередь, - почему у разных людей скорость и уровень потери объёма костной ткани разный?
Почему у некоторых пациентов после удаления зуба уже через несколько недель возникает атрофический песдетс, а другие живут без зубов много лет, сохраняя чуть ли не первоначальные объёмы костной ткани? Откуда такая несправедливость?
И вот, чтобы разобраться в этом вопросе, нам необходимо вспомнить, что такое костная ткань вообще.
Костная ткань - это.
Частично мы затрагивали эту тему, обсуждая "Теорию остеопластики". Сейчас поговорим об этом более подробно.
Первое, что нужно знать о костной ткани:
Да, обменные процессы в ней идут крайне медленно, а после гибели она, в отличие от мягких тканей, практически не меняет объёма и основных свойств - и это та причина, по которой многие люди, в т. ч. и стоматологи-имплантологи, воспринимают её слишком механистически, как обычный неживой материал для пиления и сверления. Такой отношение приводит к "столярно-слесарному подходу" к имплантации, который можно сформулировать одной фразой: "чем крепче вкрутил - тем лучше держится". Впрочем, об этом я тоже писал. Про торки, и почему усилия >30 Нсм - это плохо, можно почитать здесь>>.
Второе, не менее важное - это то, что текущее состояние костной ткани является результатом биологического равновесия между процессами остеолизиса и остеогенеза. Иными словами, клетки кости делятся и умирают, коллагеновые волокна деградируют и образуются вновь, кальций приходит в костную ткань и уходит из неё - и всё это происходит постоянно и непрерывно.
Третья вещь, что вы должны знать о костной ткани - так это то, что основной её компонент как по объёму, так и по массе, межклеточное вещество (остеоматрикс) участвует в регенерации исключительно опосредованно. Поэтому для "наращивания костной ткани" совершенно бесполезно пить кальций - и про это мы тоже уже писали. Как и про то, что источником "костеобразования" являются только живые клетки костной ткани, остеобласты и остеоциты. Между этими клетками есть принципиальная разница:
То есть, двигаются и размножаются только остеобласты. Остеоцит - это не способная к делению клетка, основная задача которой - продуцировать остеоматрикс, формируя вокруг себя структурную единицу костной ткани, остеон (картинка честно спижжена из какого-то учебника):
Следовательно, чем "плотнее" костная ткань, чем она тверже и прочнее - тем меньше в ней остеобластов, делящихся клеток, и тем больше в ней остеоцитов, клеток неделящихся. И, чем "плотнее" и "тверже" костная ткань, тем хуже она будет регенерировать, т. е. восстанавливаться после повреждения.
Четвертое - это то, что костная ткань неравномерна по структуре. У неё есть плотный кортикальный слой, называемый "компактной пластинкой" и рыхлая внутренняя часть, называемая "губчатой костью".
И, в зависимости от соотношения компактной пластинки и губчатой кости, альвеолярную кость принято делить на биотипы. О них мы говорили много-много раз, например здесь>>, здесь>> и тут>>:
Так вот, друзья, исходя из того, что мы знаем об остеогенезе и клетках костной ткани, регенерация костной ткани разных биотипов будет различаться. Зная это, мы можем адекватно выбирать метод наращивания костной ткани - и всегда добиваться хорошего результата лечения.
И, наконец, пятое, что нужно знать о челюстной костной ткани.
Каким образом происходит нарушение?
Любую хирургическую операцию, в том числе удаление зуба, организм воспринимает как травму и реагирует на неё соответствующей реакцией, воспалением.
Воспаление - это сложный патофизиологический процесс, состоящий из нескольких плавно перетекающих одна-в-другую стадий:
В ходе воспаления выделяется ряд биологически активных веществ (БАВ) запускающих фагоцитоз, в котором участвуют остеокласты и прочие макрофаги. Они уничтожают всё то, что считают повреждённым (а всё повреждённое маркируется заранее специальными соединениями, антителами).
Так, запускается процесс остеолизиса - остеокласты жрут костную ткань, она уменьшается в объёме. И было бы всё очень печально, если бы остеокласты не дохли от своего обжорства - погибая, они выделяют целый ряд медиаторов, т. н. Белков Костного Морфогенеза (БКМ) или, на иностранщине, BMP (Bone Morphogenetic Proteins), которые активируют размножение и дифференцировку фибробластов и остеобластов. Иными словами, запускают остеогенез, рост новой кости:
И вот тут надо сделать пару важных замечаний:
- основные БАВ, запускающие фагоцитоз (белки цитокинового ряда и т. д.) выделяются во время альтеративной стадии воспаления, которая известна своей бурной симптоматикой. Да, друзья, отёк, боль, повышение температуры травмированного участка - всё это происходит в фазу альтерации.
- да, мы все боимся выраженной постоперационной (читай, "воспалительной") симптоматики и многое делаем для того, чтобы она была как можно мягче. Но интересный факт - слабо выраженная стадия альтерации не даст нужного количества БАВ для запуска остеокластов, а они, в свою очередь - для регенерации костной ткани. Таким образом, между симптоматикой постоперационного воспалительного процесса и последующей регенерацией существует прямая положительная связь: чем более выражена альтеративная стадия воспаления, тем больше выделится управляющих остеогенезом факторов.
Фактически, посттравматический воспалительный процесс выводит наше уравнение "остеолизис-остеогенез" из состояния равновесия - из-за повышенной активности жрущих кость клеток, остеолизис перевешивает:
К счастью, этот процесс длится недолго. Постепенно, все процессы вновь уравновешиваются, скорость и степень остеолизиса почти сравнивается со степенью и скоростью остеогенеза.
И процесс атрофии замедляется. Если привязать его ко времени и нарисовать график, то получим следующее:
Проще говоря, наибольшая потеря объемов костной ткани происходит в первые 4-8 недель после удаления зуба. Затем, процесс замедляется - и, взяв промежуток времени от 18 до 24 месяцев после удаления, мы с удивлением отметим, что линейные размеры кости практически не меняются:
Но, вернёмся к биотипам костной ткани.
Если существует зависимость между биотипом альвеолярной кости и её регенеративными возможностями (остеогенезом), то, очевидно, есть взаимосвязь между биотипом и скоростью атрофии кости. И вы это неоднократно наблюдали - скажем, если мы видим очень сильно атрофированный альвеолярный гребень, то, как правило, он D1-D2 биотипа, а если форма и объем челюстной кости после потери зубов практически не уменьшаются на протяжение длительного времени, то на 146% D3-D4.
И это легко объяснить, зная, что костная ткань D3-D4 биотипа лучше кровоснабжается, в ней больше остеобластов, а обменные процессы в ней идут интенсивнее. Значительная и требующая остеопластики атрофия такого альвеолярного гребня возникает редко и, как правило, только в случаях очень-очень-очень травматичного удаления зубов, либо на фоне хронического воспалительного процесса, когда остеокласты и прочие макрофаги активны в течение очень-очень-очень большого промежутка времени.
А что на практике?
Биотип костной ткани - это то, что мы можем определить по компьютерной томограмме еще до удаления зуба.
Зная взаимосвязь между биотипом и атрофией, можно более-менее достоверно определять показания, к примеру, для превентивной консервации лунки, в том числе, при немедленной имплантации.
И, по идее, такой внятный анализ и прогноз атрофии применительно к конкретному клиническому случаю должны заменить устоявшийся в современной имплантологии принцип "Все так делают!" или "Нас так учили!".
Кроме того, мы можем предсказывать степень атрофии и определять, потребуется ли наращивание костной ткани при отсроченной имплантации даже до того, как зубы удалены.
Заключение
Ключевыми причинами атрофических изменений в костной ткани являются потеря функции (нагрузки) из-за удаления зубов и, как следствие, перестройка микрососудистого русла, нарушение обмена веществ и т. д.
При этом, "движущая сила" атрофии - это макрофагальная (в т. ч. остеокластическая активность), управляемая рядом биологически активных веществ, образующихся, в основном, в ходе воспалительного процесса.
В то же время, остеокласты и прочие макрофаги выделяют вещества, управляющие регенерацией, которые в простонародье называются Белками Костного Морфогенеза (БКМ). Последние активируют размножение и дифференцировку остеобластов и фибробластов - и костная ткань начинает расти.
Уменьшение объёма и линейных размеров костной ткани, в т. ч. после имплантации и остеопластики, будет продолжаться до тех пор, пока процессы остеолизиса и остеогенеза снова не придут в состояние биологического равновесия.
Быстрая потеря регенерата после наращивания кости, периимплантит или резкая убыль костной ткани вокруг имплантатов, может и должна быть рассмотрена как частный случай атрофического процесса, подчиняющегося тем же самым закономерностям, что и вообще. Иными словами, имеет место быть хроническое воспаление со всеми вытекающими.
История о том, что "чем больше ждёшь, тем меньше кости останется", мягко говоря, не совсем правдива. Если пациент пришёл через год после удаления зуба с определённым объёмом костной ткани, то не имеет смысла его торопить и пугать атрофией. Всё, что должно было уменьшиться - уже уменьшилось. Не суетитесь. Спокойно делайте остеопластику и проводите имплантацию.
Немедленная имплантация практически не влияет на скорость и степень атрофии. Именно поэтому в некоторых ситуациях (между прочим, далеко не во всех) при немедленной имплантации нам необходима аугментация лунки с использованием биоматериалов.
Рекомендации о необходимости ждать по полгода с момента удаления зуба до имплантации не имеют под собой оснований. В ожидании более 4-6 месяцев от операции остеопластики до операции имплантации больше вреда, чем пользы. Почему? Читайте здесь>>
Завершая эту, иногда сложную для понимания статью, я хотел бы сделать небольшую ремарку.
Мы живём в мире готовых решений. Нам не надо готовить борщ (есть Яндекс.Еда), не надо чинить, обслуживать и даже заправлять автомобиль (есть Яндекс.Драйв), не нужно помнить Дни Рождения друзей (есть Фейсбук), не нужно уметь ориентироваться (есть Яндекс.Навигатор). Нам не надо читать книжки, чтобы самостоятельно найти ответы на свои вопросы (есть куча пабликов, где можно задать любой вопрос и получить тысячу ответов). Нам не надо знакомиться с девушками/юношами (есть PornHub).
Да, что уж говорить - вы пользуетесь Т9 в переписке, выбирая слова, которые предлагает вам компьютер! И вам совершенно не нужно знать, как это всё работает.
В медицине, в целом, в стоматологии, в частности - это устойчивый тренд. Все мы ждём, что появится какой-то волшебный метод остеопластики, который будет работать всегда и везде, без осложнений и т. д. И нам всё время пытаются внушить, что вот он, этот метод, он существует. Ты просто повтори его так, как это делает лектор или преподаватель - и всё. А если у тебя возникли проблемы - то лишь от того, что ты неправильно его повторил.
Вместо этой статьи я мог бы показать вам какой-нибудь красивый клинический случай с фотографиями "было-стало" и минимумом текста.
Возможно, кто-то из вас восхитился, кого-то стошнило бы от вида расчленёнки - но какую пользу вам принесла бы подобная публикация? Ну знали бы вы, что мы в CLINIC IN умеем делать остеопластические операции с красивым результатом - так все это и так знают!
Нет, друзья, иногда я вынужден рассказывать о малопонятных и скучных, на первый взгляд, вещах, которые, однако, важны для понимания принципов наращивания костной ткани, представления о том, что происходит с вами после хирургической операции и откуда берутся осложнения, необходимы для правильного планирования и прогнозирования стоматологической реабилитации с использованием дентальных имплантатов. Очень надеюсь, что я на верном пути.
Ведь, чем больше вы знаете - тем лучше для всех.
CLINIC IN вам в этом поможет.
Спасибо, что дочитали до конца.
С уважением, Станислав Васильев, имплантолог CLINIC IN.
Читайте также:


