Костная ткань пересадка при переломах
Имплантация зубов – процесс многоэтапный. Прежде чем получить новый искусственный зуб, пациенту необходимо пройти несколько промежуточных процедур, и костная пластика нередко входит в их список.
Вопросом о том, что такое костная пластика при имплантации зубов задаются многие пациенты. Костная пластика – это специальная хирургическая процедура, которая предваряет установку импланта и имеет своей целью восстановление утраченного объема кости. Другими словами, костная пластика – это наращивание костной ткани челюсти до ширины и высоты, достаточной для установки импланта.
Костная пластика в стоматологии
Чаще всего с дистрофией костной ткани сталкиваются пациенты, которые потеряли зуб более года назад. Кость, которая не испытывает привычной нагрузки, со временем истончается, рассасывается по ширине и высоте и становится непригодной для имплантации. Но случается и так, что недостаточный объем кости обусловлен физиологическими особенностями строения челюсти – в этом случае пациенту также показана костная пластика альвеолярного отростка.
Таким образом, наращивание кости имеет своей основной целью подготовку пациента к дальнейшей имплантации и минимизацию осложнений после нее.
Показания и противопоказания к наращиванию кости челюсти
К костной пластике челюсти абсолютным показанием является недостаток собственных тканей при имплантации. Нужна ли вам подсадка кости или нет, вы можете определить самостоятельно. Надавите пальцем на место, где отсутствует зуб. Если вы почувствовали что-то вроде провала, то вам требуется костная пластика альвеолярного отростка для восстановления челюстной кости. Однако, не стоит забывать, что, как и любая хирургическая операция, остеопластика в стоматологии имеет и свои противопоказания. К ним относятся:
- иммунные заболевания;
- нарушение свертываемости крови;
- онкологические заболевания;
- невосприимчивость к анестезии или аллергия на нее.
Если у пациента наблюдаются заболевания ЛОР-органов (например, гайморит или даже простой насморк), то такой вид костной пластики, как синус-лифтинг, следует отложить до полного выздоровления.
Виды наращивания костной ткани
При выборе методики наращивания костной ткани стоматологи руководствуются целым рядом параметров: высотой и шириной кости, ее структурой, наличием ослабленных участков, а также расположением крупных кровеносных сосудов и нижнечелюстного нерва. Существует несколько способов наращивания костной ткани.
Аутогенная трансплантация
Одной из самых эффективных считается аутогенная трансплантация. В этом случае донорским материалом служат собственные ткани пациента, которые хорошо приживаются. Однако данный вид трансплантации наиболее травматичен, поскольку подразумевает хирургическое вмешательство сразу в двух местах – в месте забора трансплантата и в месте его приживления.
Аллогенная и ксеногенная трансплантация
При аллогенной и ксеногенной трансплантации дополнительная операция не требуется – в этом случае материал для пересадки получают от доноров (людей или животных). Такие трансплантаты перед пересадкой стерилизуют и обрабатывают для лучшей биосовместимости.
Аллопластическая трансплантация
Также возможна и аллопластическая трансплантация – наращивание костной ткани с использованием синтетических материалов. Это основной и наиболее распространенный способ на сегодняшний день. В зависимости от метода изготовления такие материалы либо рассасываются со временем, либо остаются каркасом, на котором строится новая костная ткань.
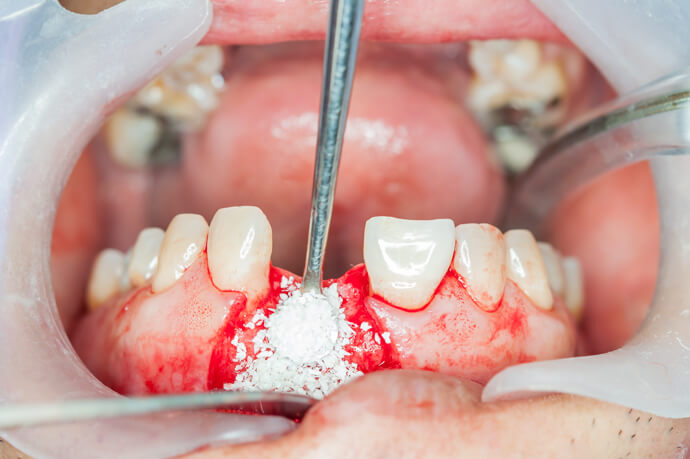
В процессе пересадки костного блока хирург разрезает десну, раздвигает костную ткань, укладывает трансплантат в нужное место и закрепляет его миниатюрными винтами. Стыки заполняются костной крошкой, а вся конструкция накрывается специальной мембраной – ультратонкой эластичной пленкой. Она изолирует костный материал, фиксирует его и препятствует проникновению бактерий.
Большим недостатком этой методики является длительная реабилитация: на приживление трансплантата и формирование новой кости требуется несколько месяцев.
Барьерные мембраны, которые применяются для защиты тканей при трансплантации, также могут служить как самостоятельные материалы для подсадки кости.
Использование мембран рекомендовано пациентам, перенесшим удаление зуба. Если пустить восстановление на самотек, то корневое ложе быстро заполнится клетками десны, которые не дадут кости полноценно регенерировать и приведут к ее дистрофии. Наложение мембраны – это отличный способ сохранить объем костной ткани и избежать дальнейшей подсадки трансплантата.
Барьерная мембрана состоит из коллагена – нейтрального материала, который не вызывает воспаления и отторжения, а ее внутренняя часть обработана веществом, стимулирующим остеогенез – образование костных клеток. Установка мембраны проводится хирургическим путем. Если использовалась нерезорбируемая мембрана, то через некоторое время потребуется еще одна операция по ее удалению. Резорбируемые мембраны рассасываются сами и дополнительного вмешательства не требуют.
Как проходит операция костной пластике?
Как и любое хирургическое вмешательство, операция костной пластики требует от хирурга аккуратности и точности, а от пациента – соблюдения всех рекомендаций врача. Подготовка к операции по наращиванию кости челюсти состоит из следующих этапов:
- 1. Санация полости рта и удаление всех очагов воспаления, чтобы исключить осложнения после операции.
- 2. Предварительный прием антибиотиков и противовоспалительных препаратов, призванных в дальнейшем облегчить реабилитационный период.
- 3. При необходимости – подбор заместительной никотиновой терапии для курильщиков, так как после операции несколько дней запрещено курить.
Когда все подготовительные процедуры проведены и пациент готов, можно приступать к операции. Рассмотрим подробно, как делается костная пластика:
- 1. Проводится обезболивание участка челюсти, на котором будет производиться вмешательство. Как правило, наркоз при операции костной пластики не производят – местной анестезии вполне достаточно, чтобы застраховать пациента от неприятных ощущений.
- 2. Хирург надрезает десну и надкостницу, обнажая участок кости, который требует наращивания.
- 3. Специальным инструментом врач расщепляет кость, помещает в образовавшуюся полость костный материал и закрепляет его миниатюрными винтами.
- 4. Область операции накрывается барьерной мембраной, которая предохраняет костный материал от смещения и защищает область операции от проникновения бактерий.
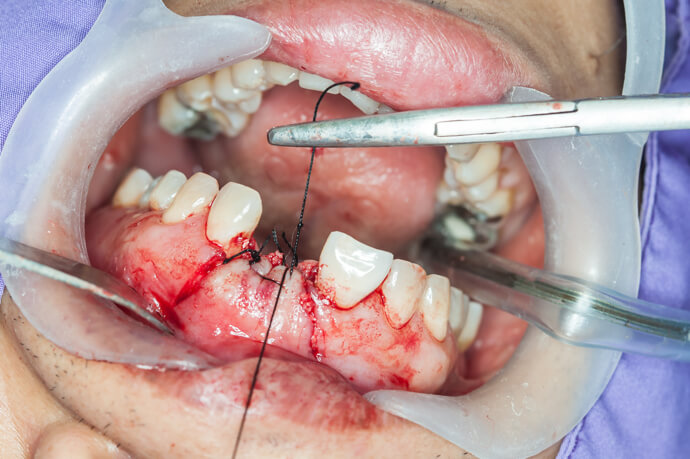
- 5. Десну зашивают. Как правило, хирурги используют саморассасывающиеся материалы, так что дальнейшее снятие швов не требуется.
После операции врач дает пациенту рекомендации по восстановлению, выписывает антибиотики и обезболивающие препараты.
- Разрез десны и откидывание ее лоскута

- Подсадка костного материала
- Накладывание швов
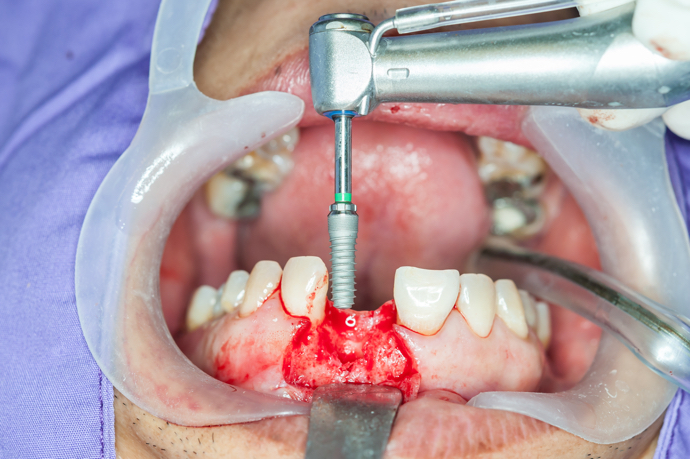
- Последующая установка имплантата
Особенности костной пластики верхней челюсти
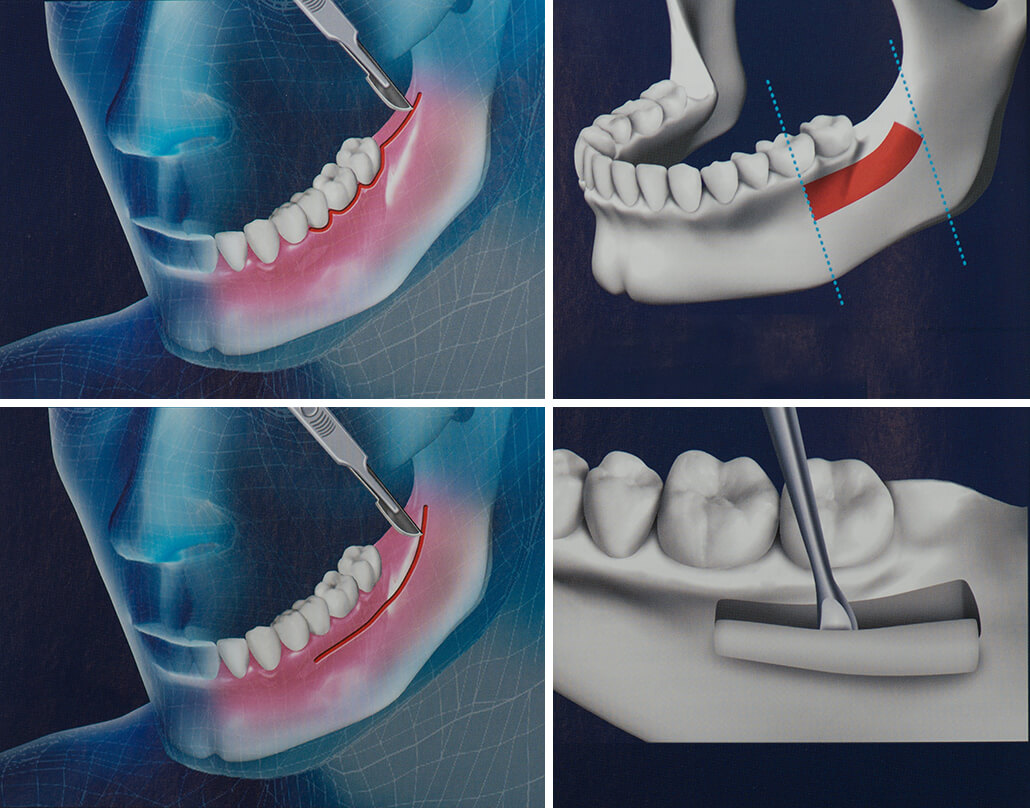
Открытая методика используется, когда требуется нарастить большой объем кости, и подразумевает довольно серьезное оперативное вмешательство: хирург рассекает десну и прорезает большое отверстие в кости для дальнейших манипуляций. Такая операция требует длительного заживления, а установка зубного импланта отодвигается на несколько месяцев.
Если толщина кости достаточная, то можно обойтись закрытым синус-лифтингом. Это гораздо менее травматичная процедура, которая проводится через небольшое отверстие, предназначенное для установки зубного импланта. Сам имплант внедряется сразу же после подсадки кости на верхнюю челюсть, что, конечно, очень удобно для пациента.
Особенности костной пластики на нижней челюсти
Костная пластика нижней челюсти нужна, когда объема собственной кости недостаточно, чтобы надежно закрепить имплант. Такое случается, когда кость на длительное время остается без нагрузки после потери зуба, а также это может быть следствием особенностей анатомического строения челюсти пациента. В этом случае врач предложит наращивание кости на нижней челюсти как проверенный и надежный способ подготовить ее к имплантации.
Имплантация с костной пластикой
Установить имплант сразу после удаления зуба – это идеальный вариант для врача и пациента, однако такие случаи бывают крайне редко. Гораздо чаще пациент обращается в клинику через какое-то время после потери зуба, когда костная ткань без нагрузки уже истончилась и стала непригодной для установки импланта. Поэтому в большинстве случаев пациента ожидает имплантация с костной пластикой. Это две различные процедуры, которые в некоторых случаях могут проводиться одновременно, но чаще идут одна за другой через определенный промежуток времени.
Все зависит от состояния костей челюсти и выбранного метода наращивания. Например, имплантацию после костной пластики методом закрытого синус-лифтинга можно проводить сразу же, а аутогенная трансплантация потребует нескольких месяцев на заживление. В любом случае врач обязательно расскажет обо всех нюансах костной пластики при имплантации зубов.
Есть ли альтернативы костной пластике челюстей?
Существует множество видов имплантов, самые распространенные – это импланты корневидной формы. Стоматологи любят их за надежное крепление, хорошую приживаемость и предсказуемые результаты. Однако установка корневидных имплантов требует большого объема костной ткани и поэтому почти всегда предваряется костной пластикой.
Чтобы избежать операции по наращиванию кости с длительным заживлением, можно, например, прибегнуть к базальной имплантации – методике, при которой импланты устанавливаются в более глубокие и плотные костные слои. Такая операция позволяет обойтись без пластики и моментально нагрузить имплант, однако у нее есть ряд ограничений. Например, базальная имплантация возможна, только если у пациента отсутствуют подряд три и более зуба – одну коронку таким образом поставить не удастся.
Некоторые производители имплантов предлагают системы, предназначенные для установки в тонкую кость без дополнительных операций. Как правило, такие импланты короче и тоньше классических, их установка менее травматична и не требует предварительных манипуляций по наращиванию кости. Однако у таких имплантов гораздо меньшая площадь соприкосновения с тканями, что, конечно же, сказывается на их стабильности и долговечности.
Человеческий организм может формировать костную ткань самостоятельно. В естественных условиях это происходит либо в процессе роста, либо при переломах, когда восстановление ткани запускается и регулируется гормональными системами организма.
Локальное введение костного морфогенетического протеина имитирует процесс, аналогичный восстановлению костей после травмы. Происходит естественная стимуляция регенеративных механизмов, и костные клетки как бы притягиваются в места, нуждающиеся в наращивании костной ткани для имплантации.
Таким образом, необходимость в хирургической остеопластике с применением костного материала в некоторых случаях отпадает: организм сам формирует кость в нужном месте.
Левин Д.В., главный врач Центра Приватной Стоматологии
Преимущества и недостатки костной пластики
Основное преимущество костной пластики – это возможность полностью восстановить объем костной ткани даже при сильной атрофии. Наращивание кости гарантирует в дальнейшем надежное закрепление искусственного корня и длительное беспроблемное ношение имплантов.
К недостаткам костной пластики можно отнести следующее:
- 1. Болевые ощущения (как и после любой операции). При заживлении без осложнений они легко купируются обезболивающими препаратами и проходят в течение 2-3 дней.
- 2. Длительная реабилитация. Некоторые методы костной пластики требуют длительного заживления и регенерации прооперированной челюсти. Иногда промежуток между остеопластикой и непосредственно имплантацией может составлять несколько месяцев.
- 3. Риск осложнений, к которым относятся воспалительные процессы и вероятность отторжения костного блока. Впрочем, если операция проведена качественно, а пациент соблюдал все рекомендации врача, то риск осложнений минимален.
Операция по наращиванию кости требует от хирурга мастерства и предельной аккуратности. Цена костной пластики зависит от квалификации хирурга, выбранных для трансплантации материалов, а также от объема дополнительных услуг, включенных в пакет клиники. Очень часто цена на костную пластику в стоматологиях завышена, поскольку врачи не обладают должным уровнем профессионализма и делают операцию намного дольше, чем она того требует. Не удивительно, что цены на костную пластику при имплантации зубов отпугивают пациентов.
Важные вопросы о костной пластике в имплантологии
Больно ли делать костную пластику?
Болевые ощущения во время и после операции костной пластики зависят, в первую очередь, от ее вида: например, закрытый синус-лифтинг будет гораздо менее болезненным, чем аутогенная трансплантация. Но остеопластика в любом случае проводится под местной анестезией или наркозом. На период реабилитации врач назначает обезболивающие препараты. Если реабилитация приходит без осложнений, то необходимость в обезболивании пропадает через несколько дней.
Как проходит восстановление после костной пластики?
Первичная реабилитация после костной пластики в имплантологии включает в себя, помимо обезболивания, прием антигистаминных препаратов и антибиотиков, а также проведение местных обеззараживающих процедур с использованием антисептических препаратов. В первые дни после операции стоит избегать перегрева и переохлаждения, рекомендуется спать на высоких подушках и употреблять полужидкую пищу. Нельзя курить, пить напитки через соломинку, посещать баню и сауну. Стоит воздержаться от авиаперелетов. Подробнее об ограничениях читайте здесь.

Левин Дмитрий Валерьевич
Главный врач Центра Приватной Стоматологии "Доктор Левин", кандидат медицинских наук, врач высшей категории
- Задать вопрос
- Записаться на консультацию
Согласно действующему законодательства Российской Федерации, больничный лист, он же листок нетрудоспособности, выдается только застрахованным гражданам РФ и зарегистрированным лицам, проживающим…
Кровотечение относится к числу наиболее опасных осложнений в стоматологической хирургии и может возникнуть как в процессе выполнения оперативного вмешательства, так…
Для многих пациентов проведение синус лифтинга и других вариантов костной пластики является необходимым для последующей имплантации зубов. Остеопластические операции благодаря…
Чтобы понять, почему происходит расхождение швов после синус лифтинга и костной пластики, сначала нужно разобраться в методах оперативного вмешательства. Синус…
Все права защищены. Без согласования с автором перепечатка и использование для контента веб-сайтов запрещены. 4 часть ГК РФ. Статья 1274. Цитирование в разумных пределах допускается с обязательным указанием имени автора и источника заимствования с обязательной Активной ссылкой. Imperitia pro culpa habetur (Незнание закона не является оправданием).
Костная пластика — это хирургическая процедура, которая использует костный трансплантат для ремонта и восстановления пораженных опухолями, инфекциями или поврежденных при травме костей. Костный трансплантат — это операция выбора для восстановления костей практически в любом месте человеческого тела.
Для выполнения трансплантации хирург может взять кость с бедер, ног или ребер. Иногда хирурги также используют костную ткань, взятую от умерших, для выполнения костной трансплантации.
Основа костной пластики
Большая часть человеческого скелета состоит из костного матрикса. Это твердый материал, который помогает придать костям силу. Внутри матрикса находятся живые костные клетки. Они составляют и поддерживают эту матрицу, структуру костных балок. Клетки в этом матриксе могут помочь восстановить и излечить кость при острой необходимости.
Когда человек ломает кость, немедленно начинается процесс заживления. Пока разрыв в структуре кости не слишком велик, активные костные клетки (остеокласты) могут его починить.
Однако иногда перелом приводит к большой потере кости, — например, когда большой кусок кости рассыпается, дробится. В этих случаях собственная кость не может полностью зажить без костного трансплантата. Во время трансплантации кости, хирург вставляет новый кусок кости в то место, где кость должна заживать или соединяться с соседними отломками. Клетки внутри новой кости могут затем прикрепиться к старой кости.
Хирурги часто выполняют пересадку кости, как часть другой медицинской процедуры. Например, если у пациента тяжелый перелом бедра, лечащий врач может выполнить пересадку кости при выполнении необходимых операций по восстановлению скелета. Также лечащий врач может сделать надрез на бедре, чтобы взять небольшой кусочек бедренной кости, используя его для выполнения трансплантации.
Как правило, манипуляции проводят под общим наркозом, чтобы пациент был неподвижен и обезболен.
Зачем нужна костная пластика – показания для операции
Пациенту может понадобиться пересадка кости, чтобы способствовать заживлению и росту костей по ряду различных медицинских причин.
- Первоначальный перелом, который, как подозревает лечащий врач, не заживет без трансплантации.
- Перелом, который пациент ранее не лечил с помощью трансплантата, и который плохо зажил.
- Заболевания костей — такие, как остеонекроз или рак.
- Операция по сращению тел соседних позвонков (которая может понадобиться при нестабильности позвоночника).
- Зубная имплантация (которая может понадобиться, если пациент хочет заменить отсутствующие зубы имплантами).
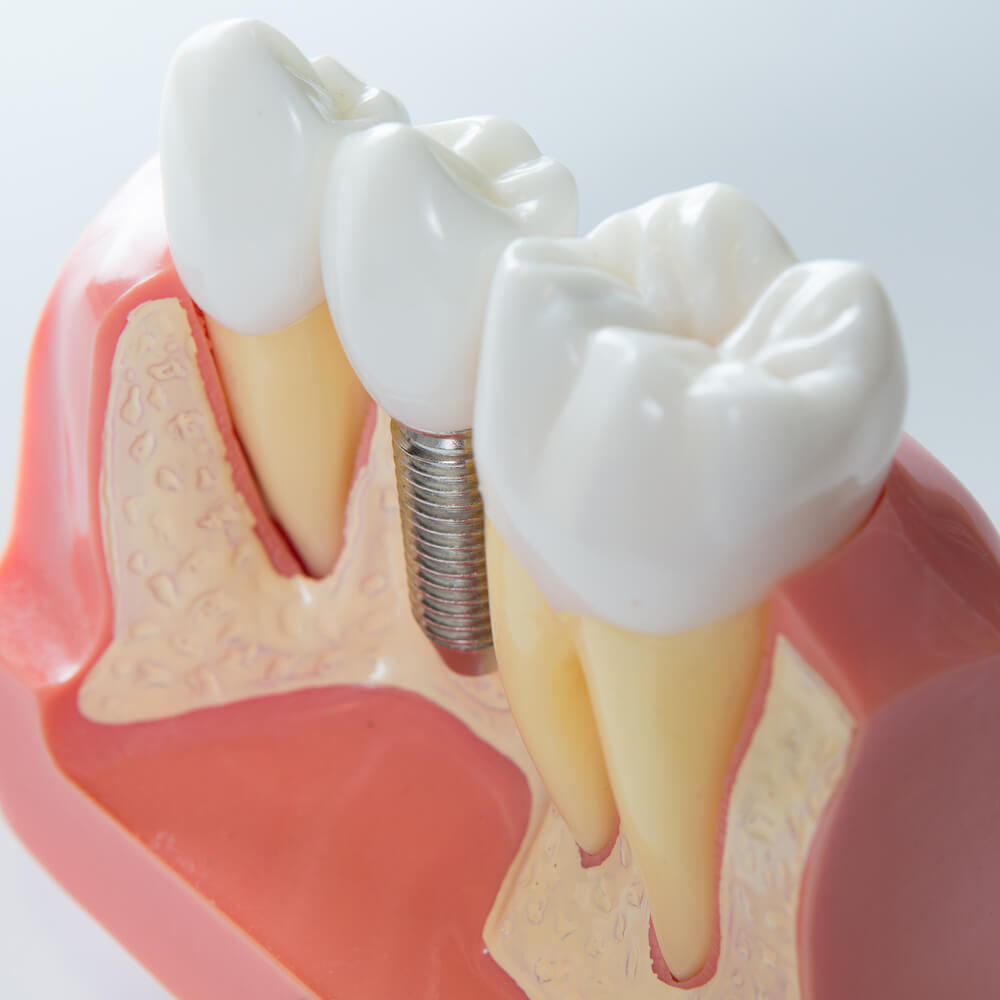
Хирургически имплантированные устройства, как при полной замене коленного сустава, способствуют росту кости вокруг структуры. Эти костные трансплантаты могут служить основой для роста новой живой кости. Бедра, колени и позвоночник являются общими местами для пересадки кости, но пациенту может понадобиться пересадка кости из другого участка на собственном теле.
Это не понадобится, если при операции используется донорская кость, но донорская кость имеет свои небольшие риски. Нужно обсудить со своим врачом о том, какой вариант лучше в конкретном случае.
Каковы риски костной пластики?
Костная трансплантация, как правило, безопасна, но она имеет некоторые редкие риски.
- Инфекция
- Кровотечение
- Тромбоз
- Повреждение нерва
- Осложнения от анестезии
- Инфекция от донорской кости (очень редко)
Существует также риск того, что собственная кость может плохо заживать даже с костным трансплантатом. Многие из конкретных рисков будут варьировать, в зависимости от точной причины применения костного трансплантата. Эти причины включают в себя тот факт, используется ли донорская ткань, другие осложняющие медицинские условия и возраст пациента. Например, костный трансплантат вряд ли будет хорошо приживаться, если пациент курит или у него имеется диабет.
Как подготовиться к пересадке кости?
Стоит подробно обсудить с лечащим врачом вопрос о том, как подготовиться к операции с использованием костного трансплантата.
- Нужно сообщить своему врачу обо всех лекарствах, которые принимаются, в том числе о безрецептурных препаратах, таких как аспирин. Нужно спросить, следует ли прекратить принимать какие-либо лекарства раньше времени, — например, разжижители крови.
- Если пациент курит, нужно попробовать бросить курить перед процедурой, чтобы ускорить заживление.
- Также, нужно сообщить своему врачу о любых изменениях общего состояния здоровья, — например, о недавней лихорадке.
Перед процедурой могут потребоваться дополнительные исследования – такие, как рентген, компьютерная томография или магнитно-резонансная томография (МРТ).
Нельзя есть и пить после полуночи перед процедурой.
Что происходит во время пересадки кости – этапы операции
Детали конкретной операции по пересадке кости будут сильно различаться, в зависимости от причины планируемого вмешательства. Нужно спросить врача о деталях вашей конкретной операции.
Хирург-ортопед выполнит процедуру с помощью команды медицинских работников.
- Пациент получит анестезию, чтобы он не чувствовал боли или дискомфорта во время процедуры. Анестезиолог будет внимательно следить за всеми жизненными показателями – такими, как частота сердечных сокращений и артериальное давление — во время операции.
- После обработки пораженного участка, оперирующий хирург сделает разрез через кожу и мышцы, окружающие кость, которая будет получать костный трансплантат.
- В некоторых случаях хирург также сделает другой разрез, чтобы собрать костный трансплантат. Это может быть материал от собственной бедренной кости, кости ноги или ребер. Используя специальные инструменты, лечащий хирург удалит небольшую часть кости.
- Затем хирург поставит костный трансплантат между двумя кусочками кости, которые должны расти вместе. В некоторых случаях, лечащий врач может закрепить костный трансплантат с помощью специальных винтов, также он сделает любой другой необходимый ремонт костей.
- Слои кожи и мышц вокруг донорской кости будут закрыты хирургическим путем, — и, если необходимо, вокруг места, где была собрана пораженная кость.
После пересадки кости — возможные риски и осложнения, их профилактика
Нужно заранее поговорить со своим врачом о том, что можно ожидать после операции.
- Пациент может почувствовать боль после процедуры, но обезболивающие лекарства могут помочь ее облегчить.
- Проводится серия рентгеновских снимков, решается вопрос о выписке пациента домой.
- Затем лечащий врач предоставит пациенту подробные инструкции о том, как он может перемещать область, которая получила костный трансплантат. Как правило, это требует, чтобы область некоторое время оставалась неподвижной. Для этого может потребоваться шина или скоба. Пациент также, вероятно, должен избегать давления веса тела в этой области.
- Прооперированному может потребоваться физиотерапия для восстановления силы и гибкости мышц.
- Возможно, также потребуется принимать лекарства для предотвращения образования тромбов (разжижители крови) некоторое время после операции. Лечащий врач может попросить, чтобы пациенты не принимали определенные безрецептурные лекарства от боли, потому что некоторые из них могут помешать заживлению кости.
- Специалист может посоветовать придерживаться диеты с высоким содержанием кальция и витамина D при заживлении костей.
- Если пациент курит, то ему нужно будет бросить курить, потому что, это может помешать процессу восстановления.
Некоторое время из разреза может вытекать жидкость. Это нормально. Но немедленно нужно сообщить своему врачу, если выделение жидкости является серьезным и обильным, кровянистым или гнойным.
Кроме того, важно рассказать врачу, если операционная рана покраснела или припухла, если возникла сильная боль, потеря чувствительности, высокая температура или озноб.
Нужно также согласовать последующие встречи. Возможно, пациенту понадобится удалить швы или скобы через неделю, или около того, после операции. Затем лечащий врач может сделать серию рентгеновских снимков, чтобы увидеть, насколько хорошо заживает восстановленная кость.
Виды и варианты костной пластики
Большое разнообразие видов и вариантов костной пластики требует их систематизации, что имеет и теоретическое, и практическое значение (схема 13.1.1).
Биологическая характеристика пересаженной кости играет важную роль и в значительной мере определяет как содержание, так и исходы операций.
Идентичность антигенной структуры костных аутотрансплаитатов тканей воспринимающего ложа определяет более благоприятный ход репаративных процессов после аутопластических операций и преимущества аутокостного материала в клинической практике.
Широко распространено использование аллотрансплантатов (участков костей, взятых у трупов), консервация которых осуществляется путем замораживания или обработки различными консервантами. Пока еще не получили широкого применения ксеногенные ткани (от животных) в связи с их высокой реактогенностыо.
Особое место среди костно-пластических материалов занимают брефотрансплантатыкостные ткани, взятые у мертворожденных либо умерших новорожденных. Их важной особенностью является относительная невыраженность антигенных свойств, что позволяет определить их положение как промежуточное между ауто и аллотрансплантатами.
Структура, размеры и форма пересаженной кости. Определяют площадь контакта трансплантата с окружающими тканями и скорость проникновения в него клеток воспринимающего ложа. Известно, что кортикальные (пластинчатые) трансплантаты медленнее подвергаются перестройке, чем губчатые. Участки кости могут быть смешанными по структуре и иметь в своем составе и губчатую, и кортикальную ткань.
Существенное значение имеют размеры и форма пересаженной кости. Чем меньше размеры костных фрагментов и чем больше площадь их поверхности, тем лете могут быть обеспечены питание глубоких слоев клеток пересаженной кости за счет диффузии, а также их перестройка под действием окружающих тканей.
При использовании крупных аутотрансплантатов сохранение жизнеспособности глубоких слоев клеток может быть обеспечено лишь путем восстановления кровоснабжения. Если же пересажена крупная аллокость, то гибель ее клеток неизбежна. Процессы замещения последних клетками окружающих тканей могут протекать в течение многих лет и так и не завершиться окончательно. Те же изменения возникают относительно быстро при использовании трансплантатов малых размеров, и в частности костной стружки.
Варианты питания пересаженной кости. Сохранение питания пересаженных тканей имеет при костной пластике первостепенное значение. Известно, что восстановление кровоснабжения сохраняет пластические свойства пересаженной аутокости, что приводит к ее приживлению в воспринимающем ложе в сроки, близкие к срокам сращения при переломах. Исключительно важна и способность к относительно быстрой перестройке в соответствии с условиями механической нагрузки. В настоящее время изучаются возможности пересадки и кровосиабжаемых аллотрансплантатов.
Для некровоснабжаемых фрагментов кости единственным путем питания в первые дни после пересадки является диффузия питательных веществ из окружающих тканей. В последующем вторым источником становится постепенное восстановление кровообращения путем соединения сосудов трансплантата с сосудами окружающих тканей.
Связь пересаженной кости с донорским ложем. Сохранение связей костного фрагмента (а следовательно, и источников питания) с донорским ложем определяет и его потенциальные биологические возможности. С одной стороны, сохранение источника кровоснабжения качественно улучшает пластические свойства пересаженных тканей. С другой — питающая ножка ограничивает возможность перемещения кости.
Соответственно выделяют и виды костной пластики: свободную, несвободную и комбинированную (схема 13.1.2). Последняя предполагает одновременное использование двух методов пересадки костей.
Остеогенез при костной пластике
Аутопластика. При использовании кровоснабжаемых аутотрансплантатов жизнеспособность кости сохраняется, в связи с чем течение репаративных процессов может практически не отличаться от остеогенеза при обычном переломе.
Еще в начале XX в. было установлено, что некровоснабжаемые костные участки ребра, большеберцовой и подвздошной костей постепенно рассасываются при их пересадке в подкожную жировую клетчатку живота и шеи, а также при имплантации в мышечную ткань. Однако они, напротив, сохраняют свою структуру, находясь в непосредственном контакте с костным ложем. При этом может наступить сращение, процессы которого по своему характеру аналогичны процессам остеорепарации при переломах, хотя и протекают значительно медленнее.
С накоплением научных фактов большинство исследователей пришли к одному выводу: остеоциты в составе некровоснабжаемого костного аутотрансплантата способны к выживанию и могут участвовать в последующих репаративных процессах, однако масштабы сохранения жизнеспособности пересаженной костной ткани определяются многими факторами, среди которых наиболее важными являются структура трансплантата (кортикальные, губчатые), его размеры (площадь поверхности, толщина), степень васкуляризации воспринимающего ложа и характер фиксации. Так, по данным A.Berggren и соавт. (1982), выживают в среднем около 30% клеток при пересадке губчатого и лишь 3% при пересадке кортикального аутотрансплантата.
В любом случае в первые 2 нед происходит гибель клеток, лишенных питания. В последующем кортикальные аутотрансплантаты, имеющие незначительные остеогенетические возможности, играют главным образом роль остеокондуктора, медленно реваскуляризуясь. Мертвые участки кости под влиянием сосудистой инвазии из окружающих тканей подвергаются резорбции с образованием пор и полостей. На этом месте формируется новая кость за счет плюрипотентных клеток костного мозга и окружающих тканей.
Губчатые участки кости, напротив, имеют большие остеогенетические потенции, которые могут проявляться образованием кости уже на 2-й неделе после пересадки.
Алло- и ксенопластика. В отличие от аутопластического материала клеточные элементы алло- и ксенотрансплантатов при пересадке всегда погибают. Мертвая кость фактически становится инородным телом, реакция на которое определяется различиями в антигенной структуре белков, образующих вещество трансплантата и ткани воспринимающего ложа, а также состоянием иммунной системы организма.
Функция костных трансплантатов и влияние различных факторов. По современным представлениям, костный трансплантат имея три физиологические функции. Во-первых, это остеоиндукция (образование новой кости), которая характерна для кровоснабжаемых аутотрансплантатов и лишь частично — для некровоснабжаемого аутопластического материала.
Во-вторых, эти же виды трансплантатов могут стать источниками костеобразующш клеток. В-третьих, все разновидности кровоснабжаемых костных трансплантатов способны (в различной степени) к остеокондукции, т. е. являются матриксом, на котором откладывается вновь образованная кость. При каждом варианте костной пластики существуют свои возможности в реализации этих функций, что в значительной степени определяется рядом факторов (табл. 13.2.1).
Отметим важную роль состояния воспринимающего ложа. В хорошо кровоснабжаемых тканях процессы приживления и перестройки любой пересаженной кости протекают значительно быстрее и благоприятнее, чем в рубцово-измененном ложе.
В последнем случае транспортировка питательных веществ и клеточных элементов в зону остеогенеза резко замедляется и может оказаться недостаточной для достижения цели операции. Снижение уровня кровоснабжения тканей воспринимающего ложа играет сравнительно несущественную роль при пересадке кровоснабжаемых аутотрансплантатов, но имеет исключительное значение при использовании некровоснабжаемой аутокости, питание которой в первое время осуществляется лишь за счет диффузии веществ из окружающей среды.
На выживание и участие отдельных клеток трансплантата в репаративных процессах влияют и такие условия, как состояние внутренней среды организма, расстояние от костных клеток до источника кровоснабжения, показатели диффузии экстрацеллюлярной жидкости, наличие барьеров на пути питания и, наконец, формирование электрических полей.
Фиксация трансплантата и площадь его соприкосновения с реципиентным костным ложем во многом определяют ход остеогенетических процессов, скорость сращения и перестройки трансплантата. При лечении больных с дефектами костей конечностей значение этих факторов, как правило, более велико, чем при лечении больных с переломами той же локализации.
Ход репаративных процессов по понятным причинам во многом определяется общим состоянием и возрастом больных. При нормальных показателях гомеостаза, у молодых людей и особенно у детей возможности костно-пластических процессов несравнимо выше, чем у лиц пожилого возраста.
Выбор метода костной пластики
Взгляды хирургов на показания к использованию различных методов костной пластики существенно изменялись на протяжении истории развития костно-пластической хирургии. С современных позиций, костная пластика не показана при краевых дефектах и костных полостях, когда механическая прочность участка кости снижается несущественно.
В этих случаях достаточно заполнить полость путем пломбировки мышечными или другими мягкотканными лоскутами. При относительно небольших тотальных дефектах кости решением проблемы может быть остеосинтез костных отломков с укорочением, что на верхней конечности может не сопровождаться заметным нарушением функции.
Показания к костной пластике возникают в двух случаях: 1) при краевых дефектах костей, если их образование сопровождается значительным снижением механической прочности кости и, таким образом, может привести к патологическому перелому; 2) при тотальных дефектах трубчатых костей, когда остеосинтез с укорочением невозможен либо значительно нарушает функцию конечности.
Показания к использованию различных методов костной пластики определяются многими факторами. Значительные расхождения в точках зрения по этому вопросу определяются тремя основными причинами. В первую очередь, это связано с тем, что лишь немногие хирурги хорошо владеют всеми известными методами костной пластики.
Во-вторых, для того чтобы оценить опыт костно-пластических операций, необходимо наблюдение за больными в течение 5—10 лет. В-третьих, исключительное разнообразие вариантов возникновения дефектов костей и условий проведения операций затрудняет для каждого автора выделение достаточно однородных групп пострадавших, обследование которых позволило бы прийти к достоверным выводам.
В микробнозагрязненной или инфицированной ранах предпочтение должно быть отдано кровоснабжаемым аутотканям (в том числе кожно-костным комплексам), которые значительно более устойчивы к развитию инфекции. При диафизарных дефектах величиной до 8—10 см широкое распространение в нашей стране получила костная пластика по Илизарову. Могут использоваться кровоснабжаемые и некровоснабжаемые костные трансплантаты, а также различные сочетания некровоснабжаемых ауто- и аллотканей.
При дефектах костей большей величины значительными преимуществами обладают методы свободной аутопластики, в частности — кровоснабжаемыми трансплантатами, которые позволяют решить проблему в относительно короткие сроки. Менее эффективна при лечении данной категории больных костная пластика по Илизарову в связи с исключительной продолжительностью лечения.
Несмотря на неоднозначность подходов хирургов к выбору метода лечения больных в некоторых случаях, накопленный опыт уже определил приоритеты. Так, при значительных по величине дефектах одной или обеих костей предплечья предпочтение может быть отдано пересадке кровоснабжаемых аутотрансплантатов из малоберцовой кости.
При сочетании дефекта кости с дефектом кожи и(или) обширными Рубцовыми изменениями тканей наилучшим выходом из положения часто является пересадка кровоснабжаемого кожно-костного комплекса (например, малоберцовая кость с кожно-фасциальным лоскутом, паховый лоскут с участком подвздошной кости и др.).
Наконец, при аваскулярных ложных суставов. Вышеизложенные положения соответствуют взглядам далеко не всех специалистов. Подходы к решению проблем костной пластики всегда индивидуальны, и искусство хирурга в том и состоит, чтобы найти оптимальный метод лечения (или их сочетание) для каждого конкретного больного.
Читайте также:


