Костно суставной туберкулез хирургия
Поражение туберкулёзом костей и суставов бывает вторичным. Наиболее часто происходит поражение лёгких, затем - лимфатических узлов и серозных оболочек, а затем - костей и суставов (10% всех локализаций туберкулёза).
Основная локализация туберкулёза при поражении костей - эпифизы длинных трубчатых костей и диафизы фаланг пальцев. При костно-суставном туберкулёзе наиболее часто страдают позвоночник (туберкулёзный спондилит - 40%), тазобедренный сустав (туберкулёзный коксит - 20%), коленный сустав (туберкулёзный гонит - 15-20%).
Туберкулёз костей и суставов развивается при переносе микобактерий туберкулёза из первичного очага или очагов в других органах гематогенным путём. В месте оседания бактерий Коха появляется туберкулёзный бугорок, воспаление начинается с костного мозга растущего эпифиза у детей, где отмечают замедленный кровоток. Так образуется первичный остит, или туберкулёзный остеомиелит. Туберкулёзные бугорки подвергаются творожистому некрозу, вокруг них образуются новые бугорки, сливающиеся с первыми, конгломерат подвергается некрозу с образованием вокруг него грануляций, которые затем также некротизируются. Распространение некроза приводит к тому, что участок костной ткани, находящийся в некротических массах, полностью отделяется от прилегающей кости - формируется костный секвестр. Прогрессирующее развитие очага туберкулёзного воспаления распространяется на сустав с образованием бугорков в тканях суставной сумки с последующим творожистым некрозом и разрушением суставных хрящей и прилежащих участков костной ткани. Лишь в 5% случаев встречают первичное поражение синовиальной оболочки (туберкулёзный синовит), в таких случаях процесс протекает благоприятно, без разрушения суставных концов костей.
В течении костно-суставного туберкулёза выделяют три фазы (по П.Г. Корневу):
• I фаза - преартритическая: формирование костного очага в эпифизе кости около сустава;
• II фаза - артритическая: переход воспаления с кости на сустав с развитием вторичного артрита;
• III фаза - постартритическая: исход заболевания, стабилизация процесса.
Такое деление костно-суставного туберкулёза по фазам определяет клиническую картину заболевания и лечебные мероприятия.
Обследование больного происходит по общепринятой схеме: выясняют жалобы, анамнез, проводят клиническое обследование. В начале заболевания больные жалуются на ухудшение аппетита, быструю утомляемость, усталость при ходьбе, пониженную массу тела, субфебрильную температуру тела. При положительной туберкулиновой пробе эти признаки объединяют в синдром общей туберкулёзной интоксикации.
При сборе анамнеза заболевания выясняют последовательность его развития: сначала нарушение функций конечности, затем присоединение болей при движении, чаще в области спины, тазобедренного и коленного суставов. Боли, как правило, усиливаются при ходьбе, наклоне туловища. Следует выяснить наличие туберкулёза у родителей, возможного контакта с больными открытой формой туберкулёза, провоцирующих моментов - травмы, перенесённых инфекционных заболеваний.
При осмотре больного отмечают снижение массы тела (худобу), атрофию мышц одной из конечностей, бледность кожных покровов и слизистых оболочек.
Таблица 12. Дифференциально-диагностические признаки хронического гематогенного остеомиелита и туберкулёза костей
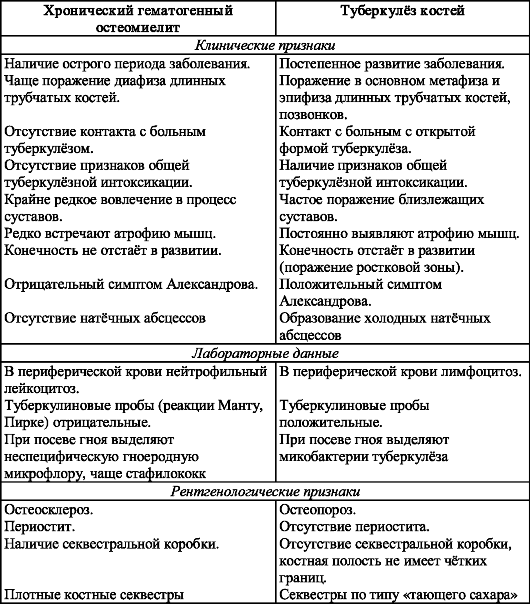
Туберкулёз костей следует дифференцировать с хроническим гематогенным остеомиелитом (табл. 12).
Туберкулёз позвоночника (туберкулёзный спондилит) -наиболее частая локализация туберкулёза костей. Болеют преимущественно дети в раннем возрасте. Происходит поражение двух-четырёх позвонков, чаще в грудном, реже - в поясничном отделе позвоночника. Клинические признаки зависят от фазы развития процесса.
Для преспондилолитической фазы (туберкулёзный процесс локализован в теле позвонка) характерны признаки общей туберкулёзной интоксикации, ребёнок плохо ест, худеет, капризничает, реакция Манту положительная, отмечают лимфоцитоз, увеличение СОЭ. Клинические проявления со стороны позвоночника отсутствуют. Для установления диагноза большое значение имеет рентгенография позвоночника: определяют очаг остеопороза и деструкции в теле позвонка.
Спондилолитическая фаза (разрушение тела позвонка и распространение процесса на межпозвонковые диски и окружающие мягкие ткани), кроме общих проявлений туберкулёзного процесса, характеризуется появлением болей при наклоне туловища и вследствие этого ограничением движений позвоночника: ребёнок не может поднять предмет с пола и вынужден для этого присесть. При осмотре позвоночника выявляют его искривление, выступание остистого отростка, горб, а также симптом вожжей Корнева - напряжение мышц спины (в виде тяжей, идущих от углов лопаток к по- ражённому туберкулёзом позвонку) при разгибании туловища и боль при надавливании на выступающий остистый отросток. В этой фазе заболевания появляются натёчные абсцессы (рис. 162) и гнойные свищи. Смещение позвонков может привести к сдавлению спинного мозга и развитию параличей конечностей, нарушению мочеиспускания и дефекации.
Рентгенологически определяют разрушение тел позвонков (они сплющены - признак патологического компрессионного перелома позвонка), тени натёчных абсцессов.
Постспондилолитическая фаза характеризуется стиханием воспалительных явлений. Могут оставаться натёчные абсцессы, свищи и нарушения спинномозговой иннервации.
Туберкулёзный коксит чаще встречают у детей 3-7 лет. Это поражение выявляют в 20% случаев всех костно-суставных туберкулёзных заболеваний, оно занимает по частоте второе место. Патология проявляется признаками туберкулёзной интоксикации, болью, усиливающейся при ходьбе. Дети быстро утомляются. Боль локализуется в тазобедренном суставе, иррадиирует в коленный сустав. Развивается атрофия мышц. Ребёнок принимает вынужденное положение (бедро приведено и согнуто), при котором вследствие расслабления капсулы сустава боль стихает. Паховые и ягодичные складки сглажены. Могут быть гнойные свищи.
При рентгенологическом исследовании выявляют сужение суставной щели, выраженный остеопороз, разрушение головки бедренной кости или вертлужной впадины.
Туберкулёзный гонит. Поражение коленного сустава туберкулёзным процессом встречают в большинстве случаев у детей раннего возраста.
По частоте туберкулёзный гонит занимает третье место (15-20%) среди костно-суставных туберкулёзных заболеваний. Различают преартритическую стадию, когда процесс локализован в эпифизе кости, и артритическую - при распространении процесса на сустав.
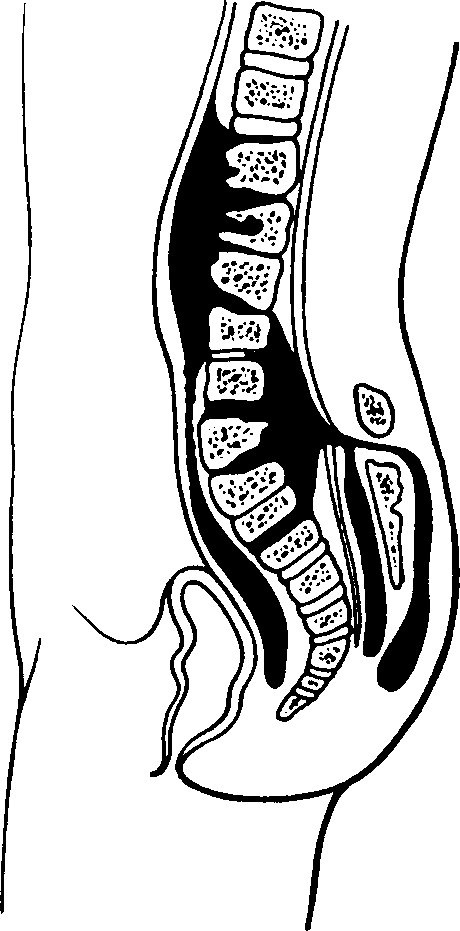
Рис. 162. Натёчные абсцессы при туберкулёзе позвоночника.
В преартритической стадии основные признаки - синдром общей туберкулёзной интоксикации и функциональные нарушения со стороны конечности: больной ребёнок тянет ногу при ходьбе, хромает, быстро утомляется. Боль отсутствует.
В артритической стадии появляется боль в суставе, последний увеличивается в объёме, кожа над ним гладкая, блестящая, контуры сустава сглажены, сустав приобретает веретенообразную форму. Определяют симптом баллотирования надколенника: при надавливании на коленную чашечку она погружается, а как только надавливание прекращается, возвращается в исходное положение. Больной держит ногу в полусогнутом положении. Гнойные свищи образуются редко, из них с гноем отходят мелкие костные секвестры. По сравнению со здоровой ногой окружность сустава увеличена, а окружность конечности в области бедра уменьшена. Кожная складка на наружной поверхности бедра больной ноги толще, чем на здоровой (симптом Александрова).
При рентгенологическом исследовании выявляют остеопороз суставных концов костей, сужение суставной щели, а в далеко зашедших случаях - разрушение суставных концов костей.
Туберкулёз костей пальцев кисти и стопы встречают у детей первых лет жизни. Больные жалуются на боль в пальце, усиливающуюся при движении. Палец веретенообразно утолщён, кожа гиперемирована, отёчна. При рентгенологическом исследовании отмечают остеопороз с выраженной периостальной реакцией фаланг.
Лечение. Терапия туберкулёза костей и суставов комплексная, предусматривает как консервативные, так и оперативные средства. Большое значение имеют рациональное питание с достаточным содержанием белков, витаминов, микроэлементов, а также климатотерапия. Лечение длительное, его проводят в специальных лечебных учреждениях.
Антибактериальная терапия предусматривает применение противоту- беркулёзных антибиотиков (рифампицина, циклосерина, канамицина), химических антибактериальных препаратов направленного действия.
С самого начала необходимо создать покой поражённому органу, что предупреждает деформацию костей и создаёт благоприятные условия для течения процесса.
С этой целью используют различные шины, корсеты, туторы, гипсовые повязки, гипсовые кроватки. Иммобилизацию проводят до затихания процесса, после чего разрешают поднимать больного. При туберкулёзном спондилите рекомендуют ношение корсета в течение нескольких лет.
Важное место в комплексном лечении занимает хирургическая операция.
Радикальная операция: некрэктомия - удаление туберкулёзных очагов из тел позвонков и эпифизов костей при расположении их около суставов; резекция кости - удаление суставного конца кости при её разрушении (рис. 163, 164).
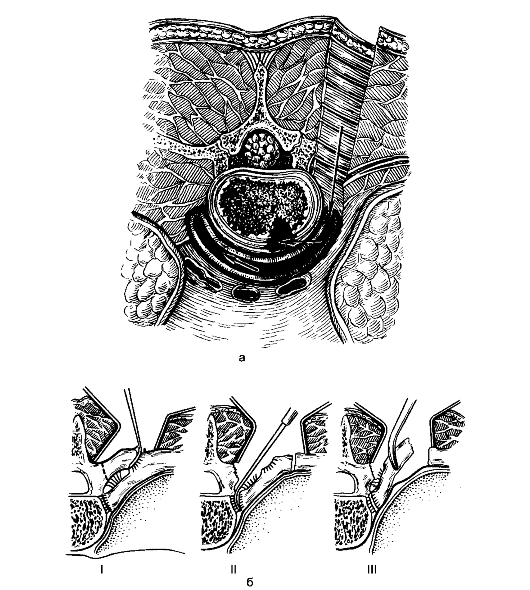
Рис. 163. Доступ к телам грудных позвонков: а - костотрансверзэктомия; б - этапы (I-III) костотрансверзэктомии.
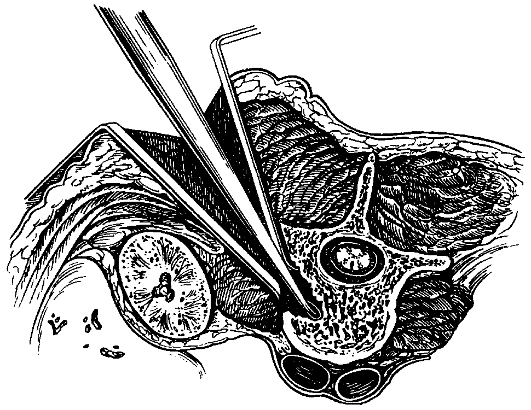
Рис. 164. Доступ к поясничным позвонкам, обработка очага деструкции тела поясничного позвонка.
Лечебно-вспомогательная операция: артродез - создание неподвижности в суставе, особенно при туберкулёзном спондилите (спондилодез), при котором фиксируют позвоночник с помощью костных трансплантатов или металлических конструкций. При сдавливании спинного мозга применяют ламинэктомию.
Корригирующие и восстановительные операции осуществляют с целью восстановления функций органа (конечности, сустава, позвоночника). Эти операции выполняют после ликвидации воспалительного процесса. К ним относят остеотомии и трепанацию сустава.
ХРОНИЧЕСКАЯ СПЕЦИФИЧЕСКАЯ ГНОЙНАЯ ИНФЕКЦИЯ.
Этот вид заболеваний вызывается специфическими возбудителями и имеет определённую клиническую картину первично хронического воспаления.
Хирургический туберкулёз.
Заболевания, входящие в группу хирургического туберкулёза имеют различную локализацию, вызываются микобактериями туберкулёза и лечатся хирургическим путём.
Возбудители туберкулёза проникают в организм человека аэрогенным, алиментарным путями и через повреждения покровных тканей. После развития первичного очага дальнейшее распространения возбудителей происходит гематогенным, лимфогенным и контактным путями.
К хирургическому туберкулёзу относятся: костно-суставной туберкулёз, туберкулёз лимфатических узлов, а также поражения серозных оболочек, органов мочеполовой системы, лёгких и др. органов.
Туберкулёз костей и суставов.
Этиология и патогенез. Заболевание развивается при переносе микобактерий туберкулёза из первичного очага гематогенным путём. Воспаление начинается с костного мозга. В месте оседания бактерий Коха образуется туберкулёзный бугорок. Образуется первичный остит или туберкулёзный остеомиелит. Туберкулёзные бугорки подвергаются казеозному некрозу, вокруг них образуются новые очаги. Конгломерат подвергается некрозу с образованием вокруг грануляций, которые затем также некротизируются. Участок костной ткани, находящийся в некротических массах, отделяется от прилегающей кости – формируется туберкулёзный секвестр. Прогрессирующее воспаление распространяется на сустав с образованием новых туберкулёзных очагов в тканях суставной сумки с последующим их творожистым распадом и разрушением суставных хрящей и прилежащих участков костной ткани. Основной локализацией поражения при туберкулёзе длинных трубчатых костей являются эпифизы. Однако возникающий в редких случаях туберкулёзный синовиит протекает благоприятно, без разрушения эпифизов.
В течение туберкулёза костей и суставов выделяют три фазы:
1 фаза – пре артритическая: формирование очага деструкции в эпифизе;
2 фаза – артритическая: переход воспаления с кости на другие ткани сустава с развитием вторичного артрита;
3 фаза – пост артритическая: фаза последствий перенесённого остеомиелита.
Наиболее частыми формами костно-суставного туберкулёза являются: туберкулёз позвоночника (туберкулёзный спондилит); туберкулёз тазобедренных суставов (туберкулёзный коксит); туберкулёз коленного сустава (туберкулёзный гонит).
Клиническое течение и диагностика. В начале заболевания больные жалуются на ухудшение аппетита, быструю утомляемость. Отмечается снижение массы тела, постоянная субфебрильная температура тела. При положительной туберкулиновой пробе эти признаки объединяются в синдром общей туберкулёзной интоксикации.
При поражении туберкулёзом конечности вначале нарушается её функция, присоединяются боли при ходьбе, наклонах туловища. При осмотре пациента заметно атрофия мышц одной из конечностей.
Для клинического течения костно-суставного туберкулёза, в отличие от гематогенного остеомиелита характерны: контакт с больным открытой формой туберкулёза, постепенное развитие заболевания, наличие признаков общей туберкулёзной интоксикации, атрофия мышц, отставание конечности в росте, образование холодных натёчных абсцессов.
При туберкулёзе костей и суставов в периферической крови наблюдается лимфоцитоз, туберкулиновые пробы положительны, при посеве гноя выделяется палочка Коха.
Туберкулез позвоночника.
Болеют чаще дети 10-15 лет. Заболеванием поражаются 2-4 позвонка в грудном или поясничном отделе.
В преспондилолитической фазе (процесс локализован в теле позвонка) имеются все признаки туберкулезной интоксикации. Местная симптоматика отсутствует. На рентгенограмме выявляется очаг остеопороза и деструкции в теле позвонка.
На рентгенограмме определяется деструкция тел позвонков – признак патологического компрессионного перелома позвоночника, тени натечных абсцессов.
Постспондилолитическая фаза характеризуется стиханием воспаления. Однако натечные абсцессы, свищи, и нарушения иннервации сохраняются.
Туберкулезный коксит.
Заболевание проявляется признаками общей туберкулезной интоксикации, болями, усиливающимися при ходьбе. Боль локализуется в области сустава и иррадиирует в коленный сустав. Развивается атрофия мышц пораженной конечности. Нога занимает вынужденное положение: бедро приведено и согнуто. Паховые и ягодичные складки сглажены. Могут возникнуть свищи.
При рентгенологическом исследовании выявляют сужение суставной щели, выраженный остеопороз, разрушение головки бедра или вертлужной впадины.
Туберкулезный гонит.
В перартритической стадии патологический процесс локализован в эпифизе бедра. Основными клиническими признаками являются нарушение функции конечности на фоне признаков туберкулезной интоксикации: подтягивание ноги при ходьбе, хромота. Следует отметить, что боль отсутствует.
В артритической фазе появляется боль в суставе, он увеличивается в объеме, кожа над ним блестящая, контуры сустава сглажены, сустав приобретает веретенообразную форму. При обследовании выявляется симптом баллотирования надколенника. Конечность в вынужденном положении: согнута в коленном суставе. Образуются свищи, через которые отходят мелкие секвестры. По сравнению со здоровой ногой окружность коленного сустава увеличена, а объем бедра уменьшен. Кожная складка на наружной поверхности пораженного бедра толще, чем на здоровой (симптом Александрова).
При рентгенологическом исследовании определяется остеопороз эпифизов бедра и большеберцовой кости или их полное разрушение, сужение суставной щели.
Принципы лечения костно-суставного туберкулеза. Терапия туберкулеза костей и суставов комплексная. Важное значение имеет рациональное высококалорийное питание.
Антибактериальная терапия предусматривает применение специфических препаратов, хорошо действующих против бактерий Коха (рифампицин, циклосерин, канамицин), химиопрепаратов (изониазид, ПАСК, салюзид, фтивазид и др.).
Пораженная конечность или позвоночник нуждаются в иммобилизации, что предупреждает деформацию костей и возникновение осложнений. С этой целью используют шины, корсеты, тугоры, гипсовые повязки. Обездвижевание проводят до стихания процесса. При туберкулезном спондилите рекомендуется ношение корсета в течение нескольких лет.
Хирургическое лечение. Объем оперативных вмешательств зависит от стадии процесса, локализации очага поражения, степени патологических изменений.
Радикальная операция – некрэктомия – удаление туберкулезных очагов из тел позвонков и из эпифизов костей; резекция кости – удаление метаэпифиза при его разрушении.
Лечебно-вспомогательная операция – артродез – создание неподвижности в суставе, особенно при спондилите (спонидилодез), при котором производят фиксацию позвоночника с помощью металлических пластин или костных трансплантатов. При сдавлении спинного мозга применяют ляминэктомию.
Корригирующие и восстановительные операции выполняют с целью восстановления функции конечности, сустава, позвоночника. Эти вмешательства проводятся после полной ликвидации воспалительного процесса. К ним относятся остеотомии и резекции суставов.
Туберкулезный лимфаденит.
Этиология и патогенез. Различают первичное и вторичное поражение лимфатических узлов. Первичный туберкулезный лимфаденит чаще встречается у детей с активными формами внелегочной формы заболевания. Входными воротами инфекции могут быть миндалины, при поражении которых в процесс вовлекаются шейные или подмышечные лимфоузлы. На фоне старых неактивных туберкулезных изменений в других органах, изолированный туберкулез лимфатических узлов проявляется как вторичный процесс. Микобактерии проникают в лимфоузлы лимфргенным путем из пораженных внутригрудных лимфоузлов, легких и других органов.
Классификация. По морфологическим признакам различают:
- Инфильтративный туберкулезный лимфаденит.
- Казеозный туберкулезный лимфаденит (со свищами или без них).
- Индуративный туберкулезный лимфаденит.
Чаще всего туберкулез поражает шейные, подчелюстные и подмышечные лимфоузлы. В процесс могут включаться несколько групп лимфоузлов с одной или с обеих сторон.
Клиническое течение и диагностика. У детей заболевание начинается остро: отмечаются высокая температура тела, симптомы туберкулезной интоксикации, увеличение лимфатических узлов с выраженными воспалительно-некротическими изменениями и перифокальной инфильтрацией. Для туберкулеза лимфатических узлов характерным признаком является наличие периаденита: пораженные узлы представляют собой единый конгломерат различной величины. У взрослых начало заболевания постепенное, с меньшим увеличением лимфоузлов и более редким образованием свищей в связи с преимущественно продуктивным характером воспаления.
В анамнезе у пациентов контакт с больными открытой формой туберкулеза, положительные туберкулезные пробы. При обследовании могут быть выявлено поражение легких и других органов.
Инструментальными методами диагностики являются: рентгенография (выполняется с целью выявления кальцификатов), пункционная биопсия пораженных узлов.
Актиномикоз – хроническое специфическое заболевание, поражающие органы и ткани с образованием плотных инфильтратов.
Этиология и патогенез. Возбудителем является лучистый грибок актиномицет. Он развивается на злаковых растениях. Заражение происходит спорами гриба аэрогенным и алиментарным путями через слизистые оболочки полости рта, глотки, кишечника, бронхов. В месте проникновения развивается продуктивное воспаление с образованием гранулемы, которая отличается деревянистой плотностью и прогрессирующим ростом с вовлечением в процесс новых тканей. В глубине инфильтрата появляются очаги размягчения, содержащие жидкий гной, друзы гриба. Абсцессы самопроизвольно вскрываются, в результате чего формируются извилистые свищи или язвы. Регионарные лимфоузлы остаются интактными, если не присоединяется вторичная инфекция. Прорастание инфильтрата сосуда может привести к развитию специфического актиномикотического сепсиса.
Классификация. В зависимости от места внедрения возбудителя развивается шейно-лицевая, кишечная или легочная формы актиномикоза.
Клиническая течение и диагностика.
При шейно-лицевой форме инфильтраты располагаются в области нижней челюсти и шеи. Заболевания развивается подостро. Наиболее ранний симптом – сведение челюстей. Затем появляется отек жевательных мышц, в процесс вовлекается подкожная клетчатка, кость. При вовлечении в процесс кожи она приобретает сине-багровый оттенок; в этом месте пальпируется деревянистой плотности инфильтрат, спаянный с подлежащими тканями. В последствии в области инфильтрата образуются множественные извитые свищи с жидким гноем без запаха, в котором содержатся друзы гриба.
При актиномикозе кишечника чаще всего поражается слепая кишка и червеобразный отросток. Инфильтрат захватывает всю толщу кишки, прорастает брюшину, брюшную стенку. При распаде инфильтрата со стороны слизистой оболочки образуются язвы. Кроме того, инфильтрат может вскрыться через брюшную стенку с образованием гнойных или каловых свищей. Актиномикотический очаг способен пенетрировать в соседние органы: мочевой пузырь, почку, забрюшинное пространство. При пальпации живота зона поражения определяется в виде очень плотного опухолевидного образования, неподвижно при прорастании в брюшную стенку или сосудистые органы.
Актиномикоз лёгких характеризуется образованием специфической гранулёмы. Инфильтрат, разрастаясь, вовлекает в процесс паренхиму, плевру, бронхи, сосуды лёгкого, прорастает грудную стенку, может распространиться на диафрагму, средостение. Распад инфильтрата приводит к образованию абсцессов, каверн, свищей. При вскрытии актиномикотического очага в бронх гной, содержащий споры возбудителя отходит с мокротой. Процесс приводит к пневмосклерозу.
Диагностика трудна. Бесспорным подтверждением диагноза является обнаружение при бактериоскопическом исследовании плотной сети разветвляющихся волокон, мицелий в отделяемом из раны. Для уточнения диагноза проводят иммунологические исследования: реакцию к актинолизатом (фильтрат лизирующих структур актиномицетов) и серологические реакции связывания комплимента.
Клиническое лечение актиномикоза лёгких на начальных этапах напоминает бронхопневмонию с хроническим течением, не поддающимся традиционной терапии. Рентгенологическое исследование выявляет наличие инфильтрата в ткани лёгкого. Актиномикотическое поражение данной локализации также требует дифференциации от туберкулёза, опухолевого процесса. В данном случае диагностике помогает бактериологическое и бактериоскопические исследования смывов из бронхов, что позволяет исключить туберкулёзный и неопластический процесс.
Лечение. Консервативная терапия включает в себя антибиотики (пенициллин, стрептомицин, тетрациклин, левомицетин, эритромицин), введение актинолизата подкожно и внутримышечною.
Радикальное хирургическое вмешательство возможно только на самых ранних этапах заболевания, когда имеется отграниченный единичный инфильтрат. В этом случае его иссекают в пределах видимых здоровых тканей. При абсцедировании очагов поражения целесообразно только их вскрытие.
Сифилис костей и суставов.
Поражение костей и суставов характерно для разных стадий заболевания (вторичный сифилис, третичный сифилис, врождённый сифилис). При вторичном сифилисе развиваются специфические периоститы на костях черепа, передней поверхности голеней, грудины, на рёбрах. Внешне они проявляются как болезненные припухлости мягкой консистенции. При этом отмечается характерное усиление болей в ночное время.
При третичном сифилисе процесс начинается с образования специфической гранулёмы (сифилитической гуммы) под надкостницей, которая разрушает кость и проникает в костный мозг. Такие поражения локализуются чаще на рёбрах, грудине, диафизах длинных трубчатых костей. Клинически это плотные малоболезненные опухоли, которые могут рассасываться, оставляя на костях углубления, окружённые костным валом. У тех больных, которые не получали специфического лечения в процесс вовлекается кожа, что приводит к образованию сифилитической язвы. Деструктивный процесс вызывает разрушение кости и образование секвестров, после отхождения, которых может наступить заживление с образованием рубца, спаянного с костью.
Сифилис суставов встречается во вторичном и третичном периодах. Во вторичном периоде наблюдаются моно- или полиартриты, сопровождающиеся болями и выпотом в суставе. Наиболее часто поражаются коленный, голеностопный, локтевой суставы. В третичном периоде разрушаются все ткани сустава. Вокруг дефекта костная ткань склерозируется, дефект замещается потным звёздчатым рубцом.
Лечение. Проводят специфическую терапию, а при присоединении вторичной инфекции показано хирургическое вмешательство.
Путь инфицирования костей - гематогенное распространение из первичного туберкулезного комплекса. Заболеваемость - до 1 на 100 тыс населения.
Локализация (типовые варианты):
1. Туберкулезный спондилит. Чаще t поражается грудной и поясничный отделы позвоночника (обычно 1-2 позвонка). Очаг туберкулеза возникает в центре тела позвонка или в его эпифизе (богатые губчатой веществом и щедро васкуляризированы).
2. метаэпифиза длинных трубчатых костей (особенно тех, которые образуют тазобедренный и коленный сустав).
3. Большие суставы: тазобедренный (коксит), коленный (гонит), плечевой, голеностопного (в виде моноартрита).
4. Контингенты больных - чаще всего болеют дети, и подростки (более часто мальчики). Это обусловлено хорошей васкуляризацией костей и возрастающей нагрузкой на скелет у детей. Современная особенность - увеличение больных пожилого возраста.
Патогенез. Провоцирующими моментами-травма, инфекционные болезни, яки проявляют скрытое течение туберкулезного очага в костях или суставах. Способствует его развитию сенсибилизация организма (С.Н. Дерижанов).
Фазы развития костно-суставного туберкулеза (П. Корнев, 1971):
1. Преартритична (преспондилитична) фаза - первичный остит (изолированная гранулема в кости, в частности в теле позвонка).
2. артритический (спондилитична) фаза - вторичный туберкулезный артрит. Первичный остит втягивает в процесс синовиальной оболочки или прорывается в сустав (с последующим поражением всей синовиальной оболочки и деструкцией сустава):
• начальная стадия . Процесс выходит за пределы позвонка, преодолевает сопротивление запирающих пластинок или кортикального слоя;
• стадия разгара . Воспаление синовиальной оболочки, образование выпота в суставе. Разрушение хрящей, суставных концов костей ,, суставной капсулы. Творожистые распад и гнойное воспаление специфических гранулем с переходом процесса на мягкие ткани и развитием свищей, наплывной абсцессов, которые формируются под силой тяжести;
• стадия затухания . Деструкция суставных поверхностей приостанавливается, плотность губчатой и компактной вещества увеличивается, очаг деструкции в кости ограничивается.
Артритический фаза часто заканчивается нарушением функции сустава.
3. Постартритична (постспондилитична) фаза - последствия перенесенного артрита. Под влиянием лечения туберкулезный процесс ликвидируется, но у части больных остаются анатомических нарушения суставных поверхностей, их рубцовые изменения.
Морфология. Первичный остит. Туберкулезные очаги единичные или множественные. Первичный очаг образуется в губчатом веществе метаэпифиза (околосуставно). Далее рассасывается костная ткань эпифиза, развиваются грануляции, содержащие туберкулезные бугорки и образуются невелики полости (каверны), содержащие казеознозминени ткани и мягкие и мелкие костные секвестры (как тающий сахар), которые состоят только из губчатого вещества. Это туберкулезный остеомиелит.
Особенность развития туберкулезного очага в костях является быстрое нарушение кровообращения и казеозная некроз. Нарушение васкуляризации в очаге деструкции и развитие вокруг него склероза затрудняет создание бактериостатического концентрации антибиотиков в зоне специфического процесса. Поэтому при костно суставной туберкулезе, кроме - .загальноприйнятих методов антибиотикотерапии, применяют анутришньокисткове введение, введение в очаг деструкции и свищевые ходы.
Вторичный туберкулезный артрит. Воспаление синовиальной оболочки, выпот в суставе, растяжение его капсулы, деструкция хряща, суставных концов костей и суставной капсулы.
Пострартритична (постспондилитична) фаза - склеризовани стенки образованных полостей. Туберкулезный гной более темный, жидкий, содержит много мелких частиц.
Биохимические изменения: диспротеинемия, снижение концентрации кальция ,, увеличение содержания фосфора.
Формы костно-суставного туберкулеза
1. синовиальной-экссудативная. Синовиальной оболочки набухают. Возникает их гиперемия. Образуется экссудат богатый фибрин. Хрящ мутный. В суставе развиваются фиброзные спайки и резко нарушается функции. Возможен обратное развитие при раннем начале лечения (рассасывание экссудата, рубцевание бугорков и сохранения функции). При прогрессировании возникает нагноение выпота и туберкулезная эмпиема сустава. Разрушаются суставные хрящи и кости. Возможно формирование свища.
2. Фунгозна форма. Характерный сильный розвитокгрануляций. Они разрастаются и заполняют весь сустав, разрушают хрящ и кость, прорастают в капсулу сустава и в окружающие мягкие ткани с нарушением лимфо- и кровообращения и отека суглрбу. Сустав увеличивается в объеме, кожа отечная, бледная (белая опухоль). Возможно прорастания грануляций под хрящ, отслоение его и разрушения его и костной ткани. При благоприятном течении грануляционная ткань уменьшается, синовиальная оболочка утолщается, туберкулезные бугорки рубцуются. При неблагоприятном - творожистые распад туберкулезных бугорков.
3. Костная форма. Первоначальный остит сопровождается только реактивным синовиит. Функция сустава нарушается частично.
Костную очаг рубцуется, секвестры инкапсулируются и становятся очагами скрытой туберкулезной инфекции.
Клинику определяет локализация, форма и фаза процесса, состояние реактивности организма, возраст пациента.
Общие симптомы - симптомы туберкулезной интоксикации: общее недомогание, потливость, утомляемость, плохой аппетит, похудание, раздражительность, капризность, плохой сон, субфебрилитет, анемия, лейкоцитоз, ускорение СОЭ.
Местные симптомы - боль, гипотрофия мышц, атрофия подкожной клетчатки, порозность суставов
Преартритична (преспондилитична) фаза. Клиника скудная. Проявления интоксикации. Незначительное нарушение походки, жалобы на боль в суставах, вскрикивания от боли ночью, усиление боли при нагрузке и в конце дня.
Артритический (спондилитична) фаза. По мере прогрессирования процесс охватывает несколько позвонков.
• Начальная стадия. Боль (в начале нелокализованная, непостоянный, далее - постоянный, локализованный, интенсивный). Положительный симптом Александрова - утолщение складки кожи за счет спаянности кожи и подкожной клетчатки. Местная гипертермия. Увеличение объема сустава. Болезненные инфильтраты и участки размягчения (наплывной абсцессы). Ригидность мышц (рефлекторная контрактура), их атрофия, хромота, ограничение объема движений в суставах, атрофия мышц.
• Стадия разгара. Усиливаются симптомы интоксикации. Боль интенсивная, локализованный, постоянный, усиливается при физической нагрузке, движениях, под вечер. Попытки разгрузить позвоночник, рефлекторная контрактура мышц, выпрямляют позвоночник (симптом вожжи - Корнева), изменение осанки, исключение из движений пораженного сегмента позвоночника, ограничение объема движений в суставах. Классическая клиника стадии разгара при спондилите - искривление позвоночника (кифоз, кифосколиоз, горб), формирование наплывной абсцессов, спинномозговые расстройства (парезы, нарушения функции тазовых органов).
• Стадия затухания. Улучшение общего состояния, исчезновение симптомов интоксикации. Ложное положение нижней конечности, ее укорочение. Контрактура или анкилоз суставов. Мышечная атрофия: отдельные уплотнения в мягких тканях (следы наплывной абсцессов).
Постартритична (постспондилитична) фаза. Звапнування наплывной абсцессов. Заживление свищей. Частые обострения.
Ход - рецидивирующий. Обострения могут возникать в течение трех лет после стихания процесса.
Диагностика.
1. Рентгенологическое исследование - имеет решающее значение. Характерные признаки - очаг просветления в губчатом веществе (в метаэпифиза), мелкие, малоинтенсивные, множественные секвестры ( "сахар тает"), отсутствие зоны склероза кости вокруг очага, отсутствие резко выраженной реакции со стороны надкостницы. При переходе процесса на сустав и появлению в суставе выпота отмечают расширение суставной щели (с последующим сужением), увеличение в объеме мягких тканей, равномерное регионарный остеопороз, атрофия кости, затмение физиологических просветлений, узуры в местах прикрепления связок и суставной капсулы. В запущенных случаях отмечают подвывихом, патологические переломы (рис. 2.14 и 2.15).
При наличии свищей обязательно проводят Фистулография.
При спондилите отмечают сужение и деформацию межпозвоночных щелей, нарушение замыкающий пластинки и бухто- подобная вииденисть вокруг них, остеопороз тел позвонков, очаги деструкции в теле позвонка, клиновидная деформация или уплотнения тел позвонков и угловое искривление позвоночника, тень туберкулезного абсцесса. При поражении грудного отдела позвоночник имеет вид веретена или овала, поясничного - дугообразное выпячивание внешнего края m. psoas.
При обострении отмечают увеличение, слияние очагов, формирование секвестров. При стуханни - уменьшение проявления остеопороза, уменьшение размера крупных очагов (исчезновение малых), усиление склеротических явлений вокруг очагов. В сложных для диагностики случаях проводят МРТ и КТ.

Рис. 2.14. Туберкулезный коксит. артритический фаза

Рис. 2.15. Туберкулезный спондилит. Спондилитична фаза
2. Пункция сустава с аспирацией содержимого и его лабораторное исследование - бактериоскопия, посев, прививки животных.
Арсенал оперативного лечения включает следующие методы:
• Пункция. Навоз эвакуируют полностью и направляют на исследование. В полость сустава вводят противотуберкулезный препарат. Проводить пункцию нужны так, чтобы канал, идет от иглы, был косвенный (предупреждении образования свища).
• Некрэктомия - радикально-профилактическое вмешательстве (ликвидирует очаг инфекции и предотвращает вторичном пораженных сустава или соседнего позвонка).
• Вскрытие гнойника. Показы - развитие вторичной инфекции "Холодные" абсцессы НЕ рассекают. Это предотвращает образование свищей, язв, развитие вторичной инфекции.
• Синовиоектомия - высечки синовиальной оболочки
• Резекция сустава - радикальная операция. Условие - затухание процесса, тщательная подготовка (рис. 2.16).

Рис. 2.16. После резекция коленного сустава
• Ортопедические корректируя или марлевые (фиксируя) операции. Цель - создание покоя и предоставления функционально выгодного положения для пораженного участка.
3. Туберкулиновые пробы. Наиболее распространенная кожная проба Pirquet (1907). Если она положительная у детей до С-мисс - активный туберкулез. В старших детей имеет значение первое положительное обнаружения (вираж) - первичное инфицирование. Если она положительная у взрослых - только инфицированность. Внутрикожную пробу Mantoux (1900) проводят для определения степени аллергического состояния организма и дифференциальной диагностике. Подкожная проба Koch (1890) наиболее чувствительна. Ее применяют в исключительных случаях.
Обоснование диагноза - выявление в анамнезе туберкулеза у больного и его родственников, деформации, атрофия, ограничение движений, результаты рентгенологического обследования.
Дифференциальный диагноз чаще всего нужно проводить с хроническим неспецифическим остеомиелитоы (табл. 2.16)
Читайте также:


