Костные разрастания после эндопротезирования
По статистике, остеопорозом страдает 30% женщин и 7% мужчин, нуждающихся в эндопротезировании тазобедренного сустава. Но это не мешает врачам выполнять операции и добиваться удовлетворительных результатов лечения. С заменой коленного сустава ситуация аналогична.
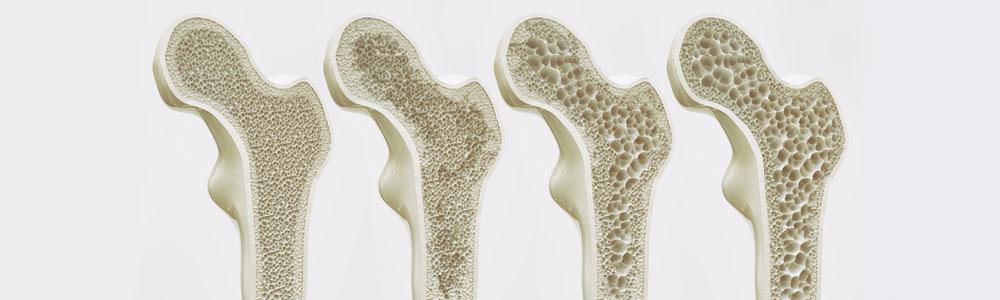
Слева-направо уменьшение плотности костной ткани бедренной кости.
Однако эндопротезирование при остеопорозе сопряжено со сложностями и рисками. Это вынуждает врачей особенно тщательно подходить к планированию операции, ее выполнению и послеоперационной реабилитации.
Как остеопороз влияет на установку эндопротеза
При данном заболевании нарушается архитектоника, то есть микростроение костной ткани. Из-за потери минералов (кальция, фосфора) она теряет прочность и становится хрупкой. Это, вместе со снижением массы костной ткани, создает высокий риск переломов. Поэтому у пожилых людей с остеопорозом кости ломаются гораздо чаще и легче, чем у здоровых мужчин и женщин молодого возраста.
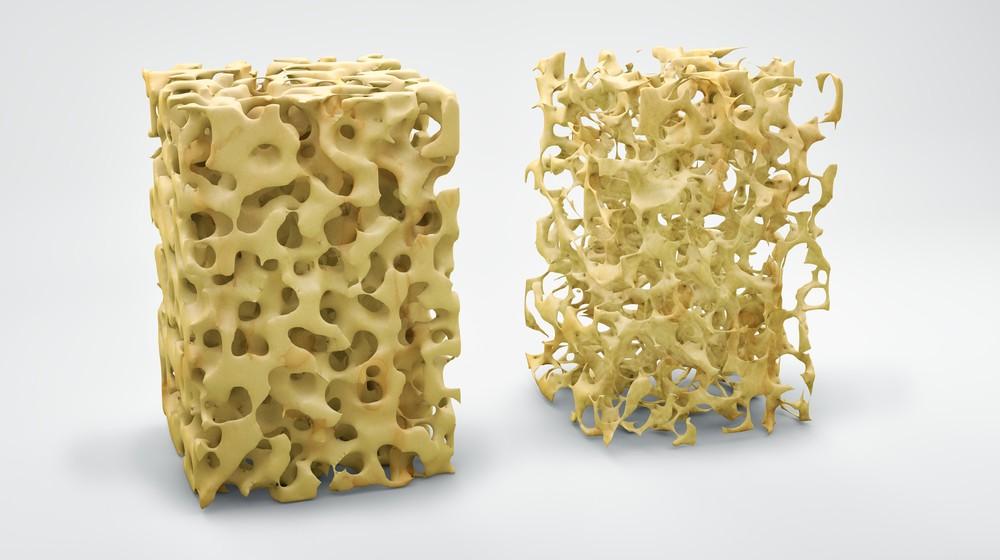
Слева здоровая, справа ослабленная кость.
Чрезмерная хрупкость костей создает немало трудностей при эндопротезировании. Ведь при этом существенно повышается риск интра- и послеоперационных переломов. При замене тазобедренного сустава может сломаться бедренная кость или кости таза в области вертлужной впадины. А при эндопротезировании коленного сустава – бедренная или большеберцовая кости.
Высокий риск переломов – не единственная опасность, подстерегающая человека при эндопротезировании.
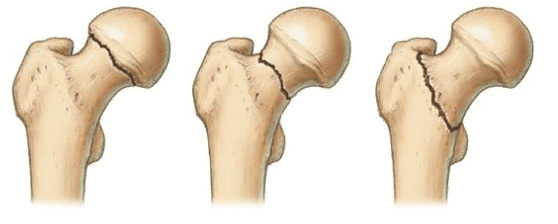
У людей с остеопорозом ускоряются процессы костной резорбции, то есть кости начинают постепенно разрушаться. В результате после операции установленный имплантат расшатывается и становится нестабильным. Это может стать причиной послеоперационного болевого синдрома, переломов и других осложнений. Из-за них пациенту может вскоре понадобиться ревизионная, то есть повторная операция.
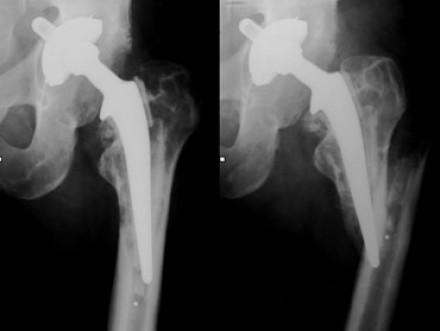
Перелом бедренной кости после перации.
Можно ли минимизировать риски
Да, это возможно. Чтобы избежать расшатывания протеза после операции, его фиксируют с помощью костного цемента. А для профилактики послеоперационной резорбции костной ткани больным назначают ряд препаратов. Такой подход позволяет свести к минимуму риск переломов и послеоперационной нестабильности компонентов эндопротеза.
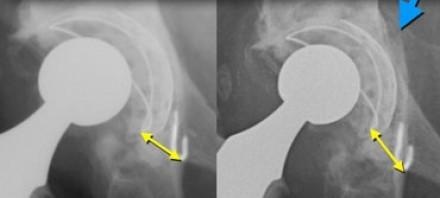
Перелом вертлужной впадины показан синей стрелкой.


Сложности в установке эндопротеза
Перед операцией всем больным проводят полное обследование, которое обязательно включает остеоденситометрию. С ее помощью врачи определяют минеральную плотность костной ткани и кортикальный индекс. На основании этих показателей они и выставляют диагноз.
Факт! О наличии остеопороза говорит снижение плотности костной ткани более чем на 2,5 SD по T-критерию. Если этот показатель находится в пределах 1,0-2,5 SD, то речь идет об остеопении.
Как мы уже сказали, пациентам с остеопорозом врачи устанавливают цементные эндопротезы. Костный цемент надежно фиксирует имплантат, объединяя его и кость в единое целое. Это позволяет добиться стабильной фиксации эндопротеза и свести к минимуму риск его расшатывания.
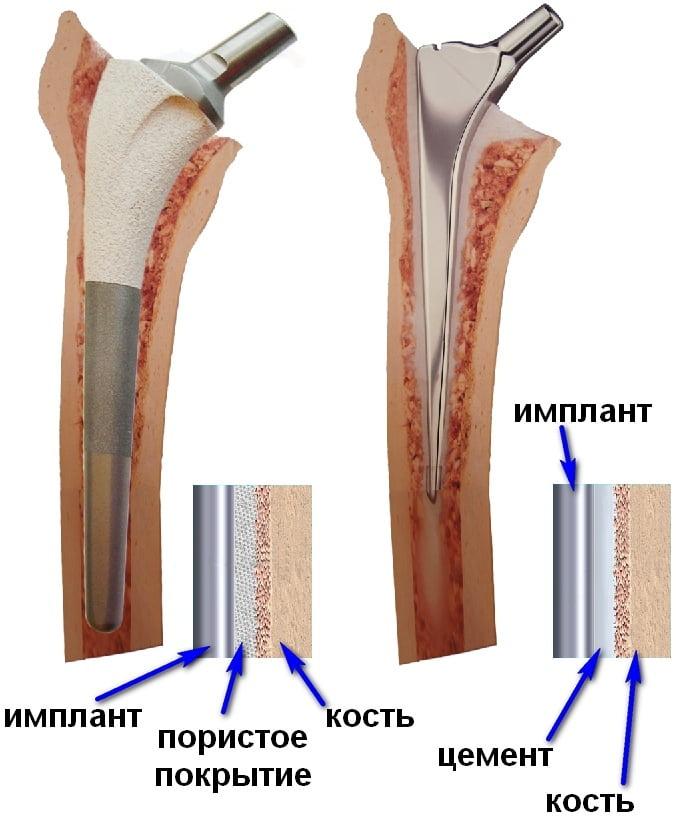
Показания к выбору модели с цементным способом фиксации:
- наличие признаков остеопороза при денситометрии;
- снижение кортикального индекса более чем на 35%.
Планируя операцию, много внимания уделяют выбору конструкции протеза. Ее всегда подбирают индивидуально.
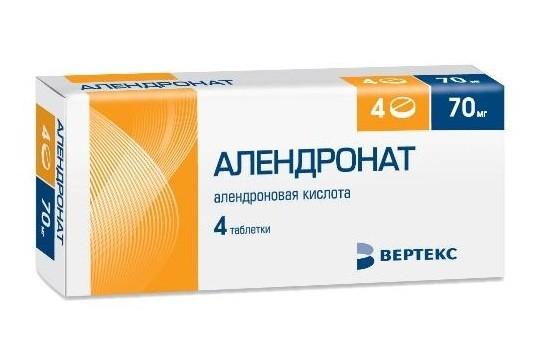
Для профилактики костной резорбции и расшатывания эндопротеза больным назначают препараты из группы бифосфонатов (Алендронат, Ризедронат). Они тормозят разрушение костей, что помогает избежать нестабильности имплантата и послеоперационных переломов. Также пациентам назначают препараты кальция и фосфора. Они восстанавливают минеральную плотность костной ткани и замедляют дальнейшее развитие остеопороза.
В каких случаях могут отказать в операции
Наличие остеопороза не является противопоказанием к эндопротезированию. Однако некоторым пациентам с данной патологией врачи могут отказать в операции. Причиной отказа может быть тяжелое состояние больного, которое делает хирургическое вмешательство опасным.
Препятствием к выполнению эндопротезирования может быть:
- ожирение третьей стадии, особенно в сочетании с остеопорозом/остеопенией;
- серьезные технические трудности в установке эндопротеза;
- воспалительные процессы в больном суставе или прилегающих тканях;
- почечная, печеночная, сердечная, дыхательная недостаточность;
- превалирование возможных рисков над ожидаемой пользой от операции (когда пациенту безопаснее отказаться от эндопротезирования, чем сделать его).
Решение о выполнении или невыполнении операции врачи принимают после тщательного обследования больного.
При этом учитывают массу факторов:
- пол и возраст пациента;
- плотность костной ткани;
- наличие переломов в анамнезе;
- ширину и форму канала бедренной кости (при замене ТБС);
- наличие тяжелых сопутствующих заболеваний.
Если операция поможет больному вернуться к активному образу жизни, то ее скорее всего сделают.
Однако у человека могут быть сопутствующие патологии, которые не дадут ему свободно передвигаться после операции. В таком случае от хирургического вмешательства скорее всего откажутся, поскольку в нем нет особого смысла. Эндопротезирование не станут выполнять и когда существуют большие интра- и послеоперационные риски.
- Многим пациентам с остеопорозом успешно выполняют эндопротезирование крупных суставов. Данная патология – не противопоказание к хирургическому вмешательству.
- В операции могут отказать, когда в ее проведении нет смысла. Например, если у пациента есть болезнь, из-за которой он в дальнейшем не сможет свободно передвигаться.
- Врачи отказываются делать эндопротезирование если у пациента имеются тяжелые сопутствующие заболевания. В этом случае риски слишком высоки, а хирургическое вмешательство неоправданно.
- Выполнение операции при остеопорозе связано с определенными рисками. Из-за чрезмерной хрупкости кости могут легко сломаться, в ходе хирургического вмешательства или после него. А низкая плотность костной ткани может стать причиной расшатывания установленного эндопротеза.
- Пациентам со сниженной плотностью костной ткани устанавливают цементные эндопротезы. Их фиксируют с помощью костного цемента, что позволяет объединить имплантат и кость в единое целое.
- После операции больным назначают медикаментозное лечение, включающее препараты кальция и бифосфонаты. Это замедляет процессы остеолиза – разрушения костей. А значит, помогает предупредить расшатывание и нестабильность эндопротеза.
Рентгенологическую оценку стабильности эндопротезов бесцементной фиксации осуществляют на основании следующих критериев: миграция имплантата, степень остеоинтеграции и реакция костной ткани на эндопротез.
Для вертлужного компонента наиболее важным критерием стабильности является отсутствие признаков миграции имплантата. Ситуацию можно считать оптимальной, если на серии рентгенограмм, выполненных в динамике, отсутствует изменение положения чашки эндопротеза, а остеолиз не распространяется далее одной зоны. Положение вертлужного компонента также считают стабильным, если нет миграции имплантата, а ширина зоны остеолиза не превышает 2 мм в двух и более зонах без признаков прогрессирования при динамическом наблюдении. Признаком нестабильности вертлужного компонента является изменение его положения. Как правило, этому предшествует прогрессирующее расширение зоны остеолиза. В связи с тем, что вертлужная впадина представлена губчатой костной тканью, адаптационные изменения кости вокруг чашки наблюдаются редко. Признаками износа полиэтиленового вкладыша является эксцентричное положение головки эндопротеза.
 |  |
| Рентгенологические признаки стабильной фиксации вертлужного компонента Trilogy, (Zimmer): а — костная ткань на всем протяжении плотно соприкасается с металлической чашкой, образуя единую структуру; б — между чашкой и костной тканью вертлужной впадины имеется щель шириной менее 2 мм, которая сохраняется в течение всего периода наблюдения (2 года) без расширения и изменения положения имплантата. | Рентгенологически признаки нестабильности вертлужного компонента: а — смещение вертлужного компонента в краниальном направлении, широкая зона остеолиза, эксцентричное положение головки эндопротеза по отношению к чашке (износ полиэтилена); б — перелом винтов и миграция чашки (вывих вертлужного компонента). |
При рентгенологической оценке стабильности бедренного компонента бесцементной фиксации различают три возможных состояния: стабильная фиксация с врастанием костной ткани, стабильная фиброзная фиксация имплантата и его нестабильность. Врастание костной ткани обеспечивает биологическую фиксацию имплантата, при этом не происходит его миграции (оседания, наклона или ротации), отсутствует щель на месте контакта костной ткани с шероховатой (пористой) поверхностью, наблюдается эндостальная гипертрофия на месте контакта гладкой поверхности ножки с костью и различной степени атрофия костной ткани в проксимальном отделе бедренной кости. При стабильной фиброзной фиксации признаков миграции ножки либо нет, либо они минимальны, кроме того, имеются реактивные линии, параллельные поверхности имплантата, без атрофии костной ткани в проксимальном отделе бедренной кости. Рентгенологическими проявлениями нестабильности ножки являются: миграция имплантата, широкая зона остеолиза вокруг ножки, образование периостальной и эндостальной костной реакции вокруг верхушки ножки эндопротеза.

Рентгенограммы левого тазобедренного сустава больной Т.: а — до операции; б — через 2 недели после имплантации эндопротеза бесцементной фиксации; в, г — через 2 года после операции: остеоинтеграции в зоне пористого покрытия ножки, эндостальная гипертрофия без признаков миграции бедренного компонента.
Рентгенограмма левого тазобедренного сустава больной П. через 2 года после однополюсного эндопротезирования. Признаки фиброзной стабильной фиксации ножки эндопротеза: отсутствие остеоинтеграции, уплотнение костной ткани вдоль ножки. Во время операции признаков нестабильности ножки не было, однако она достаточно легко была удалена путем выбивания по оси.
Наряду со стабильностью фиксации имплантатов, оценивают рентгенологические проявления реакции костной ткани на длительное пребывание имплантата. Наиболее часто встречающейся реакцией является "stress shielding". Суть этого явления заключается в том, что после установки ножки эндопротеза проксимальный отдел бедренной кости выключается из нормальной нагрузки. Согласно закону Wolff происходит адаптивное ремоделирование костной ткани, что рентгенологически проявляется сочетанием резорбции кости в одних зонах, с гипертрофией - в других. Этот феномен в разной степени присущ как ножкам бесцементной, так и цементной фиксации. Однако наличие костного цемента, выступающего в роли некоего буфера, в значительной степени уменьшает пиковые нагрузки на кость. И наоборот, плотное внедрение массивной металлической ножки вызывает реактивные изменения костной ткани на месте контакта. Среди факторов, определяющих выраженность реакции, выделяют размер имплантата, жесткость материала, из которого изготовлена ножка, и протяженность ее пористого покрытия. Ножки, рассчитанные на врастание костной ткани в пористое покрытие в большей степени (примерно в 2,5 раза) вызывают реакцию "stress shielding", чем те, которые не предназначены для этого. При имплантации бедренного компонента диаметром более 15 мм частота реакции увеличивается в 5 раз. Ножки с полным покрытием в два раза чаще вызывают "stress shielding", нежели ножки с пористым покрытием только в проксимальной части. Рентгенограмма с типичным проявлением реакции "stress shielding" представлена на рисунке.

Рентгенограмма правого тазобедренного сустава больного Н., 40 лет, через 2 года после первичного эндопротезирования по поводу асептического некроза головки бедренной кости. Стабильная фиксация ножки, при длительной физической нагрузке отмечается боль в бедре; уплотнение костной ткани в области нижней трети ножки эндопротеза и локальный остеопороз проксимального отдела бедренной кости.
Р.М. Тихилов, В.М. Шаповалов
РНИИТО им. Р.Р. Вредена, СПб
Реабилитация после эндопротезирования – процесс долгий, сложный, зачастую сопряжённый с высоким риском повторного хирургического вмешательства. Более чем в 75 % случаев к замене протезов прибегают по причине расшатывания компонентов импланта из-за низкой минеральной плотности костей. Рассмотрим, как ускорить приживление искусственного сустава и сократить количество репротезирований.
Эндопротезирование суставов – кому показана операция
Что собой представляет эндопротезирование суставов? Это радикальный способ восстановления функционирования подвижных сочленений скелета, при котором собственный разрушенный сустав человека (или его отдельные компоненты) заменяется на искусственный биологически совместимый имплант. При этом имплант повторяет анатомическую форму своего предшественника.
Чаще всего эндопротезированию подвергаются тазобедренный и коленный суставы . Прибегают к их замене, как правило, в крайних случаях, когда консервативная терапия не даёт положительного результата.
Показаниями к проведению операции могут служить:
- постоянная боль, которая уже не снимается традиционными анальгетиками и мешает пациенту нормально жить;
- потеря подвижности конечности;
- мышечная слабость;
- тяжёлые травмы сустава, после которых сочленение не подлежит восстановлению.
Успешно проведённая операция и правильная реабилитация после эндопротезирования позволяют не только устранить болевой синдром, но и полностью восстановить двигательные возможности сустава, вернуться к привычному образу жизни.
Успешная реабилитация после эндопротезирования зависит от плотности костей
Чаще всего пациентами отделений ортопедической хирургии становятся пожилые люди, чей возраст перешагнул рубеж в 60 лет, благо в рамках общего медицинского страхования замену сустава можно осуществить бесплатно, по квоте. Успех лечения во многом будет зависеть от того, как пройдёт реабилитация после эндопротезирования.
Серьёзным препятствием к нормальному протеканию восстановительного периода у названной категории лиц могут послужить патологии скелета, связанные со снижением минеральной плотности костной ткани, такие как остеопения и остеопороз . По данным статистики, они начинают развиваться у женщин уже после 45 лет (после наступления менопаузы), а у мужчин – после 65 лет, то есть как раз в том возрасте, когда активизируются разрушительные процессы в суставах и может потребоваться операция. Как прочность костей связана с протеканием реабилитационных процессов?
Снижение плотности костной ткани суставной ямки (углубления в кости, в котором располагается головка сустава) влечёт за собой нарушение организации и количественного соотношения тонких сообщающихся элементов губчатой кости (трабекул), повышение их хрупкости. В результате компоненты эндопротеза, надёжно зафиксированные во время операции, начинают потихоньку двигаться , расшатываться, препятствуя нормальному протеканию процессов обновления костной ткани, окружающей имплант, усиливая интенсивность разрушительных процессов (резорбции) в костях на их границе с протезом и затрудняя сращивание костной ткани с пористой поверхностью конструкции.
Данное явление в медицине получило название асептическая нестабильность эндопротеза, поскольку возникает оно без участия возбудителей инфекции. При подобном осложнении требуется повторное протезирование и зачастую в ранние сроки. А это означает ещё одно (а может, и не одно) хирургическое вмешательство в организм. Пожилому человеку вновь придётся пережить наркоз и все его последствия (депрессию, нарушения сна, рассеянность, забывчивость, непереносимость шума и прочие) и снова проходить непростой восстановительный этап.
Группы риска по расшатыванию протеза сустава
Реабилитация после эндопротезирования будет проходить более гладко в том случае, если удастся решить проблему расшатывания протеза сустава. Именно поэтому поиски путей решения данной проблемы ведутся уже не одно десятилетие. Однако, по данным 22 ведущих центров ортопедии из 12 стран Европы, риск развития асептической нестабильности эндопротеза практически не имеет тенденции к снижению.
Специалисты по эндопротезированию называют несколько групп пациентов, которым после операции по замене сустава в обязательном порядке нужно провести терапию по восстановлению плотности костной ткани:
- пациенты, страдающие системным остеопорозом;
- женщины в возрасте пременопаузы (яичники ещё функционируют, но их возможности истощаются) и ранней менопаузы (до 45 лет), у которых в организме наблюдается дефицит тестостерона – гормона, стимулирующего обновление костной ткани, повышение её минеральной плотности;
- молодые женщины с длительным (больше полугода) полным отсутствием менструаций, указывающим на то, что яичники не выполняют свою функцию по производству половых гормонов (в том числе тестостерона);
- мужчины с недостаточной функцией половых желёз и нарушением выработки тестостерона (гипогонадизмом);
- мужчины и женщины, чья физическая активность была по разным причинам значительно ограничена – длительная вынужденная неподвижность приводит к существенной потере костной массы;
- лица с крайне низкой массой тела (у европейских женщин – ниже 55 кг, у азиаток – ниже 50 кг, у мужчин – ниже 70 кг), негативно влияющей на количество вырабатываемых половых гормонов;
- пациенты с алкогольной и никотиновой зависимостью – курение и употребление спиртных напитков приводит к снижению производства в организме тестостерона;
- те, кто вынужден долгое время принимать глюкокортикостероиды, поскольку эти препараты обладают свойством подавлять размножение костных клеток, ответственных за восстановление костей (остеобластов), и вызывать их генетически запрограммированную гибель;
- страдающим деформирующим заболеванием костей воспалительной природы – болезнью Педжета;
- лицам с избыточной выработкой паратгормона, усиливающего разрушительные процессы в костной ткани.
Реабилитация после эндопротезирования у названных групп пациентов обязательно должна включать в себя фармакологическую коррекцию разрушительно-восстановительных процессов в костной ткани.
Как повысить плотность костей?
Для повышения плотности костей, предупреждения расшатывания протеза сустава и улучшения его сращивания с костной тканью в современной медицине применяют препараты, подавляющие рассасывание костей (резорбцию) – в основном бисфосфонаты . Их назначают спустя 2–8 недель после операции эндопротезирования на срок не менее 1 года.
Нужно сказать, что резорбция представляет собой естественный процесс разрушения старых травмированных участков кости, осуществляемый костными клетками остеокластами в целях обновления костной ткани. На месте отживших своё костных строений впоследствии будут возводиться новые конструкции. Бисфосфонаты тормозят активность остеокластов, ускоряют гибель этих клеток и таким образом тормозят резорбтивный процесс.
Это приводит к тому, что кость на рентгенологических снимках выглядит плотной, но при этом не является крепкой. И неудивительно: старая костная ткань никогда не сравнится по своей прочности с молодой. Кроме того, остеокласты посылают гормональные сигналы остеобластам. Не будет первых – приостановится созидательная деятельность вторых. Побочные эффекты бисфосфонатов – отдельная тема для разговора. При длительном приёме препаратов этой группы наблюдается развитие тяжелейших патологий: остеонекроза челюстей, атипичного перелома бедра, рака пищевода, проблем с сердцем.
Получается, что у пациентов, остро нуждающихся в операции по эндопротезированию, но при этом страдающих низкой минеральной плотностью костной ткани, выбор невелик. Можно вернуть себе возможность нормально двигаться, а потом долго лечиться от последствий приёма бисфосфонатов, а можно на всю жизнь остаться прикованным к инвалидному креслу. Эта ситуация очень напоминает раздумья былинного богатыря на распутье дорог: коня потерять, головы лишиться или и то, и другое вместе взятое.
А есть ли у пациентов отделений ортопедической хирургии такой путь, чтобы и суставы восстановить, и здоровью не навредить? Оказывается, есть.
Безопасные и эффективные препараты для укрепления костей
Реабилитация после эндопротезирования – период очень ответственный. От того, как он пройдёт, зависит конечный результат операции, возвращение к нормальной жизни без боли. И выбор препарата для укрепления костей играет на этом этапе не последнюю роль.
Совсем недавно российские учёные пополнили арсенал хирургов-ортопедов линейкой безопасных и эффективных средств для повышения минеральной плотности костной ткани. В неё вошли натуральные остеопротекторы на основе мощного природного анаболика – трутневого молочка. Речь идёт о биокомплексах Остео-Вит D3, Остеомед и Остеомед Форте. Их действие направлено на саму первопричину проблем с костями – возрастное снижение уровня тестостерона. Остеопротекторы являются не гормонозаменителями, а мягкими корректорами гормонального фона. Они позволяют собственными силами организма восстановить концентрацию полового гормона до нормальных показателей. Вслед за этим повышается и минеральная плотность костной ткани.
Эффективность препаратов уже по достоинству оценена стоматологами-ортопедами, занимающимися протезированием зубов. Из-за рыхлой костной ткани челюстей некоторым пациентам порой не представляется возможным установить штифт. После курса лечения остеопротекторами эта проблема устраняется.
Разный состав препаратов позволяет учесть все сопутствующие заболевания и тем самым повышает эффективность лечения. А отсутствие побочных эффектов позволяет рекомендовать биокомплексы широкому кругу пациентов.
Лечение в нашей клинике:
- Бесплатная консультация врача
- Быстрое устранение болевого синдрома;
- Наша цель: полное восстановление и улучшение нарушенных функций;
- Видимые улучшения после 1-2 сеанса; Безопасные безоперационные методы.
-
Прием ведут врачи
- Методы лечения
- О клинике
- Услуги и цены
- Отзывы

Остеофиты тазобедренного сустава – это костные разрастания, которые препятствуют свободной подвижности нижней конечности, провоцируют развитие болевого синдрома. Патология развивается постепенно и имеет сложную природу. Сначала происходит постепенная деформация хрящевой ткани, которая призвана защищать костные ткани головки бедренной кости и вертлужной впадины подвздошной кости. По мере истончения синовиальной хрящевой ткани на костях образуются трещины, которые заполняются отложениями солей кальция. Так возникают первичные остеофиты.
Узнать больше информации про причины, симптомы и лечение остеофитов тазобедренного сустава можно на этой странице. Если у вас или ваших близких присутствуют описанные клинические признаки, то рекомендуем немедленно обратиться за медицинской помощью. На ранней стадии эта патология поддается консервативному лечению с помощью методов мануальной терапии. В запущенных кинических случаях для удаления остеофитов придется прибегнуть к хирургической операции. В ряде случаев обрести вновь свободу движения пациент может только в результате проведенной операции по замене тазобедренного сустава.
В Москве вы можете записаться на бесплатный прием к ортопеду в нашей клинике мануальной терапии. Здесь работают опытные специалисты. Они проведут осмотр и поставят предварительный диагноз. Дадут все необходимые рекомендации по проведению комплексной диагностики и лечения.
Записаться на примем можно прямо на этой странице. Внизу неё находится форма, заполнив которую, вы запишитесь на прием к выбранному профильному специалисту. Также вы можете позвонить нам по номеру телефона, указанному на странице. Администратор согласует с вами удобное для визита время.
Почему развиваются краевые остеофиты тазобедренного сустава
Для того, чтобы разобраться детально в вопросе о том, почему развиваются эти патологические отложения солей кальция, предлагаем сначала узнать некоторые сведения по анатомии и физиологии данного сочленения костей.
Тазобедренный сустав формируется за счет головки бедренной кости и вертлужной впадины подвздошной кости. Все поверхности сустава выстланы хрящевой синовиальной тканью. Она обладает способность впитывать синовиальную жидкость и отдавать её обратно при совершении различных движений. При стоянии на вертлужную впадину оказывается колоссальная механическая нагрузка под давлением со стороны туловища. При ходьбе амортизационная нагрузка смещается согласно вектору движений. Таким образом разнообразная разнонаправленная нагрузка оказывается практически на все поверхности головки бедренной кости и вертлужной впадины.
Краевые остеофиты тазобедренного сустава начинают развиваться только в том случае, если нарушается целостность хрящевого синовиального слоя. В местах оголения костей при активных движениях образуются микроскопические трещины. Они заполняются отложениями солей кальция. Эти образования ранят расположенные рядом мягкие ткани, провоцируя постоянный процесс воспаления. На фоне чего происходит ускоренное разрушение хрящевой ткани и остеофиты распространяются по всей внутренней поверхности сустава.
Факторы риска, которые с высокой долей вероятности могут спровоцировать рост и развитие остеофитов в тазобедренном суставе:
- избыточная масса тела, каждый лишний килограмм многократно усиливает нагрузку на суставные поверхности и провоцирует быстрое разрушение хрящевой ткани;
- ведение малоподвижного образа жизни (особенно рискуют те пациенты, которые заняты сидячим трудом);
- неправильная постановка стопы, искривление голеней и бедер, вальгусная деформация стопы;
- травмы в области верхней части бедра и сустава;
- пояснично-крестцовый остеохондроз, при котором страдает иннервация тканей сочленения костей;
- нарушение осанки и искривление позвоночго столба, в результате чего происходит неправильное распределение амортизационной нагрузки при движении тела;
- тяжелый физический труд, связанный с длительным нахождением на ногах, подъемом и переносом тяжестей;
- патологии сосудов нижних конечностей (атеросклероз, облитерирующий эндартериит, варикозное расширение вен, диабетическая ангиопатия и т.д.);
- ревматоидные поражения хрящевой ткани внутри сустава (ревматоидный артрит, подагра, суставная форма болезни Бехтерева, системная квасная волчанка и т.д.);
- неправильно составленный рацион питания и недостаточное употребление чистой питьевой воды в течение суток.
Очень часто остеофиты является следствием неправильно проведённого лечения сложных сочетанных переломов костей таза. У пожилых людей они могут возникать после трещины в области головки бедренной кости. В среднем возрасте следует исключать разнообразные эндокринные патологии, которые могут привести к разрушению хрящевой ткани. В группу риска входят беременные женщины – у них на поздних сроках вынашивания малыша происходит физиологическое размягчение всех хрящевых тканей. А на фоне постоянно возрастающей физической массы тела происходит ускоренное разрушение хрящевых тканей, покрывающих суставные поверхности.
При первичной диагностике после обнаружения краеугольных остеофитов тазобедренного сустава врач исключает туберкулез кости, разнообразные опухолевые процессы. Примерно у 10 % пациентов эти процессы могут быть спровоцированы наследственными факторами.
Разновидности патологии
Диагностируются разнообразные типы костных разрастаний. Разновидности остеофитов классифицируются по месту их формирования и этиологическим факторам. Чаще всего у современных людей возникают следующие виды:
- метапластические посттравматические – возникают в местах переломов, трещин, сколов костной ткани, риск их образования увеличивается при нарушении правил иммобилизации конечности после обнаружения травматического нарушения целостности кости;
- компактные костные разрастания сопровождают развитие деформирующего остеоартроза;
- костно-хрящевые остеофиты могут формироваться у людей, испытывающих серьезные физические перегрузки (чаще всего страдают женщины в возрасте старше 40-ка лет, обладающие значительной избыточной массой тела);
- периостальные остеофиты возникают в местах асептического и инфекционного воспалительного процесса, часто они обнаруживаются после перенесённого некроза головки бедренной кости;
- дегенеративные дистрофические разрастания костной ткани часто сопровождают остеомаляцию и остеопороз, возникают у женщин в период климактерической менопаузы;
- опухолевые массивные разрастания костной ткани часто имеют метастазивную природу и сопровождают различные онкологические патологии.
Реже встречаются эндокринные и диабетические разрастания костной ткани. На первом месте по частоте диагностики в молодом возрасте находятся посттравматические остеофиты тазобедренного сустава.
Клинические симптомы остеофитов тазобедренного сустава
Клиническая картина во многом зависит от места расположения, величины и формы остеофита. Если он расположен в вертлужной впадине, то будет ограничено движение бедра во фронтальной плоскости. Поражение костной ткани головки бедренной кости дает такой симптом как хруст и скрип при движении.
Классические симптомы развития остеофита в тазобедренном суставе включают в себя:
- болевой синдром различной интенсивности, значительно увеличивающийся при движении или любой физической нагрузке;
- ограничение подвижности (невозможно отвести ногу, согнуть или совершить вращательное движение в привычной амплитуде подвижности);
- появление посторонних звуков при совершении движений (скрип, щелчки, хруст);
- периодическое воспаление мягких тканей вокруг сустава (покраснение кожных покровов, отечность, болезненность при пальпации);
- изменение положения головки бедренной кости в полости вертлужной впадины;
- судороги в мышцах ног в вечернее и ночное время.
На поздней стадии заболевания симптомы остеофита тазобедренного сустава могут дополняться трудностями с передвижением. Появляется характерное изменение походки, может определяться невооруженным взглядом существенное укорочение конечности на стороне поражения.
Для постановки точного диагноза достаточно серии рентгенографических снимков. На них будет видно изменение суставной щели, деформация костной ткани, разрастание остеофитов. С целью проведения дифференциальной диагностики назначается КТ, МРТ, УЗИ, обследование кровеносных сосудов, анализы крови и т.д.
Как избавиться от остеофитов в тазобедренном суставе
Перед тем, как избавиться от остеофитов в тазобедренном суставе, необходимо провести тщательную диагностику и исключить те патологии, которые требуют специального этиотропного лечения. Например, при развитии ревматоидных процессов, таких как системная красная волчанка, болезнь Бехтерева, ревматоидный артрит, требуется подавление активной работы иммунной системы. При туберкулезном инфекционном процессе требуется специальное лечение.
Хирургическое удаление остеофитов тазобедренного сустава требуется в случае, когда заболевание запущено и хрящевая синовиальная ткань в суставе полностью разрушена. В этой ситуации для пациента единственным способом восстановления своей подвижности остается хирургическая операция по замене тазобедренного сустава.
На более ранних стадиях образования остеофитов можно обойтись без операции. Консервативные способы лечения позволяют запустить процесс обратного развития остеофита и восстановить поврежденные хрящевые ткани сочленения костей.
Лечение остеофитов тазобедренного сустава
Начинать лечение остеофитов тазобедренного сустава нужно как можно раньше. Поэтому, если вас мучают неприятные ощущения в области вертела тазобедренного сустава, ноги устают при привычной физической нагрузке, в вечернее время после отхода ко сну вы испытываете непонятное напряжение в мышцах бедра и ягодичной области, срочно обратитесь на приём к врачу ортопеду. Этот специалист проведет полноценное обследование и поставит точный диагноз. Он назначит вам эффективное и безопасное лечение.
В нашей клинике мануальной терапии для лечения любых патологий, связанных с дегенерацией тканей суставов, используются только консервативные и совершенно безопасные методы.
Начинается лечение с лазерного воздействия на развивающиеся остеофиты. Под его влиянием запускается процесс регенерации тканей. Затем применяется остеопатия, которая улучшает процессы микроциркуляции крови и лимфатической жидкости в очаге поражения. Массаж улучшает состояние окружающих мышечных тканей. Лечебная гимнастика и кинезиотерапия запускают процесс усиления мышечного тонуса.
Ускорить процесс восстановления можно при сочетании рефлексотерапии (иглоукалывания) и физиотерапии, запускающей усиление обмена веществ на клеточном уровне.
Любой курс лечения у нас разрабатывается строго индивидуально. Врач дает все необходимые рекомендации пациенту. Поэтому, если вам необходима помощь ортопеда, то воспользуйтесь такой возможностью и запишитесь на прием к этому доктору прямо сейчас. Для этого достаточно заполнить форму, расположенную ниже на странице.
Читайте также:


