Лабораторная диагностика дискоидной красной волчанки
Фото с сайта cranio.in.ua
Причины
При дискоидной красной волчанке иммунитет атакует собственные ткани организма, вследствие чего на коже образуются множественные пятна. Точные механизмы неизвестны, но в большинстве клинических случаев установлено, что патогенез запускает солнечный свет. При контакте с ультрафиолетом вырабатываются антитела к нуклеиновым кислотам, которые оседают на стенках сосудов, вызывая их повреждение. На фоне расстройства кровообращения поражаются кожные покровы, появляются симптомы дискоидной волчанки.
Различают провоцирующие факторы, запускающие патогенез дискоидной красной волчанки:
- отягощенная наследственность – установлена генетическая предрасположенность к заболеванию, наследуемая по женской линии;
- обильный загар, солярии– контакт с ультрафиолетом может запустить аутоиммунную атаку, что приведет к поражению эпидермиса и сосудов;
- частые инфекции – повышают риск развития дискоидной волчанки, способствуя расстройству иммунитета;
- переохлаждения и травмы – могут привести к растрескиванию кожи и развитию патологии;
- сопутствующие болезни– различные хронические заболевания, из-за которых возникают нарушения периферического кровообращения и кислородное голодание.
Среди всех причин на первом месте стоит отягощенная наследственность. Остальные перечисленные провоцирующие факторы предрасполагают к патологии, создают оптимальные условия для аутоиммунной атаки. Если триггеры воздействуют длительно, возникают системные нарушения, появляются первые клинические признаки дискоидной волчанки.
Симптомы
Дискоидная красная волчанка сопровождается множественными симптомами, включающие местные повреждения кожи и сосудов мелкого калибра. Выраженность клиники зависит от степени прогрессирования заболевания и иммунной реакции на воздействие ультрафиолета.
Перечень основных симптомов:
- Эритема– появление ограниченного участка покраснения. Обычно образуется после воздействия солнечных лучей. Подробнее про эритему→
- Выпадение волос – соответствует зоне поражения, иногда появляется облысение на голове.
- Появление фолликул – иногда на коже выскакивают пузырьки, наполненные жидкостью. Обычно они зудят и чешутся, после их прорыва дискомфорт постепенно уходит.
- Изменение покровной дермы – на месте эритем и пузырьков отмечается шелушение, которое приводит к уплотнению рогового слоя.
- Появление рубцов – в области повреждения образуются грубые уплотнения, которые могут возвышаться над кожей и отличаться по цвету.
Все перечисленные симптомы являются следствием разрушения сосудов и расстройств периферического кровообращения. Погибшие иммунные комплексы считаются токсинами, которые оседают на стенках мелких капилляров и вызывают аллергию. Так появляется зуд и шелушение при дискоидной волчанке.
Некоторые пациенты путают системную и дискоидную красную волчанку – но такое мнение ошибочно. При ДВ отмечаются только местные симптомы. Если же синдром отягощается болями в суставах и мышцах, поражением слизистых – значит, патология перешла в СКВ.
Какой врач лечит дискоидную волчанку?
Для первичного осмотра следует записаться на прием к дерматологу. Доктор этой специальности курирует больных с заболеваниями кожи, к которым и относится дискоидная волчанка.
Поскольку это еще и аутоиммунное заболевание, пациента обязательно будет консультировать ревматолог. Доктор назначит лабораторное обследование и специфические тесты.
Диагностика
Для подтверждения дискоидной красной волчанки назначается лабораторная и инструментальная диагностика. Она включает:
- осмотр пациента – доктор оценивает состояние кожных покровов, отмечает характерные признаки заболевания;
- данные анамнеза – дискоидная волчанка склонна к наследованию, выявление этого факта подтверждает опасения врача;
- исследование крови – в анализе отмечаются признаки воспаления в виде повышения скорости оседания эритроцитов и сдвиг лейкоцитарной формулы влево;
- ревматологические пробы – у многих пациентов с дискоидной волчанкой в крови отмечается специфические антитела к нуклеопротеинам;
- биопсия– взятие материала для гистологического исследования.
При изучении кожи под микроскопом отмечается отмирание покровного эпителия, разрастание рогового слоя, отечность и разрушение коллагеновых волокон. При совпадении результатов большинства исследований выставляется диагноз дискоидная волчанка и назначается терапия.
Лечение

Фото с сайта allergiyainfo.ru
Дискоидная волчанка является неизлечимым заболеванием, вся терапия направлена на предупреждение аутоиммунных атак, устранение симптомов и предотвращение осложнений. При тяжелом течении больные госпитализируются в стационар и наблюдаются врачом, в легких случаях проводятся домашние мероприятия.
Основная программа лечения дискоидной красной волчанки включает следующие медикаменты:
- Антималярийные средства (Гидроксихлорохин)– снимают раздражительность кожи, устраняют интоксикацию. Назначаются при выраженном зуде и поражении эпидермиса.
- Антиоксиданты (альфа-токоферол) – предотвращают повреждение сосудов и появление эритем. Дозировки выписывает врач.
- Противоаллергические средства (Супрастин)– помогают снять зуд и шелушение. Обычно выписываются с первой группой препаратов.
- Анальгетики (Найз) – назначаются в таблетках трижды в сутки, срок лечения 10-14 дней до устранения симптомов дискоидной волчанки.
- Кортикостероиды (Бетаметазон) – выписываются при неэффективности предыдущей группы препаратов. Дозировки и курс лечения подбирает врач.
- Антибиотики (Клотримазол) – показаны при нагноении открытых ран. Могут применяться в мазях, уколах или таблетках.
При дискоидной волчанке запрещается наносить на кожу раздражающие или обезболивающие мази – это может спровоцировать серьезные осложнения.
Осложнения
При отсутствии лечения или нарушении рекомендаций врача дискоидная волчанка может привести к тяжелым последствиям:
- занесение инфекции;
- сепсис;
- появление множественных рубцов;
- переход патологии в системную красную волчанку.
Профилактика
Для предупреждения обострений необходимо придерживаться следующих правил:
- носить закрытую одежду;
- исключать загар;
- проводить профилактику простудных заболеваний;
- вести здоровый образ жизни.
Такая же профилактика направлена на предупреждение первой атаки дискоидной волчанки. Соблюдение этих рекомендаций исключает условия для аутоиммунного поражения собственных тканей организма.
Дискоидная волчанка является аутоиммунным заболеванием, при котором поражается кожа и поверхностные сосуды. Диагноз ставится на основании осмотра, анализов крови, проведения проб и биопсии. Лечение пожизненное, направлено на стабилизацию самочувствия больного и предупреждение обострений.
Полезное видео про формы и виды красной волчанки
Список источников:
- Гайнулин Ш.М., Гребенюк В.Н., Гришко Т.Н., Бассе Ф.Б. Особенности клиники дискоидной красной волчанки у детей. Вестник дерматологии и венерологии. 2010.
- Пальцев М.А., Потекаев Н.Н., Казанцева Н.А., и др. Клинико-морфологическая диагностика заболеваний кожи (атлас). М. 2004.
- Фитцпатрик Т., Джонсон Р., Вулф К., Полано М., Сюрмонд Д . Дерматология. М. 1999.
Для подростков с системной красной волчанкой характерна лейкопения и тромбоцитопения аутоиммунного генеза. Анемия хронического иммунного воспаления является неспецифическим гематологическим проявлением активности СКВ. Реже наблюдается аутоиммунная гемолитическая анемия с положительной реакцией Кумбса. В крови определяются аутоантитела к лейкоцитам, тромбоцитам, эритроцитам.
Тяжелое гематологическое осложнение системной красной волчанки у подростков - гематологический волчаночный криз с развитием аутоиммунного агранулоцитоза, выраженной тромбоцитопении и глубокой анемии (панцитопенический синдром).
СКВ у подростков протекает с высокой лабораторной и иммунологической активностью. Характерна выраженная диспротеинемия (гиперальфаглобулинемия, гипергаммаглобулинемия, гиперфибриногенемия) и значительное повышение СОЭ.
Иммунологические маркеры СКВ:
1. АНФ в высоком титре.
2. Антитела к нативной (двуспиральной) ДНК в высоком титре.
3. LE-феномен (LE-клетки в большом количестве, LE-розетки, гематоксилиновые тельца Гросса в большом количестве).
4. Гипокомплементемия (ассоциируется с люпус-нефритом).
Диагностическое значение имеют только высокие титры АНФ, анти-ДНК и LE-клеток; в низких титрах эти иммунологические маркеры могут появляться в крови при многих других аутоиммунных заболеваниях соединительной ткани, инфекционном эндокардите, сепсисе, туберкулезе, лимфопролиферативных заболеваниях, злокачественных опухолях.
Для подростков с СКВ характерен высокий титр ЦИК в крови и гипериммуноглобулинемия (Ig G, Ig М).
При системной красной волчанке в крови часто определяется ревматоидный фактор (РФ), АФЛ или АКЛ, волчаночные антикоагулянты (аутоантитела к факторам гемокоагуляции), часто бывает положительной реакция Вассермана.
Критерии диагностики СКВ были разработаны Американской ревматологической ассоциацией в 1982 г. К ним относятся:
1. Эритема в форме бабочки на лице.
2. Дискоидная красная волчанка.
3. Фотосенсибилизация и фотодерматит.
4. Эрозии или язвы на слизистой оболочки рта или носа.
5. Неэрозивный артрит.
6. Плеврит или перикардит.
7. Протеинурия, изменения мочевого осадка.
8. Судорожные припадки или психоз.
9. Лейкопения или тромбоцитопения или гемолитическая анемия.
10. LE-клетки или антитела к ДНК или ложноположительная реакция Вассермана.
11. Антинуклеарный фактор в крови.
Для диагностики системной красной волчанки необходимо наличие 4 критериев и более.
Кроме перечисленных признаков, для диагностики СКВ большое значение имеют: дебют заболевания в подростковом или молодом возрасте, женский пол больных, длительная лихорадка, выраженное похудание, выпадение волос.
Классификация системной красной волчанки содержит 3 раздела:
1. Клинико-морфологическая характеристика поражений кожи, суставов, серозных оболочек, внутренних органов и нервной системы.
2. Вариант течения СКВ: острое, подострое, хроническое.
3. Степень активности СКВ: I, II, III.
Острое течение СКВ характеризуется острым началом заболевания с высокой лихорадкой, интоксикацией, увеличением периферических лимфоузлов, что часто симулирует различные инфекционные заболевания, инфекционный эндокардит, сепсис. Подростков часто ошибочно госпитализируют в инфекционные стационары и безуспешно лечат различными антибиотиками. Длительная лихорадка сопровождается прогрессирующим похуданием. Кожные проявления, суставной синдром, висцериты развиваются в течение первых трех месяцев болезни. Характерна быстрая генерализация системной красной волчанки с ранним развитием люпус-нефрита и нейро-люпуса. Заболевание протекает с высокой клинико-лабораторной активностью и быстро прогрессирует.
Подострое течение характеризуется постепенным началом болезни, длительной температурной реакцией с прогрессирующим похуданием, выпадением волос, фотосенсибилизацией. В течение первых 3-6 месяцев болезни развивается кожный синдром, суставной синдром, серозит. Позднее формируется генерализация СКВ; поражения внутренних органов и ЦНС развиваются в течение первого года болезни.
Хроническое течение проявляется длительным субфебрилитетом, похуданием, выпадением волос, фотосенсибилизацией. Характерна моносиндромность на протяжении первых лет болезни - синдром Рейно или кожные проявления или суставной синдром. Генерализация СКВ с поражением внутренних органов и ЦНС формируется через 2-3 года от начала заболевания.
Активность СКВ у подростков оценивают комплексно по степени выраженности клинических проявлений болезни и изменений лабораторных показателей. Лабораторные показатели активности СКВ: выраженность лейкопении, тромбоцитопении, анемии; повышение СОЭ, диспротеинемия.
Иммунологические показатели активности СКВ: LE-феномен; титры АНФ, анти-ДНК и ЦИК в крови; выраженность гипериммуноглобулинемии и гипокомплементемии. Выделяют I, II, III степени активности СКВ.
В пубертатном периоде системной красной волчанки чаще протекает остро, реже - подостро; с высокой клинической, лабораторной и иммунологической активностью. Хроническое течение СКВ более характерно для взрослых. Для подростков характерна быстрая генерализация СКВ с развитием тяжелых висцеритов. У подростков чаще, чем у взрослых, поражаются почки и ЦНС. У 80% подростков с СКВ в развернутой стадии болезни формируется синдром общетрофических расстройств - истощение, трофические изменения кожи, массивное выпадение волос.
Дифференциальная диагностика. СКВ у подростков необходимо дифференцировать от инфекционного эндокардита, септических заболеваний, острой ревматической лихорадки, ювенильного дерматомиозита, системных васкулитов, суставно-висцеральной формы ревматоидного артрита, болезни Стилла, лимфопролиферативных и миелопролиферативных онкогематологических заболеваний, идиопатической аутоиммунной тромбоцитопенической пурпуры (болезни Верльгофа), идиопатического АФЛС.
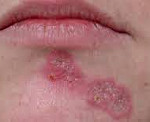
Дискоидная красная волчанка – это хроническое воспалительное аутоиммунное заболевание кожи, развивающееся на фоне фотосенсибилизации (повышенной чувствительности к свету). Клинические проявления включают эритему, рубцовую атрофию кожи, фолликулярный гиперкератоз, выпадение волос, поражение ногтей. Диагноз ставится на основании симптоматики, анамнестических данных, наличия волчаночных клеток в крови, иммунологических тестов и гистологического исследования биоптата кожи. В качестве лечения применяются синтетические противомалярийные препараты, топические глюкокортикоиды, системные ретиноиды, солнцезащитные средства.
МКБ-10
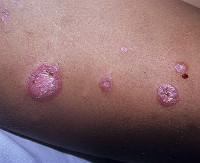
- Причины ДКВ
- Патогенез
- Классификация
- Симптомы ДКВ
- Осложнения
- Диагностика
- Лечение ДКВ
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Дискоидная красная волчанка (ДКВ), или рубцующийся эритематоз – заболевание, относящееся к диффузным болезням соединительной ткани (коллагенозам). Данная патология является наиболее частой формой кожной красной волчанки. Средняя распространенность рубцующегося эритематоза составляет 1:100 000 человек. Чаще страдают представители европеоидной расы. Начало болезни приходится на молодой возраст (от 20 до 40 лет). Заболеваемости дискоидной волчанкой больше подвержены лица женского пола (соотношение с мужчинами 3:1). В редких случаях (1-5%) ДКВ может перейти в системную красную волчанку (СКВ).

Причины ДКВ
Эритематоз протекает по типу аутоиммунной реакции, точная причина возникновения которой неизвестна. Важное значение в развитии заболевания имеет наследственная предрасположенность, о чем свидетельствует большая встречаемость дискоидной волчанки среди близких родственников. В ходе исследований была установлена ассоциация ДКВ с антигенами тканевой совместимости HLA A1, A3, A10, A11, A18, B7, B8. Наиболее серьезным провоцирующим действием обладает ультрафиолетовое излучение.
К факторам, способствующим возникновению дискоидной волчанки, относятся постоянная травматизация кожи, хронические инфекции в организме, наличие аллергических болезней, прием лекарственных препаратов, повышающих чувствительность кожи к ультрафиолету (сульфаниламидов, тетрациклина, фторхинолонов, гризеофульвина, нейролептиков). В группе повышенного риска находятся люди, чей род деятельности связан с длительным пребыванием на открытом воздухе (работники сельскохозяйственной промышленности, строители, рыбаки). Также в группу риска входят лица с 1 фототипом кожи (кельтским) – это люди с нежной, тонкой, иногда веснушчатой кожей, имеющие светлый или рыжий цвет волос.
Патогенез
При дискоидной красной волчанке наблюдается патогенетическое сходство с СКВ, однако патологические реакции ограничиваются кожными покровами. В основе заболевания лежит аутоиммунное воспаление. Под действием ультрафиолетовых лучей в совокупности с другими провоцирующими факторами в клетках кожи нарушаются процессы метилирования ДНК (механизма регуляции транскрипции генов). Это приводит к повышению экспрессии белков, индуцирующих апоптоз (запрограммированную клеточную гибель) - p53, Fas и Fas-лиганда и гамма-интерферона.
Т- и В-лимфоциты стимулируют синтез цитокинов и антител к компонентам клеточных ядер (нуклеиновым кислотам, нуклеосомам). Образующиеся иммунные комплексы оседают на эндотелии сосудов, вызывая их повреждение. Выработку аутоантител у генетически предрасположенных лиц также способны вызывать антигены некоторых вирусов (Эпштейна-Барр, цитомегаловирус, парвовирус 19), имеющие сходную молекулярную структуру с белками клеточных мембран. Дополнительным повреждающим агентом выступает индукция свободнорадикального окисления липидов. Результатом этих процессов является массивное воспаление и разрушение клеток кожи.
Классификация
Традиционно дискоидную красную волчанку подразделяют на очаговую и диссеминированную (распространенную) – эти формы различаются количеством очагов поражения кожи и их локализацией. Также при диссеминированной форме отмечается наличие общей симптоматики (слабости, повышения температуры тела, болей в суставах) и высокого риска трансформации в СКВ. Помимо перечисленных форм, в ревматологии выделяют следующие виды ДКВ:
Симптомы ДКВ
Дискоидная красная волчанка характеризуется хроническим течением, рецидивы возникают в основном летом или весной, когда длина солнечного дня максимальна. Чаще всего поражаются участки тела, подвергающиеся длительному солнечному излучению. Тремя наиболее типичными симптомами считаются эритема, фолликулярный гиперкератоз и рубцовая атрофия кожи.
При локализации очагов на волосистой части головы практически всегда возникает алопеция, которая оставляет после себя рубцы. При диссеминированной дискоидной волчанке очаги располагаются на груди, спине, локтях, ладонях, подошвах, обычно не имеют признаков шелушения и атрофии. Иногда поражаются ногтевые пластины. Ногти приобретают желтый цвет, становятся ломкими, деформируются. Очень редко в патологический процесс вовлекается слизистая оболочка полости рта. Очаги склонны к эрозированию, что вызывает жжение и боли во время приема пищи.
Осложнения
Серьезные осложнения дискоидной красной волчанки возникают редко. Иногда развивается вторичный гландулярный хейлит (воспаление мелких слюнных желез красной каймы губ). Диссеминированная форма ДКВ в некоторых случаях переходит в СКВ – тяжелое системное заболевание соединительной ткани, поражающее суставы и практически все внутренние органы (сердце, почки, легкие и центральную нервную систему). СКВ характеризуется упорным течением, трудно поддается терапии и имеет высокий риск летального исхода. Также может произойти трансформации стойких очагов дискоидной волчанки в плоскоклеточный рак кожи (сквамозно-клеточную карциному).
Диагностика
Пациентов с данной патологией курируют врачи ревматологи и дерматологи. При постановке диагноза дискоидной волчанки учитывается фототип кожи. На первичной консультации уточняется профессия пациента, прием фотосенсибилизирующих лекарственных средств, наличие инфекционных или аллергических заболеваний, близких родственников с ДКВ. Для диагностики проводят следующие методы исследования:
- Общие лабораторные тесты. В клиническом анализе крови отмечается увеличение скорости оседания эритроцитов, снижение уровня лейкоцитов, тромбоцитов, при инфекционных и аллергических патологиях - высокий уровень нейтрофилов и эозинофилов. При диссеминированной ДКВ возможен ложноположительный результат анализа на сифилис.
- Специальные ревматологические тесты. Примерно у 40% пациентов ДКВ обнаруживаются антинуклеарные антитела (ANA) и антитела к нуклеопротеинам (анти-Ro/SS-A, анти-La/SS-B). Волчаночные (LE) клетки встречаются у 5-7% пациентов. При реакции иммунной флюоресценции выявляются отложения иммуноглобулинов (IgG/IgM) и комплемента (положительный тест волчаночной полоски). Последний тест может быть положительным и при других заболеваниях, поэтому не является специфичным.
- Гистологическое исследование биоптата кожи. Биопсия кожи - наиболее достоверный метод для постановки диагноза. Характерны следующие признаки – атрофия эпидермиса, утолщение рогового слоя эпидермиса в устьях волосяных фолликулов, разрушение волокон коллагена, отек дермы, отложения в ней гиалина, периваскулярный лимфоцитарный инфильтрат.
Важно отличать диссеминированную форму ДКВ от системной красной волчанки, требующей более агрессивной терапии. Помощь в диагностике СКВ оказывает определение антител к двуспиральной ДНК и экстрагируемым ядерным ангигенам в крови пациента. Также дискоидную красную волчанку дифференцируют с другими формами кожной волчанки (острая, подострая), ревматологическими (дерматомиозит), дерматологическими заболеваниями (красный плоский лишай, псориаз, себорейный дерматит, экзема, фотодерматозы, эозинофильная гранулема лица, ангиолюпоид Брока-Потрие).
Лечение ДКВ
В большинстве случаев пациенты проходят лечение амбулаторно, но при тяжелом течении может потребоваться госпитализация в отделение ревматологии или дерматологии. Важным моментом является исключение приема фотосенсибилизирующих медикаментов и лечение сопутствующих аллергических или инфекционных заболеваний. Рекомендуется носить закрытую одежду, применять солнцезащитные крема или мази, содержащие вещества, которые задерживают ультрафиолетовые лучи (мексорил, двуокись титана, оксид цинка).
Основное патогенетическое лечение включает антималярийные аминохинолиновые препараты (Гидроксихлорохин), топические глюкокортикостероиды (тГКС), производные витамина А - ретиноиды (Изотретиноин, Ацитретин). Ввиду частого развития ретинопатий на фоне приема гидроксихлорохина обязателен регулярный осмотр офтальмолога. В зависимости от локализации дискоидных очагов применяются тГКС разной активности. При расположении очагов только на коже лица используют тГКС слабой и средней степени активности (Гидрокортизона ацетат, Метилпреднизолон), при поражении кожи конечностей и туловища рекомендуются тГКС сильной активности (Бетаметазон, Триамцинолон). Если дискоидные очаги имеются на ладонях и подошвах, назначаются тГКС сверхвысокой активности (Клобетазон).
Для подавления свободнорадикального повреждения клеток кожи эффективны антиоксиданты (альфа-токоферол). При неэффективности стандартного лечения прибегают к средствам, обладающим выраженным иммуносупрессивным действием – Такролимус, Метотрексат, Азатиоприн.
Прогноз и профилактика
В подавляющем большинстве случаев дискоидная волчанка имеет благоприятное течение. При грамотном подборе терапии и соблюдении всех рекомендаций наступает стойкая ремиссия. Основную проблему представляет трансформация ДКВ в более тяжелые заболевания, имеющие достаточно высокий процент летальности – СКВ и плоскоклеточную карциному. Профилактика рецидивов дискоидной волчанки заключается в ограничении времени пребывания на солнце, ношении закрытой одежды, применении солнцезащитных препаратов, исключении приема лекарств, повышающих чувствительность кожных покровов к ультрафиолетовому излучению.
Кожные формы красной волчанки в течение года встречаются в количестве 3 – 4-х случаев на 100 тыс. населения, из которых дискоидная форма красной волчанки составляет в среднем 75%. Она является дерматозом, относящимся к группе аутоиммунных заболеваний соединительной ткани (коллагенозы) и характеризующимся высыпаниями эритематозного типа, фолликулярным гиперкератозом и рубцовой атрофией.
Болезнь также называется эритематозом или рубцующимся эритематозом. Заболеваемость среди взрослого населения России составляет в среднем 1:100 тыс. Наиболее часто начало болезни отмечается в 20 – 40-летнем возрасте, причем женщины болеют чаще мужчин (1:3). Кто лечит эту форму красной волчанки?

Этиопатогенез и факторы риска
Точная причина развития заболевания не установлена. Основную роль играют аутоиммунные реакции на фоне наследственной предрасположенности, что подтверждается значительным числом случаев развития этой патологии у лиц, являющихся близкими родственниками.
Наиболее важными звеньями механизма развития патологии являются:
- влияние ультрафиолетовых лучей;
- формирование аутоантител;
- развитие в организме реакций аутоиммунного типа;
- расстройство регуляции функцией Т-лимфоцитарных клеток и особых разнородных, так называемых, антигенпрезентирующих дендритных клеток, выполняющих различные иммуннорегуляторные функции.
Факторами риска, или пусковыми факторами являются, преимущественно:
- Избыточное воздействие солнечных лучей.
- Прием лекарственных средств, провоцирующих развитие болезни, в том числе и способствующих повышению кожной чувствительности к ультрафиолетовому облучению — препараты тетрациклинового ряда, сульфаниламиды, фторхинолоны, нейролептики, тербинафин, блокаторы кальциевых каналов, бета-блокаторы, противосудорожные средства, левуфлонамид и некоторые другие.
- Длительное воздействие низких температур и холодного ветра.
- Частое или/и длительное травмирование определенных участков кожи.
- Первый фототип кожи. Для половины людей с этим заболеванием характерна повышенная светочувствительность.
- Лекарственная непереносимость и аллергические реакции.
- Очаги хронической инфекции в организме.
- Изменение содержания в крови половых гормонов.
- Курение.
Таким образом, наиболее часто заболеванию подвержены лица, работающие на производстве с высокими температурными условиями труда, в сельском хозяйстве, строители, рыбаки, работники лесной промышленности, а также люди, проживающие в местностях с высокой влажностью и холодным климатом.
Самым серьезным пусковым фактором считаются ультрафиолетовые лучи, особенно если они сочетаются с другими факторами риска. Они являются причиной увеличения синтеза белков, которые ассоциированы с регулированием процессов запрограммированной гибели клеток.
У больных дискоидной красной волчанкой выявлены повышенная чувствительность к наведению (индукции) апоптоза и нарушение процессов выведения из тканей апоптотических телец (фрагменты разрушенных клеток), являющихся аутоантигенами. Это приводит к накоплению последних в коже, к развитию массивного аутоиммунного воспаления и разрушению кожных клеток.
В соответствии с современными представлениями механизм развития заболевания очень сложный. Он включает генетические, иммунные, метаболические, нейроэндокринные и экзогенные факторы.
При системной красной волчанке механизмы развития такие же, как и при дискоидной форме, однако у последней воспалительный процесс ограничивается только кожей, не распространяясь на внутренние органы, сосуды и суставы. Поэтому смертность при дискоидной красной волчанке, лечением которой занимаются дерматологи с привлечением консультативной помощи ревматологов, не наблюдалась, однако в 2-7% случаях встречается ее трансформация в системную красную волчанку, что возможно в связи с идентичностью их патогенеза. Лечение же системной формы патологии — это прерогатива ревматолога совместно с другими специалистами (кардиолог, нефролог, пульмонолог и др.).
Симптомы
Клиническая картина характеризуется появлением высыпаний в основном на открытых участках тела. Они локализуются, преимущественно, на лице, особенно в области скуловых зон, крыльев носа, щек, реже — лба и ушных раковин. Достаточно частая локализация, а иногда и единственная, особенно у женщин — волосистая часть головы в зоне волосяного роста. Кожные покровы шеи, плечевого пояса и верхних отделов передней и задней поверхностей грудной клетки поражаются значительно реже. Еще реже сыпь появляется на тыльной поверхности кистей, особенно в случаях их изолированного поражения, и других областях тела и особенно редко — на слизистой оболочке полости рта и глаз.
Выраженность симптоматики может быть неодинаковой, на что влияют характер и длительность патологического процесса. Хотя общепринятой классификации дискоидной красной волчанки не существует, однако федеральные клинические рекомендации по ведению больных этой патологией выделяют клинические формы:
- Ограниченную, при которой на кожных покровах могут быть от 1 до 3-х очагов.
- Распространенную, или диссеминированную — более 3-х очагов.
В зависимости от характера течения патологического процесса выделяют три стадии развития ограниченной формы:
- Эритематозную.
- Инфильтративно-гиперкератотическую.
- Рубцово-атрофическую.
Первый клинический симптом — это розоватые или красно-розового цвета пятна (эритемы), не сопровождающиеся зудом. Их границы четкие, диаметр составляет от 5 до 10-20 мм. Они несколько возвышаются над поверхностью здоровой кожи.
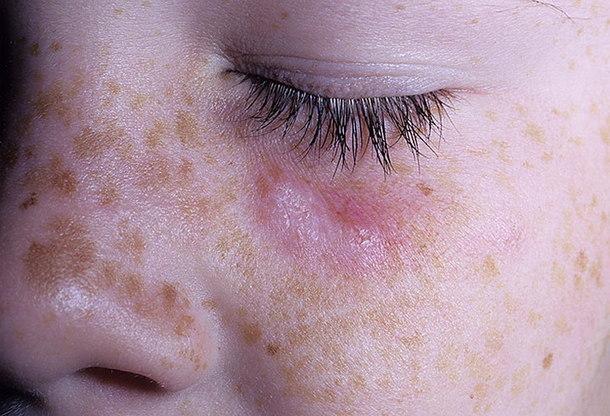
Эритематозная стадия ограниченной формы дискоидной красной волчанки
Эритематозные пятна постепенно увеличиваются в диаметре, приобретают плотность и трансформируются в отечные бляшки, своей формой напоминающие диски. Этот процесс сопровождается фолликулярным гиперкератозом, в результате чего поверхность очагов покрывается многочисленными небольшими серовато-белыми чешуйками рогового эпителия и шелушится.
Очаги могут быть как одиночными, так и множественными. Бляшки нередко склонны к слиянию друг с другом с формированием крупных инфильтративно-эритематозных очагов значительных размеров.
Развивается по мере уменьшения признаков воспаления, а также исчезновения инфильтрата и эритематозного пятна. В течение некоторого времени на границах зоны поражения возможно появление новых участков покраснения, инфильтрации и ороговения. В центральных же отделах формируется атрофический участок, на котором кожа становится значительно тоньше и легко собирается в складки. Наиболее быстро атрофические участки возникают на коже в области волосяного покрова.
В результате этих процессов в волчаночном очаге формируются следующие 3 зоны:
- центральная, или зона рубцовой деформации;
- зона фолликулярного гиперкератоза, расположенная вокруг центральной зоны;
- периферические зоны гиперпигментации, депигментации или телеангиоэктазий.
Таким образом, типичные для дискоидной красной волчанки симптомы представляют собой триаду в виде:
- Эритемы.
- Фолликулярного гиперкератоза.
- Рубцовой атрофии кожи.
На особенности некоторых симптомов оказывает влияние расположение высыпаний. Так, например:
- При локализации процесса на лице
- На волосяной части головы
Еще одним проявлением болезни является внезапное выпадение волос. Начальные симптомы поражения волосистых отделов головы имеют сходство с признаками себорейной экземы. Отличие состоит в выраженности фолликулярного гиперкератоза. Как правило, размеры эритематозного очага увеличиваются, кожа его центральных отделов становится бледной, тонкой, блестящей. В периферической зоне сохраняются эритема с шелушащейся поверхностью. Затем формируются рубцовая атрофия и стойкая алопеция, оставляющая после себя рубец и способная перерождаться в плоскоклеточный рак кожи.
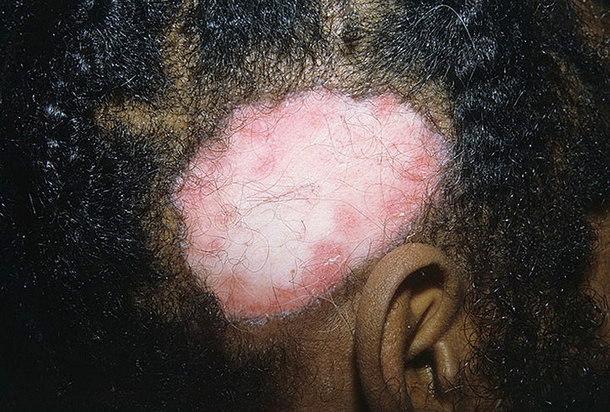
Проявление заболевания на волосяной части головы
- В области кистей
Редко встречающаяся локализация заболевания представлена мелкими очагами овальной или округлой формы без шелушения и атрофии, имеющими красную окраску с цианотичным оттенком. В некоторых случаях центр очага западает, на этом участке кожи бывают телеангиоэктазии и атрофические явления. Изредка могут быть поражены ногти на руках. Они утрачивают блеск, становятся грязно-серыми или желтыми, утолщенными и ломкими. Рост пораженных ногтей прекращается, они деформируются и могут отторгаться.
- На слизистых оболочках
Такая локализация не исключена, но встречающаяся крайне редко. Возможно поражение слизистых оболочек десен, языка, щек, твердого и мягкого неба. Очаги имеют вид резко отграниченных высыпаний красной или красновато-синюшной окраски. Они слегка возвышаются над здоровыми участками слизистой оболочки. Их белесоватая центральная зона, на которой находятся многочисленные телеангиоэктазии, беловато-нежные полосы и точки, атрофична и слегка западает. Очаги могут быть также представлены отечным ярким эритематозным элементом, склонным к образованию эрозии и изъязвлению. Больной жалуется на болезненность и жжение во время приема пищи. Высыпания на слизистой оболочке полости рта сочетаются, как правило, с кожными проявлениями. При поражении глаз развиваются конъюнктивит, кератит или блефарит с соответствующей симптоматикой.
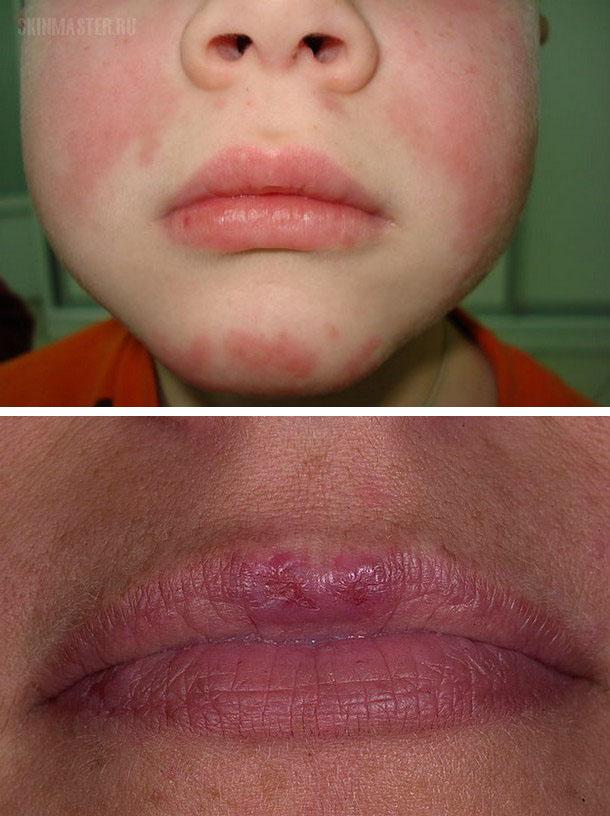
- Поражение красной каймы губ
Представлено вторичным гландулярным хейлитом, как правило, нижней губы. На ней появляются отечная эритема, гиперкератоз, трещины, обильные наслоения плотно сидящих чешуек или корочек. Очаг поражения нередко распространяется на слизистую оболочку и расположенные рядом кожные участки.
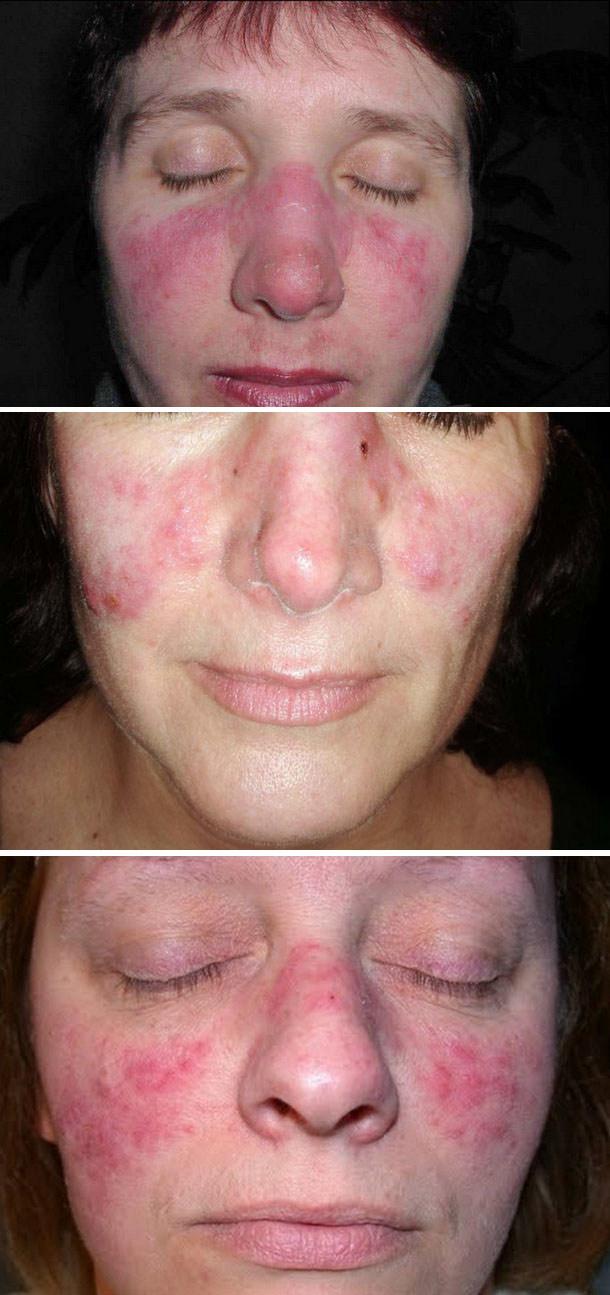
Диссеминированная форма отличается от ограниченной большим числом эритематосквамозных очагов, которые появляются, преимущественно, на открытых участках кожных покровов, но нередко и на верхних отделах груди и спины.
Кроме того, возможна локализация элементов на разгибательной поверхности предплечий, тыльной поверхности кистей, в том числе и в области ногтевых валиков без распространения на зону межфаланговых суставов. Наряду с типичными эритемами могут быть пятна, которые имеют нечеткие и расплывчатые очертания и бурую или красную окраску, а также телеангиоэктазии.
Нередко больных распространенной формой дискоидной красной волчанки беспокоят повышенная температура тела, общая слабость и недомогание, болезненность в области суставов. Вероятность перехода этой формы в системную красную волчанку значительно возрастает.
Кроме описанной выше типичной формы заболевания и ее вариантов выделяют другие, редко встречающиеся формы:
- Центробежную поверхностную эритему Биетта, которая встречается у 3% людей, страдающих дискоидной красной волчанкой, и у 75% — системной. Она отличается отсутствием или незначительной выраженностью рубцовой атрофии и гиперкератоза. Обычная локализация — средняя зона лица.
- Глубокую красную волчанку Капоши — Ирганга — очаги представляют собой один или несколько безболезненных, резко отграниченных узлов диаметром 2-10 см, расположенных в подкожной клетчатке в области щек, лба, плеч, ягодиц, бедер. Кожа над узлами имеет нормальный или синюшно-красный цвет. Узлы в процессе регресса могут кальцифицироваться или оставлять после себя глубокие изменения атрофического характера.
- Папиломатозную, или веррукозную, имеющую сходство с бородавчатым красным лишаем. Типичными для нее являются возвышающиеся над поверхностью кожи очаги роговых наслоений, имеющие вид бородавок и локализующиеся на коже кистей и волосистых отделов головы. Эта форма расценивается как начальная стадия рака.
- Гиперкератотическую, очаги которой гипсовидные или имеющие сходство с кожным рогом. Эта форма очень близка к предыдущей и также рассматривается в качестве раковой трансформации.
- Опухолевую, встречающуюся крайне редко и характеризующуюся слабо выраженным гиперкератозом, значительным возвышением над окружающей поверхностью отечных очагов красно-цианотичной окраски, на которых видны множественные рубцы.
- Дисхромическую, при которой центральная зона очагов депигментирована, а периферическая — гиперпигментирована.
- Пигментную, представленную пигментными пятнами с незначительно выраженным гиперкератозом.
- Телеангиоэктатическую, также крайне редкую, которая проявляется только очагами сосудиков, расширенных в виде сеточки.
Кроме перечисленных редких форм, встречаются совсем редкие и казуистические, такие как туберкулоидная, геморрагическая, буллезная.
Диссеминированная форма заболевания
Как вылечить это заболевание? Особое значение для проведения эффективного лечения имеет правильная диагностика с учетом причин и всех нюансов развития патологического состояния.
Диагностика
Первичная диагностика основана на наружном осмотре. При этом учитываются не только характер очагов поражения, но и фототип кожных покровов, профессия больного, специфика и условия работы, сопутствующие заболевания, наличие в организме пациента очагов хронической инфекции и других заболеваний, прием лекарственных препаратов, наличие аллергических реакций, а также наличие заболеваний коллагенозами у близких родственников.
После этого проводятся общие и специальные лабораторные исследования. В общих анализах основные неспецифические изменения возможны в виде ложноположительной реакции Вассермана при диссеминированной форме заболевания, увеличения СОЭ, снижения числа тромбоцитов, увеличения нейтрофилов и эозинофилов при снижении общего количества лейкоцитов и лимфоцитов. В биохимических анализах крови возможно определение повышенного количества гамма-глобулинов, увеличение концентрации креатинина и мочевины, снижение комплемента. Однако эти исследования конкретной диагностической ценностью не обладают. Они позволяют судить лишь о тяжести заболевания и его переходе в системное.
К специальным лабораторным исследованиям, включенным в федеральные клинические рекомендации общества дерматологов и косметологов РФ, относятся определение наличия:
- в сыворотке крови, так называемых, волчаночных клеток. Они характерны, в основном, для системной красной волчанки, но в 3-7% случаев выявляются у больных дискоидной красной волчанкой;
- в сыворотке крови антинуклеарных антител и антител к компонентам ядер, что указывает на активность иммунных реакций. Несмотря на то, что исследование специфично для системной красной волчанки, антинуклеарные антитела обнаруживаются в среднем у 35% больных дискоидной красной волчанкой;
- реакции иммуннофлуоресценции с биопсийным материалом (прямая) или с сывороткой крови (непрямая), позволяющие выявить комплексы антиген-антитело.
Достоверное подтверждение диагноза возможно посредством проведения гистологического исследования кожных биоптатов. При этом характерными признаками являются фолликулярный гиперкератоз, атрофические процессы в эпидермальном ростковом слое, отек с лимфоцитарным инфильтратом в области дермальных придатков и сосудов, дегенеративные процессы коллагеновых белков и некоторые другие.
Основная дифференциальная диагностика проводится с системной красной волчанкой, при которой отмечается отсутствие фолликулярного кератоза и незначительность атрофических процессов в очагах поражения. Кроме того, для системного заболевания характерны васкулиты, наличие артралгий, полисерозитов, поражения почек, эндокарда, центральной нервной системы и т. д.
Дифференциальную диагностику необходимо также проводить с дерматомиозитом, туберкулезной волчанкой, телеангиоэктатическим вариантом саркоидоза Бека, ограниченным псориазом, красным плоским лишаем, себорейным дерматитом, эозинофильной гранулемой лица, а также с фотодерматозами.
Лечение дискоидной красной волчанки
Многие люди любят применять нетрадиционные методы лечения, например, такие, как часто рекомендуемый в качестве наиболее эффективного средства настой на оливковом масле смеси череды и цветков фиалки. Однако следует отметить, что эффективность народных средств и методов крайне низкая. Применять их можно только дополнительно к основной терапии, назначенной врачом, и причем только по согласованию с последним. Кроме применения медикаментозной терапии, необходимо избегать прямого воздействия солнечных лучей, холодного ветра и низких температур воздуха.
Главными целями лечения являются:
- остановка дальнейшего прогрессирования патологии;
- ограничение или предотвращение процессов формирования рубцов.
Основой лечения являются топические глюкокортикостероидные препараты в виде крема, мази (при локализации очагов на теле) или лосьона (для волосистых отделов головы), а также системные антималярийные средства в качестве моно- или комбинированной терапии. В случаях резистентности к последним применяются ретиноиды, хотя из-за большого числа побочных эффектов и быстрого развития рецидива после отмены к оптимальным препаратам их не относят.
Из топических глюкокортикостероидов рекомендуется применять при локализации очагов:
- на лице — средства низкой или средней активности. К ним относятся крем, мазь, гель или линимент флуоцинолона ацетонид ;
- на туловище и конечностях — препараты со средней активностью. Таковыми являются мазь с триамцинолоном или мазь и крем с бетаметазоном;
- на волосистых отделах головы и кистях — препараты, имеющие высокую активность (клобетазол в составе крема или мази).
В случае отсутствия эффекта возможно применение суспензии триамцинолона или раствора бетаметазона в виде инъекций в локализованные очаги. При отсутствии эффективности глюкокортикостероидов (препараты первой линии) назначаются средства второй линии, к которым относятся ингибиторы кальциневрина (мазь Такролимус и крем Пимекролимус).
Из противомалярийных препаратов для системной терапии применяются гидроксихлорохин и хлорохин в виде таблеток для приема внутрь. К препаратам второй линии, применяемым в целях проведения системной терапии, относятся ацитретин и изотретиноин в капсулах.
В комплексную терапию также рекомендовано включать антиоксиданты (витамиин “E”), ангиопротекторы и корректоры процессов микроциркуляции (пентоксифиллин в таблетках и никотиновая кислота в виде инъекций).
Лечение, как правило, осуществляется в амбулаторных условиях. При тяжелом и упорном течении дерматоза, а также в случае отсутствия эффектов от лечения дальнейшая терапия должна проводиться в специализированном стационаре.
Смотрите видео про красную волчанку, пути заражения, прогноз, последствия, продолжительность жизни:
Читайте также:


