Ласты моржа при ревматоидном артрите
Ревматоидный артрит (РА) – хроническое заболевание, сопровождающееся воспалением суставов (артритом) и поражением внутренних органов. Причина его до конца не известна, в развитии имеют важное значение аутоиммунные механизмы.
РА встречается у 1 – 2 человек из ста, у женщин в три раза чаще, чем у мужчин. Наиболее часто заболевание регистрируется у женщин в возрасте 65 лет и старше. Однако болезнь нередко поражает людей других возрастных групп, в том числе детей. Наиболее часто РА впервые регистрируется в возрасте 40 – 55 лет.
Причины и механизмы развития
Истинная причина РА неизвестна. Есть мнение, что триггерным (запускающим) фактором может быть инфекция. К вероятным инфекционным агентам относятся стрептококки, микоплазма, вирус Эпштейна-Барр, ретровирусы. Эта теория развития РА не получила достаточного подтверждения.
Болезнь чаще развивается после стресса, переохлаждения или травмы суставов. Более частое начало у пожилых женщин соотносят со снижением количества женских половых гормонов в постменопаузе. Беременность и прием гормональных контрацептивов снижают риск заболеть РА.
Доказана наследственная предрасположенность к развитию РА, выделены отвечающие за это гены.
Выделяется эндотелиальный фактор роста, провоцирующий разрастание капилляров в соединительной ткани. Активируется рост клеток, выстилающих поверхность сустава изнутри. В результате образуется паннус: агрессивная ткань с опухолеподобным развитием. Она внедряется в суставную поверхность, подлежащую кость, а также в связочный аппарат, повреждая эти структуры.
Ревматоидный фактор образует иммунные комплексы, повреждающие сосудистое русло, что ведет к поражению внутренних органов.
Таким образом, основная теория развития РА – аутоиммунное воспаление, сопровождающееся нарушением механизмов физиологической активации и подавления воспалительных процессов.
Классификация
Основной диагноз включает одну из следующих форм:
- серопозитивный РА (М05.8);
- серонегативный РА (М06.0);
- вероятный РА (М05.9, М06.4, М06.9);
- особые формы: синдром Фелти (М05.0) и болезнь Стилла у взрослых (М06.1).
Серопозитивность или серонегативность определяется с помощью теста на ревматоидный фактор, который проводится с применением одного из следующих методов:
- латекс-тест;
- иммуноферментный метод;
- иммунонефелометрический метод.
Выделяют следующие клинические стадии болезни:
- очень ранняя – длящаяся до полугода и при правильном лечении часто обратимая;
- ранняя – в течение первого года болезни, сопровождающаяся первыми признаками прогрессирования;
- развернутая, продолжающаяся более года и сопровождающаяся типичной симптоматикой;
- поздняя, характеризующаяся деструкцией (разрушением) суставов и поражением внутренних органов.
Учитывается активность болезни, рентгенологическая характеристика поражения суставов, наличие внесуставных симптомов и осложнений, способность к самообслуживанию.
Клиническая картина

Варианты начала болезни разнообразны, что обусловливает трудность его ранней диагностики. Чаще всего в дебюте развивается полиартрит (множественное поражение суставов), реже моно- или олигоартрит (воспаление одного или нескольких суставов). У большинства больных признаки воспаления выражены слабо, преобладает скованность по утрам, боли в суставах и мышцах, беспричинная слабость. Может беспокоить снижение веса, увеличение лимфоузлов, повышение температуры тела до 37,5˚С.
Более редко болезнь начинается с выраженного артрита, лихорадки и кожных изменений.
У пожилых пациентов РА может присоединяться к остеоартрозу, проявляясь лишь скованностью и лабораторными изменениями.
В некоторых случаях РА проявляется синдромом запястного канала, сопровождающимся болью и онемением мышц кисти.
При подозрении на РА нужно как можно раньше обратиться к ревматологу.
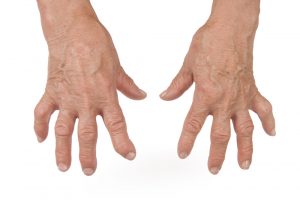
Основной признак РА – воспаление суставов, или артрит. Преобладает симметричное поражение мелких суставов кистей (у женщин) или стоп (у мужчин). Поражаются также плечевые, локтевые, коленные, голеностопные, височно-нижнечелюстные суставы.
Боли беспокоят больных преимущественно ночью и ранним утром. Болезненность усиливается и после нагрузки на сустав, а также при его пальпации (ощупывании).
Вследствие выпота жидкости в полость сустава и отека окружающих тканей изменяется его форма. Пальцы рук могут приобретать форму сосиски или веретена, колено становится шарообразным.
При РА разрушаются суставные поверхности, изменяются связки, что приводит к появлению характерных деформаций:
Кожа над пораженными артритом суставами красная, горячая на ощупь. Ограничено движение в суставах, развиваются контрактуры. Типична утренняя скованность, не связанная с болью. Она проявляется в утренние часы, длится как минимум час, а при максимальной активности процесса – в течение всего дня.
Могут поражаться сочленения гортани. При этом грубеет голос, возникает необъяснимая одышка, повторяющийся бронхит, нарушение глотания.
При РА отмечается мышечная атрофия. Она может быть системной и локальной, возле пораженного сустава. Чаще всего страдают мышцы бедер, кистей и предплечий.
У трети больных обнаруживаются подкожные узелки. Чаще всего они располагаются на внешней стороне предплечий под локтем. Ревматические узелки безболезненны, подвижны, имеют эластичную консистенцию. В результате лечения они могут исчезать. Может наблюдаться бурсит локтевого сустава. У некоторых больных формируется киста Бейкера на задней поверхности коленного сустава. При ее разрыве возникает сильная боль в голени и отек голеностопного сустава.
У больных повреждается сосудистое русло, в результате возникает поражение многих органов и систем.
Внесуставные изменения, характерные для РА:
- поражение сосудов кожи (васкулит);
- могут появиться омертвение кончиков пальцев, подкожные кровоизлияния, синдром Рейно;
- васкулит других органов: головного мозга, печени, щитовидной железы, легких;
- мононеврит и полинейропатия с развитием онемения и нарушений чувствительности, чаще в области стоп и голеней;
- миокардит, перикардит и плеврит;
- склерит, васкулит сетчатки (поражение глаз);
- лимфоаденопатия, увеличение селезенки;
- гломерулонефрит и амилоидоз почек.
- вторичный амилоидоз;
- вторичный артроз;
- остеопороз;
- некроз кости, в том числе с разрушением головки бедра;
- туннельные синдромы (сдавление локтевого или большеберцового нервов, карпальный синдром);
- нестабильность шейного отдела позвоночника с подвывихом суставов;
- атеросклероз с быстрым развитием инфаркта миокарда, что является одной из ведущих причин смерти при РА;
- анемия, в том числе вызванная желудочно-кишечными кровотечениями в результате лечения вызывающими язву препаратами;
- инфекционные заболевания.
Синдром Фелти сопровождается выраженным поражением суставов, увеличением печени и селезенки, усиленной пигментацией кожи ног. Отмечается снижение количества в крови нейтрофилов. Характерны внесуставные проявления: васкулит, поражение нервной системы и легких, синдром Шегрена. При синдроме Фелти высока вероятность развития инфекционных осложнений, которые могут привести к смертельному исходу.
Болезнь Стилла взрослых проявляется повторяющимся повышением температуры тела, артритом, сыпью на коже. Отмечается высокая активность по данным лабораторных методов, ревматоидный фактор не определяется.
Синдром Шегрена может возникать как самостоятельное заболевание или быть проявлением ревматоидного артрита или других ревматических болезней. Он сопровождается зудом и жжением в глазах, сухостью во рту. Иногда возникают язвы роговицы и полости рта, кариес, затруднения при глотании. Формируется хронический атрофический гастрит, запоры, недостаточность ферментативной функции поджелудочной железы. Часто появляется сухость слизистых оболочек дыхательных и половых путей.
Системные проявления синдрома Шегрена включают боли в суставах и мышцах, рецидивирующий полиартрит, поражение лимфатической системы, легочный фиброз, нефрит, хроническую крапивницу и гиперпигментацию кожи.
Ювенильный ревматоидный артрит развивается у детей в возрасте до 16 лет. Он сопровождается лихорадкой, васкулитом, моно- или олигоартритом крупных суставов, увеитом, вовлечением позвоночника. Ревматоидный фактор может отсутствовать. В дальнейшем болезнь часто переходит в ревматоидный артрит взрослых или болезнь Бехтерева.
У части больных с РА в крови не определяется ревматоидный фактор. Чаще всего у таких пациентов регистрируется ювенильный ревматоидный артрит, болезнь Стилла взрослых и ревматоидный бурсит (воспаление суставной сумки, особенно лучезапястного сустава).
При развитии серонегативного артрита у детей в возрасте до 17 лет, сопровождающегося энтезопатией (поражением сухожилий), говорят о SEA-синдроме. В дальнейшем он часто трансформируется в ювенильный ревматоидный артрит.
Отсутствие ревматоидного фактора ассоциируется с более легким течением заболевания. Для него характерны боли и припухлость не более 5 суставов и отсутствие внесуставных проявлений. Серонегативный РА чаще поражает один крупный сустав, например, коленный. Утренняя скованность не столь выражена, как при серопозитивном.
Лабораторные признаки активности проявляются незначительно, рентгенологические изменения отсутствуют. Внутренние органы обычно не изменяются, не формируются ревматические узелки.
При этой форме болезни в крови пациента обнаруживается ревматоидный фактор. Заболевание протекает с классическими симптомами: поражением суставов кистей, выраженной утренней скованностью, постепенным прогрессированием и поражением внутренних органов. Формируются ревматические узелки.
Диагностика и лечение серонегативного и серопозитивного РА осуществляются в соответствии с одним стандартом.
Отчего возникает ревматоидный артрит?
Природа ревматоидного артрита лежит в инфекционно-воспалительных процессах. Правда, никто никогда не находил инфекционного агента: ни бактерий, ни вирусов, ни грибов — в поражённых суставах чисто, почти стерильно. Мало того, инфекция должна передаваться от кого-то и кому-то, но ревматоидный артрит не заразен. И даже антибиотики совсем не помогают и даже не используются.
Есть предположение, что будто бы своя родная иммунная система вдруг начинает реагировать на родные ей суставы как на врага, будто это чужеродные бактерии, вирусы и внедряющиеся микроорганизмы. У больных РА нашли гены, которые меняют рецепторы на поверхности клеток, что иммунными защитниками распознаётся как чужак. То есть возникает агрессивная аутоиммунная реакция, разрушающая суставы и сосуды, а после — и кожу, и даже внутренние органы.
Вот так, с вывертом, наверное, и можно поддержать воспалительно-инфекционную природу ревматоидного артрита. Но за неимением никакого иного объяснения, до поры приходится пользоваться такой совсем не очевидной причиной развития болезни.
Как начинается болезнь?
Замечено, что у семи из десяти больных процесс начинается зимой, как правило, провокатором становится какая-нибудь инфекция, перенесённая больным накануне. Нередко перед появлением первых признаков ревматоидного артрита случается травма или операция, то есть отмечается серьёзный стресс. Болезнь может начаться остро вспышкой всех симптомов, или подостро, когда симптомы вялые. В большинстве случаев не бывает так — проснулся и понял, что больной. Клинические проявления зарождаются медленно и вяло, постепенно усиливаясь.
В самом начале — период скрытого течения или латентный — беспокоит слабость, быстрая усталость не только от работы, но и просто жизни. Часто потливость от малейшего физического напряжения и то ли есть повышение температуры, то ли показалось просто. Мышцы становятся чувствительными, не болят, но ненормально ощущаются. И аппетит тот же, но вес снижается. Налицо симптомы интоксикации, но из-за чего они возникли, где причина — непонятно, потому что суставы ещё не показали себя. Так может продолжаться довольно продолжительное время. Про таких людей на Руси говорили — квёлый.
Симптомы ревматоидного артрита в период его клинического расцвета можно разделить на три группы: общие признаки воспаления — интоксикация, суставные и внесуставные проявления. Они могут появляться по очереди, могут развиться все сразу.
Движения постепенно уменьшают боль, так что к вечеру болезненность уже не так и сильно неприятна. Правда, она не уходит совсем, но как бы угасает, всего на 3–4 часика, а после вспыхивает с новой силой. По пробуждении движения в суставах совсем не даются — скованность длится пару часов, после сустав разрабатывается, но полноты амплитуды движений уже не вернуть. Скованность — как будто надеты жёсткие и тесные перчатки и носки.
Скованность обусловлена скоплением за ночь внутрисуставной жидкости, в нормальном суставе жидкость нужна только для мягкости движений, чтобы костные поверхности не соприкасались — амортизация, поэтому и жидкости очень немного. При воспалении — артрите - жидкости вырабатывается больше, отёчность нарастает, суставная сумка распирается изнутри, вот и не даются утренние движения.
С течением времени движения в мелких суставах совсем начнут сходить на нет, трудно будет застегнуть рубашку, а после и ложку по-взрослому держать не будет получаться, только зажав в кулак. Стопа при ходьбе сильно болит, нарушая устойчивость, трудно носить обувь, как влезут в одни туфли, так их и носят годами, потому что больно очень менять на другие, непривычные, и походка портится.
При ревматоидном артрите, который аутоиммунный по своей патофизиологической сути процесс, вовлекаются другие ткани и органы — это третья группа симптомов. Везде, где есть соединительная ткань, наблюдаются нарушения.
Вокруг воспалённых сосудов отмирают ткани, микроранки заживают, превращаясь во внутрикожные рубцы. Всё это видится на коже как узелок — ревматоидный узелок, небольшой, редко дорастает до 2 см. Узелки не болезненны, смещаются вместе с кожей, после угасания воспаления могут уменьшаться и даже проходить совсем. Но такие узелки, что печально, могут образовываться везде, где есть эпителий — во внутренних органах, около клапанов сердца.
Из-за поражения сосудов питание кожи нарушается, она истончается. Придатки кожи — ногти и волосы тоже страдают, сохнут и выпадают. Из-за сосудистых нарушений вокруг ногтевого ложа ткани тоже болеют и отмирают, образуя грубые рубчики, которые ещё больше травмируют ноготь, он становится неровным и бугристым.
Интерстициальная пневмония типична для больных ревматоидным артритом. И плевра тоже поражается, потому что под слизистым слоем плеврального листка лежит соединительнотканная основа, как подкладка у пальто. Болезнь плевры — плеврит, сопровождается выработкой патологической жидкости, не так сильно, как при туберкулёзе или раке, но тоже больше нормы.
Плавающие годами в крови ревматоидные комплексы забивают почечные клубочки, которые перестают фильтровать кровь до мочи, вредные продукты жизнедеятельности скапливаются в организме — это и есть почечная недостаточность на основе ревматоидного гломерулонефрита — воспаления клубочков.
В головном мозге нет соединительной ткани, но в питающих его сосудах она в достатке, поэтому сосуды болеют тоже, что нарушает питание ЦНС, а это отзывается неврологическими нарушениями вплоть до парезов и параличей.
Как диагностируют ревматоидный артрит
Общие анализы крови могут показать признаки воспаления, что неспецифично для ревматоидного артрита, а возможно при любом воспалении и инфекции. В активный период синтезируется много белков, что может отразить биохимический анализ крови. Но главнее, специфические проявления болезни, к которым относят образование ревматоидного фактора у шести из десяти больных.
Суть в том, что-то (никто не знает что) вынуждает В-лимфоцит производить иммуноглобулин класса M и G. Эти иммуноглобулины принимаются за чужаков. Против них выставляются нормальные иммуноглобулины, а сформированные этими двумя иммунными белками комплексы и называются ревматоидным фактором. Ещё выполняются специфические тесты, положителен у абсолютного большинства тест на антцитруллиновые антитела (АЦЦП), которые образуются в ответ на избыток аминокислоты, сопровождающей воспаление.
Иногда нельзя подтвердить заболевание ничем, кроме анализа синовиальной — внутрисуставной жидкости, которая тоже изменяется, и в ней плавает ревматоидный фактор. Объём поражения оценивают при эндоскопическом исследовании сустава — артроскопию делают при сомнениях насчёт причины воспаления, чтобы взять биопсию, но это очень нечастая манипуляция.
Очень помогает в диагностике банальная рентгенография суставов, правда, на начальном этапе мало что можно увидеть — отёчность тканей без поражения костных поверхностей, но со временем появляются типичные признаки. А поскольку многие пациенты не сразу доходят до доктора, то и в постановке первичного диагноза рентген востребован и полезен. Иногда делают сканирование суставов, изотопы накапливаются внутри даже в самом начале болезни. Ну и конечно, делают МРТ.
Лечение ревматоидного артрита
Для начала необходимо снять острое воспаление, которое приносит боль и ограничение подвижности суставов, после купирования острого процесса совсем без лекарств тоже не получается, необходима постоянная лекарственная поддержка.
Начинают терапию с нестероидных противовоспалительных средств (НПВС), простейшее и очень дешёвое средство — диклофенак творит чудеса, не без побочных реакций, конечно. А вот ибупрофен не настолько хорош, но и он находит своё место — лечение продолжается годами. Но сразу по два НПВС не принимают, потому что эффект не растёт в отличие от побочных реакций. При непереносимости НПВС используется альтернатива.
Сегодня на суставах выполняются реконструктивные хирургические вмешательства, позволяющие продлить и восстановить движения в них, меняют и сами разрушенные суставы, но после двух десятилетий болезни больше половины пациентов утрачивают работоспособность.
Лечением артритов в нашей клинике занимаются врачи терапевты и ортопеды-травматологи. Для записи на приём звоните по телефону +7 (495) 308-39-92.

В современной медицине, несмотря на все прогрессивные достижения, остается большое количество заболеваний, имеющих недостаточно изученные причины и сложные многоступенчатые механизмы развития, формирующие разнообразную клиническую картину с поражением тканей и органов, что обуславливает сложности в лечении. Например, системные заболевания соединительной ткани. К этой группе заболеваний относится ревматоидный артрит, отличительной чертой которого является эрозионно-деструктивное поражение суставов, преимущественно мелких. Причина его до сих пор не установлена, в механизме развития основная роль принадлежит атаке иммунитета на собственные ткани организма.
Продолжаются исследования причин и механизмов развития указанной патологии, поиск новых, более эффективных и безопасных методик лечения, особенно комплексного.
Содержание статьи
Ревматоидный артрит суставов: симптомы и лечение
Ревматоидный артрит характеризуется прогрессирующим разрушением суставов, которые на поздних стадиях заболевания приобретают необратимый характер. Типичные признаки патологии:
- наличие эрозивно-деструктивных элементов в области суставных поверхностей;
- разрушение мелких суставов;
- симметричное поражение;
- развитие воспаления в области стоп и кистей;
- деформации, препятствующие нормальному функционированию суставов.
Помимо типичных суставных поражений характерны также и нарушения со стороны других тканей и систем, включающие наличие серозитов (воспалительный процесс в области оболочек сердца, брюшины, плевральной оболочки), формирование воспалительных узелков под кожей, поражение сосудов в виде васкулитов, увеличение лимфоузлов (лимфаденопатии) и периферические поражения нервных окончаний (нейропатии).
Методы лечения ревматоидного артрита определяет врач-ревматолог, специализирующийся на аутоиммунных, воспалительных заболеваний. Он проводит полноценную диагностику: внешний осмотр с анализом всех жалоб и их подробной фиксацией в карте, проведение целого ряда лабораторных анализов и инструментальных исследований (включая данные УЗИ, рентгенографии и иных дополнительных процедур).
Медицинская коррекция базируется на длительных курсах лекарственных препаратов в сочетании с физиотерапией и немедикаментозными методиками, диетической коррекцией и, в некоторых случаях, с оперативным вмешательством. Проводятся курсы противорецидивной терапии и реабилитации, при этом чем раньше будут назначены препараты и рекомендованы методы лекарственного воздействия, тем более благоприятным будет прогноз. В запущенных случаях заболевание грозит стойкой инвалидностью.
Чаще подобная проблема возникает у взрослых, для детей типична своеобразная форма отклонения в виде ЮРА (ювенильной), с особенностями клинической симптоматики, диагностики и терапевтических подходов.

Причины и диагностика патологии
Точные причины заболевания на сегодняшний день не установлены, хотя имеются теории о природе его развития. По мнению большинства исследователей, имеют место наследственная предрасположенность, перенесенные инфекции и действие провоцирующих факторов. Отмечено, что некоторые микроорганизмы (ретровирусы, вирусы герпеса, цитомегаловирус, Эпштейн-Барр, краснухи, а также микоплазмы) способствуют развитию воспалительных процессов в суставах. В результате перенесённой инфекции и неправильной работы иммунитета происходит запуск аутоиммунных реакций — агрессии собственного иммунитета против соединительной ткани суставов и других частей тела, что приводит к разрастанию соединительной ткани и разрушению хрящевых структур и их необратимой деформацией. Процесс приводит к контрактурам — ограничениям в движениях и необратимым деформациям суставов, подвывихам и нарушению их функциональной активности.
В результатах лабораторных исследований обнаруживается увеличение СОЭ, щелочной фосфатазы и специфических показателей системных заболеваний – ревматоидного фактора, сиаловых кислот и серомукоида. При рентгенологическом исследовании появляются специфические симптомы поражения суставов.
Ревматоидный артрит: лечение в домашних условиях или стационарно?
Помещение пациента в стационар, когда возникают подозрения на развитие болезни или при уже установленном диагнозе, показано в следующих случаях:
- при необходимости подтверждения или опровержения диагноза, для уточнения особенностей течения, оценки прогноза в отношении дальнейшей жизни и трудоспособности, решения вопроса с инвалидностью;
- подбор базисной противовоспалительной терапии (БПВТ) препаратами на начальном этапе и затем на протяжении болезни;
- при резком обострении и развитии осложнений;
- когда имеют место тяжелые и системные проявления с вовлечением нервной системы и серозных оболочек;
- при формировании сопутствующих осложнений, признаков септического артрита или других, в том числе связанных с приемом лекарств.
Во всех остальных случаях допускается лечение в домашних условиях при строгом условии постоянного контроля врача с регулярным прохождением обследований.

Как избавиться от ревматоидного артрита: принципы терапии
Основу составляет комплексный подход и сочетание приема лекарств с немедикаментозными методиками, диетой, физионагрузками и реабилитационными мероприятиями. При необходимости к консультированию и разработке схемы терапии привлекается врач-ортопед, невролог, кардиолог, психотерапевт. При незначительной деформации суставов пациентам можно продолжать привычную деятельность с ограничением физических нагрузок и стрессов, при условии профилактики инфекционных заболеваний и отказа от вредных привычек.
Не менее важное условие для уменьшении симптомов, особенно в области нижних конечностей – это контроль за массой тела, что уменьшает нагрузки на пораженные суставные поверхности и кости, снижает риск остеопороза, переломов и деформаций. Правильно подобранная диета с высоким содержанием полиненасыщенных жирных кислот, качественных животных и растительных белков помогает в уменьшении интенсивности воспаления и стимулирует восстановление хрящевых тканей.
Врач подробно рассказывает пациенту как уменьшить проявление болезни за счет изменений физической активности, посредством занятий лечебной физкультурой и применения физиотерапевтических методик. В стадии минимальных проявлений или в период ремиссии показано санаторно-курортное оздоровление.
Стандарт лечения ревматоидного артрита
В последние время наблюдается ощутимый прогресс в понимании основных механизмов формирования, патологию рассматривают как хроническое воспалительное заболевание иммунной природы, при котором наиболее эффективна терапия в начальный период. Сегодня разработан новый стандарт, включающий применение целого ряда препаратов различного действия:
- нестероидные противовоспалительные средства (НПВС);
- гормональные (глюкокортикостероиды, или ГКС);
- биологические;
- синтетические средства для купирования иммунных и воспалительных реакций.
Основа улучшения самочувствия – это базисная противовоспалительная терапия (БПВТ), которую важно начать в первые месяцы развития, причем прием лекарственных средств должен быть регулярным (перорально, инъекционно), с постоянным изменением схемы при малой эффективности. Исчезновение или уменьшение клинических симптомов и признаков воспаления по лабораторным данным свидетельствует о результативности проводимых мер. Применение БПВТ должно осуществляться с учетом возможных побочных эффектов.
Как вылечить ревматоидный артрит
В острой стадии или при обострении хронической патологии необходима медикаментозная коррекция, но как проходит лечение, определяет исключительно лечащий врач. Применяются стероидные средства, препараты фактора некроза опухоли (ФНО), нестероидные противовоспалительные средства (НПВС).
На первом этапе проводят подавление острых процессов, с последующим переходом на поддерживающую терапию в период затухания симптомов и ремиссии. Нестероидные лекарства применяются наиболее активно, обычно это группа неселективных ингибиторов ЦОГ (циклооксигеназа — фермент, ответственный за синтез веществ, способствующих развитию воспаления). Эффект при их приеме развивается быстро, после 3-5 суток приема, но сами лекарства обладают целым рядом побочных эффектов, ограничивающих их длительное применение и выбор для некоторых категорий пациентов. Активно применяют селективные ингибиторы ЦОГ, обладающие меньшим списком побочных эффектов, они относятся к средствам нового поколения, лучше переносятся и более эффективны.
Лечение ревматоидного артрита подразумевает также лекарства группы глюкокортикоидов. Они быстро и сильно подавляют иммунные и воспалительные реакции, влияют на обменные процессы и применимы при неэффективности нестероидных противовоспалительных лекарств. ГКС уменьшают воспаление в области суставов и снижают вероятность поражения внутренних органов, но также имеют внушительный список побочных эффектов и противопоказаний, в связи с чем их употребление строго контролируется и подбирается очень тщательно и индивидуально. При пульс-терапии, в комбинации с цитостатическими средствами применяются только на базе стационара. Домашний неконтролируемый прием этих препаратов запрещен, они могут быть опасными в плане серьезных осложнений.

Препараты нового поколения для лечения ревматоидного артрита
На сегодняшний день для борьбы с данной патологией широко применяются препараты нового ряда – биологическая терапия. Специфические соединения, относящиеся к группе ингибиторов ФНО (факторы некроза опухоли), не позволяют разворачиваться клинической картине иммунного воспаления. Средства относительно недавно применяются, показали хорошие результаты, но значительно влияют на иммунитет, подавляя его на фоне длительного приема. Их назначают в сложных случаях, когда заболевание устойчиво к привычным средствам. Биопрепараты обладают одним существенным недостатком — высокой стоимостью, что ограничивает их широкое применение.
Местная терапия
Практикуется и наружный способ применения медикаментов, с этими целями назначаются лекарства для местного нанесения – гели, мази, кремы, пластыри с противовоспалительными компонентами. Основной эффект заключается в локальном воздействии на ткани сустава и околосуставные поверхности, лекарства используются с целью уменьшения боли и отека. Однако они обладают низкой эффективностью по сравнению с лекарствами, которые принимаются внутрь (таблетки), и рекомендуются только в комплексной терапии.
Часто наружные средства имеют многокомпонентный состав, могут содержать НПВС, гепарин (для улучшения микроциркуляции и проницаемости сосудов), местные анестетики (для уменьшения болезненности сустава).
Как лечиться от ревматоидного артрита при помощи физиотерапии
По мере стихания острого процесса всегда встает вопрос о том, что делать далее, в стадию затухания воспаления и при выходе в ремиссии. На этапе дополнительной коррекции, в том числе и в домашних условиях, показаны физионагрузки. Процедуры способствуют снижению болевых ощущений, устранению скованности по утрам, расширяют физическую активность пациента.
Применяются методики воздействия гальваническими токами и магнитными полями на область пораженных поверхностей, аппликации парафина или озокерита. Не менее эффективны и методики дозированного облучения инфракрасными лучами или ультразвуком определенной частоты.
Магнитотерапия при заболеваниях суставов оказывает наиболее выраженное положительное действие:
- уменьшает боли и отеки в области суставов;
- повышает объем движений;
- устраняет утреннюю скованность;
- позволяет уменьшить лекарственную нагрузку на организм, так как снижает необходимость приема препаратов с обезболивающим эффектом.
Хотя данные методики обладают достаточной активностью, они не могут применяться как единственное средство при решении вопроса как вылечить ревматоидный артрит и без назначения врача. Физиотерапия показана как дополнительная методика на фоне базисного лечения.
Задать вопрос врачу
Читайте также:


