Латеральный край мыщелка большеберцовая кость
Кости голени: большеберцовая и малоберцовая кости. Анатомия костей голени. Строение большеберцовой кости. Анатомия малоберцовой кости. Интересные факты.
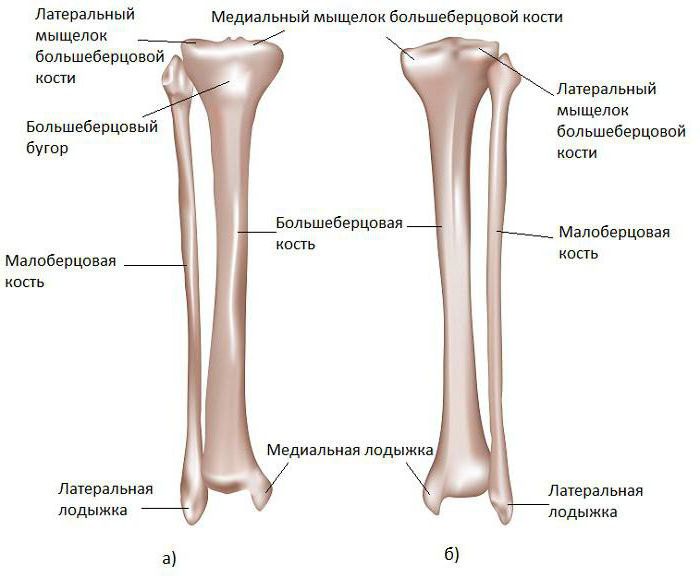
В данной статье будет рассмотрена анатомия голени (большеберцовая и малоберцовая кости). Большеберцовая кость располагается медиально, а малоберцовая – латерально.
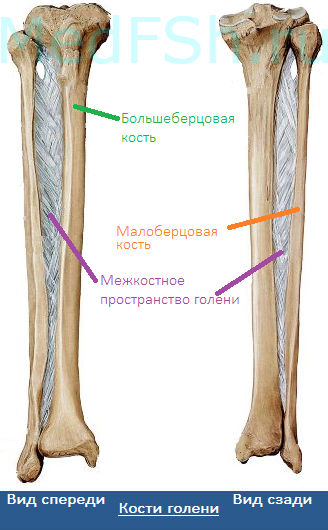
Между данными костями располагается межкостное пространство голени (spatium interosseum cruris). И большеберцовая, и малоберцовая кости – длинные трубчатые кости.
Строение большеберцовой кости
Проксимальный конец имеет:
- Медиальный и латеральный мыщелки (condylus medialis et lateralis) — образуют утолщения.
- Верхнюю суставную поверхность (facies articularis superior) — располагается в верхнем отделе обоих мыщелков, служит для соединения с бедренной костью.
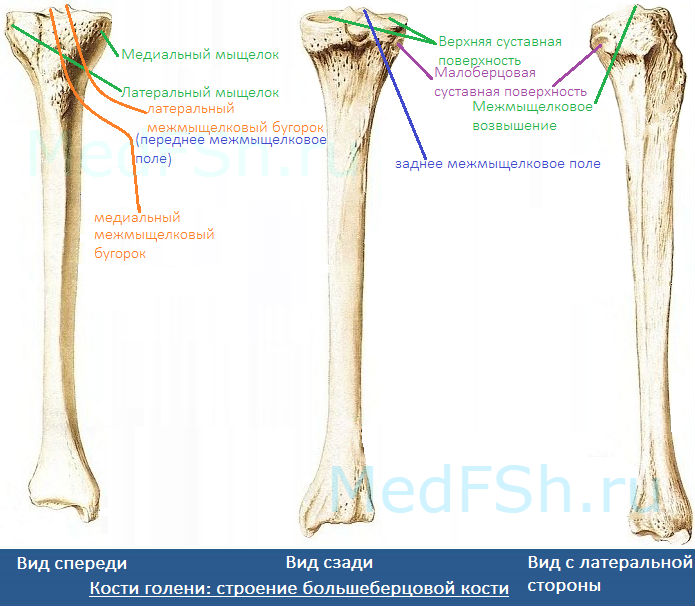
- Межмыщелковое возвышение (eminentia intercondylaris) — располагается сверху на мыщелках. Возвышение, в свою очередь, имеет:
- медиальный межмыщелковый бугорок (tuberculum intercondylare mediale),
- а также латеральный межмыщелковый бугорок (tuberculum intercondylare laterale). Данные бугорки служат для прикрепления крестообразных связок.
- Заднее межмыщелковое поле (area intercondylaris posterior) — находится сзади от медиального межмыщелкового бугорка.
- Переднее межмыщелковое поле (area intercondylare anterior) — располагается впереди латерального межмыщелкового бугорка.
- Малоберцовую суставную поверхность (facies articularis fibularis) – находится ниже латерального мыщелка.
- Медиальную (facies medialis)
- Латеральную (facies lateralis)
- Заднюю (facies posterior)
А также три края:
- Передний край (margo anterior) – самый острый относительно других краев. Верхний отдел данного края утолщается и образуется бугристость большеберцовой кости (tuberositas tibiae).
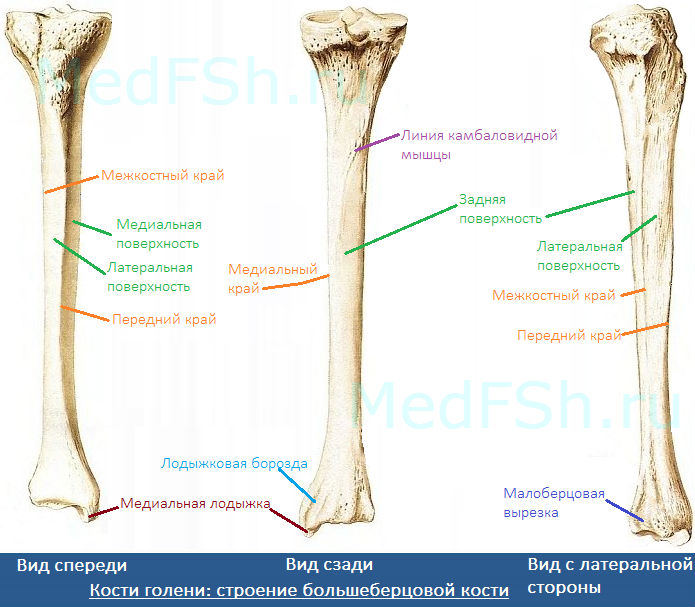
- Межкостный край (margo interosseus) — направляется латерально и ограничивает межкостное пространство.
- Медиальный край (margo medialis) – имеет закруглённую форму.
Тело большеберцовой кости также имеет:
- Линию камбаловидной мышцы (linea m. solei) – располагается в верхней части тела, на задней поверхности, располагается косо.
- Малоберцовую вырезку (incisura fibularis) – находится на латеральной стороне. К ней прилежит дистальный конец малоберцовой кости.
- Лодыжковую борозду (sulcus malleolaris) – располагается на задней поверхности в нижней части кости.
- Медиальную лодыжку (malleolus medialis) – уплощённой формы отросток. На ней можно увидеть суставную поверхность (facies articularis malleoli medialis).
Анатомия малоберцовой кости
Малоберцовая кость – тонкая, тело имеет три поверхности:
- Латеральную поверхность (facies posterior),
- Медиальную поверхность (facies medialis),
- Заднюю поверхность (facies lateralis).
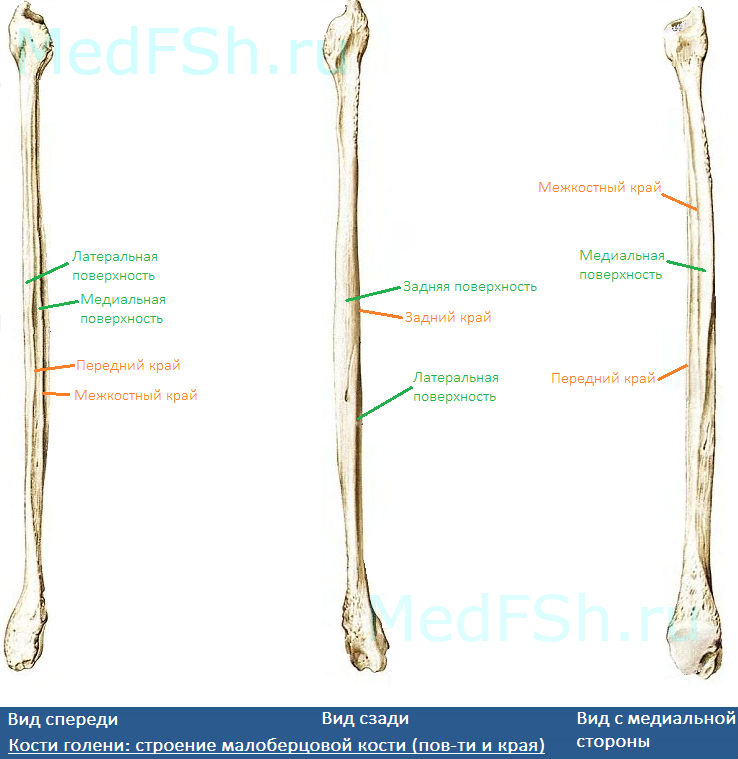
Данные поверхности отграничиваются друг от друга краями:
- Передним краем – самый острый,
- Межкостным краем,
- А также задним краем.
Проксимальный конец имеет:
- Головку малоберцовой кости (caput fibularis).
- Суставную поверхность малоберцовой кости (facies articularis capitis fibulae) – располагается на головке с медиальной стороны.
- Верхушку головки малоберцовой кости (apex capitis fibulae) – суженый конец головки.
- Шейку малоберцовой кости (collum fibulae) – продолжается в тело кости.
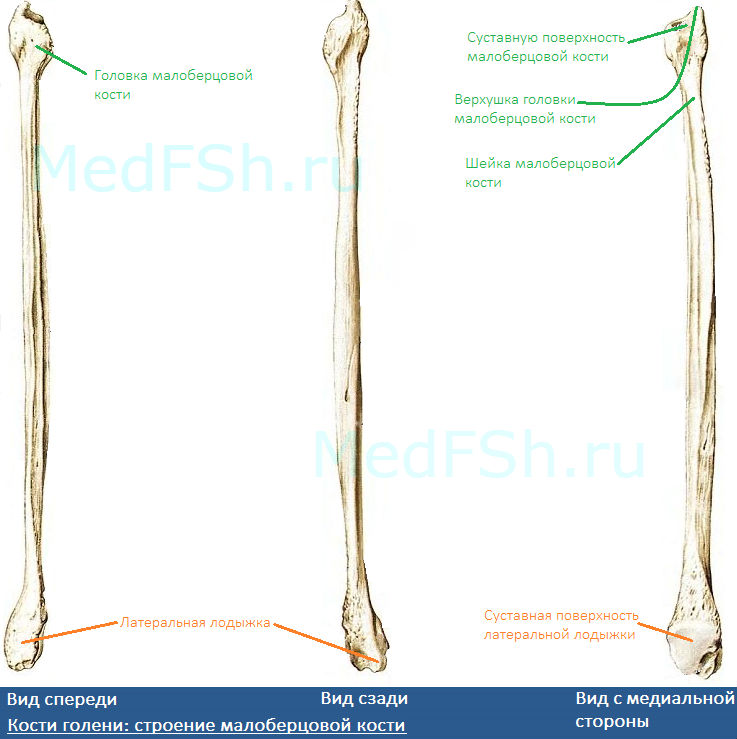
Дистальный конец имеет латеральную лодыжку (malleolus lateralis). На внутренней поверхности лодыжки находится суставная поверхность латеральной лодыжки (facies articularis malleoli lateralis) для соединения с костями стопы.
Интересные факты
Кости голени: малоберцовая и большеберцовая кости имеют интересные особенности:
Большеберцовая кость — самая прочная кость. Она может раздробится при нагрузке на данную кость в 4 тыс. кг! На втором месте находится бедренная кость. Малоберцовая не менее прочная, по некоторым данным может выдержать около 800 кг!
Когда повреждается боковой отдел верхушки кости, называющейся большеберцовой, неизбежен перелом мыщелка большеберцовой кости. Такого рода травма считается внутрисуставным переломом, возникающим впоследствии прямого удара или резкого падения на коленный сустав или же на ровно выпрямленную ногу.
Нередко такое повреждение сопровождается вдавливанием мелких отломков кости или смещением. Основное проявление перелома – ограничение движений, резкие боли, гемартроз. Нарушается опора, коленный сустав плохо двигается.
Причины

Происходит перелом мыщелка большеберцовой как результат травматического действия большой силы. Как правило, производится сдавливание с ротацией вдоль оси. Более половины переломов данного типа происходит как следствие ДТП. Всего лишь пятая часть случаев приходится на падения с высоты. Вид травмы прямо пропорционально зависит от фиксации ноги в момент травмы. Повреждение латерального мыщелка возможно в случае, когда нога отводится в сторону на момент травмы.
Классификация
Мыщелком принято считать некое утолщение в самом верху кости (на конце). Именно к этой области крепятся мышцы вместе со связками. Всего есть 2 мыщелка на большеберцовой кости:
- Наружный или внешний (латеральный);
- Внутренний (медиальный).

Как правило, утолщение кости – хрупкая деталь, поскольку её покрытием служит лишь хрящевая ткань, которая отличается хорошей эластичностью, но при этом она имеет слабую устойчивость к повреждениям. Наиболее частые предрасполагающие факторы, с точной вероятностью предвещающие перелом межмыщелкового возвышения большеберцовой кости, это ровные ноги при падении с большой высоты.
В столь плачевном случае неизбежно сильное сдавливание мыщелков и последующее разделение эпифиза на несколько частей. Внутреннее и наружное утолщение кости переламывается. Различают несколько основных вариантов перелома в строгой зависимости от части сустава:
- Сдвинутая наружу голень предусматривает перелом латерального мыщелка большеберцовой кости или разного рода проблемы с ней;
- Сдвинутая во внутреннюю сторону голень приводит к перелому медиального мыщелка.
Широкая классификация присуща травмам этого типа. Следует выделить неполные и полные повреждения. При последних наблюдается частичное или же полноценное отделение части мыщелка. При неполных повреждениях в подавляющем большинстве случаев отмечаются трещинки и вдавливание, однако без отделения.
Существует две главных группы травм:
- Со смещением;
- Без смещения.
Обычно повреждениям мыщелков сопутствует ряд других повреждений, как показывает диагностика. Наряду с мыщелком травмируется малоберцовая кость, происходит надрыв или полный разрыв коленных связок, ломается межмыщелковое возвышение, мениски.
Симптоматика
Определяются данные переломы с лёгкостью. Специалисты изначально внимательно изучают характерные симптомы повреждения:
![]()
Наличие гемартроза;- Болезненность;
- Деформация ноги;
- Неправильное функционирование сустава;
- Смещение коленного сустава набок.
Случается, что боль, сопровождающая перелом медиального мыщелка большеберцовой кости, совершенно не соответствует сложности повреждения. В таком случае важно тщательно ощупать область повреждения (пальпировать ногу). Специалисту важно, какие ощущения испытает пострадавший в процессе силового воздействия на конкретные точки.
Характер перелома несложно выяснить самостоятельно, надавив самую малость на коленный сустав или рядом с ним. Неприятные ощущения укажут на необходимость срочного визита в медицинское учреждение.
Травме характерен такой признак, как гемартроз, достигнувший большого размера. Сустав может увеличиться в объёме заметно, ведь нарушается при этом правильное кровообращение.
Первая помощь
Если вы получили перелом наружного мыщелка большеберцовой кости или любой другой, следует немедленно диагностировать повреждение и начать соответствующее лечение. Первая доврачебная помощь поможет больному дождаться приезда квалифицированных специалистов, если он не способен сам добраться до больничного учреждения. Первая помощь подразумевает:
- Вызов скорой и уточнение у специалиста списка необходимых препаратов, разрешённых для принятия пострадавшим с целью купирования болевых ощущений;
- Обезболивание повреждённой области с помощью анальгезирующих препаратов;
- Обрабатывание краёв раны с помощью антисептика, если рана открытая и заметно смещение кости, обязательным шагом является прикрытие раны стерильными бинтами, но нельзя использовать тугие повязки;
- Закупорка посредством стерильной ткани поможет остановить кровотечение на первых парах.
Если смещение отсутствует, нужно зафиксировать ногу, иммобилизовав конечность с наложением специальной шины из ближайших материалов.
Диагностика
Рентген сустава считается единственным способом инструментальной диагностики, когда произошёл перелом внутреннего мыщелка большеберцовой кости или другой. Снимок должен быть в двух проекциях – это обязательное условие. Благодаря этому можно установить с точной достоверностью факт повреждения, характер смещения осколков.
Если же результаты рентгена слишком неоднозначны, может дополнительно назначаться КТ сустава. Когда врач подозревает повреждение менисков или связок, он может направить на МРТ колена.
Могут быть привлечены нейрохирурги, когда появляется повод подозревать повреждение нервного пучка или сосудов.
Лечение

Если вы получили перелом мыщелка большеберцовой кости, сроки лечения которого приблизительно равны 4 неделям, будьте уверены, полная трудоспособность конечности вернётся не раньше, чем спустя четыре месяца. Проводят лечение зачастую консервативно, однако бывает сложно обойтись без оперативного вмешательства.
Закрытый перелом без смещений означает, что важно очень быстро зафиксировать конечность, чтобы наверняка избежать позднего смещения отломков. Гипсовая шина до кончиков пальцев – лучший вариант.
Через три месяца после травмы разрешается выполнять минимальные нагрузки, чтобы мыщелок кости не осел. Нога разрабатывается на 4 месяце, назначается физиотерапия и массажи. Ломая внешний или внутренний мыщелок с получением смещения, будьте готовы к вправлению перед фиксацией. После снятия гипсовой шины ногу исследуют повторно с помощью рентгена.
Когда имеет место импрессионный перелом рассматриваемого участка, многооскольчатый перелом или смещение – без операции нельзя обойтись. С помощью открытой репозиции врач проводит сопоставление обломков. Винты, болты и спицы фиксируют обломки перед наложением гипса. Гораздо дольше происходит восстановление в таком случае.
Реабилитационный период
Реабилитация длится очень долго. Практически полгода может уйти на восстановление и возвращение к полноценному способу жизни. Восстановительный процесс начинается ровно тогда, когда снимается гипсовая повязка.
Реабилитолог определяет необходимый комплекс мер по восстановлению.
Осложнения

Обычно можно добиться удовлетворительных прогнозов при правильном соблюдении всех врачебных рекомендаций. Преждевременные нагрузки провоцируют оседание одного из отломков, что может закончиться развитием деформации конечности, прогрессированием артроза. Возможные осложнения:
- Артроз;
- Потеря двигательной функции колена;
- Повреждение нерва;
- Инфекционное заражение при открытом переломе;
- Угловая деформация сустава;
- Нестабильность сустава.
Своевременное начало лечения с полным соблюдением врачебных указаний поможет избежать любых неутешительных последствий и восстановить активность конечности во всех случаях.
Нынешняя медицина способна помочь выбрать наиболее подходящий метод высокоэффективного лечения переломов мыщелка.
Большеберцовая кость - одна из ключевых в организме человека. Она чрезвычайно крупная и расположена медиально по сравнению с костью голени. В своей верхней части она соединяется с бедренной костью. Таким образом, в конечном счете образуется коленный сустав. В нижней части примыкает к таранной кости.
Тело большеберцовой кости
Большеберцовая кость представляет собой правильный трехгранник, обладающий тремя четкими краями.
Первый край - передний. Его можно нащупать через кожу и при желании пальпировать. В его верхней части расположена характерная бугристость. Именно в этом месте к большеберцовой присоединяется четырехглавая мышца бедра.
Второй край - межкостный. Он несколько развернут в направлении малоберцовой кости. При этом очень острый.
Последний, третий, медиальный край медики еще называют средним. Он имеет характерную округлую форму.
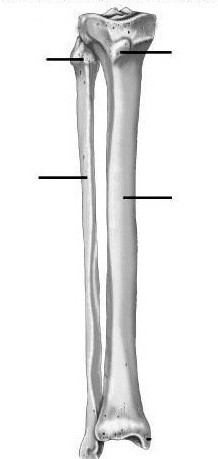
Строение большеберцовой кости
На своем конце большеберцовая кость образует пару утолщений, которые служат для прикрепления мышц. В анатомии их называют мыщелками. В большеберцовой кости их две - латеральная и медиальная.
На стороне, которая находится ближе к бедру человека, мыщелки оснащены немного вогнутыми площадками, которые необходимы для соединения с такими же мыщелками бедренной кости. Суставные поверхности мыщелков разделяются своеобразным возвышением, у которого два бугорка. Они нужны для надежного крепления суставных связок.
Травмы заднего края большеберцовой кости
Задний край большеберцовой кости чрезвычайно сильно подвержен переломам и повреждениям. Травмы именно такого рода встречаются у трети всех пострадавших от перелома лодыжки.
Чаще всего, по опыту травматологов, отломок кости располагается в задней части, возможно, на боковой стороне поверхности. Соединение костных фрагментов после перелома для их лучшего сращивания в случае переломов большеберцовой кости проводят только тогда, когда размер отломка не превышает четверти от всей поверхности сустава.
Врачи различают несколько типов повреждений заднего латерального края большеберцовой кости. Во-первых, при наличии достаточного по величине фрагмента говорят о контурном переломе задней связки.
Во-вторых, состояние фрагментов внутри самого сустава.
В-третьих, если во время перелома произошло вдавливание поверхности самой большеберцовой кости, то чаще всего поставить точный диагноз не представляется возможным с помощью только одного первоначального рентгеновского снимка. Это самые сложные случаи, которые требуют детального и скрупулезного изучения. Часто в результате вдавливания образуются препятствия, из-за которых оперативно и эффективно вправить кость не представляется возможным.
Правая большеберцовая кость
Для наглядности рассмотрим, что собой представляет большеберцовая кость. Правая при детальном рассмотрении состоит из 9 составляющих.
В основе межмыщелковое возвышение. Справа и чуть ниже от него находится медиальный мыщелок, а еще ниже и по центру бугристость большеберцовой кости.
Важной составляющей строения является межкостный край, под которым находится латеральная поверхность, а также передний край, под которым располагается медиальная поверхность.
Завершается медиальной лодыжкой большеберцовая кость. Анатомия на сегодняшний день тщательно изучила все детали строения человеческого организма, что в наши дни значительно упрощает процесс диагностики и назначения лечения.
Еще одна составляющая, о которой нельзя не упомянуть, - это латеральный мыщелок. Он находится в верхней левой части большеберцовой кости.

Большеберцовая кость по отделам
Рассматривая отделы большеберцовой кости, главное внимание следует уделить проксимальному отделу. В него включают верхнюю часть кости, которая непосредственно участвует в формировании коленного сустава. Этот отдел состоит из двух мыщелков. Один - наружный, второй - внутренний, а также метафиза. Если во время повреждения линия перелома затронула суставную поверхность большеберцовой кости, то специалисты-травматологи называют его суставным.
Переломы этого отдела большеберцовой кости могут быть нетяжелыми (их еще называют низкоэнергетическими), например, полученными при падении с небольшой высоты. А также и более сложными или высокоэнергетическими, например, при сильном механическом ударе в область колена - во время футбольного матча или столкновения с автомобилем.
Вторые случаи более опасны, так как вследствие таких травм высока вероятность возникновения большого количества костных осколков. В любом случае, перелом этой кости однозначно относится к разряду тяжелых травм и требует профессионального и квалифицированного лечения. Чаще всего не обойтись без операции по сращиванию разломанных костей и смещению образовавшихся отломков. В этом случае большеберцовая кость скрепляется с помощью винтов, иногда к ним добавляются пластины.
Если точно установлено, что перелом внутрисуставной, то очень важно в этом случае досконально восстановить поврежденную поверхность, ликвидировав смещения костных отломков.
В противном случае это чревато возникновением осложнений, самое распространенное - посттравматический остеоартроз коленных суставов.
Межмыщелковое возвышение
Еще одна тяжелая травма возникает, когда страдает межмыщелковое возвышение большеберцовой кости. Такие повреждения крайне болезненны и неприятны. Чаще всего они происходят под воздействием непрямой механической травмы. Например, когда воздействие оказывается сзади или спереди на проксимальный отдел голени, которая находится в согнутом положении. Как результат, крестообразные связки натягиваются до предела, и кость отрывается. Еще одна причина таких переломов - чрезмерное отведение или переразгибание.
Первые признаки именно такого повреждения - резкая боль и опухоль в районе коленного сустава. Как правило, причиной становится полученная травма. Часто такие повреждения возникают у спортсменов из контактных видов спорта. Пациент при этом не может полностью разогнуть ногу, у большинства присутствует симптом выдвижного ящика. Правда, его не всегда можно установить из-за спазма мышц, которые окружают коленный сустав. Для того чтобы поставить точный диагноз, назначают рентгеновский снимок. Подобные переломы часто сопровождаются повреждениями боковых связок на коленном суставе.
Лечение переломов
При этом поддаются эффективному лечению повреждения, в которых главной выступает большеберцовая кость. Анатомия советует поставить главной задачей лечения такого пациента - восстановление стабильной работы сустава, а также налаживание движения в нем. Уже через несколько дней после травмы не помешает консультация врача-ортопеда, который даст дельный совет, чтобы процесс восстановления прошел оптимально и быстро.
В процессе лечения, скорее всего, понадобится репонирование, которое можно осуществить закрытым способом, наложив гипсовую повязку в положении ноги, в котором она находится при полном разгибании. Повязку следует носить в течение полутора-двух месяцев.
Если перелому сопутствуют другие повреждения, то проведение закрытого репонирования лучше избежать.
В случае полного отрыва связок необходимо максимально быстро начать оперативное лечение. Такие переломы часто сопровождаются серьезными осложнениями, сильными болями, а также нестабильной фиксацией коленного сустава.
Повреждение связок большеберцовой кости
Также тяжелому травмированию подвержены связки большеберцовой кости. Первый симптом - резкая боль на внутренней стороне колена, возникшая сразу после травмы, ставшей причиной разрыва. Часто сложно определить один источник боли.
Необходимо как можно быстрее оказать первую помощь. Погрузить ногу в абсолютный покой. Приложить холод - это поможет снять отек и уменьшить боль. Если требуется, можно принять таблетку обезболивающего.
Большая берцовая кость – крупная и длинная кость голени. Состоит кость из тела и двух эпифизов – нижнего дистального и верхнего проксимального.

Строение большой берцовой кости
Тело кости имеет трехгранную форму с тремя краями – передним, медиальным и межкостным, и тремя поверхностями – медиальной, задней и латеральной.
Передний край кости имеет заостренную форму и напоминает по виду гребень. В верхней части он переходит в бугристость. Межкостный край имеет заостренную форму и вид гребешка. Гребешок этот направлен в сторону малоберцовой кости. Медиальная поверхность кости слегка выпуклая и хорошо прощупывается через кожу вместе с передним краем тела большеберцовой кости.
Латеральная (передненаружная) поверхность кости слегка вогнутая. А задняя поверхность имеет плоскую форму. На задней поверхности находится линия камбаловидной мышцы, которая тянется от латерального мыщелка медиально и вниз. Немного снизу расположено питательное отверстие, которое тянется в дистально направленный питательный канал.
Проксимальный эпифиз большой берцовой кости немного расширен. Его боковые части – это латеральный и медиальный мыщелки. Снаружи латерального мыщелка расположена плоская малоберцовая суставная поверхность. Вверху проксимального эпифиза в среднем отделе находится межмыщелковое возвышение, в котором можно различить два бугорка:
- внутренний медиальный межмыщелковый, сзади которого можно различить заднее межмыщелковое поле;
- наружный латеральный межмыщелковый, спереди которого располагается переднее межмыщелковое поле.
Два поля являются местом крепления крестообразных коленных связок. По бокам межмыщелкового возвышения по верхней суставной поверхности тянутся к каждому мыщелку суставные поверхности, имеющие вогнутую форму – медиальная и латеральная. Вогнутые суставные поверхности ограничены по периферии краем большеберцовой кости.
Дистальный эпифиз кости имеет четырехугольную форму. На его латеральной поверхности находится малоберцовая вырезка, прилегающая к дистальному эпифизу малоберцовой кости. По задней поверхности дистального эпифиза проходит лодыжковая борозда. Спереди от борозды медиальный край дистального эпифиза большеберцовой кости переходит в медиальную лодыжку – направленный вниз отросток, который хорошо пальпируется. На латеральной поверхности лодыжки расположена суставная поверхность лодыжки. Она переходит в нижнюю поверхность кости и тянется в нижнюю вогнутую суставную поверхность большеберцовой кости.
Перелом большой берцовой кости
Все переломы большой берцовой кости делятся на:
- косые;
- поперечные;
- внутрисуставные;
- фрагментарные;
- оскольчатые.
К внутрисуставным переломам относятся переломы медиальной лодыжки и мыщелков большеберцовой кости. Медиальная лодыжка служит внутренним костным стабилизатором голеностопного сустава. Как правило, ее перелом возникает в результате скручивания голени с фиксированной стопой. Также часто перелом внутренней лодыжки возникает в результате нефизиологического резкого поворота стопы.
Основные симптомы переломов большеберцовой кости:
- Болит большая берцовая кость при движении и пальпации;
- Из-за смещения костных отломков голень деформируется (изменяется ось конечности);
- Возникает отек;
- Невозможно осуществить осевую нагрузку на ногу.
Лечение переломов преимущественно осуществляется при помощи оперативного вмешательства. Как правило, пациент может осуществлять нагрузку на больную ногу уже на следующие сутки после операции.
Киста большой берцовой кости
Довольно часто, когда болит большая берцовая кость, это может свидетельствовать о наличии кисты.
Костная киста – заболевание, в ходе которого образуется утолщение в полости костной ткани.
До сих пор точно не выяснено происхождение кист костей. Установлено, что кисты большой берцовой кости появляются в результате расстройства гемодинамики на ограниченном участке кости. По сути, формирование кисты является дистрофическим процессом. В основе образования кист лежит нарушение внутрикостного кровообращения и активация лизосомных ферментов, приводящих к деструкции коллагена, глюкозаминогликанов и других протеинов. По международной классификации кисты относят к опухолеподобным заболеваниям.
Костная киста может быть солитарной и аневризмальной. Солитарная киста развивается на протяжении длительного периода времени, чаще встречается в юношеском возрасте у лиц мужского пола. Аневризмальная киста возникает внезапно и развивается быстро. Чаще всего, аневризмальная киста возникает в результате прямой травмы кости.
Несмотря на общую природу этих заболеваний, их принято четко различать, так как они имеют разные симптомы и рентгенологические картины.
Внутрисуставной перелом мыщелков большеберцовой кости обычно распространяется на метафиз большеберцовой кости, проявляется нарушением целости суставной поверхности и, как правило, приводит к её инконгруэнтности вследствие смещения по проходящей по ней линии перелома или импрессии части суставной поверхности.
По данным разных авторов данный вид переломов составляют 13% среди переломов длинных костей нижней конечности, 8 - 10% внутрисуставных и 2 - 6% от числа всех переломов (2 случая на 1000 населения в год, средний возраст пострадавших - 37 лет.
По повреждающей силе переломы могут являться следствием как высокоэнергетичной травмы (ДТП - 50%; падения с высоты - 20%), так и низкоэнергетичной (нагрузка по оси и ротация, падения - 30%), особенно у пациентов старшей возрастной группы с остеопорозом. В 75-80% случаев поражает латеральное плато большеберцовой кости (в 50% случаев сочетается с повреждением латерального мениска) и в 5-10% - медиальное плато большеберцовой кости 5-10% - двусторонний перелом.

Биомеханика травмы зависит от положения, в котором находится коленный сустав в момент ее возникновения, а также направления действия травмирующей силы. К наиболее распространенным механизмам перелома относят черезмерную вальгусную, варусную, осевую нагрузку, или их сочетание.
При клиническом обследовании определяется состояние мягких тканей: выраженность отека, наличие фликтен, гемартроза; пульсация на артериях стоп, движения и чувствительность стопы и пальцев. Клиническое определение состояния связочного аппарата при наличии перелома малоинформативно и не должно выполняться до выполнения остеосинтеза.

При выполнении рентгенографии необходимо учитывать физиологический наклон тибиального плато в горизонтальной плоскости. Для достижения параллельности рентгеновских лучей суставной поверхности, необходимо отклонить тубус краниально на 15° относительно вертикали, либо на тот же угол согнуть колено.
С учетом сложности рентгенологической картины проксимального отдела голени для уточнения характера переломов рекомендуется выполнение компьютерной томографии. Согласно данным Yacoubian и др. применение КТ изменило предполагаемую по первичным рентгенограммам тактику лечения у 23% пациентов с внутрисуставными переломами мыщелков голени.

Наиболее распространена клиническая классификация Шацкера (J.Shazker,1979), выделяющая шесть типов перелома, расположенных в порядке возрастания тяжести как с точки зрения последствий травмы так и сложности лечения.
- I тип: перелом с расщеплением латерального плато большеберцовой кости и углублением (преимущественно у молодых людей)
Чистый раскол со смещением нераздробленного клиновидного фрагмента наружного мыщелка латерально и книзу. Чаще наблюдается у молодых пациентов со средним возрастом 32 года, не имеющих остеопороза. Является результатом высокоскоростного бокового удара: вальгизация с осевой нагрузкой. Высокая прочность губчатой кости молодых не даёт импрессии. Единственный тип, который поддаётся полной закрытой репозиции и допускает фиксацию без пластин.








В последние два десятилетия мы наблюдаем увеличение количества переломов большеберцового плато в коронарной плоскости. Yang и соавт. в серии из 525 наблюдений сообщили о наличии перелома заднего края большеберцовой кости в 28,8% случаев.
В свете появляющейся новой информации относительно переломов в коронарной имеет смысл дополнить в классификацию Шатцкераобавить третье измерение и посмотреть, какое влияние новая информация окажет на существующие шесть основных типов.
Поскольку боковые и средняя колонны в сагитальной плоскости большеберцового плато четко определены, необходимо определить анатомические ориентиры, которые могли бы создать виртуальный анатомический экватор, разделяющий поверхность большеберцового плато на две половины, переднюю и заднюю. На латеральной стороне коленного сустава анатомическим ориентиром является боковой бугорок малоберцовой кости (место прикрепления латеральной коллатеральной связки). На медиальной стороне сустава виртуальный экватор пересекает большеберцовое плато по заднему краю точки прикрепления поверхностного пучка медиальной коллатеральной связки, которая также совпадает дистально с задним большеберцовым гребнем.

Эти ориентиры могут быть определены с помощью компьютерной томографии или МРТ и, следовательно, являются воспроизводимыми.
Поскольку на большеберцовом плато есть две анатомические колонны, виртуальный экватор разделяет плато на четыре суставных квадранта.

Каждый из четырех квадрантов имеет специфические анатомические характеристики и имеет собственный доступ, сохраняя при этом целостность коллатеральных связок колена и сосудисто-нервных структур вокруг сустава.
Появление компьютерной томографии позволило получать трехмерные изображения костных структур вместе с характеристиками анатомических ориентиров, которые очерчивают четыре анатомических квадранта. Это позволило определить архитектуру перелома и его пространственную топографию.


Примеры:


Так как многочисленные исследования показали, что развитие посттравматического остеоартроза зависит от инконгруэнтности суставной поверхности, осевых отклонений и остаточной нестабильности, целью лечения переломов проксимального отдела голени является устранение вышеперечисленных факторов.

При переломах без смещения возможно консервативное лечение с помощью внешней иммобилизации в течение 6-8 недель, однако при этом нередко развиваются контрактуры коленного сустава. При наличии смещения лечение с помощью вытяжения с одновременным назначением ранних движений позволяет избежать значительных ограничений подвижности в коленном суставе, но не всегда обеспечивает удовлетворительную репозицию, особенно при наличии импактированных в губчатую кость метафиза фрагментов суставной поверхности.
Импрессия суставной поверхности является причиной развития угловой деформации и нестабильности, которые приводят к патологическому распределению нагрузок в коленном суставе, поэтому методом выбора в большинстве случаев является хирургическая репозиция и внутренняя фиксация переломов мыщелков большеберцовой кости.
Общепринятым показанием к хирургическому лечению считается инконгуэнтность суставной поверхности более 5 мм у пациентов старшей возрастной группы и 2 мм у молодых пациентов, однако при выборе метода лечения необходимо учитывать и другие факторы: состояние мягких тканей, качество кости, возраст, профессию и активность пациента, его общее состояние.
Срок выполнения хирургического вмешательства зависит от состояния мягких тканей в зонах стандартных хирургических доступов. Выраженный отек и фликтены в области коленного сустава требуют отсрочки выполнения остеосинтеза (за исключением развития компартмент-синдрома). Стандартным доступом к наружному мыщелку является латеральная парапателлярная артротомия. Для улучшения обзора иногда требуется частичное надсечение tr. iliotibialis. Наружный мениск отводится кверху с помощью швов-держалок и по окончании операции фиксируется к большеберцовой кости: рутинная менискэктомия, применявшаяся ранее, в настоящее время не рекомендуется. При переломах обоих мыщелков фиксация внутреннего обычно осуществляется из отдельного заднемедиального доступа.
Хирургическая тактика при переломах проксимального отдела голени зависит от типа повреждения:

Schatzker 1. Перелом со смещением нераздробленного клиновидного фрагмента наружного мыщелка книзу и кнаружи. Чаще встречается у лиц молодого возраста без явлений остеопороза. После закрытой или открытой репозиции может быть фиксирован спонгиозными винтами.
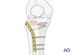
Schatzker 2. Перелом с элементами импрессии. Если импрессия достигает 5 – 8 мм, или имеются признаки нестабильности коленного сустава, то необходима открытая репозиция с восстановлением суставной поверхности и замещением костного дефекта ауто-, аллотрансплантатом или заменителем кости. В качестве фиксатора используется опорная пластина с угловой стабильностью (LCP) по наружной поверхности.

Schatzker 3. Импрессионный перелом. Вдавление суставной поверхности в метафизарную часть. Латеральный кортикальный слой при этом не поврежден. Характерно для пациентов с явлениями остепороза. При значительном смещении или нестабильности коленного сустава, необходима репозиция с поднятием тибиального плато и замещением дефекта. Фиксируется опорной углостабильной LCP пластиной по наружной поверхности.
Schatzker 4. Переломы внутреннего мыщелка обычно представлены отдельным клиновидным фрагментом, однако при высокоэнергетичных травмах может наблюдаться его раздробление. Необходима открытая репозиция с остеосинтезом пластиной LCP по внутренней поверхности.

Schatzker 5. Бикондилярные переломы с отколом обоих мыщелков. Вследствие обычно высокой энергии такие переломы часто сопровождаются тяжелым повреждением мягких тканей, что может требовать отсрочки хирургического лечения. В таких случаях до нормализации состояния мягких тканей (спадение отека, появление кожных морщинок) может быть применена временная иммобилизация аппаратами внешней фиксации, скелетным вытяжением, либо гипсовой повязкой.

Schatzker 6. Бикондилярные переломы с потерей связи между диафизом и метафизом. Оба мыщелка требуют фиксации опорными пластинами и спонгиозными винтами, либо – с учетом тяжести повреждения мягких тканей – аппаратами внешней фиксации. Нередко сроки в которые становиться возможным выполнение окончательного остеосинтеза составляют 2-3 недели с момента травмы, и для облегчения репозиции перелома на операционном столе становится необходимым применение дистрактора, позволяющего растянуть контрагированные мышцы, восстановить ось конечности и достичь частичной репозиции перелома с помощью лигаментотаксиса.
Для улучшения заживления послеоперационной раны конечности придается возвышенное положение. При выраженном выпоте в суставе выполняется пункция. Активные и пассивные движения в суставе назначаются по-возможности рано при условии нормального заживления раны; задачей послеоперационного периода является максимально полное восстановление объема движений в коленном суставе.
При переломах типа Schatzker 1-4 дозированную нагрузку (50% массы тела) можно начинать через 8-12 недель, при наличии костного сращения в субхондральной и метафизарных зонах (на контрольных Rtg). Нагрузка полным весом через 12-14 недель. Большинство пациентов возвращаются к повседневной активности в срок 6-8 месяцев.
При переломах Schatzker 5, 6 нагрузка 50% массы тела разрешается не ранее 10-12 недель Это время необходимо для полноценной перестройки костного трансплантата, часто применяемого при повреждениях данного типа.
При всех типах оперативного вмешательства на нижних конечностях показано применение компрессионного белья, профилактических дох антикоагулянтов.
К наиболее часто встречающимся осложнениям хирургического лечения относятся:
• Нагноение послеоперационной раны. Требуется немедленная ревизия раны, с последующим открытым ведением.
• Вторичные смещения возникают, как правило, при недостаточной оценке повреждения и неправильном планировании хирургического вмешательства.
• Замедленная консолидация/псевдоартроз при Schatzker 5, 6. Эти повреждения требуют костной пластики, т.к. при её отсутствии в послеоперационном периоде возникает проседание суставной поверхности с развитием осевых отклонений.
• Тромбоз глубоких вен голени достигает 5- 10%, тромбоэмболия легочной артерии встречается в 1-2% случаев.
Развитие методов лечения переломов проксимального отдела голени происходит по следующим основным направлениям:
- Применение временной внешней фиксации стержневыми аппаратами при высокоэнергетичной травме (переломы обоих мыщелков - Schatzker 5, 6) позволяет эффективно контролировать длину сегмента (костные и мягкотканные структуры) и обеспечивает достижение непрямой репозиции основных фрагментов перелома за счет лигаментотаксиса. Надежная фиксация конечности способствует скорейшей нормализации состояния мягких тканей в зоне сустава и позволяет раньше и с меньшей инвазивностью выполнить окончательный остеосинтез повреждения.
- Совершенствование имплантатов позволяет снизить их отрицательное влияние на кровоснабжение кости и достичь большей надежности фиксации. Пластины для фиксации претерпели свою эволюцию от Т- и L-образных до предмоделированных с блокированием винтов. Блокирование винтов в пластине обеспечивает угловую стабильность фиксации и оказывает поддержку суставной поверхности, препятствуя её проседанию. Применение таких фиксаторов в определенных случаях позволяет отказаться от фиксации медиальной части сустава и уменьшить травматичность лечения.
- Для заполнения дефекта спонгиозной кости при импрессионных переломах все чаще применяются костный цемент либо заменители костной ткани, подвергающиеся последующей перестройке. Это позволяет отказаться от взятия аутотрансплантата (хирургическая травма).
- Внедрение артроскопии в лечение внутрисуставных переломов позволяет избежать вскрытия сустава, удалить свободные костно-хрящевые тела и лучше визуализировать все отсеки коленного сустава для контроля качества репозиции. Снижение травматичности оперативного вмешательства ведет к уменьшению количества осложнений в послеоперационном периоде, скорейшему восстановлению функции и объема движений в травмированной конечности и, как следствие, уменьшению сроков нетрудоспособности и улучшению качества жизни пациента.
Таким образом, переломы проксимального отдела голени являются сложными повреждениями, для успешного лечения которых необходимы углубленная инструментальная диагностика (Rg-граммы, КТ), оценка состояния мягких тканей, тщательное предоперационное планирование и качественное выполнение хирургического вмешательства. Достижение оптимального возможного результата при таких повреждениях связано с восстановлением конгруэнтности суставных поверхностей, стабильности в суставе и правильных осевых соотношений конечности. Снижение травматичности хирургических вмешательств (временная внешняя фиксация, малоинвазивный остеосинтез) при одновременном улучшении качества репозиции (артроскопический и ЭОП-контроль) и фиксации (анатомически предызогнутые пластины с угловой стабильностью) являются перспективными в плане дальнейшего улучшения результатов лечения.
Читайте также:



