Лазерная коагуляция при кератитах
Владельцы патента RU 2270704:
Изобретение относится к области медицины, а именно к офтальмологии, и может быть использовано при лечении тяжелых рецидивирующих кератитов. Проводят лазерную инфракрасную термотерапию инфильтрата роговицы. Длина волны 810 нм, мощность излучения 1000-1250 мВт, диаметр пятна в фокальной плоскости от 2 до 3 мм, экспозиция излучения 3 секунды. Проводят 1-3 сеанса с интервалом 3-7 дней. Способ позволяет избежать выраженного послеоперационного астигматизма, коагулирующего эффекта и развития глубокого помутнения роговицы.
Предлагаемое изобретение относится к области медицины, а именно к офтальмологии, и может быть использовано при лечении тяжелых рецидивирующих кератитов.
Тяжелые рецидивирующие кератиты характеризуются затяжным течением, приводят к длительной потери трудоспособности и инвалидизации. Особенно опасны глубокие герпетические кератиты. Они требуют длительного медикаментозного, а в некоторых случаях и хирургического лечения. В последнее время резко увеличилось число вирусных заболеваний, в том числе и органа зрения, что в значительной степени обусловлено ухудшающейся экологической обстановкой, применением иммуносупрессивной терапии и т.д.
Известно лечение кератита путем применения противовирусных препаратов (ацикловир, ганцикловир, ИДУ) (см. Акберова С.И. Лечение герпетических кератитов. / Рефракционная хирургия и офтальмология. - 2003. - т.3, №2. - С.60-62). Однако известный способ обладает низкой эффективностью и выраженным цитотоксическим действием.
Известен способ лечения кератитов путем фототерапевтической кератоэктомии, которая проводится трансэпителиально с маскировкой дефекта эпителия роговой оболочки для обеспечения равномерной абляции по всей поверхности воздействия. Параметры излучения подбираются индивидуально в зависимости от площади и глубины поражения (см. Azar D.T., Steinert R.F., Stark W.J. Phototherapeutik Keratectomy. - USA, Baltimore, 1997. - 214 р.). Однако данный способ лечения применяется лишь при поверхностных формах офтальмогерпеса и на ранних стадиях заболевания.
Наиболее близким является способ лечения путем лазерной коагуляции инфильтрата, которую проводят на лазерной установке фирмы NIDEK. После окрашивания поверхности инфильтрата флюоресцеином проводят коагуляцию по всей поверхности дефекта. Параметры излучения подбирают индивидуально в зависимости от площади и глубины поражения (см. Козлов В.И. Взаимодействие лазерного излучения с биотканями. // Применение низкоинтенсивных лазеров в клинической медицине. - М., 1997. - С.24-34). Коагуляция инфильтрата применяется при лечении как поверхностных, так и глубоких кератитов, однако обязательным является наличие деэпителизированной поверхности. Способ лечения обладает выраженным коагуляционным эффектом, который приводит к грубому рубцеванию в месте воздействия.
Техническим результатом предлагаемого способа лечения является сокращение сроков реабилитации и снижение осложнений за счет исключения выраженного послеоперационного астигматизма, исключения коагулирующего эффекта и развития грубого помутнения роговицы.
Новым в достижении поставленного технического результата является то, что используют лазерную инфракрасную термотерапию инфильтрата роговицы с длиной волны 810 нм, диаметром пятна в фокальной плоскости 2-3 мм, мощностью излучения 1000-1250 мВт, экспозицией излучения 3 секунды.
Новым является также то, что проводят 1-3 сеанса лечения с интервалом 3-7 дней.
Лазерная инфракрасная термотерапия роговицы является способом лазерной субпороговой фотокоагуляции, при которой используется пятно большой площади, низкая энергия, длительная экспозиция излучения. Температура в области излучения повышается на 4-9 градусов, поэтому предлагаемый способ не обладает выраженным коагулирующим эффектом и не приводит к развитию грубого помутнения роговицы. Авторы в процессе работы подобрали оптимальные параметры лазерного излучения в лечении глубоких кератитов.
Способ осуществляют следующим образом. Всем больным до лечения, а также через неделю и месяц после него проводят офтальмологическое обследование: визометрия, биомикроскопия, оптическая когерентная томография роговицы. Перед операцией проводят инсталляционную анестезию Sol.Dicaini 1%. Лазерную инфракрасную термотерапию глубокого инфильтрата роговицы проводят на аппарате фирмы IRIDEX (США). На инфильтрат наводят пятно диаметром, соответствующим диаметру инфильтрата. Проводят 3-5 импульсов. Параметры воздействия:
- длина волны лазерного излучения 810 нм;
- диаметр пятна в фокальной плоскости 2-3 мм;
- экспозиция излучения 3 секунды;
- мощность излучения варьируется в зависимости от интенсивности и глубины инфильтрата, состояния эпителия роговицы и составляет 1000-1250 мВт.
Способ поясняется следующим клиническим примером. Пациент В.А., 30 лет. Проходил стационарное лечение по месту жительства с диагнозом: рецидивирующий кератит левого глаза с 24.10.03 по 26.12.03. Проводилась противовирусная терапия и скарификация роговицы с обработкой поверхности йодом (30.10.03, 06.11.03, 01.12.03).
При поступлении 21.01.04 жалобы на боли. Снижение зрения, покраснение левого глаза в течение 4-х месяцев. Объективно: Vis OS=0,1 н/к. OS - смешанная инъекция глазного яблока. На роговице в меридиане 4-7 часов в параоптической зоне инфильтрат диаметром 3.5 мм на глубину 2/3 толщины стромы, слабо окрашивается флюоресцеином. Роговица вокруг инфильтрата отечная. Зрачок медикаментозно расширен.
22.01.04 и 26.01.04 г. проведена лазерная инфракрасная термотерапия инфильтрата: мощность энергии - 1250 мВт, экспозиция - 3 секунды, диаметр пятна - 2,0 и 0,8 мм.
30.01.04 г. Жалоб нет. Левый глаз слегка раздражен. Инфильтрат роговицы диаметром около 2,5 мм на 1/2 толщины стромы роговицы, роговица вокруг прозрачная. Зрачок медикаментозно расширен.
09.02.04 г. При выписке: Vis OS=0,45 н/к. OS - глаз спокоен. На роговице помутнение диаметром около 2,5 мм. Пациент выписан на амбулаторное долечивание по месту жительства.
Способ лечения глубокого кератита путем лазерной коагуляции инфильтрата, отличающийся тем, что используют лазерную инфракрасную термотерапию инфильтрата роговицы с длиной волны 810 нм, мощностью излучения 1000-1250 мВт, диаметром пятна в фокальной плоскости от 2 до 3 мм, экспозицией излучения 3 с, при этом проводят 1-3 сеанса с интервалом 3-7 дней.
Снаружи глазное яблоко покрыто роговицей и склерой. У здорового человека сама роговица состоит из прозрачного вещества, имеет сферическую форму и блестящую поверхность. В составе роговицы выделяют пять слоев: строма, десцеметова мембрана, эпителий, боуменова мембрана, эндотелий. В зоне перехода роговицы в склеральную оболочку имеется так называемый лимб.

Кератит представляет собой заболевание глаз, при котором возникает воспаление роговицы. При этом снижается острота зрения из-за помутнения вещества роговицы. Кератит может развиваться с одной или с обеих сторон. В случае раннего начала лечения кератита заболевание обычно имеет благоприятный исход.
Симптомы кератита
Кератит после лазерной коррекции зрения является нередким осложнением и может сопровождаться болевым синдромом. Степень выраженности последнего определяется распространенностью воспаления. Среди внешних признаков кератита могут присутствовать покраснение склеры, снижение блеска роговицы. Кроме того, зачастую присоединяется роговичный синдром (фотофобия, блефароспазм, слезотечение). При офтальмологическом осмотре после лазерной коррекции могут выявляться признаки кератита (появление инфильтратов, снижение прозрачности роговицы, уменьшение ее чувствительности).
Помимо хирургического вмешательства, в частности лазерной коррекции зрения, к кератиту могут приводить:
- Синдром сухого глаза, возникающий на фоне заболевания век, недостатка витамина А, нарушений в синтезе слезы, некоторых неврологических патологий, климактерических изменений, приема ряда препаратов.
- Инородное тело в конъюнктиве и роговице.
- Аллергическая реакция.
- Систематическое воздействие яркого света, в том числе и при сварке.
- Нерациональное использование контактных линз.
- Вирусное поражение (герпесом, аденовирусной инфекцией).
- Использование глюкокортикостероидов для местного нанесения.
- Бактериальные инфекции (гемофильная палочка, стафилококки, стрептококки, псевдомонады).
- Грибковое поражение (аспергиллез, кандидоз, фузариоз).
- Размножение простейших (акантамебы).
- Идиопатическая форма.
Классификация
Все кератиты условно разделяются на несколько групп:
- Экзогенные кератиты вызваны внешними факторами, в том числе и лазерной коррекцией зрения.
- Эндогенные формы связаны в факторами, которые находятся в самом организме пациента.
- В зависимости от локализации изменений кератиты бывают центральными и периферическими.
- По клиническому течению выделяют острые, рецидивирующие, хронические кератиты.
Воспалительные изменения могут протекать в тяжелой форме, легкой и умеренной. При этом нередки случаи распространения процесса на окружающие ткани глаза.
При кератоконъюнктивите имеется поражение не только роговицы, но и конъюнктивы. При кератоувеите в патологический процесс вовлекается увеальный тракт, в состав которого входит радужка, сосудистая оболочка, цилиарное тело.
После проведения лазерной коррекции зрения может возникать инфекционный кератит, который провоцируется вирусами, паразитами, грибами или бактериями. При аллергических реакциях на лекарственные препараты, назначаемые в послеоперационном периоде, возникает аллергическое воспаление.
При аутоиммунных процессах симптомы заболевания будут такими же, при этом нередко развивается лимбальный (краевой)кератит.
Если причиной кератита стал вирус герпеса, но может возникнуть так называемая роговичная слепота. По данным статистики такие изменения характерны для 60% пациентов из этой категории.
Однако более серьезную опасность после проведения рефракционных операций представляет бактериальный кератит. Этот же тип заболевания возникает при использовании контактных Кроме того, при кандидозном поражении глаз в 20% случаев присоединяется вторичная бактериальная инфекция.
Диагностика
Чтобы диагностировать развитие кератита после лазерной коррекции зрения, следует регулярно обследовать пациента с применением следующих методик:
- Визометрия (изучение остроты зрения пациента);
- Биомикроскопия (осмотр глазного дна с применением щелевой лампы);
- Флуоресцеиновый тест, в котором применяется специальный краситель;
- Соскоб и биопсия вещества роговицы;
- Методика ПЦР в большинстве случаев помогает установить возбудителя воспаления.
Лечение
Лечение кератита различается в зависимости от конкретных причин заболевания. При инфекционной природе требуется назначение антибиотиков противовирусных и противогрибковых средств. Для этого используют местные капли для глаз, таблетки для перорального приема, растворы для внутривенного или субконъюнктивального введения. Иногда врачи назначают ношение специальных контактных линз, которые содержат лекарственный препарат.

Если врач обнаружил в глазу инородные тела, то их нужно как можно скорее удалить.
Иногда после лазерной коррекции зрения нарушается образование слезной жидкости, то есть возникает синдром сухого глаза. В этом случае помогает использование увлажняющих капель, которые покрывают роговицу и препятствуют развитию воспалительного ответа.
Чтобы замедлить формирование рубцовой ткани и снять признаки воспаления в ряде случаев в рефракционной хирургии используют стероидные капли для глаз. При этом нужно убедиться в отсутствии герпетической и грибковой инфекции. Также не стоит забывать, что такие лекарства замедляют эпителизацию, то есть увеличивают продолжительность послеоперационного периода.
Если причиной кератита стало влияние интенсивного излучения, то можно применять противовоспалительные средства, не относящиеся к стероидам. Это поможет уменьшить выраженность болевого синдрома и снизит воспаление.
При кератите на фоне недостатка витаминов, используют препараты с повышенным содержанием этих веществ.
Иногда течение кератита остается резистентным к проводимому лечению и отмечается прогрессирующее ухудшение зрения. В этом случае врач может предложить провести трансплантацию роговицы.
Всем пациентам, которые носят контактные линзы, следует отказаться от их использования на время лечения кератита даже в том случае, если они не были причиной воспаления.

Лазерная коагуляция сетчатки глаза – операция, проводимая под местным наркозом и легко переносимая пациентами. Современное оборудование позволяет направлять луч точно в место патологического изменения. В результате воздействия лазера происходит коагуляция (частичное разрушение) белков сетчатки. Это вызывает “запаивание” проблемного участка и останавливает прогрессирование заболевания, а в некоторых случаях приводит к его излечению.
Показания к операции
Лазерную коагуляцию проводят при следующих заболеваниях глаз:
- Дистрофия сетчатки. Заболевание может быть наследственным или приобретенным. Оно выражается в поражении фоторецепторных клеток. Одним из вариантов развития заболевания является ретиношизис – периферическое отслоение сетчатки. Именно при данной патологии наиболее перспективно “запаивание” проблемных зон.
- Сосудистые заболевания органа. Лазерная коагуляция может быть использована только в отдельных случаях, например для предотвращения неоваскуляризации (разрастания сосудов).
- Ретинопатия – локальные области утончения слоя сетчатки. Они возникают по разным причинам и, как правило, у взрослых никак себя не проявляют. Однако такие утончения могут впоследствии стать причиной разрывов, поэтому в ряде случаев назначают укрепление сетчатки путем лазерной коагуляуции.
- Отслойка сетчатки. Хотя она часто является следствием определенных процессов, обычно ее рассматривают как отдельное заболевание. Одним из частых проявлений отслойки является решетчатая дистрофия, при которой разрывы и утончения сетчатки находятся между переплетенными облитерированными (заращенными) сосудами. Это придает ей вид сети, решетки.
Противопоказания к лазерной коагуляции сетчатки
Операцию не проводят при следующих патологиях:

Заболевания, приводящие к нарушению прозрачности сред глаза, например, катаракта. Хирург просто не сможет увидеть проблемные области достаточно четко. Для проведения лазерной коагуляции сначала необходимо вылечить основное заболевание.- Высокая степень отслоения сетчатки. В этом случае лазерная коагуляция не приведет к положительному результату.
- Кровоизлияния. Геморрагии также могут стать помехой для четкого изображения. Если это разовое явление, то лучше подождать, пока кровь рассосется.
- Глиоз III степени и выше. Это заболевание представляет собой замещение светочувствительных клеток сетчатки соединительнотканными элементами. Лазерная коагуляция в этом случае не может помочь.
Важно! Беременность не является противопоказанием для проведения операции. Лазерную коагуляцию можно проводить до 35-36 недели. Некоторым женщинам ее необходимо осуществить для возможности естественных родов. Риск разрывов сетчатки повышается при потугах, поэтому при наличии такой вероятности врач рекомендует прибегнуть к кесареву сечению. Для проведения коагуляции необходимо не только направление от офтальмолога, но и разрешение гинеколога.
Ход операции
Вмешательство проводится под местным наркозом. В глаз больного закапывают анестетик, который начинает действовать мгновенно. Сама процедура безболезненна, однако надевание специальной линзы может вызвать дискомфорт.

Ход операции редко превышает 15 минут. Сначала врач еще раз осмотрит пациента, предварительно расширив ему зрачки атропином. После этого закапает обезболивающее и наденет линзу на глаз. По виду она напоминает окуляр микроскопа. Это предотвратит непроизвольные движения глаза и позволит точно сфокусировать луч лазера на проблемном участке.
Пациент будет видеть действие лазера как вспышки яркого света. Как правило, они не вызывают никаких неприятных ощущений, но некоторые больные отмечают у себя легкое покалывание, головокружение или приступы тошноты. Операция проходит в положении сидя. Врач находится напротив пациента и направляет лазер на проблемные зоны. Сам глаз надежно зафиксирован, и попадание луча на здоровую сетчатку исключено.
После окончания операции врач снимает линзу. Пациенту предлагается несколько минут посидеть, чтобы придти в себя. После этого его проводят в палату.
Послеоперационный период
После операции будет сохраняться действие расширяющих зрачок капель. Если процедура проводилась только на одном глазу, то на зрении пациента это практически не отразится. Однако садиться за руль в таком состоянии все равно не рекомендуется.
В зависимости от того, в частном или государственном медицинском учреждении будет проводиться операция, пациент может покинуть больницу в день ее проведения или через 3-5 суток. Последний вариант, хотя и занимает определенное время, предпочтительнее, поскольку в течение послеоперационного периода врач будет ежедневно проверять, как идет заживление сетчатки, а медицинская сестра – закапывать все необходимые препараты.
Если в частной клинике разрешается покинуть ее сразу после операции, все равно не стоит спешить. Стоит подождать 2-3 часа, пока не закончиться действие закапанных препаратов и не вернется привычная четкость зрения. И в любом случае лучше попросить кого-нибудь из родственников или друзей забрать вас из клиники и проводить домой.
В течение первых часов после операции в норме может развиться небольшой отек и покраснение. Эти симптомы обычно проходят самостоятельно. Сам процесс восстановления сетчатки занимает около 2 недель. В это время желательно отказаться от:
- Видов деятельности, связанной с падениями, тряской, вибрациями;
- Сильных зрительных нагрузок, работы за компьютером;
- Употребления алкоголя, курения;
- Подъема тяжестей, физических нагрузок;
- Наклонов или сна в положении, при котором голова находиться ниже ног.
Важно избегать простудных заболеваний, поскольку прооперированный глаз подвержен воспалению. Лучше в восстановительный период отказаться от посещения больших скоплений людей, особенно, детских коллективов.
Возможные осложнения после лазерной коагуляции
Самым частым последствием операции является воспаление конъюнктивы. Для профилактики врач назначает капли (например, Тобрекс), если пациент находится в больнице, контролировать их прием и состояние глаза будут специалисты. Если воспаление все же началось, возможно применение специальных ванночек, антибиотиков внутрь.

Повторное отслоение встречается также довольно часто. Это происходит, когда не устранена основная причина заболевания или ее в принципе нельзя устранить. Рецидив лечится тем же методом – лазерной коагуляцией сетчатки глаза.
Иногда после операции возникают нарушения зрения. Они могут развиться сразу и пройти после спадения отека или начаться спустя некоторое время. Пациента могут беспокоить сужение полей зрения, возникновения ярких пятен или точек перед глазами. Каждый случай исследуется врачом отдельно, рекомендации назначаются индивидуальные. Важно! При обнаружении у себя подобных симптомов нужно незамедлительно проконсультироваться со специалистом.
Некоторые пациенты сталкиваются после операции с таким явлением, как “сидром сухого глаза”. Он связан с тем, что не вырабатывается достаточного количества слезной жидкости, в результате возникают ощущения жжения, дискомфорта, которые проходят, если зевнуть. Этот симптом легко купируется специальными каплями, в частности, Систейн Баланс, которые помогают восстановить защитный липидный слой.
Прочие изменения редки и чаще всего являются следствием не действия лазера, а прогрессирования основного заболевания. Для их предупреждения рекомендуется не реже 1 раза в год посещать офтальмолога и проводить исследование глазного дна.
Цена, проведение операции по полису ОМС

Стоимость лазерной коагуляции составляет в среднем 7 000 – 10 000 рублей за укрепление сетчатки на одном глазу. В цену не входит пребывание в стационаре и медикаменты. На стоимость влияет месторасположение клиники, используемое оборудование.
При обращении в государственное медицинское учреждение возможно проведение операции бесплатно. Для получения такого рода помощи больной должен придти на осмотр к своему офтальмологу и получить направление в больницу, которая проводит лазерную коагуляцию. После этого можно записываться на прием к хирургу. Он проведет еще один осмотр и назначит дату операции.
Возможно, придется подождать 1-2 месяца, оказание услуги осуществляется в порядке очереди. В течение этого времени пациенту нужно будет сдать все необходимые анализы и явиться с их результатами в назначенный день. В частных организациях, как правило, время выбирает пациент, и никаких обследований проходить не требуется.
Отзывы пациентов
Большинство больных высоко оценивают и сам уровень проведения операции, и последствия. Осложнения случаются при несоблюдении врачебных предписаний, откладывании процедуры.
Уже через несколько часов после операции зрение восстанавливается, пациент может вернуться к обычной жизни с учетом рекомендуемых врачом ограничений. Это очень удобно для больных. В отзывах они благодарят своих врачей, радуются возникшим улучшениям.
Некоторые женщины проходят процедуру, будучи в положении. Они идут на это с целью родить самостоятельно, не прибегая к кесареву сечению. Проблемы с сетчаткой, как правило, выявляются только на плановом осмотре. Для женщин, которые не отмечали у себя никаких неприятных симптомов, связанных со зрением, это оказывается шоком. Поэтому возможность быстро и безболезненно укрепить сетчатку они рассматривают как настоящую панацею.
Важно не откладывать операцию до последнего триместра. Тем более, чаще всего речь идет о периферической лазерной коагуляции сетчатки (именно ретиношизис мало влияет на зрение и часто диагностируется случайно). Действие лазера ограничено крайними полями светочувствительных клеток, что минимально влияет на способность видеть и состояние больной.
Лазерная коагуляция сетчатки – простая операция, которая имеет важное терапевтическое и профилактическое значение. Осложнения после нее редки, а при соблюдении всех рекомендаций врача их можно свести к минимуму.
Видео: лазерная коагуляция сетчатки, показания, как проходит операция
Патологии сетчатки довольно часто до поры до времени не имеют никаких субъективных проявлений и могут обнаруживаться только во время осмотра у офтальмолога. Особенно характерно такое мнимое благополучие для пациентов, у которых выявляют изменения в функционально неактивной части сетчатки – так называемые периферические дистрофии сетчатки. Чтобы понять, что происходит с глазом при этом заболевании и почему оно возникает, начнем с анатомии сетчатой оболочки глаза.

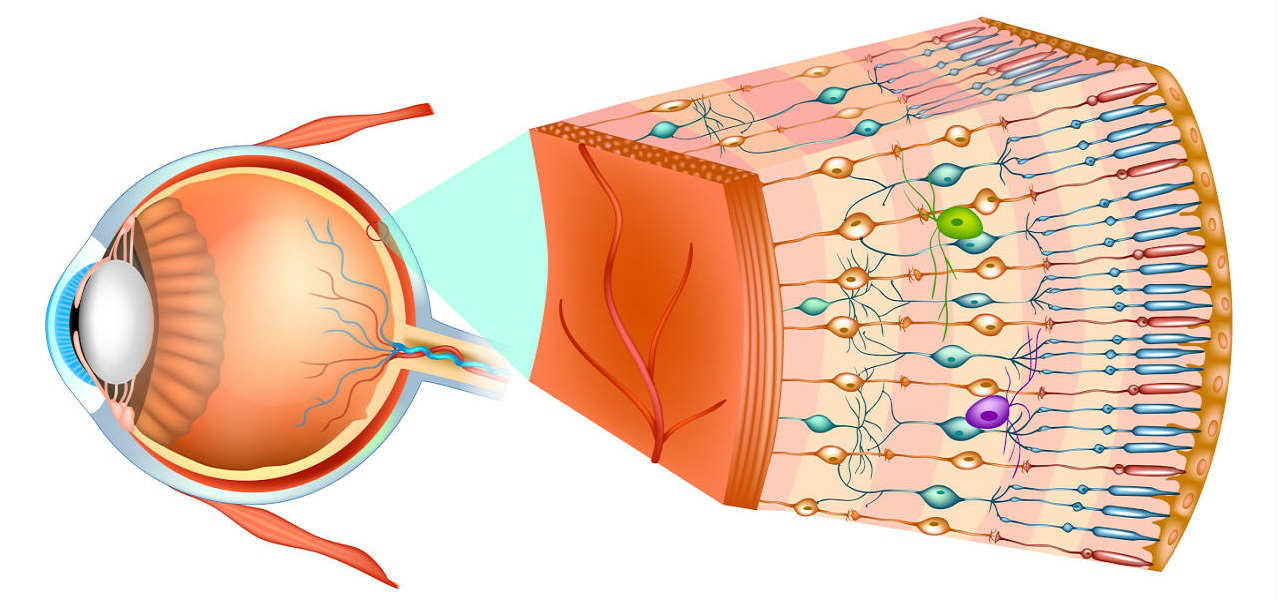
Как устроена сетчатка
Сетчатка – это наиболее внутренняя оболочка глазного яблока. Для ее осмотра врачу офтальмологу потребуется, во-первых, закапать в глаз специальные капли, которые расширяют зрачок и делают возможным осмотр наиболее удаленных участков сетчатки, скрытых от врача в случае выполнения осмотра глазного дна с обычным (узким) зрачком. Во-вторых, чтобы осмотреть всю сетчатку, офтальмолог использует специальные приборы – линзы сложной конструкции (контактные или бесконтактные).
В сетчатке глаза выделяют две примерно равные части. Передняя ее часть является функционально неактивной, поскольку не является светочувствительной. Задняя часть сетчатки (нейрональная) состоит из множества светочувствительных нервных клеток, которые воспринимают свет и через систему проводниковых нейронов передают воспринимаемую зрительную информацию в головной мозг к соответствующим корковым анализаторам. То есть, видим мы, благодаря зрительной (задней) части сетчатки.
В том случае, если патологические изменения касаются светочувствительных отделов сетчатки, этот процесс сопровождают явные симптомы неблагополучия, и основным проявлением будет снижение остроты зрения, вплоть до полной слепоты. Кроме того, пациента могут беспокоить различные вспышки света, искажения видимой картинки и пр. Если же проблемная зона расположена в функционально неактивной части сетчатки, жалобы будут отсутствовать. Но это совсем не означает, что такие изменения не опасны для зрения. Патологические изменения периферических отделов сетчатки (так называемые периферические хориоретинальные дистрофии, сокращенно ПХРД) могут приводить к довольно грозным последствиям, таким как разрывы и отслоения сетчатки.
Причины появления дистрофий сетчатки глаза
Специалисты не пришли к единому мнению относительно причин развития данного заболевания. Периферические дистрофии сетчатки выявляют как у людей с плохим зрением, таки и при нормальной остроте зрения, вероятность их одинакова как у женщин, так и у мужчин. Выделяют ряд предрасполагающих факторов появления дистрофий сетчатки, к ним относят возраст, близорукость любой степени, перенесенные травмы и воспаления глаз, наследственность и пр. Также имеют значение общие заболевания, такие как сахарный диабет, гипертония, атеросклероз, тяжелые инфекционные заболевания.
Пусковым моментом развития отслоения или разрывов сетчатки при наличии в ней истонченных участков сетчатой может служить травма, большие физические нагрузки, перепады давления при нырянии, подъеме в горы или во время занятий спортом, вибрация, роды и т.п.
Чем отличаются между собой различные виды дистрофии сетчатки
Дистрофии сетчатки принято разделять в зависимости от их размера и локализации. Зона поражения может ограничиваться одним крохотным участком, а может поражать практически всю окружность глазного дна, быть единичной или множественной.
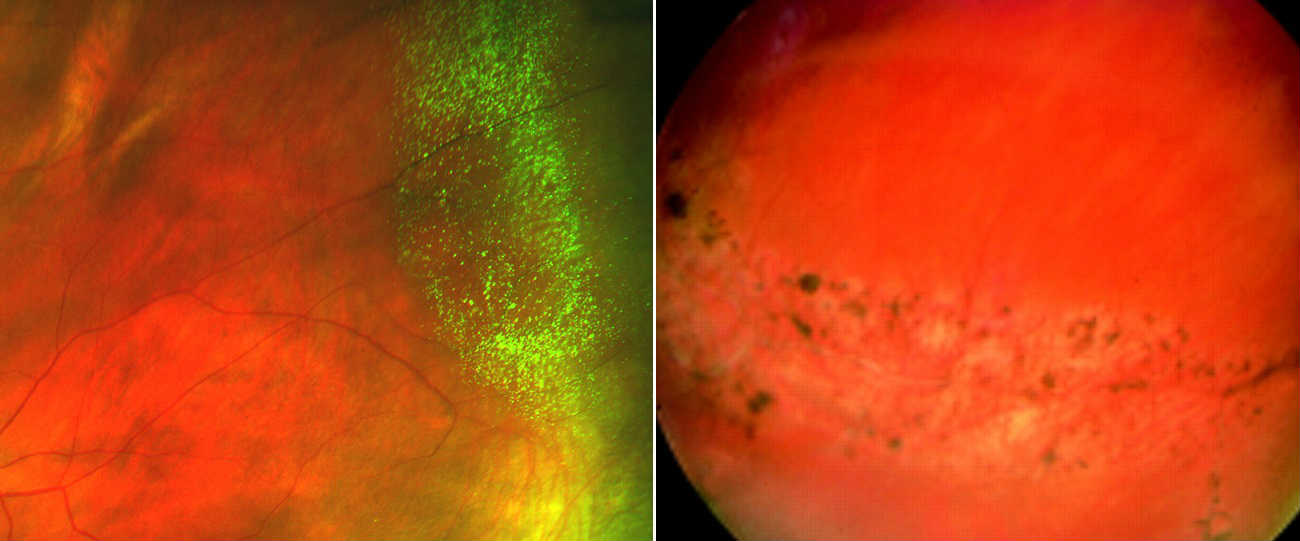
У всех близоруких людей осевая длина глазного яблока больше нормы, т.е. их глаз перерастянут в длину. При прогрессировании миопии происходит дальнейшее удлинение переднезадней оси глаза, и возрастает риск того, что деформирующееся стекловидное тело потянет за собой сетчатку. Именно поэтому близорукость любой степени по умолчанию в разы увеличивает риск развития дистрофий сетчатки.
Диагностика и лечение дистрофии сетчатки
Как уже упоминалось выше, полноценная диагностика периферических дистрофий сетчатки проводится в условиях медикаментозно расширенного зрачка с применением специальных оптических линз. В случае выявления измененных участков на периферии сетчатой оболочки, пациенту следует провести лазерное лечение.
Для этих целей применяются твердотельные диодные лазеры. С их помощью врач выполняет профилактическую ограничительную лазерную коагуляцию сетчатки. Объем вмешательства будет зависеть от величины поражения сетчатки и может варьировать от локальной лазерокоагуляции до периферической профилактической процедуры.
Профилактическая лазерокоагуляция проводится беременным при обнаружении у них дистрофии сетчатки, а также пациентам из группы риска: с миопией, отягощенным анамнезом, сахарным диабетом, при гипертонии, васкулитах и пр.
Лазерокоагуляция во время беременности
В силу определенных изменений гормонального фона, женщины в период беременности имеют более высокий риск развития осложнений при наличии у них дистрофии сетчатки. Врачи рекомендуют осматривать глазное дно у беременных дважды за период беременности: в первом и третьем триместре. После родов также имеет смысл показаться врачу-офтальмологу, особенно это касается женщин из группы риска.
В сроке до 36й недели беременности при необходимости женщинам можно выполнять лазерокоагуляцию сетчатки без каких-либо ограничений. На более поздних сроках проводить процедуру нецелесообразно, так как для формирования надежных сращений сетчатки до родов может просто не хватить времени. В случае если женщине ранее проводилась ограничительная коагуляция сетчатки лазером, это не является противопоказанием к естественному родоразрешению.
Как связаны профилактическая лазеркоагуляция и лазерная коррекция зрения
Если у пациента была обнаружена дистрофия сетчатки, само по себе это не является ограничением к выполнению ему лазерной коррекции зрения. При этом в зависимости от выбранного метода коррекции, рекомендации будут отличаться. Если планируется операция ЛАСИК, предварительное укрепление сетчатки лазером обязательно.
Это связано с применением во время операции вакуумного кольца, которое значительно повышает внутриглазное давление и может спровоцировать появление разрывов и отслоений в месте истончения сетчатки. В случае операции по методу FemtoLASIK или SMILE риск повышения внутриглазного давления отсутствует, поэтому нет привязки к выполнению лазерной коагуляции сетчатки непосредственно до лазерной коррекции зрения. Укрепление сетчатки лазером проводится в этом случае с учетом медицинских показаний на момент обследования пациента, независимо от выполнения в последующем такому пациенту лазерной коррекции зрения.
В нашем медицинском центре мы проводим осмотр глазного дна в условиях медикаментозного мидриаза с использованием современной диагностической аппаратуры, что позволяет выявить даже начальные изменения сетчатки в самых удаленных и неудобных для осмотра участках глазного дна. Наши врачи имеют большой опыт выявления изменения глазного дна. Мы выполняем лазерное укрепление сетчатки с применением самых современных методик, что делает процедуру хорошо переносимой и гарантированно эффективной. Все мероприятия проводятся амбулаторно и не требуют госпитализации. Наши врачи прошли соответствующую подготовку и являются специалистами самого высокого класса. Их мастерство подтверждено соответствующими сертификатами и ежедневной многолетней практикой.
Помните: эффективность лечения периферических дистрофий сетчатки прямо зависит от своевременности обращения к врачу. Не игнорируйте профилактические осмотры глаз и не откладывайте визит к врачу в случае возникновения любых непонятных симптомов. Чем раньше вы начнете лечение у квалифицированного доктора офтальмолога, тем больше шанс сохранить 100% зрение!
Читайте также:


