Лечение ложного сустава ладьевидной кости
Развитие ложных суставов ладьевидной кости происходит, по данным разных авторов, в 30-50 % случаев ее повреждений, что требует постоянного совершенствования существующих методик и разработки новых способов лечения данной патологии.
Для создания компрессии и стабильности между отломками при ложных суставах ладьевидной кости широкое применение нашли различные виды металлоостеосинтеза. Все больные подразделялись на две группы по методу лечения: с применением аппарата Илизарова (32 больных), который использовался в разработанных нами компоновках; методом васкуляризированной костной пластики с фиксацией винтом Герберта (38 больных). Различные схемы компоновок аппарата разрабатывали и применяли в зависимости от наличия дегенеративно-дистрофических изменений в отломках ладьевидной кости и от вида перелома.
Первый вариант компоновки применялся нами при стабильных переломах ладьевидной кости, а также когда невозможно проведение компрессирующих спиц из-за остеопороза костной ткани. Он состоял из двух перекрещивающихся спиц, проведенных через II, III и III, IV, V пястные кости, и двух перекрещивающихся спиц, проведенных через дистальную треть костей предплечья. Спицы фиксировались на двух полукольцах от аппарата Илизарова, скрепленных резьбовыми штангами. Данной методикой в сочетании с васкуляризированной костной пластикой пролечено 10 больных с ложными суставами ладьевидной кости. Данная схема служит базовой для остальных компоновок аппарата.
Второй вариант компоновки применялся нами при нестабильных поперечных переломах и ложных суставах с дефектами костного вещества. Он включает наложение базовой компоновки, проведение укороченной спицы с упором со стороны дистального к проксимального отломку ладьевидной кости. Спица крепится на дистракционном стержне с нарезкой и выполняет роль толкателя для компрессии отломков. Через проксимальный отломок в сагиттальной плоскости проводится двухмиллимеровая спица с нарезкой, осуществляющая роль противоупора. Посредством спицефиксатора либо через консольную приставку она также крепится на полукольце. С помощью данной компоновки пролечено двое больных с несросшимися переломами ладьевидной кости и десять больных с ложными суставами ладьевидной кости.
При косых нестабильных переломах в средней трети ладьевидной кости нами применялся третий вариант компоновки, включающий в себя, после наложения базовых полуколец, дополнительное кольцо, на котором с помощью дистракционных стержней с нарезкой фиксируются две спицы Киршнера с упорной площадкой, проведенные навстречу через оба фрагмента ладьевидной кости. С помощью дистракционных стержней осуществлялась компрессия между отломками ладьевидной кости. С помощью данного вида компоновки пролечено двое больных с несросшимся переломом и четверо больных с ложными суставами ладьевидной кости.
Четвертый вариант компоновки применялся нами при нестабильности отломков ладьевидной кости, явлениях склероза замыкательных пластинок фрагментов и явлениях деформирующего артроза, наличии признаков деструктивных процессов в кости - межотломковых кист, частичной резорбции костной ткани без больших ее дефектов. Данная компоновка после наложения базовых полуколец включает в себя проведение стержней с нарезками в сагиттальной плоскости, которые фиксируются на дистракционных стержнях с пазом и посредством консольных приставок крепятся на дистальном полукольце. Благодаря им осуществляется фиксация и возможна компрессия фиксируемых отломков. С помощью данной компоновки нами пролечено двое больных с ложными суставами ладьевидной кости.
Также мы уделяем большое внимание внутреннему остеосинтезу, серьезными достоинствами которого являются высокая эффективность, экономичность, небольшие сроки пребывания в стационаре и удобства для больного в послеоперационном периоде.
Метод васкуляризированной костной пластики с фиксацией костных отломков винтом Герберта применен у 23 больных с ложными суставами ладьевидной кости. Показаниями к фиксации винтом Герберта являются все виды переломов ладьевидной кости, несросшиеся переломы, ложные суставы ладьевидной кости без выраженных дегенеративно-дистрофических изменений, с нестабильностью отломков ладьевидной кости, то есть в таких случаях, где внутренний остеосинтез может дать максимальный эффект без опасности осложнений. Для васкуляризации в качестве костного трансплантанта были использованы фрагменты дистального эпиметафиза второй пястной кости. Этот метод позволяет уменьшить количество дней пребывания в стационаре, начать раннюю разработку лучезапястного сустава, ускорить процесс заживления костной ткани, не требует дополнительной внешней иммобилизации. Поэтому в некоторых случаях метод внутреннего остеосинтеза следует считать более предпочтительным по сравнению с аппаратами внешней фиксации.
Ладьевидная кость — это одна из небольших костей запястья. Ее перелом чаще всего возникает при падении на отведенную руку. Симптомами перелома ладьевидной кости являются боль и отек в области тотчас выше основания большого пальца. Боль может усиливаться, когда вы попытаетесь взять что-либо пальцами или всей кистью.
Лечение переломов ладьевидной кости зависит от тяжести и локализации перелома и может быть как консервативным, так и хирургическим. Часть ладьевидной кости отличается плохим кровоснабжением, и перелом может в еще большей степени его нарушать, что осложняет процесс сращения перелома.
Лучезапястный сустав образован двумя костями предплечья — лучевой и локтевой, и восемью костями запястья. Кости запястья расположены в два ряда и образуют основание кисти. Каждый ряд состоит из четырех костей.
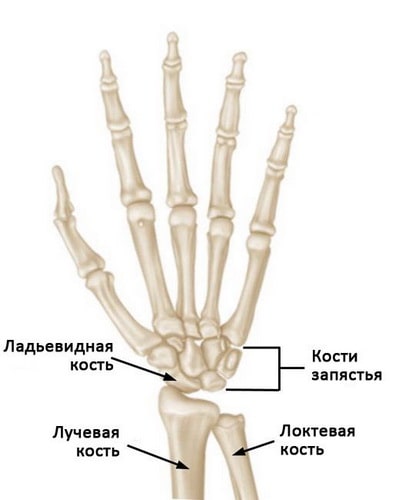
Нормальная анатомия кисти и лучезапястного сустава. Ладьевидная кость — это одна из небольших костей запястья.
Ладьевидная кость — это одна из костей запястья, расположенная со стороны большого пальца кисти и сочленяющаяся непосредственно с лучевой костью. Эта кость выполняет важную роль в обеспечении движений и стабильности лучезапястного сустава. Кость получила свое название благодаря вытянутой и изогнутой форме, напоминающей греческую ладью.
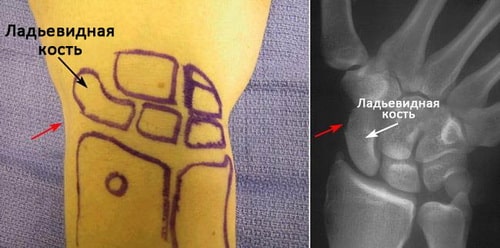
Локализация ладьевидной кости запястья. Красными стрелками отмечена область анатомической табакерки.
Переломы подразделяются в зависимости от выраженности смещения фрагментов.
- Переломы без смещения. При таких переломах фрагменты кости сохраняют свое правильное положение.
- Переломы со смещением. При этих переломах костные фрагменты смещаются, между ними может формироваться промежуток или они могут накладываться друг на друга.
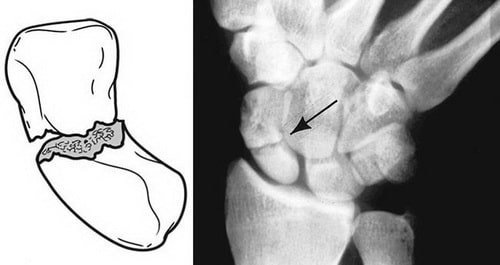
Перелом ладьевидной кости обычно происходит при падении на выпрямленную руку, когда вы приземляетесь с опорой на разогнутую кисть. При таком механизме травмы также может ломаться дистальный конец лучевой кости.
Подобные повреждения могут возникать при занятиях спортом или автомобильных авариях.
Переломы ладьевидной кости встречаются во всех возрастных группах, в т.ч. у детей. Специфических факторов риска или заболеваний, которые увеличивают вероятность таких переломов, не существует. В некоторых исследованиях показано, что использование специальной защиты при занятиях такими видами спорта, как роликовые коньки или сноуборд, снижает риск переломов в области лучезапястного сустава при травме.
Переломы ладьевидной кости обычно приводят к появлению боли и отека в области анатомической табакерки у основания большого пальца кисти. Боль может усиливаться при движениях в лучезапястном суставе и 1 пальце, либо когда вы пытаетесь что-либо взять кистью.
При отсутствии деформации лучезапястного сустава перелом ладьевидной кости может быть неочевиден. При некоторых переломах боль выражена незначительно, и перелом может быть пропущен или ошибочно принят за повреждение связок.
Боль, которая не проходит в течение нескольких дней после травмы, может быть признаком перелома. В таких случаях важно обратиться к врачу. Раннее и правильное лечение перелома ладьевидной кости позволяет предотвратить ряд возможных осложнений.

Симптомы перелома ладьевидной кости обычно локализуются в области анатомический табакерки у основания большого пальца.
В ходе осмотра доктор расспросит вас о состоянии вашего здоровья в целом и попросит описать ваши симптомы. Также он попросит вас рассказать об обстоятельствах вашей травмы.
Затем доктор осмотрит лучезапястный сустав. При большинстве переломов ладьевидной кости будет болезненность непосредственно в области этой кости, т.е. в анатомической табакерке. Также доктор обратит внимание на такие возможные признаки, как:
- Отек
- Кровоизлияния
- Ограничение движений
Рентгенография. Это основной метод диагностики переломов ладьевидной кости, позволяющий в т.ч. оценить смещение фрагментов. Также рентгенография назначается для исключения любых других переломов.
В некоторых случаях перелом ладьевидной кости не виден на рентгенограмме. Если доктор подозревает такой перелом, но не видит его на рентгенограмме, он может порекомендовать вам иммобилизацию лучезапястного сустава в течение 2-3 недель с последующей повторной рентгенографией. Нередко по истечении этого периода перелом ладьевидной кости становится виден на рентгенограмме. В течение всего этого периода вы должны носить гипс или брейс и избегать тех видов физической активности, которые могут усугубить возможную проблему.
Магнитно-резонансная томография (МРТ). МРТ позволяет получить более детальные изображения костей и мягких тканей запястья. Иногда МРТ позволяет увидеть перелом ладьевидной кости раньше, чем он становится виден на рентгенограммах.
Компьютерная томография (КТ). Это весьма информативный метод диагностики переломов, позволяющий более точно оценить в т.ч. характер смещения фрагментов ладьевидной кости. Информация, полученная при КТ, поможет доктору выбрать наиболее оптимальную тактику лечения.
Выбор метода лечения переломов ладьевидной кости определяется несколькими факторами:
- Локализация перелома в пределах кости
- Смещение фрагментов
- Давность травмы
Переломы дистального полюса. Переломы дистального полюса ладьевидной кости, т.е. ближе к основанию большого пальца, обычно хорошо срастаются в течение нескольких недель при соответствующей иммобилизации и ограничении физической активности. Эта часть ладьевидной кости хорошо кровоснабжается, т.е. здесь есть все условия для хорошего заживления перелома.
При таких переломах выполняется иммобилизация лучезапястного сустава и большого пальца кисти гипсовой или полимерной фиксирующей повязкой.
Сроки заживления перелома у разных пациентов могут быть разные. Процесс заживления контролируется повторными рентгенологическими или другими исследованиями.
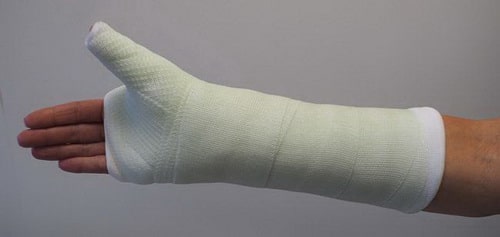
При некоторых переломах ладьевидной кости для удержания фрагментов на период их заживления выполняется иммобилизация, включающая предплечье, лучезапястный сустав и большой палец.
Переломы проксимального полюса. Если ладьевидная кость ломается в своей центральной части (талия) или ближе к лучевой кости (проксимальный полюс), сращение фрагментов может быть проблематичным в связи с не очень хорошим кровоснабжением этой части ладьевидной кости.
Иммобилизация в таких случаях может включать и локтевой сустав, чтобы максимально ограничить движения кости и стабилизировать фрагменты.
При переломе ладьевидной кости в области талии или проксимального полюса, либо при смещении фрагментов доктор может порекомендовать хирургическое лечение. Целью операции является восстановление нормального положения и стабилизация фрагментов с целью создания оптимальных условий для заживления перелома.
Репозиция. При операции в условиях анестезии доктор добивается восстановления правильного положения фрагментов. В некоторых случаях для этого выполняется небольшой разрез или используются специальные инструменты. В других случаях выполняется полноценный доступ и фрагменты репонируются под контролем глаза. Возможна репозиция фрагментов под контролем небольшой видеокамеры, называемой артроскопом.
Внутренняя фиксация. Для фиксации фрагментов в правильном положении до полного их сращения используются металлические конструкции — винты и/или спицы.
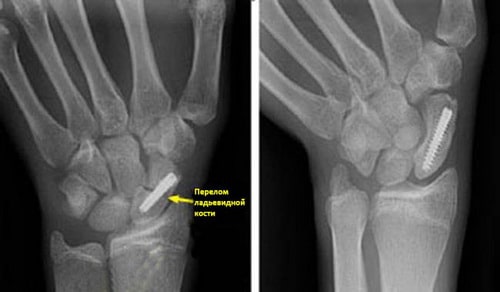
(Слева) На рентгенограмме представлен перелом ладьевидной кости, фиксированный винтом. (Справа) Эта рентгенограмма сделана через 4 месяца после операции. Перелом полностью консолидировался.
Место и размер доступа зависят от локализации перелома ладьевидной кости. Иногда для введения винта или спицы достаточно небольшого разреза. В других случаях необходим полноценный доступ, обеспечивающий адекватную репозицию фрагментов под контролем глаза. Разрез может выполняться по тыльной или ладонной поверхности запястья.
При определенных типах переломов мы применяем очень небольшие доступы (менее 1,0 см), через которые выполняют репозицию перелома и фиксацию его винтом в правильном положении. Такая операция выполняется под постоянным рентгенологическим контролем.
Кроме того, доктор может ввести в сустав небольшую камеру, называемую артроскопом, и визуализировать перелом на экране монитора. Такой метод помогает контролировать репозицию и фиксацию перелома и позволяет уменьшить объем хирургической травмы.
Сегодня ведется много исследований различных вариантов костных трансплантатов и костных заместителей, стимулирующих регенерацию костной ткани. Также ведутся исследования костных морфогенетических белков, участвующих в нормальных процессах перестройки костной ткани.
Костная пластика. В некоторых случаях может быть показана костная пластика в сочетании с внутренней фиксацией или без таковой. Костная пластика предполагает помещение здоровой костной ткани в область перелома. Она стимулирует регенерацию костной ткани и сращение перелома. Для забора костного материала можно использовать лучевую кость этого же предплечья или бедро.
Вне зависимости от выбранного метода лечения вам может быть рекомендовано ношение шины или гипса до 6 месяцев или до сращения перелома. В отличие от большинства других переломов переломы ладьевидной кости срастаются медленно. В течение всего периода заживления вы должны избегать следующих видов активности (если только это не разрешит доктор):
- Поднятие, перенос и другие манипуляции с грузами весом более 0,5 кг
- Броски/метание предметов этой рукой
- Занятие контактными видами спорта
- Лазание по деревьям
- Занятие такими видами деятельности, которые связаны с риском падения на кисть, например, катание на коньках или прыжки с трамплина
- Работа с тяжелыми или вибрирующими инструментами
- Курение (может замедлять или препятствовать сращению перелома)
У некоторых пациентов после перелома ладьевидной кости ограничиваются движения в лучезапястном суставе. Чаще всего подобная проблема возникает при длительной иммобилизации или более обширных вмешательствах.
На протяжении всего периода реабилитации необходимо уделять внимание сохранению движений в пальцах кисти. Доктор предложит вам комплекс упражнений или направит вас к физиотерапевту, который поможет вам максимально восстановить подвижность и силу лучезапястного сустава и кисти.
Несмотря на адекватно проводимое лечение и значительные усилия как со стороны врачей, так и самого пациента, полная функция лучезапястного сустава может так и не восстановиться.
В случаях несращения перелома ладьевидной кости доктор может рекомендовать операцию и костную пластику. Существует несколько вариантов такой костной пластики. В случаях ложных суставов могут использоваться костные трансплантаты, имеющие собственное кровоснабжение (васкуляризированные трансплантаты). При коллапсе (т.е. уменьшении размеров) фрагментов для восстановления формы кости могут использоваться структурные трансплантаты, например, из бедренной кости.
Наиболее эффективным методом лечения подобного состояния является костная пластика васкуляризированным костным трансплантатом до момента, когда разовьется выраженный коллапс кости или остеоартрит лучезапястного сустава.
Ложный сустав или аваскулярный некроз ладьевидной кости может вести к остеоартрозу лучезапястного сустава. Это состояние характеризуется изнашиваем и повреждением суставного хряща.
Симптомы остеоартрита включают:
- Боль
- Скованность
- Ограничение движений
- Боль при физической нагрузке
Лечение остеоартроза направлено в первую очередь на купирование симптомов заболевания. Это могут быть нестероидные противовоспалительные средства или безрецептурные анальгетики, фиксация лучезапястного сустава и отказ от видов активности, усиливающих боль в суставе. Иногда купирования болевого синдрома можно добиться за счет введения в сустав кортикостероида.
Если консервативное лечение оказывается неэффективным, доктор может порекомендовать операцию. Предложено несколько вариантов хирургического лечения остеоартрита лучезапястного сустава.
Ложный сустав – это массивный дефект кости, который возникает из-за неправильного сращения перелома. Чаще всего он формируется в области голени. Реже поражается надколенник, ключица, ладьевидная, плечевая, лучевая, локтевая или бедренная кости. По статистике, псевдоартроз выявляют у 0,5-27% людей с переломами в анамнезе. От патологии чаще страдают лица, перенесшие открытые или огнестрельные ранения.
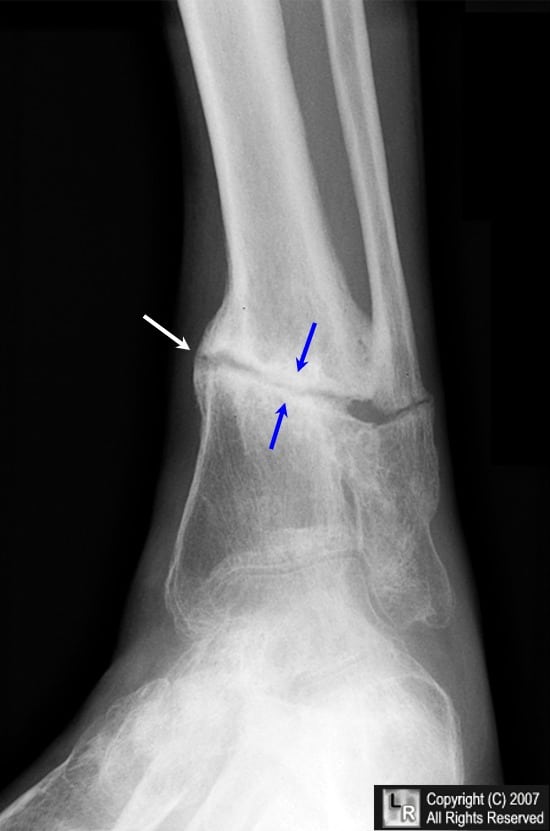
Выясним, что такое ложный сустав при переломе, почему он формируется, как от него можно избавиться.
В редких случаях болезнь может иметь врожденный характер. Врожденные ложные суставы локализуются на границе между средней и нижней частями голени. Подобные дефекты строения костей возникают из-за грубых нарушений внутриутробного развития плода.
Какой сустав можно назвать ложным
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
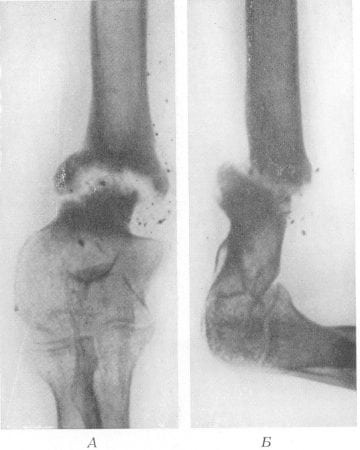
Если выразиться проще, псевдоартроз – это патологический сустав, возникший в том месте, где его быть не должно. К примеру, он может сформироваться в теле большеберцовой кости и привести к аномальной подвижности ее фрагментов. На рентгенограммах можно увидеть четкую щель между отломками и полное закрытие костномозговых каналов замыкательными пластинками.
Поначалу ложный сустав имеет мало общего с истинным. Однако со временем замыкательные пластины покрываются хрящевой тканью, превращаясь в типичные суставные поверхности. Вокруг дефекта разрастается фиброзная ткань, которая в итоге образует что-то вроде суставной капсулы. Псевдоартроз становится все больше похожим на настоящий сустав.
Причины образования ложных суставов
Дефект формируется из-за нарушения сращения костных фрагментов. Причиной могут быть ухудшение кровоснабжения кости, снижение минеральной плотности костной ткани, неправильное сопоставление костных отломков или плохая фиксация места перелома. К появлению ложных суставов также могут приводить инфекционные осложнения, системный остеопороз, асептический некроз кости и т. д.
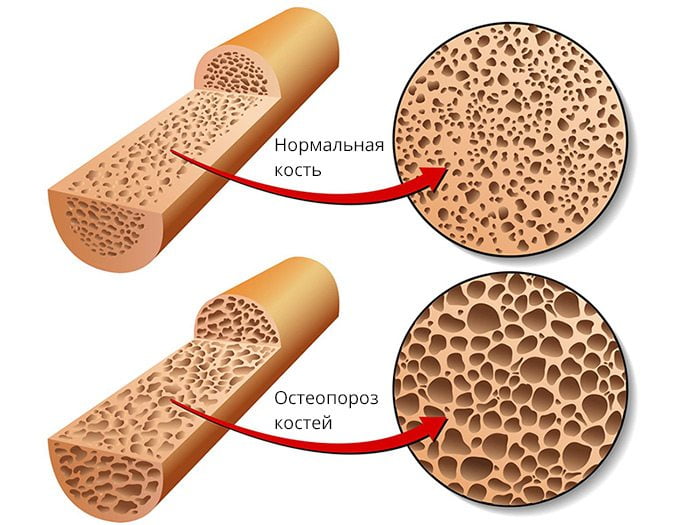
Основные причины несращения костных фрагментов:
- Недостаточный контакт между отдельными частями кости, мешающий им прочно срастись друг с другом.
- Несостоятельность костной ткани, препятствующая ее нормальному ремоделированию. Причиной чаще всего бывает остеопороз и аваскулярный некроз.
Таблица 1. Факторы риска, повышающие вероятность развития псевдоартроза
Связанные с человеком
Признаки формирования ложного сустава после перелома
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
Больные с псевдоартрозом практически всегда жалуются на открытые или закрытые переломы в анамнезе. На протяжении многих месяцев после травмы их беспокоит постоянная боль, аномальная подвижность кости и характерные щелчки при движениях. Если ложный сустав локализуется на нижней конечности, больному становится трудно ходить и вести привычный образ жизни.
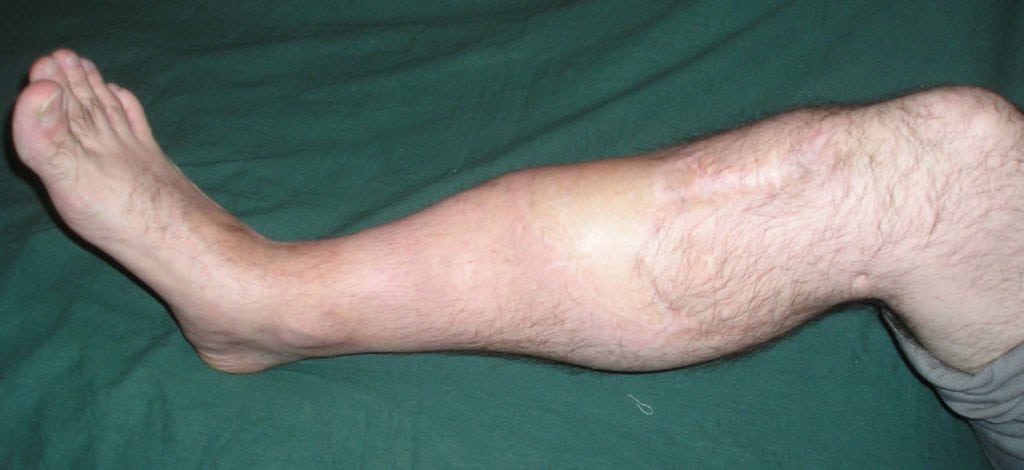
В большинстве случаев врачи диагностируют псевдоартроз без особых трудностей. Если у них появляются сомнения или возникает потребность в уточнении характера дефекта, они назначают дополнительные методы исследования. Чаще всего пациентам делают рентгенографию или компьютерную томографию.
Методы лечения патологии
Псевдоартроз лечат исключительно оперативным путем. Хирурги иссекают фиброзную и хрящевую ткань, расположенную между костными фрагментами. Затем они заново сопоставляют отломки и фиксируют их системами чрескостной, накостной или интрамедуллярной фиксации. После этого пациент проходит полноценную реабилитацию.
Для стабилизации костных фрагментов могут использовать такие приспособления:
- аппарат Илизарова;
- штифты;
- винты;
- накостные пластины;
- интрамедуллярные стержни.
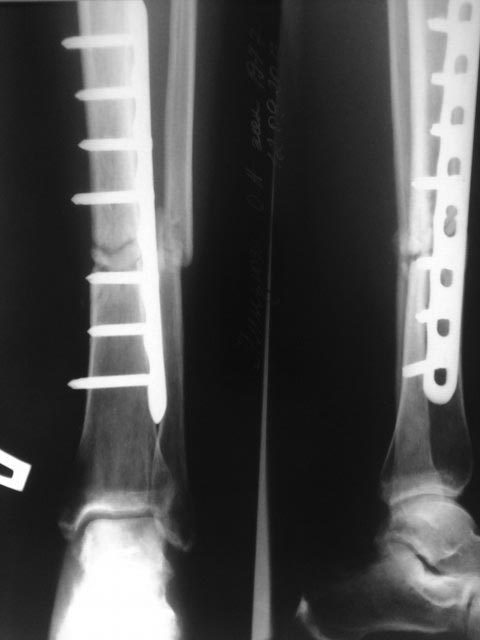
Реабилитация после подобных операций длится гораздо дольше, чем после репозиции обычных переломов.
Лечение ложных суставов у больных с остеопорозом
При лечении псевдоартроза у лиц с остеопенией большое значение имеет ранняя мобилизация. Динамические и весовые нагрузки на кость ускоряют ремоделирование костной ткани и препятствуют развитию вторичного иммобилизационного остеопороза. Поэтому врачи следят за тем, чтобы в послеоперационном периоде человек начинал как можно раньше вставать с постели и выполнять специальные упражнения.
Хирургическое лечение пациентов данной группы всегда дополняет медикаментозная терапия. Им обязательно дают препараты кальция, активные метаболиты витамина D3 и антирезорбтивные средства. Вместе с этим пациентам назначают лечебную физкультуру и массаж. Такое лечение позволяет гораздо быстрее восстановить функции поврежденной конечности.
Что будет, если не лечиться
Отсутствие квалифицированной медицинской помощи может иметь для человека ужасные последствия. В лучшем случае его будут беспокоить постоянные боли, а функция конечности останется нарушенной. В худшем у больного разовьется выраженная деформация ноги или руки, что приведет к инвалидности.
Как забыть о болях в суставах и артрозе?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки - не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от АРТРОЗА существует! Читать далее >>>
Для того чтобы предотвратить возможные осложнения и не позволить кости срастись неправильно, доктора используют гипс и другие инструменты. Они хорошо фиксируют частицы кости, вытягивают ее. Хотя, есть вероятность, что кость все же не восстановится нужным образом. Бывает, что соприкасающиеся края кости сглаживаются, образуя ложный сустав после перелома голени, например.
О заболевании
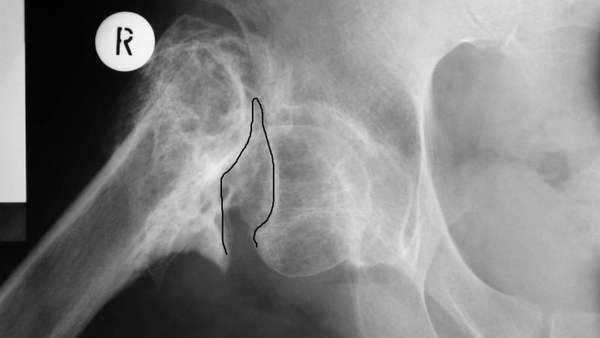
Что такое ложный сустав (фото см.выше) – это патология, которая характеризуется нарушением непрерывности кости с приобретением ею несвойственной подвижности. Наибольшая вероятность возникновения патологической подвижности существует на большеберцовой, лучевой и локтевой кости, меньшая – на плечевой и бедренной зоне.
Также, существует врожденный ложный сустав. Он формируется на голени и является большой редкостью среди врожденных нарушений.
Причины развития
Патологическая подвижность – это следствие плохого сращения костной ткани. Вероятность появления аномалии увеличивается, если между отломков кости находятся соединительные ткани.
Большое расстояние между костными отломками, не своевременная нагрузка, местное нарушение кровоснабжения и воспаление перелома может также спровоцировать появление патологии. Риск появляется, даже если у пациента нарушен обмен веществ, или у него присутствуют эндокринные и инфекционные заболевания, сбои в системе кровообращения.
Аномалия может быть следствием шока или значительной потери крови, многочисленных переломов, тяжелой комплексной травмы, нарушений иннервации в области перелома.
Знаете ли вы: Как лечить тендинит суставов ?
Если ложный сустав появился после травм, то промежуток между фрагментами кости заполнен соединительной тканью. Мало того, когда патология существует достаточно долго, то ее структура видоизменяется. Отломки со временем покрывает хрящевая ткань, от чего приобретается еще большая патологическая подвижность. Внутри щели формируется капсула, которая заполняется потом синовиальной жидкостью.

Фактором развития врожденного ложного сустава может быть сбой в иннервации конкретной части конечности во внутриутробном периоде. В таком случае, пораженная зона заполнена недоразвитой костной тканью. Именно поэтому она в дальнейшем не способна сносить серьезные нагрузки. Хотя, это очень редкое явление для новорожденных.
Классификация
Псевдоартрозы имеют свою систему классификации. Так, их возможно поделить по этиологии, по виду и по типу формирования. По этиологии различают приобретенные и врожденные ложные суставы. По виду псевдоартрозы бывают фиброзные, то есть без потери костного вещества, истинные (фиброзно-синовиальные), а также с костным дефектом (потерей костного вещества).
Читайте также: Как лечить мышечно-тонический синдром
В зависимости от типа формирования ложные суставы могут иметь нормотрофическую, атрофическую и гипертрофическую природу.
Симптоматика аномалии
Приобретенные ложные суставы появляются на месте перелома конечности, и характеризуется несвойственной подвижностью кости. Если формирование костной мозоли происходит на одной из двух костей конечности (к примеру, после перелома лучевой кости), признаки могут быть почти незаметными.
При пальпации пациент не испытывает болевых ощущений, но если очень нагрузить ложный сустав после перелома шейки бедра, то боль будет ощущаться в области прошлого повреждения кости. А вот врожденный ложный сустав обнаружить сразу не получится. Он замечается только тогда, когда малыш пробует ходить.
Диагностика
До того как начать лечение ложных суставов обязательно пройти осмотр у травматолога. Хороший специалист не только проанализирует жалобы пациента, но и проведет основательную диагностику состояния кости. Для этого врачом проводится рентгенологическое исследование, учитывается и то, сколько времени прошло после перелома, насколько тяжелым он был. В ряде сложных случаев доктором назначается томография.

Если прошел относительно небольшой срок, который нужен для восстановления конечности после травмы, то речь идет о замедленной консолидации. Когда срок сращения значительно превышен, то подозрение на псевдоартроз подтверждается.
Подробнее про то, как лечат синдром Шегрена читайте тут.
Кроме того, во время изучения снимков поврежденной конечности становятся явными такие изменения:
Как лечить псевдоартроз
Всем пациентам независимо от вида и сложности болезни показано лечение, которое в первую очередь направлено на повышение тонуса мышц. Также, врачи принимают меры для улучшения кровотока в поврежденной зоне, возвращения всех возможностей больной ноги (если это псевдоартроз бедренной кости) или руки (если ложный сустав появился после перелома лучевой кости).
Чтобы возобновить возможности конечностей, больные проходят курс физиотерапевтических процедур, массажа. ЛФК тоже имеет не маловажную роль в лечении.
Местный способ лечения – это хирургическое вмешательство, которое в будущем облегчает и ускоряет процесс правильного срастания костных отломков. Для этого края кости сближают между собой и обездвиживают.
Кроме этого, специалист во время операции помогает наладить кровообращение в поврежденной области. Более того, проводятся противоинфекционные мероприятия, а также устраняются гнойные отложения, если таковые присутствуют.
Также, в местном лечении можно выделить три основных варианта его проведения:
- компрессионно-дистракционный остеосинтез,
- устойчивый остеосинтез,
- костная пластика.
Тип операции во многом зависит от разновидности псевдоартроза и его место нахождения. Так, если недуг имеет гипертрофическую форму, то операция может быть внеочаговой. А если псевдоартроз атрофический, то для того, чтобы устранить патологию требуется провести пластику.
Дополнительно, учитывается и локализация болезни:
- если очаг находится около сустава, то применяется компрессионно-дистракционный остеосинтез,
- если псевдоартроз развился после перелома шейки бедра, то его лечат посредством интрамедуллярного остеосинтеза,
- если развилась косорукость на фоне перелома лучевой кости, то сначала проводят дистракцию, а потом – пластику,
- когда псевдоартроз появился после перелома плечевой кости, его лечат методом компрессионно-дистракционного остеосинтеза.
Как лечить синдром гипермобильности суставов подробно описано тут
Лечение в рамках этого метода реализуется помощью медтехники, которая корректирует положение фрагментов кости. Во время процедуры конечность должна быть обездвижена. Метод обеспечивает приближение обломков и их сдавливание. Кроме этого, таким способом возможно устранить деформацию и укорочение. Именно поэтому он часто применяется в лечении ложного сустава ладьевидной кости кисти.
Способ включает в себя использование пластин, стержней. Именно благодаря им фрагменты кости фиксируются, обеспечивая тем самым максимально правильное срастание кости.
Для того чтобы наложить фиксаторы хирург обнажает нужную часть кости, но если речь идет о гипертрофическом псевдоартрозе, то восстановление кости происходит без пластики. Но при атрофическом типе болезни такое вмешательство необходимо.
Этот вариант лечения считается самым радикальным из всех. Именно поэтому доктора прибегают к нему очень редко (в частности для того, чтобы убрать ложный сустав ключицы). Он используется, если нужна стимуляция остеогенеза при атрофических ложных суставах.
До того как приступить к решению проблемы путем операции, надо устранить все гнойные воспаления и рубцы. Только после завершения такого подготовительно лечения, по истечении минимум 8 месяцев можно ложиться на операцию.
Реабилитационные меры

Продолжительность реабилитации поврежденной конечности разная. Как правило, она проходит в два-три раза дольше, чем лечение обычного перелома. Обычно, для полного восстановления пациенту нужно немало времени и комплекс процедур. Наиболее часто используемые из них это:
- массаж,
- физиотерапия,
- ЛФК.
Заключение
Ложные суставы и несросшиеся переломы довольно частое явление после перенесенных травм. Также, аномалия может быть врожденной, но встречается она у детей очень редко. На данном этапе развития медицины существует множество способов, как его вылечить.
Различные виды хирургического вмешательства помогут избавиться от дискомфорта и деформации конечностей в большинстве случаев. А после грамотной реабилитации от былой травмы не останется видимого следа.
Читайте также:


