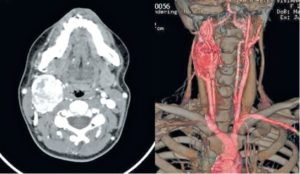
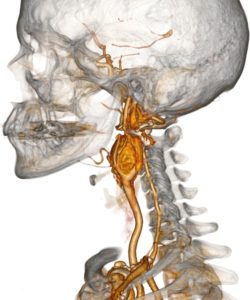
Лечение параганглиомы правой яремной вены правой височной кости
Мягкотканные опухоли головы и шеи представляют собой разнородную группу заболеваний, в которую входят как сосудистые опухоли с доброкачественным течением, так и мягкотканные саркомы, характеризующиеся местно деструктирующим ростом и возможностью появления отдаленных метастазов. В данной статье будет описан целый ряд таких опухолей, акцент будет сделан на их течение, диагностику и лечение.
а) Параганглиома. Параганглиомы представляют собой сосудистые опухоли, происходящие из вненадпочечниковых параганглиев нервного гребня. Чаще всего они возникают на голове и шее. Эти опухоли тесно связаны либо с кровеносными сосудами (сонной артерией, луковицей яремной вены), либо нервами (блуждающим нервом, барабанным сплетением).
Обычно параганглиомы растут медленно, характер их роста можно назвать двухфазным, потому что опухоли малого и крупного размера растут значительно быстрее, чем промежуточные по размеру.
Параганглиомы могут возникать у пациентов с семейным эндокринным аденоматозом, как типа IIА (феохромоцитома, медуллярный рак щитовидной железы, гиперплазия паращитовидных желез), так и типа IIВ (включая и невриномы слизистых оболочек). Иногда заболевание носит семейный характер. Достаточно часто встречаются многоочаговые опухоли, и среди семейных, и среди спорадических случаев заболевания. Семейные или наследственные параганглиомы составляют около 5-10% от всех случаев параганглиом головы и шеи, по некоторым данным, их частота может достигать 25-50%.
В большинстве случаев наследственных параганглиом (90%) в процесс вовлекается сонная артерия. При семейной форме заболевания вероятность нахождения многоочаговых параганглиом достигает 78-87%. Наиболее частым вариантом многоочаговой опухоли является двусторонняя хемодектома, которая встречается примерно у 20% пациентов с опухолями каротидного гломуса.
Злокачественные параганглиомы встречаются редко. Такой диагноз может быть выставлен только при обнаружении метастазов, поскольку данные гистологического исследования первичной опухоли обычно не позволяют подтвердить злокачественность. Частота встречаемости злокачественных параганглиом зависит от их локализации, данные разных исследований сильно варьируют. При опухолях каротидного гломуса метастазы чаще всего встречаются в костях, легких и печени. Наследственные параганглиомы по сравнению со спорадическими реже бывают злокачественными.
При яремно-барабанных параганглиомах метастазы чаще всего встречаются, в порядке убывания, в легких, лимфоузлах, печени, позвоночнике, ребрах и селезенке. По данным литературы, частота малигнизации вагальных параганглиом может достигать 19%, но более вероятной считается цифра около 10%. Первичные опухоли глазницы и гортани наиболее часто оказываются злокачественными (20-25%) среди всех параганглиом головы и шеи.
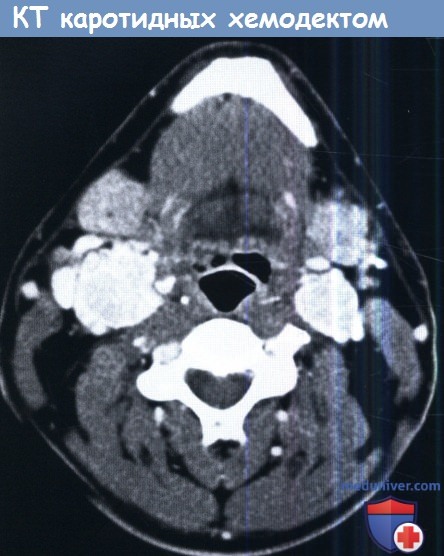
КТ с контрастом, аксиальный срез.
Двусторонние каротидные хемодектомы, интенсивно накапливающие контраст.
б) Опухоль каротидного гломуса (хемодектома). В процессе роста опухоль отодвигает наружную и внутреннюю сонные артерии друг от друга, постепенно проникая в адвентициальную оболочку. В типичных случаях, внутренняя сонная артерия смещается кзади и латерально. Далее опухоль по внутренней сонной артерии продолжает рост кверху, в сторону основания черепа, где она может вызвать деструкцию костных тканей или поражать близлежащие черепные нервы (чаще всего блуждающий и подъязычный). Иногда в процесс вовлекается симпатический ствол. В 20% случаев опухоль растет в медиальном направлении, проникая в окологлоточное пространство.
в) Яремная и барабанная параганглиомы. Барабанные параганглиомы развиваются из параганглиев нерва Якобсона и нерва Арнольда. Они могут полностью заполнять полость среднего уха, распространяться кзади, к сосцевидные ячейки височной кости и луковице яремной вены. Обычно рост опухоли происходит в нескольких направлениях — вдоль естественных слабых мест черепа, постепенно новообразование распространяется в различные отделы височной кости и отверстия основания черепа. При продолжении роста в височную кость опухоль поражает заднюю черепную ямку.
Внутричерепное распространение происходит либо через прямое прорастание кзади через пирамиду височной кости, либо через внутренний слуховой проход, либо под костным лабиринтом. Часто опухоль распространяется в область внутренней яремной вены и сигмовидного синуса, возможно поражение нижнего каменистого синуса. Опухоль может прорастать во все отделы среднего уха, верхушку пирамиды, клетки сосцевидного отростка и ретрофациальные клетки. Яремные параганглиомы могут спускаться на шею, прорастая в подвисочную ямку и позадишиловидный отдел окологлоточного пространства.
Данные опухоли имеют три типичных схемы роста. Поскольку большая их часть происходит из узлового ганглия, вагальные параганглиомы склонны расти книзу, в позадишиловидный отдел окологлоточного пространства. При распространении кверху, в сторону основания черепа и яремного отверстия, в процесс рано вовлекается яремная вена и черепные нервы (IX, XI, XII). Обычно опухоль смещает внутреннюю сонную артерию кпереди. Опухоли верхнего ганглия часто имеют форму гантели: одна их часть распространяется в заднюю черепную ямку, а другая спускается в окологлоточное пространство.
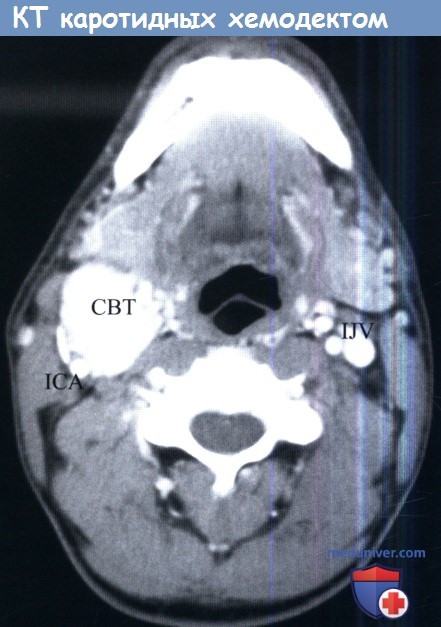
КТ с контрастом, аксиальный срез. Внутренняя сонная артерия каротидной хемодектомой смещена кзади и в латеральную сторону.
СВТ, carotid body tumor—КХ, каротидная хемодектома;
ICA, internal carotid artery — ВСА, внутренняя сонная артерия;
IJV, internal jugular vein — ВЯВ, внутренняя яремная вена.
Диагностика мягкотканных опухолей головы и шеи
а) Хемодектома. Медианный возраст пациентов составляет 45-54 года, опухоль может встречаться у лиц от 12 до 78 лет. Женщины страдают чаще мужчин (2:1). Наиболее частым поводом для обращения является появление припухлости на шее. Обычно образование на уровне или чуть выше бифуркации общей сонной артерии, залегает глубже грудинно-ключично-сосцевидной мышцы. При пальпации образование смещается в боковом направлении, но не в вертикальном, поскольку оно фиксировано к сонной артерии. Иногда может пульсировать. Шумы удается определить в 10-16% случаев. На боль жалуется около 25% пациентов.
Возможно распространение опухоли в медиальном направлении в окологлоточное пространство, в таком случае будет отмечаться смещение небных миндалин и выбухание слизистой оболочки боковой стенки глотки. В момент обращения к врачу нейропатия черепных нервов присутствует в 10-30% случаев.
При распространении в среднее ухо происходит поражение слуховых косточек с развитием кондуктивной тугоухости. Дальнейший рост с захватом лабиринта приводит к появлению головокружений, нейросенсорной тугоухости и, при присоединении воспаления, болевого синдрома.
Яремные параганглиомы обычно появляются на пятом-шестом десятке жизни. Женщины страдают чаще мужчин, соотношение варьирует от 4:1 до 6:1. При распространении опухоли в среднее ухо возникают симптомы, аналогичные барабанной параганглиоме (кондуктивная или нейросенсорная тугоухость), в зависимости от степени инвазии опухоли. Чаще всего пациентов беспокоит снижение слуха (55-77%) и шум в ушах (56-72%). Также часто встречаются симптомы, связанные с поражением черепных нервов (VII—XII).
Опухоли основания черепа, не прорастающие в среднее ухо, могут сопровождаться слабостью мышц языка, охриплостью, дисфагией, опущением плеча, либо другими симптомами поражения черепных нервов. Иногда встречается синдром яремного отверстия (паралич IX, X и XI черепных нервов или синдром Вернета), паралич IX-XII нервов (синдром Сикара-Колле) встречается у 10% пациентов с яремными параганглиомами.
в) Вагальные параганглиомы. Вагальные параганглиомы чаще всего проявляются в виде бессимптомного образования на шее, обычно они расположены более краниально, чем каротидные хемодектомы. Растут медленно, женщины страдают чаще мужчин в соотношении от 2:1 до 3:1. По мере роста опухоли она начинает распространяться на нижние черепные нервы и близлежащие отделы симпатического ствола. К симптомам также относят одностороннее нарушение подвижности голосовых складок, охриплость, дисфагию, заброс пищи и жидкости в нос, атрофию одной половины языка, слабость плечевой мускулатуры, синдром Горнера. Снижение слуха и шум в ушах являются признаками прорастания в височную кость.
Для постановки диагноза обычно используют компьютерную томографию (КТ) и магнитно-резонансную томографию (МРТ). При помощи ПЭТ с индием In111 пентреотидом (Octreo Scan; Mallinckrodt Medical, Petten, The Netherlands) или фтором F18 дигидроксифенилаланином (допа) можно уточнить размер первичной опухоли, оценить наличие множественных опухолей или метастазов. Ангиография помогает определить источники кровоснабжения и визуализировать вовлечение (или поражение) крупных сосудов. При планировании хирургического лечения также проводится эмболизация.
Лечение мягкотканных опухолей головы и шеи
а) Хирургическое лечение. Традиционно предпочтительным методом лечения параганглиом является их хирургическое удаление, особенно в свете появления новых хирургических доступов к основанию черепа, разработки безопасных протоколов эмболизации, развития эндоваскулярных вмешательств. Тем не менее, при раннем поражении черепных нервов и основания черепа высок риск развития послеоперационных неврологических осложнений, которые потребуют длительного периода реабилитации. Поэтому роль хирургической резекции в качестве основного метода лечения этих медленнорастущих опухолей должны быть пересмотрена.
Было показано, что некоторые параганглиомы, особенно небольшого размера, практически не прогрессируют. У данных пациентов может использоваться выжидательная тактика с периодическим контролем роста опухоли. Относительными противопоказаниями к оперативному лечению являются распространение на основание черепа или в полость черепа, пожилой возраст, наличие тяжелых сопутствующих заболеваний, двусторонние или множественные параганглиомы. В этих случаях оперативное лечение имеет слишком высокую частоту послеоперационных осложнений, может стать причиной тяжелой дисфункции черепных нервов.
Перед проведением операции необходимо провести эмболизацию сосудов опухоли. При выполнении всех условий, сочетание эндоваскулярной эмболизации с хирургической резекцией позволяет добиться успеха. Оперативное вмешательство должно быть проведено не позднее двух дней с момента эмболизации, пока не началось восстановление кровотока по коллатеральным сосудам. Если предполагается, что отек тканей вокруг опухоли помешает удалению, перед операцией проводится краткий курс глюкокортикоидов.
б) Лучевая терапия. Лучевая терапия традиционно проводилась пожилым пациентам, пациентам с тяжелыми сопутствующими заболеваниями, а также при неоперабельных параганглиомах. Тем не менее, в последние годы были получены сведения о том, что лучевая терапия является высокоэффективным методом лечения, который может быть рассмотрен в качестве альтернативы операции, связанной с высоким риском осложнений. Чаще всего лучевая терапия использовалась для лечения яремных параганглиом височной кости, реже — каротидных и вагальных параганглиом.
Лучевая терапия является предпочтительным методом лечения распространенных опухолей. Стереотактическая радиохирургия делает возможным однократное высокоточное воздействие на опухоль лучевым излучением с малым полем действия, что позволяет максимально щадить окружающие ткани.
Параганглиома – довольно редкое новообразование. Чаще всего встречается у людей молодого возраста. Находятся параганглиомы обычно на участках тела, имеющих клетки симпатической нервной системы, чаще всего вблизи крупных артерий. Локализуются в ухе, на черепе, шее, грудной клетке, в мочевом пузыре и в области малого таза. Зачастую местом образования параганглиом считается забрюшинное пространство, где развивается около 90% подобных опухолей. Также они образуются вдоль позвоночного столба, в области почек или вдоль аорты.
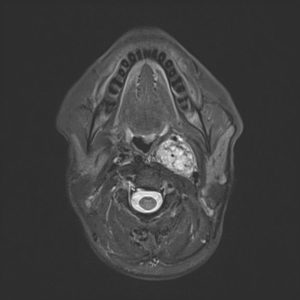
Параганглиома среднего уха (ПСУ) формируется из гломусных телец, расположенных на стенке барабанной полости. Быстро развиваясь, ПСУ очень часто приводит к изменениям в мягких тканях барабанной перепонки и разрушению костных структур: нижних стенок барабанной полости, задней поверхности пирамиды левой или правой височной кости, наружной стенки сонной артерии. Кроме среднего уха, параганглиомы могут образоваться в глазнице, трахее, гортани и возвратном нерве.
- Описание
- Причины
- Разновидности
- Симптомы
- Диагностика
- Лечение
Описание
Параганглиома формируется из параганглиев разнообразной локализации. Что такое параганглии? Это скопления клеток с гормональной активностью, имеющих общий генезис с ганглиями вегетативной нервной системы. Параганглии располагаются на различных участках тела и принимают участие в синтезе катехоламинов (природных гормонов, таких как адреналин, дофамин и прочие) и контролируют хеморецепцию (восприятие изменений уровня каких-либо веществ в окружающей среде).
Ведущие клиники в Израиле



Параганглии состоят из хромаффинных и нехромаффинных клеток. Хромаффинные состоят из симпатических узлов и вещества надпочечников. Нехромаффинные обычно располагаются в конечностях вблизи с кровеносными сосудами. Также бывают орбитальные, костномозговые и лёгочные параганглии.
Параганглиома (гломусная опухоль) представляет собой сосудистое переплетение с включением гломусных и хромаффинных клеток, обычно вовлекающая в опухолевый процесс кровеносные сосуды и каудальные черепные нервы. Зрелые новообразования обычно заключены в капсулу, но в некоторых случаях способны прорастать в прилежащие ткани.
Структура опухоли плотноэластическая, мелкодольчатая или волокнистая. Окраска параганглиомы зависит от степени фиброза, васкуляризации и содержания пигмента (меланин, липохром, гемосидерин), бывают беловато-серыми, светло-розовыми или желтовато-бурыми. Новообразование отличается медленным ростом, размеры могут быть самые разные, от 2-3 мм. до крупных опухолей.
Параганглиома характеризуется склонностью к внутрисосудистому распространению. Женщины заболевают в 5 раз чаще мужчин. Средний возраст больных составляет примерно 50 лет. Гломусные опухоли в медицинской практике встречаются нечасто, их доля меньше 1% от всех случаев доброкачественных опухолей головного мозга и на шее. В злокачественный вид переходит редко – в 5% случаев. Код по МКБ-10 каротидной параганглиомы D-35.
Обычно опухоли с локализацией на голове и шее распространяются из каротидного тельца, ярёмной луковицы (ярёмного гломуса), тимпанического сплетения, симпатических и базальных ганглиев. Особенно часто параганглиомы формируются на шее в области бифуркации (разделения) сонной артерии.
Важно! Параганглиомы особенно опасны тем, что вырабатывают адреналин, переизбыток которого в организме может привести к инфаркту, инсульту и другим тяжёлым сердечно-сосудистым болезням.
Причины
Причины, от которых в организме начинают развиваться параганглиомы той или иной формы, до настоящего времени точно не установлены. Но большинство учёных-медиков указывают на несколько предрасполагающих факторов, способных спровоцировать начало заболевания:
- наследственная (генетическая) предрасположенность по аутосомно-доминантному типу;
- хронические заболевания с частыми обострениями;
- заболевания, приводящие к гормональным нарушениям;
- длительный приём гормональных или стероидных препаратов;
- инфекционные заболевания;
- слабый иммунитет.
Единственным наиболее вероятным фактором развития параганглиомы является генетическое наследование заболевания. В случаях, когда болезнь предаётся по наследству, новообразование чаще всего бывает двусторонним.
Разновидности
Параганглиомы подразделяют на симпатические и парасимпатические. Симпатические производят катехоламины, а у парасимпатических новообразований гормональная активность отсутствует.
Параганглиомы, в зависимости от клеточного строения, делят на хромаффинные и нехромаффинные.
У нехромаффинных опухолей имеется множество синонимов по тем или иным особенностям:
- по гистологическому строению – аденома, карциноид, альвеолярная опухоль, перителиома, эпителиоидноклеточная опухоль;
- по гистогенезу – гломус-ангиома, ангиоэндотелиома;
- по морфофункциональности исходной ткани – хемодектома, рецептома.
По эмбриогенезу параганглиев параганглиомы относятся к опухолям нейроэктодермального происхождения. Систематизация подобных новообразований не проведена. Классификацию имеют некоторые хеморецепторные опухоли, например, гломусы кожи или новообразования каротидных телец.
Расположение сосудов и клеток в параганглиомах разнообразно. По этому признаку они разделяются на три формы:
- альвеолярная;
- аденоматозная;
- ангиоматозная.
По локализации параганглиомы бывают:
- репродуктивных органов;
- предстательной железы;
- мочевого пузыря;
- малого таза;
- лёгкого;
- печени;
- средостения.
Подобные новообразования головы и шеи подразделяются на следующие виды:
![]()
среднего уха;- ярёмного отверстия;
- височной кости;
- тимпаническая;
- аортальная;
- вагусная.
Более 90% параганглиом имеют доброкачественное развитие, остальные являются злокачественными (чаще всего симпатические). Злокачественная параганглиома развивается медленно, новообразованию характерен выраженный инфильтрирующий рост. Образует малоподвижный плотный узел. Метастазы появляются достаточно поздно, сначала в регионарные лимфатические узлы, а затем быстро развивается гематогенное метастазирование (по кровеносным сосудам в любые органы).
Симптомы
Симптоматика параганглиомы зависит от того, в каком месте находится новообразование.
К общим проявлениям заболевания можно отнести:
- частые головные боли;
- периодические головокружения;
- нарушения координации движения;
- тошнота и рвота;
- тахикардия или брадикардия;
- тремор рук и ног, часто дополняемый посинением конечностей;
- повышенное артериальное давление;
- покраснение лица или бледность кожи;
- резкое похудение;
- потливость;
- ощущение боли в животе и нарушения ЖКТ;
- нарушение функций мочеполовой системы;
- одышка;
- раздражительность, чувство беспокойства;
- ухудшение зрения и слуха, шум в ухе.
Параганглиома среднего уха считается особенно коварной, потому что её симптомы схожи с острым отитом или с полипами, что часто приводит к ошибочной диагностике. В результате больного лечат неправильно, и это приводит к тяжёлым осложнениям вплоть до полной потери слуха.
В случаях, когда параганглиома не имеет гормональной активности и не производит гормоны, её развитие часто протекает бессимптомно, а на поздних стадиях могут проявиться признаки сдавливания прилегающих тканей или органов. Типичным симптомом новообразования в мочевом пузыре считается повышение артериального давления при мочеиспускании, у большинства таких больных отмечается присутствие крови в моче.
* Получив данные о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Внимание! При наличии каких-либо признаков параганглиомы, необходимо срочно обращаться в медицинское учреждение. Своевременное выявление опухоли и правильное лечение намного улучшат прогнозы и дадут шанс на полное выздоровление.
Диагностика
Для диагностики параганглиомы назначается комплексное обследование:
- УЗИ;
- КТ и МРТ;
- общий и развёрнутый биохимический анализ крови;
![]()
кровь на определение онкомаркеров;- анализы, определяющие уровень гормонов в крови и моче;
- гистологическое исследование опухоли;
- офтальмоскопия;
- позитронно-эмиссионная томография.
Комплекс диагностики в случае необходимости может быть дополнен другими методами обследования в зависимости от анамнеза, клинической картины заболевания и показателей больного. При диагностике нужно дифференцировать параганглиому от ганглиомы и нейролеммомы (неврилеммома, шваннома, невринома).
Лечение
Лечение параганглиомы проводится тремя основными методами:
- радикальное хирургическое вмешательство – чтобы упростить операцию проводится блокада кровоснабжения опухоли (эмболизация), после чего производят резекцию;
- стереотаксическая радиохирургия – неинвазивное лечение радиацией;
- лучевая терапия – применяется в качестве дополнительного лечения при резекции опухоли или как основное лечение для неоперабельных и пожилых больных.
Тотальное удаление новообразования в большинстве случаев способствует полному выздоровлению больного. Послеоперационные осложнения могут возникнуть, если опухоль очень большого размера или в крови пациента высокий уровень норадреналина. Осложнения после хирургической операции: кровотечения и инфицирование раны.
Применяются как традиционные открытые операции, так и малоинвазивные эндоскопические вмешательства. Выбор способа операции зависит от локализации опухоли, степени её развития, общего состояния больного и наличия сопутствующих заболеваний. Эндоскопические операции проводятся при полостной локализации опухоли (гортани, носовой полости и прочее). Преимуществом эндоскопического метода является малая травматичность, отсутствие осложнений в виде кровотечения и повреждения органов. Такая операция легче переносится пациентом, восстановительный этап намного короче, чем при открытой операции.
Лучевая терапия рекомендуется при тяжёлом состоянии больного или при неоперабельности новообразования. Применяется в виде современного инновационного метода — радиохирургии. Принципом лечения является облучение новообразования с разных сторон тонким пучком радиации.
Радиохирургия позволяет свести к минимуму воздействие радиации на здоровые ткани и органы, и направить всё радиационное облучение непосредственно на опухоль.
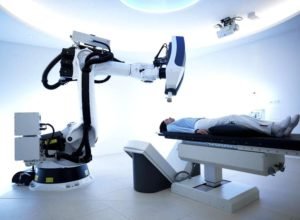
Процедура проходит под контролем МРТ или КТ. К радиохирургии относятся такие методы, как новалис и кибер-нож. Основные преимущества этого метода — отсутствие анестезии при проведении операции и абсолютная неинвазивность. Благодаря компьютерному управлению пучком радиации достигается большая точность направленности на опухоль.
Применение радиохирургии не требует специальной подготовки больного, который быстро восстанавливается после операции. После процедуры пациент может сразу пойти домой. Результат от применения радиохирургии проявляется не сразу, на это обычно требуется несколько недель. Противопоказанием к радиохирургии считается большой размер опухоли. В особо тяжёлых случаях проводится консервативная симптоматическая терапия.
Пациенты с параганглиомой после лечения должны периодически обследоваться, так как новообразование может рецидивировать и метастазировать. После радикального лечения опухоли доброкачественного характера, возможно излечение. При злокачественном варианте новообразования прогноз неблагоприятный.
Опухоли нейроэпителиальной ткани / Нейрональные и смешанные нейроглиальные опухоли / Параганглиома, МКБ/О 8680/1 (G I)
Параганглиома (гломусная опухоль, хемодектома) - образование, встречающееся по ходу симпатических ганглиев, вдоль сонной артерии, (рис.691 и рис.692), наиболее часто возникает на шее, в яремном отверстии, среднем ухе и полости черепа, богато мелкими кровеносными сосудами, сопровождающееся инфильтрацией тканей и костной деструкцией в процессе роста.

0,8% от всех опухолей ЦНС, пик встречаемости 40-60 лет.
Параганглиома - опухоль с богатой сетью новообразованных сосудов. Источник опухоли - нервные ганглии вдоль a.carotis, ганглии n.vagus и нервные сплетения вокруг сигмовидного синуса. Возникая в области среднего уха, параганглиома разрушает костные структуры пирамиды, проникая в сосцевидный отросток.
Прорастая интракраниально через яремное отверстие опухоли обрастают нервы каудальной группы и венозные синусы [2]. На МРТ↑или, преимущественного,↑↓МР-сигнала по Т2 и↓по Т1.
Большие образования редко демонстрируют костные эрозии или ремоделирование соседних позвонков, так же редко параганглиомы обызвествляются [93,98,107].

Опухоль в области пирамиды левой височной кости и экстракраниально в области основания черепа слева (стрелки на рис.695-697) в виде относительно однородной массы,↑по Т2 и↓по Т1.

Параганглиома в мягких тканях шеи (головки стрелок на рис.698, 699), имеющая↑МР-сигнал на Т2 и↓по Т1, охватывающая левую внутреннюю сонную артерию (стрелки на рис.698). Кальцинаты в стенке сонной артерии свидетельствуют о её расположении относительно образования на бесконтрастном КТ исследовании (головки стрелок на рис.700). Вены шеи не имеют кальцинатов в стенках.
Опухоль каротидного тельца (хемодектома) - расположена в зоне бифуркации общей сонной артерии. Составляет 2/3 всех гломусных опухолей.

Объёмное образование в мягких тканях шеи слева (головки стрелок на рис.701), охватывающая область бифуркации левой общей сонной артерии(головки стрелок на рис.702), представляющее собой солидный компонент, расположенный на магистральных сосудах шеи и их ветвей (рис.703).

В области левого ярёмного отверстия определяется опухоль с относительно чёткими, неровными контурами (стрелки на рис.704-706), с деструкцией костей основания черепа и распространением в пирамиду височной кости.
Опухоль ярёмно-барабанного гломуса (возникает из нерва Арнольда и блуждающего нерва) расположена между улитковым выступом и ярёмным отверстием.
Опухоль ярёмного гломуса (возникает из гломуса ярёмной вены) расположена в области ярёмного отверстия и среднем ухе.
Опухоль блуждающего гломуса (возникает из блуждающего нерва).
Интенсивно гомогенно накапливает контраст.

Рис.707 а-б и Рис.708
Объёмное образование в мягких тканях шеи слева (звёздочка на рис.707), на бесконтрастном исследовании не обнаруживает четких контуров, нет ясности в границах опухоли и типа её роста. Объёмное изображение, реконструированное после внутривенного болюсного контрастирования (рис.708).
Для уточнения границ образования, характера роста, топографии расположения и отношения к магистральным сосудам используется внутривенное болюсное контрастирование.

Объёмное образование в мягких тканях левой поднижнечелюстной области, с чётким обозначением контуров (рис.709-711). Сканирование выполнено в артериальную фазу (рис.709), интерстициальную фазу (рис.710) и венозную фазу (рис.711). В артериальной фазе плотность артерий превышает плотность мягких тканей и вен (головки стрелок на рис.709). В промежуточной, интерстициальной фазе плотностные показатели тканей выравниваются (рис.710). В венозной фазе отмечается сглаживание границ между образованием и окружающими мягкими тканями шеи (рис.711).
Высокое расположение луковицы ярёмной вены

В области левого ярёмного отверстия определяется луковица ярёмной вены, симулирующая образование (звёздочки на рис.712). Имеется асимметрия диаметра сигмовидных синусов с гипоплазией правого (стрелка на рис.713) и расширением левого (головка стрелки на рис.713). При исследовании костей черепа отмечается асимметричное высокое расположение, и расширение отверстия ярёмной вены (головка стрелки на рис.714).
Гемангиобластома и параганглиома имеют очень высокие показатели rCBF и rCBV, а участки потери МР-сигнала в их структуре делают их весьма схожими, но при этом параганглиома, врастая в височную кость, приводит к ее деструкции, чего не наблюдается при гемангиобластоме. В ряде случае,в гемангиобластома имеет характерный вид кисты с пристеночным узелком.

Гемангиобластома в виде конгломерата, с множеством мелких патологических артерий (головки стрелок на рис.715) и в виде кисты в мозжечке (головка стрелки на рис.716). После внутривенного усиления отмечается выраженное контрастирование пристеночного сосочка опухоли (стрелка на рис.717).
Менингиомы, в основном, приводят к локальному костеобразованию, формируя в своём основании компактный костный остов, так называемый гиперостоз, и гораздо реже, приводят к костной деструкции. Кроме того, менингиомы имеют относительно однородную, не ячеистую структуру и растут вдоль твердой мозговой оболочки, что хорошо видно на исследовании с контрастным усилением.

В области левого мостомозжечкового угла определяется полукруглое образование (головки стрелок на рис.718, 719) с гиперостозом пирамиды височной кости и склерозированием её губчатого вещества (стрелки на рис.718, 719). Менингиома интенсивно однородно накапливает контрастный агент (головки стрелок на рис.720).
Шваннома имеет чёткий контур, нет пустоты потока, нет ячеистости структуры.

В области правого мостомозжечкового угла определяется образование (звёздочка на рис.721), распространяющееся во внутренний слуховой канал, расширяя его диаметр. Имеется масс-эффект, оказываемый образованием, в виде дислокации стволовых структур в противоположную сторону (стрелка на рис.722). После внутривенного контрастного усиления шваннома интенсивно и относительно однородно накапливает контраст (стрелки на рис.723).
Симптомы: пульсирующий шум в ушах и потеря слуха, симптомы пареза или паралича IX, X и XI нервов, а так же симптом Горнера.
Необходимо проведение дигитальной субтракционной ангиографии с оценкой кровотока опухоли для планирования предварительной эмболизации. Перед операцией проводится частичная эмболизация (за 1-2 дня).
Осложнения: повреждения нервов, кровотечения и ликворея.
Опухоли шеи - радиорезистентны, а опухоли основания черепа чувствительны к облучению, и в неоперабельных случаях лечатся лучевой терапией.
Пострезекционная частота рецидивов составляет менее 5% [130,137,145].
Читайте также: