Лихорадка в крови что это
Что такое лихорадка? Это состояние, когда температура тела превышает 37 градусов. Как правило, лихорадка является одним из симптомов того или иного инфекционного заболевания, сопровождаясь при этом головной болью, гиперемией кожи, спутанностью сознания, жаждой и т.д.
Основное понятие
Что такое лихорадка? Под ней понимают общую реакцию организма на любое раздражение. Повышение температуры при этом становится следствием нарушения терморегуляции.
Что такое лихорадка? Это активная реакция защитно-приспособительного характера человеческого организма, которую он дает в ответ на проникновение разнообразных патогенных раздражителей.

Что такое лихорадка? Это процесс, когда превышение нормы температуры тела обусловлено перестройкой и нарушением терморегуляции. Лихорадку считают основным симптомом многих заболеваний инфекционного характера. При ее проявлении теплообразование в теле человека начинает преобладать над теплоотдачей.
Почему возникает лихорадка?
Основной причиной, по которой повышается температура тела, считается инфекция. Бактерии, а также их токсины, начиная циркулировать в крови, нарушают процесс терморегуляции. Порой такое негативное действие возможно и с помощью рефлекторного пути. Оно возникает уже с того места, где происходит проникновение инфекции.
Повышению температуры способствуют и чужеродные белковые вещества. Такое порой происходит при вливании сывороток, крови или вакцины.
Повышенная температура способствует усилению обмена веществ. При этом нередко происходит увеличение количества лейкоцитов. Медики полагают, что благодаря лихорадке происходит усиленное формирование иммунитета. Это, в свою очередь, создает условия для более успешного устранения вредных микроорганизмов.
Симптомы лихорадки
Повышенная температура тела, как правило, сопровождается не только головной болью и гиперемией кожных покровов, но и ощущением ломоты в костно-суставной системе. При этом больного также беспокоит озноб и дрожь, жажда и повышенное потоотделение. Человек начинает часто дышать, у него отмечается отсутствие аппетита, порой начинается бред. У маленьких пациентов педиатры отмечают повышенную раздражительность и плач, а также появление проблем с кормлением.
При обострениях заболеваний хронического типа дополнительно к тем признакам, которые были перечислены выше, возникают симптомы, относящиеся к особенностям проявления рецидивирующей патологии.

В педиатрической практике считается, что вызов врача к больному ребенку в возрасте до трех месяцев необходим при повышении температуры более 37,5 или ее сохранении в течение двух суток. У маленьких пациентов от 6 месяцев до 6 лет лихорадка порой сопровождается судорогами. При возникновении подобного явления также потребуется консультация врача. Срочную медицинскую помощь необходимо оказать и тем деткам, у которых лихорадка сопровождается ригидностью мышц затылочной области, кожной сыпью (особенно если она темно-красного цвета или в форме больших волдырей), а также болями в животе.
Взрослому пациенту вызвать врача на дом необходимо при лихорадке с отеками, высыпаниями на коже, а также с болями в суставах. Осмотр медика необходим беременным, а также тем пациентам, которые страдают от кашля с зеленоватой и желтоватой мокротой, головной боли и боли в животе и в ушах, а также если рост температуры тела сопровождается рвотой, сухостью во рту и болями в процессе мочеиспускания. Визит врача нужен людям с повышенной раздражительностью, сыпью и спутанным сознанием.
Лечение лихорадки
Как правило, терапию при повышении температуры у больного не проводят до установления точной причины заболевания. Это позволит сохранить картину клиники патологии. В некоторых случаях лечение не проводится, так как при некоторых недугах лихорадка стимулирует работу защитных сил организма.
Если человек тяжело переносит повышенную температуру тела или у него развивается опасное осложнение в виде дегидратации, сердечной недостаточности или судорог, то вне зависимости от причин болезни показан прием жаропонижающих средств.
Виды лихорадок
Рост значения температуры тела может быть вызван различными причинами, а также обладать особой клинической картиной. В связи с этим лихорадку подразделяют на следующие виды:
- С учетом вызвавшего ее фактора. При данной классификации лихорадку подразделяют на инфекционную и неинфекционную.
- По уровням повышения температуры. В этом случае лихорадка бывает субфабриальной (до 37,5 или 37,9 градуса), фебриальной (в пределах от 38 до 38,9 градуса), пиретической (от 39 до 40,9 градуса), а также гиперпиретической (более 41 градуса).
- По продолжительности проявления. Существует подострая, острая и хроническая форма лихорадки.
- По времени возрастания значений температуры тела. В этом случае лихорадку подразделяют на послабляющую и постоянную, волнообразную и перемежающуюся, извращенную и неправильную.
Повышение температуры считается главным симптомом, который сопровождает некоторые тяжелые инфекции. Порой они очень опасны для человека. Это лихорадка желтая и сенная, Эбола и Денге, Западного Нила и некоторые другие. Рассмотрим одну из них. Болезнь – мышиная лихорадка.
Вирус ГЛПС
Эту остро-вирусную природно-очаговую болезнь в народе называют мышиной лихорадкой. Характерными признаками данной патологии являются повышенная температура и интоксикация с последующим поражением почек и, помимо этого, развитием паталогического тромбогеморрагического синдрома.
Впервые вирус ГЛПС был открыт А. А. Смородинцевым в 1944 г. Однако выделить инфекцию смогли лишь в 1976 г. Сделал это ученый из Южной Кореи.
Возбудители болезни
Что такое лихорадка, вызываемая вирусом ГЛПС? Это геморратическая патология с почечным синдромом. Возбудителем и носителем данного рода болезни являются мыши, а также грызуны, принадлежащие к их виду.

В европейской части территории России инфекция разносится рыжей полевкой. Большая опасность подстерегает людей на Дальнем Востоке. Здесь стоит опасаться полевых, красно-серых мышей, а также азиатских летучих. В истории болезни лихорадки ГЛПС были случаи, когда инфекция в городах передавалась домовыми крысами.
Пути заражения
Возбудитель ГЛПС выделяется с калом или мочой животных. Друг другу грызуны передают его воздушно-капельным путем.
Болезнь мышиная лихорадка настигает человека, который вдыхает запах испражнений инфицированной особи. Заражение наступает и при соприкосновении с грызуном-носителем вируса. Заболеть можно и от контакта с инфицированным объектом (например, хворостом или сеном, по которому бегала мышь). Человек заражается и в тех случаях, когда употребляет в пищу те продукты, с которыми соприкасались грызуны. Это может быть капуста и морковь, крупы и т.д. При этом инфицированный больной не опасен для другого человека.
Кого поражает вирус ГЛПС?
Чаще всего от мышиной лихорадки страдают мужчины, возраст которых находится в пределах от 16 до 50 лет. Наблюдается эта болезнь и у женщин. Но наибольший процент пациентов с подобным диагнозом все же мужчины. Этот показатель составляет до 90%. Почему же они болеют намного чаще женщин? Основные причины этого кроются в пренебрежения элементарными правилами гигиены. В остальном же заражение вирусом может произойти с одинаковой частотой.
Как правило, симптомы болезни "мышиная лихорадка" отмечаются у жителей сельской местности. Подобную статистику можно объяснить постоянными контактами этих людей с природой, а также с ее вредителями, в том числе и с грызунами.
Маленькие дети болеют мышиной лихорадкой очень редко. Связывают это с тем, что малыши нечасто сталкиваются с переносчиками патогенного вируса, а овощи и фрукты им дают всегда только мытыми. В связи с этим для ребенка, не привыкшего брать в рот грязные руки и предметы, опасности не существует.

Мышиная лихорадка – болезнь сезонная. В период зимних холодов число грызунов снижается. Падает при этом и активность вируса. Пик инфицирования у взрослых и детей отмечается в весенний и осенний периоды.
Симптомы недуга, спровоцированного грызунами
Каковы основные этапы и признаки болезни? Мышиная лихорадка – это инфекционная патология, обладающая довольно сложным развитием. В ее клинической картине выделяют пять этапов:
Итак, симптомами мышиной лихорадки являются:
- возникновение интоксикации организма в виде головной боли, слабости и т.д.;
- повышение до 40 градусов температуры тела;
- боли в животе, а также в пояснице;
- уменьшение суточного диуреза;
- увеличение объема выделяемой мочи на конечном этапе заболевания.
Проведение диагностики
Легкое течение заболевания позволяет проводить лечение амбулаторно, находясь под контролем врача-терапевта и нефролога. Все другие случаи требуют немедленной госпитализации для того, чтобы после болезни мышиной лихорадкой не возникло серьезных осложнений.
Диагностика недуга, особенно на первых его этапах, довольно сложна. Ведь болезнь схожа с обычной простудой. Именно поэтому самым важным при ее установлении является рассмотрение вероятности инфицирования.
В диагностику мышиной лихорадки входит:
- опрос пациента, во время которого уточняются имеющиеся жалобы и их давность, а также рассматривается вопрос о вероятности контактов с грызунами;
- проведение лабораторных исследований, включающих в себя общий анализ и биохимию крови, тест ПЦР, а также анализ мочи (при развитии почечных нарушений);
- инструментальные исследования в виде УЗИ почек.
Всех перечисленных выше исследований вполне достаточно, чтобы внимательный специалист смог поставить точный диагноз.
Как лечат мышиную лихорадку?
Для того чтобы избавить пациента от вируса ГЛПС, потребуется комплексный подход. Ведь заболевание является довольно непростым и грозит опасными последствиями для здоровья человека.

Уже начиная с первого дня выявления патологии и вплоть до момента ее окончания необходимо соблюдение постельного режима. Ведь возбудитель провоцирует ломкость сосудов, что грозит развитием кровотечений. Продолжительность соблюдения пациентом постельного режима устанавливается врачом. В среднем этот период составляет от 2 до 6 недель.
Терапия мышиной лихорадки подразумевает использование самых различных фармпрепаратов:
- Для очищения организма от токсинов врачом назначаются сорбенты.
- Поддерживающее лечение включает в себя прием витаминов и глюкозы.
Назначение всех лекарств должно производиться только лечащим врачом.
Последствия недуга
Для тех, кто переболел мышиной лихорадкой, последствия после болезни для женщин, мужчин и детей могут быть минимальными или вовсе не проявляться осложнениями, если лечение было начато своевременно. Патология проходит без всякого следа. Однако заболевание опасно своей поздней диагностикой, что значительно отодвигает начало процесса лечения. И если время все же было упущено, то велика вероятность поражения почек и разрушения печени. Все это становится причиной возникновения серьезных болезней, а иногда может закончиться летальным исходом.
В чем опасность мышиной лихорадки? Последствия после болезни для мужчин, женщин и детей проявляются такими осложнениями, как:
- нарушением выделительной функции или разрывом почки;
- эклампсией – судорожным обморочным состоянием;
- возникновением локализованных зон пневмонии;
- сосудистой недостаточностью и образованием тромбов.
Профилактические меры для недопущения мышиной лихорадки
Для защиты от болезни предварительной вакцинации не существует. Не допустить проникновения в организм вируса ГЛПС можно лишь при соблюдении определенных мер предосторожности. Профилактика болезни у женщин, мужчин и детей состоит:
- в проведении уборки дома с применением антисептиков;
- в тщательной уборке пыли, в которой может находиться вирус;
- в тщательном очищении рук с применением мыла или других специальных средств;
- в использовании во время уборки перчаток и маски (особенно в загородных домах);
- в обязательном мытье овощей и фруктов;
- в использовании только кипяченой или бутилированной воды для питья;
- в немедленной обработке ссадин и иных повреждений;
- в использовании перчаток при контакте с грызунами.

Подобные советы ничего сложно в себе не несут. Это обычные правила гигиены, которые должен соблюдать каждый человек, заботящийся о своем здоровье. Но ведь всегда стоит помнить о том, что болезнь все же легче предупредить, чем потом пытаться избавиться от нее.
Это не одно какое-то конкретное заболевание, речь идет о целой группе инфекционных болезней, которые атакуют сосудистую систему организма. Геморрагическая лихорадка предается от животных, вызывая симптомы патологии, в диагностике выделяют 15 основных видов этого недуга. Каждый из них провоцирует один из микроорганизмов, но все болезни имеют схожие признаки, которые и объединяют патологии в одну группу.
Что такое геморрагическая лихорадка
Это медицинский термин, которые подразумевает целую группу инфекционных заболеваний. разрушительные свойства вируса направлены на токсическое поражение стенок сосудов, формирование геморрагического синдрома. При заражении этой вирусной инфекцией происходит интоксикация всего тела, проявляются неспецифические, острые патологии. Самый значительный вред организму наносит возбудитель лихорадки, отходы его обменных процессов.
Формируются воспалительные процессы в сосудистой системе, нарушается целостность, начинают выделяться через просвет биологически активные вещества. Далее у человека развивается ДВС-синдром, который характеризуется нарушением свертываемости крови по причини попадания из тканей больших объемов тромбопластических веществ. При этом на некоторых участках сосудов формируется низкая свертываемость, а на других – повышенная. Данные изменения провоцируют кислородному голодание (гипоксию), что приводит к нарушению работы легких, почек, сердца, головного мозга.
Болезнь приводит к значительной кровопотере. Тяжесть течения заболевания, скорость выздоровления зависит от иммунной активности, вида возбудителя (вируса), индивидуальных особенностей человека. Большинство типов лихорадки не имеют летального исхода и заканчиваются полным выздоровлением. Смертельные случаи зарегистрированы при заражении особыми видами вируса:
Классификация
Медики делят лихорадку геморрагического типа по сложности течения патологи и методу заражения. Встречаются субклинические, стертые, типичные варианты недуга. Основываясь на степени нарушения функции почек, интоксикации, выраженности геморрагического синдрома выделяют тяжелые и среднетяжелые формы лихорадки. Существует следующая классификация заболевания:
- Заражение от комаров: Лихорадка Денге, желтая, долины Рифт.
- Инфекция от клещей: Омская, Конго-Крымская лихорадка, болезнь кьясанурского леса.
- Контагиозные: лихорадка Эбола, Ласса, Марбурга, боливийская (африканская) аргентинская, лихорадка с почечным синдромом.
Признаки геморрагической лихорадки могут отличаться в зависимости от типа инфекции. Однако большая часть проявлений патологии схожа во всех видах. Выделяют следующие симптомы геморрагической лихорадки:
- На первом этапе происходит тяжелая интоксикация организма, которая сопровождается потерей сознания, галлюцинациями, бредом.
- На фоне данных симптом происходит кровоизлияние в полости тела, окружающие такни из близлежащих сосудов.
- Наблюдается нарушение сердечного ритма, понижение артериального давления.
- Анализ крови выявит у пациента развитие тромбоцитопении, лейкопении.
- Кратковременное улучшение наблюдается перед периодом разгара. Когда же он наступает, то резко ухудшается гемодинамика, полиорганные явление, нарастают токсические симптомы.
- Симптоматика снижается в период восстановления, налаживается деятельность организма.
Главный источник заражения – возбудитель, который проникает в тело человека и обладает схожестью с клетками эндотелия сосудов человека. Самые распространенные вирусы:
- Filoviridae;
- Togaviridae;
- Arenaviridae;
- Bunyaviridae.
Переносчиками геморрагической инфекции становятся клещи, комары, но некоторые виды лихорадки могут быть переданы контактным, бытовым, водным или пищевым путем. Восприимчивость человеческого организма к этим возбудителям очень высокая. Вероятность заразиться выше у тех людей, которые имеют частые контакты с неосвоенной природой и бывают в местах обитания переносчиков вируса.
Диагностика
Основывается диагностика данного заболевания на патогенезе патологии (клинической картине), наличии факта пребывания в районе, где был контакт или укус от грызуна, животного или насекомого (комары, блохи). Для подтверждения диагноза необходимо провести исследования, которые выявят возбудителя лихорадки в крови. Для этого используют:
- общий анализ мочи (актуально в особенной степени для болезни с почечным синдромом);
- общий анализ крови;
- серологические пробы;
- биохимический анализ мочи, крови;
- иммунохимические, ПЦР методы выделения антител и вируса.
Необходимы все эти диагностические процедуры, чтобы исключить или подтвердить болезни, которые имеют схожие внешние проявления, к примеру, тяжелый капилляро-токсический грипп, менингококковая инфекция, риккетсиоз. Все эти болезни характеризуются кровоизлиянием сосудов, прочими симптомами. Спутать лихорадку геморрагического типа можно с болезнями Верльгофа или Шенляйна-Геноха – заболевания крови с кровоточивостью.
Лечение
При обнаружении симптомов лихорадки геморрагической нужно госпитализировать человека на стационарных условиях в больницу. Прописывается пациенту постельный режим, специальная диета, включающая калорийную легкоусвояемую полужидкую пищу с содержанием витаминов С и В. необходимо пить овощные отвары, ягодные и фруктовые соки, настой шиповника или морс.
Больному потребуется витаминотерапия веществами группы Р, С, К. При данной патологии назначают внутривенное введение раствора глюкозы капельным путем. Во время острого периода пациенту вводят препараты антианемина, камполона, железа, делают переливания крови. В комплексный метод лечения входят еще антигистаминные медикаменты. Выписывают человека только после полного выздоровления.
Осложнения ГЛПС
Это форма болезни, которая характеризуется осложнение работы почек – лихорадка с почечным синдромом. Симптомы ГЛПС схожи с другими формами болезни, но при отсутствии лечения могут формироваться осложнения, среди которых выделяют:
Профилактика ГЛПС
Основную опасность для человека представляют переносчики патологии, поэтом нужно уничтожать их при обнаружении, предпринимать все необходимые меры для предотвращения укусов. Профилактика геморрагической лихорадки при нахождении в эпидемичных районах заключается в ношении плотной одежды, перчаток, сапог. Нужно надевать противомикробные маски, комбинезоны. Перед выходом на улицу обязательно использовать репелленты. Развитие некоторые видов лихорадки можно предотвратить, используя вакцину. Не существует прививок против:
- лихорадки Эбола;
- лихорадки Марбург;
- лихорадки Крым-Конго.
Лихорадка – особое состояние организма, при котором его температура поднимается до высоких отметок на определенный промежуток времени.

С точки зрения медицины, лихорадка — это не болезнь, хотя в древности все болезни, сопровождающиеся подъемом температуры тела, называли именно так. Сегодня это состояние или патологический процесс рассматривается в качестве одного из защитных механизмов организма большинства животных и человека от различных патогенов, преимущественно – инфекции.
Основным признаком, кроме поднятия температуры тела, является ощущение больным жара, который периодически то усиливается, то уходит.
Причины лихорадки
В патогенезе лихорадки особое место принадлежит пирогенам – эндогенные и экзогенные специфические вещества, которые вызывают временное смещение центром терморегуляции гипоталамуса установочной точки температурного гомеостаза. При этом способность регулировать температуру тела у гипоталамуса остается.
Эндогенные (внутренние) пирогены – интерфероны, интерлейкины (1, 6), макрофагальный воспалительный белок-1α, фактор некроза опухоли и другие.
Большую часть эндогенных пирогенов вырабатывают иммунные клетки – лимфоциты (В, Т), моноциты, макрофаги и гранулоциты.
Экзогенные (внешние) пирогены – компоненты различных инфекций, например, липополисахариды грамотрицательных бактерий.
Кроме того, высвобождение и дальнейшее действие внешних пирогенов почти всегда невозможно без содействия внутренних. Это связано с тем, что при проникновении инфекции в организм, прежде всего активируются защитные иммунные клетки, которые при воздействии на инфекционный агент содействуют высвобождении ним экзогенного пирогена.
При гипертермии, т.е. также повышенной температуре тела в организме (его перегреве) контроль над температурой центром терморегуляции гипоталамуса теряется. В то время как при лихорадке он сохраняется.
Симптомы
В связи с тем, что почти во всех случаях лихорадка обусловлена инфицированием организма, ее сопровождают симптомы, характерные для инфекционных болезней и воспалительных процессов.
Такими симптомами могут быть:
- Ощущение больным волнообразного жара;
- Озноб, повышенная потливость;
- Слабость, быстрая утомляемость;
- Снижение аппетита, подташнивание, может быть рвота;
- Головная, суставная и мышечная боль.
Классификация
Развитие лихорадки происходит в 3 стадии:
А что касается новорожденных детей, то у них на первой стадии наоборот – теплоотдача находится на том-же уровне, однако теплопродукция увеличивается.
2 стадия (удержание температуры, stadia fastigi). На этой стадии, после достижения температуры тела до отметки установочной точки процессы выработки внутренней средой тепла и его отдача во внешнюю среду выравниваются. Сосуды расширяются, кожа нагревается, пропадает бледность, озноб прекращается. Суточные колебания температуры лишь свидетельствуют о том, что организм контролирует процессы терморегуляции.
- Субфебрильная – 37-38 °С;
- Фебрильная (умеренная) – 38-39 °С;
- Пиретическая (высокая) – 39-41 °С;
- Гиперпиретическая (чрезмерная) – более 41 °С.
Состояние, при котором температуры тела поднимается до 41 °С и выше является опасным для жизни человека, особенно в детском возрасте.
- Постоянная (febris continua) – колебания температуры тела в течение суток не превышают 1 °С и могут возвращаться до нормальных показателей;
- Ремитирующая (febris remittens) — колебания температуры тела в течение суток составляют 1,5-2 °С, до нормальных значений температура не понижается;
- Интермиттирующая (febris intermittis) – характеризуется стремительным подъемом температуры до высоких значений (пиретической), после чего таким же резким спадом до нормы, причем колебания могут появляться по несколько раз в сутки;
- Гектическая (febris hectica) — суточные колебания составляют 3-5 °С, которые в течение суток резко меняются по несколько раз;
- Обратная (febris inversa) – характеризуется суточными колебаниями с пиками высоких отметок по утрам;
- Атипичная (febris athypica) – характеризуется непредвиденными колебаниями температуры без какой-либо закономерности;
- Возвратная (febris recurrens) – характеризуется затяжными периодами (по несколько суток) колебаний температуры до повышенных с высокими и нормальных значений.
Диагностика
Диагностика организма при лихорадке направлена на выяснение патогенного фактора, из-за которого произошло повышение температуры. Среди основных методов обследования выделяют:
- Общий анализ крови;
- Биохимический анализ крови;
- Общий анализ мочи;
- Бактериологическое и серологическое исследования биоматериалов на выявления инфекции.

Лечение
Как правило – купирование инфекции приводит к самостоятельной нормализации температуры тела.
Контроль над температурой тела берут в том случае, если она поднимается до высоких значений и держится несколько дней подряд, не снижаясь до нормальных отметок.
Детям лучше делать обтирания тела, прикладывать компрессы на водно-уксусной основе. При сильно-выраженной лихорадке врач может назначить противовоспалительный лекарственный препарат, выбор которого производится по показаниям и в зависимости от возраста пациента.
Срочно к врачу, если…
- температура становится неконтролируемой и не спадает с высоких от меток (у взрослых – 39, у детей – 38,5) в течение 3 и более дней;
- у больного начались судороги тела;
- больной – младенец;
- появились расстройства дыхания, бредение, галлюцинации.
К какому врачу обращаться?
Видео
Причины и симптомы лихорадки
Лихорадка – это повышение температуры тела выше 37 °C по Цельсию. Чаще всего лихорадка становится одним из симптомов инфекционных заболеваний различного генеза и сопровождается гиперемией кожных покровов, головной болью, жаждой, спутанностью сознания.

В большинстве случаев температура тела повышается во время протекания инфекционного процесса в организме, вызванного бактериями, вирусами или паразитами. Также причиной лихорадки может стать травма, тепловой удар, обезвоживание организма, рецидивы некоторых хронических заболеваний.
Повышение температуры может быть связано с интоксикацией организма на фоне тиреотоксикоза или с обострением некоторых хронических заболеваний, таких как ревматоидный артрит, заболевания почек. Симптомы лихорадки могут сопровождать инфаркт миокарда, заболевания брюшной полости, протекающие остро, некоторые виды онкологических заболеваний, например лимфома.
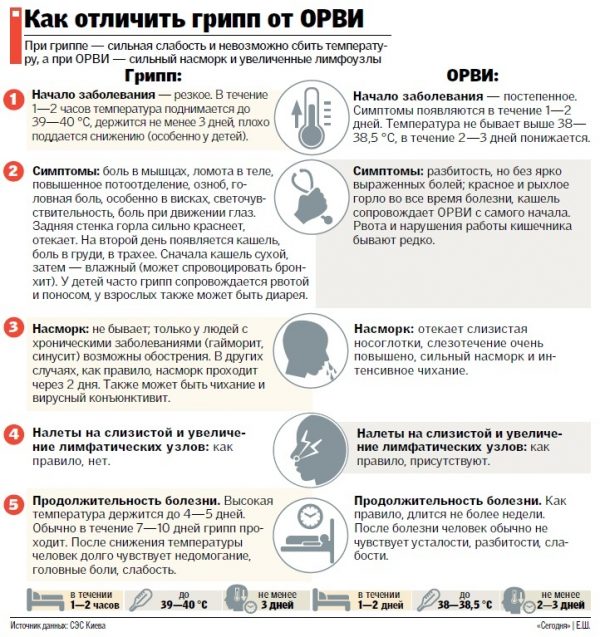
Лихорадочное состояние сопровождается гиперемией (переполнение кровью) кожных покровов, головной болью, ощущением ломоты в костях, эйфорией. Кроме того, больного беспокоят дрожь, озноб, повышенное потоотделение, жажда. Дыхание пациента становится частым, у него пропадает аппетит, может возникнуть спутанность сознания, начаться бред. В педиатрической практике у детей отмечаются повышенная раздражительность, плач, возникают проблемы с кормлением.
В случае обострения хронических заболеваний к перечисленным выше проявлениям лихорадки могут добавляться симптомы, имеющие отношение к особенностям течения рецидивирующей патологии. Вызов врача на дом необходим в случае повышения температуры тела у ребенка первых трех месяцев жизни выше 37,5 °C по Цельсию или в том случае, когда повышенная температура сохраняется на протяжении двух суток.
Лихорадка может сопровождаться судорогами, что также требует немедленной консультации специалиста. Кроме того, медицинская помощь необходима при повышении температуры тела, которое протекает с ригидностью затылочных мышц, болями в животе и кожной сыпью, особенно если она имеет темно красный цвет или приобретает форму больших волдырей.

Взрослому человеку врачебная помощь необходима, если лихорадка сопровождается отеками, болями в области суставов, высыпаниями на коже. Также осмотр у специалиста при повышении температуры необходим беременным и пациентам, которых мучает кашель с желтоватой или зеленоватой мокротой, острая головная боль, боль в ушах, в горле или в животе, сухость во рту, рвота, боли во время мочеиспускания. Необходим визит врача и больным со спутанным сознанием, сыпью, повышенной раздражительностью.

Лечение лихорадки в домашних условиях в первую очередь направлено на восполнение водно-солевого баланса, сохранение жизненных сил организма, контроль над температурой тела. Больному необходимы постельный режим и легкая пища, ему следует пить больше жидкости, не одеваться тепло, не принимать ванну и измерять температуру тела 4–6 раз в сутки. Если температура поднимается выше 38 °C Цельсия, пациенту назначают жаропонижающие препараты.
Для нормализации температуры тела, как правило, применяется парацетамол в возрастных дозировках, ибупрофен или нимесулид.
Не рекомендуется (запрещен в детской практике) к использованию аспирин (ацетилсалициловая кислота), так как он может стать причиной развития гепатоцеребрального синдрома.
В рамках врачебного осмотра устанавливается причина повышения температуры тела пациента и назначается соответствующее лечение. В ряде случаев больному может понадобиться госпитализация или проведение дополнительного обследования в амбулаторных условиях.

Эксперт-редактор: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Читайте также:


