Лимфоцитоферез при ревматоидном артрите
Лимфоцитаферез — метод гемокоррекции, целью которого является удаление из крови определенного вида клеток, которые называются лимфоцитами.
Лимфоциты — клетки иммунной системы, представляющие собой разновидность лейкоцитов (белых кровяных клеток). Они подразделяются на несколько видов. Одни лимфоциты (B-лимфоциты) отвечают за гуморальный иммунитет и выработку антител — веществ, которые атакуют чужеродные структуры (бактерии, вирусы, грибы и др.); другие (T-лимфоциты, натуральные киллеры) — обуславливают клеточный иммунитет, в процессе которого лимфоциты уничтожают чужеродные структуры и атипичные клетки при непосредственном контакте с ними.
Лимфоциты — важнейшее звено иммунной системы, но при определенных условиях случается сбой механизма иммунного ответа и эти клетки начинают атаковать собственные ткани. Атака производится и непосредственно лимфоцитами, и путем выработки ими антител. В тканях и органах, которые подвергаются такой аутоагрессии со стороны своей же иммунной системы, развивается хроническое воспаление. Это воспаление формирует аутоиммунное заболевание, а также способствует его прогрессированию. При различных аутоиммунных заболеваниях поражаются разные органы и ткани: при ревматоидном артрите — мелкие и средние суставы, при системной красной волчанке — кожа, почки, сердце, при аутоиммунном гепатите — печень, при аутоиммунном тиреоидите — щитовидная железа, при рассеянном склерозе — оболочки нервов и т.д.
Из вышесказанного становится очевидным следующее: чтобы уменьшить или купировать хроническое воспаление в том или ином органе и тем самым остановить аутоиммунную агрессию, необходимо применять препараты, угнетающие функции иммунной системы. Таким образом, угнетая иммунную систему лекарствами, мы существенно снижаем и способность своего организма противостоять различным инфекциям и развитию злокачественных новообразований (раки, саркомы и др.). Помимо иммуносупрессии (угнетения иммунитета), эти препараты могут вызывать грозные осложнения, связанные с поражением костного мозга, желудочно-кишечного тракта и печени, нервной и репродуктивной систем, кожи, глаз, с нарушением обмена веществ и кроветворения.
Лимфоцитаферез — один из методов экстракорпоральной гемокоррекции, позволяющий не применять вовсе токсичные лекарства или же минимизировать их дозировки. Тем самым уменьшается вероятность развития или тяжесть осложнений от приема этих препаратов. Лимфоцитаферез позволяет удалять извращенно функционирующие аутоагрессивные лимфоциты, обрабатывая большие объемы крови пациента. После удаления лимфоцитов из крови на смену им приходят другие, которые также подвергаются удалению на следующей процедуре. После проведения нескольких процедур в крови происходит неоднократная смена лимфоцитов. Вновь вышедшим клеткам, для того чтобы приобрести свойства своих ранее удаленных предшественников и начать атаковать собственные ткани, потребуется некоторое время. Это приводит к тому, что период ремиссии (период вне обострения заболевания) увеличивается в 2–3 раза после курса лимфоцитафереза. А последующее обострение, как правило, носит менее интенсивный характер. Вследствие такой оптимизации течения аутоиммунного заболевания сохраняется достаточно высокое качество жизни пациента и его трудоспособность, а также замедляется или полностью останавливается инвалидизация человека.
С помощью специального аппарата у пациента производится забор лимфоцитов из крови. Обработке подвергается 1–1,5 объема всей крови (4–7 литров). Порция крови поступает в аппарат. Из нее удаляются лимфоциты, а кровь возвращается пациенту обратно. Затем аппарат обрабатывает следующую порцию крови, вновь удаляя из нее лимфоциты. Таким образом, небольшими порциями обрабатывается необходимый объем крови.
Лимфоцитаферез обычно применяется в виде курсового лечения. Производится 4–10 процедур, по 1–2 процедуры в неделю. Обычно обрабатывается не менее одного полного объема циркулирующей крови в ходе каждой процедуры.
Ниже представлена таблица, заполнив которую, вы можете узнать количество крови и плазмы, находящееся в вашем организме.
1 процедура в 3–4 дня.
Продолжительность процедур зависит от объема обрабатываемой крови, скорости потока крови в системе, состояния пациента.
Процедуры лимфоцитафереза можно повторять в тех случаях, когда активизируется образование антител и повышается их уровень в крови, вследствие чего активизируется аутоиммунное воспаление.
Лимфоцитаферез применяется как самостоятельная лечебная процедура. Но при лечении аутоиммунного заболевания эти процедуры могут чередоваться с процедурами криоафереза, каскадной фильтрации плазмы, иммуносорбции, которые направлены на удаление из крови уже выработанных лимфоцитами антител.
Таким образом, лечение методами экстракорпоральной гемокоррекции позволяет воздействовать на разные звенья болезни: антитела, которые поражают собственные ткани и органы, а также лимфоциты, которые вырабатывают эти антитела и, в свою очередь, сами атакуют собственные клетки.
Обратите внимание, что последние годы в лечении аутоиммунных заболеваний предпочтение отдается фотоферезу, а не лимфоцитаферезу.
В отделении гемокоррекции Клинического госпиталя на Яузе лимфоцитаферез выполняют врачи с большим практическим опытом работы. Мы применяем проверенные временем и хорошо зарекомендовавшие себя методы гемокоррекции с использованием современного оборудования последнего поколения. Лимфоцитаферез — безопасная процедура, которая, однако, требует контроля за состоянием пациента со стороны специалистов на протяжении всего сеанса и строгого соблюдения всех технических аспектов методики. При проведении лимфоцитафереза применяются только стерильные одноразовые расходные материалы, что обеспечивает полную безопасность пациента от инфекций.
Пациент приходит на процедуру в назначенное время. Садится в комфортное кресло. Далее в вену вставляется игла, как при установке капельницы. Другого дискомфорта нет. И так пациент сидит до конца процедуры. Все, что от него требуется, — это не сгибать руку, где стоит игла. В ходе процедуры разрешается читать журналы, книги, разговаривать по телефону, смотреть телевизор, слушать музыку, работать на ноутбуке, используя Wi-Fi-подключение, и т.д. На процедуре пациенту могут быть предложены чай и кофе.
После сеанса на место постановки иглы накладывается компрессионная повязка, с которой пациент покидает клинику. Повязку необходимо держать не менее 6 часов.
Для проведения лимфоцитафереза никакой специальной подготовки не требуется.
Если лечащий врач назначит перед процедурой взятие крови для проведения каких-либо анализов, то пациенту необходимо прийти натощак. А после забора крови для анализа пациент может тут же на процедуре (в кресле) поесть принесенные бутерброды или что-то еще. Чай или кофе предложит персонал клиники.
- Купирование либо значительное уменьшение симптомов заболевания
- достижение стойкой ремиссии и увеличение ее периода при хронических заболеваниях, уменьшение интенсивности возможных последующих обострений
- нормализация или улучшение показателей анализа крови: уменьшение уровня антител и других иммунных продуктов в крови (иммуноглобулины, цитокины, циркулирующие иммунные комплексы и др.)
- нормализация или улучшение данных инструментальных исследований (ЭКГ, УЗИ органов, магнитно-резонансная томография, компьютерная томография и др.)
- улучшение или восстановление функции органов, пораженных аутоиммунным процессом
- профилактика или остановка инвалидизации пациента, сохранение длительной трудоспособности и высокого качества жизни
- уменьшение дозировок применяемых препаратов
Более подробно узнать о достигаемых эффектах при том или ином заболевании можно на странице, посвященной этому заболеванию.
- Антифосфолипидный синдром
- Атопический дерматит
- Аутоиммунная гемолитическая анемия
- Аутоиммунный гепатит
- Аутоиммунный тиреоидит
- Болезнь Крона
- Болезнь легких цепей
- Болезнь тяжелых цепей
- Бронхиальная астма
- Геморрагический васкулит (болезнь Шенляйна – Геноха)
- Гломерулонефриты
- Гранулематоз Вегенера
- Демиелинизирующая нейропатия
- Дилатационная кардиомиопатия
- Диффузный нейродермит
- Макроглобулинемия Вальденстрема
- Миастения гравис
- Микроскопический полиангиит
- Неспецифический язвенный колит
- Облитерирующий тромбангиит
- Псориаз
- Пузырчатка вульгарная
- Пузырчатка листовидная
- Ревматоидный артрит
- Синдром Гийена – Барре
- Синдром Гудпасчера
- Синдром Ламберта – Итона (миастенический синдром)
- Системная красная волчанка
- Склеродермия
- Токсический эпидермальный некролиз
- Тромбоцитопеническая пурпура
- Экзема
Противопоказания разделяют на абсолютные и относительные.
Абсолютные (нельзя проводить процедуру ни в коем случае):
- наличие очага кровотечения или высокий риск возобновления кровотечения
- наличие невскрытого гнойного очага
- аллергические реакции на компоненты, используемые в ходе сеанса
Относительные (можно проводить процедуру, но под более пристальным контролем врача, а также в ситуации, когда без процедуры сложно справится с заболеванием):
- сердечно-сосудистые заболевания в стадии тяжелой декомпенсации
- гипотония (систолическое артериальное давление ниже 90 мм рт.ст.)
- выраженная анемия (низкий уровень гемоглобина)
- выраженная гипопротеинемия (низкий уровень белка крови)
- флебиты периферических вен в стадии обострения
- отсутствие венозного доступа
- алкогольное опьянение или абстинентный синдром
- острая стадия инфекционных заболеваний и воспалительных процессов
- нарушения гемостаза (снижение или отсутствие свертываемости крови)
- психические заболевания
- менструация
- угроза преждевременных родов или выкидыша на ранних сроках беременности
Серьезные осложнения при экстракорпоральных методах лечения очень редки.
Немногочисленные осложнения включают в себя:
- кровотечение из места пункции вены (сосудистого доступа), которое быстро останавливается наложением тугой повязки на место кровотечения
- кратковременное чувство головокружения в связи с небольшими колебаниями артериального давления во время процедуры
- незначительная общая слабость между процедурами, которая возникает далеко не у всех и не влияет на привычный образ жизни
- аллергические реакции на препараты, применяемые во время процедуры.
Еще гораздо реже могут возникнуть следующие ощущения:
- кратковременные головная боль и небольшая тошнота, связанная с колебаниями артериального давления в процессе процедуры
- онемение или покалывания в области носа, губ, пальцев конечностей, которые, как правило, разрешаются самостоятельно и быстро
- в начале лечения может возникнуть обострение заболевания
- подергивания мышц возникают очень редко и проходят, как правило, самостоятельно.
Более серьезные осложнения могут возникнуть при лечении тяжелых заболеваний у пациентов, пребывающих изначально в тяжелом состоянии, как правило, находящихся в условиях реанимационного отделения.
Цитаферез гемопоэтических клеток (лейкоцитаферез) 35 000 руб. -->
Ревматоидный артрит – сложное аутоиммунное заболевание, поражающее суставы, причины не изучены до конца. Заболевание сопровождается острым воспалительным процессом в суставах. Если вовремя не лечить, воспаление перейдет на внутренние органы.
Болезнь начинается из-за сбоев в иммунной системе – защитные силы борются со здоровыми клетками суставов. Начинается воспалительный процесс, сопровождающийся болевым синдромом, скованностью движений и общим ухудшением состояния. Провоцируют ревматоидный артрит инфекции и вирусы, попавшие в организм, переохлаждение, длительное пребывание на солнце или сильный стресс.
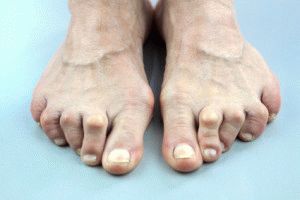
Лечение ревматоидного артрита стоит начинать сразу, как появятся первые признаки заболевания. Чтобы начать лечение, стоит пройти диагностическое обследование, симптомы ревматизма суставов путают с признаками других суставных заболеваний. Наблюдая боли в суставах, скованность движений по утрам, сопровождающиеся повышением температуры тела, направляйтесь к врачу, чтобы пройти диагностику и поставить диагноз. Сделать рентген суставов и сдать кровь на общий анализ.
Лечение суставов проходит комплексно. Чтобы вылечить заболевание, пройдите полный курс лечения.
Базисная терапия
Базисная терапия не даёт моментального эффекта. Это не противовоспалительные или обезболивающие препараты, направленные на быстрое снятие симптомов, препараты базисной терапии направлены на лечение проблемы. Это не быстрый процесс, стоит набраться терпения и выполнять предписания врача, чтобы пройти полный курс.
Лекарства принимаются по рекомендации врача, самолечением заниматься нельзя. Каждый препарат подбирается индивидуально, исходя из степени тяжести заболевания и особенностей состояния здоровья. Методы базисной терапии включают:

- Золото. Метод известен с начала двадцатого века, недавно препараты золота стали вытеснять препараты, такие как метотрексат. Лекарство легче переносится организмом. Препараты золота эффективны на первых стадиях заболевания, в случаях, когда заболевание развивается быстро. Золото прописывают пациентам, которым не помогают противовоспалительные препараты. Соли золота укрепляют костные и суставные ткани. Об эффективности судят спустя пять месяцев, до этого результат увидеть невозможно, полностью убедиться, что золото помогло вылечить заболевание можно спустя год, пройдя полный курс лечения.
- Цитостатики. Препараты, снижающие активность иммунной системы, атакующей клетки организма. Дозы препарата не велики, чтобы оставить без иммунитета, губящая активность снижается. Лекарство эффективно при прогрессирующей форме ревматоидного артрита, риск возникновения побочных эффектов мал.
- Антималярийные препараты. Препараты применяют для лечения ревматизма суставов как средство, борющееся с инфекцией. Легко переносятся, медленно действуют. Прописывают, когда ревматоидный артрит развивается медленно, без сильно выраженных болей.
- Сульфаниламид. Препарат не вызывает осложнений и хорошо переносится организмом. Улучшение наблюдается спустя три месяца, полноценный положительный результат – через год.
Базисная терапия не даёт быстрого результата, но сложное заболевание не вылечить за один месяц. Чтобы получить положительный эффект, нужно пройти полный курс лечения.
Лечение нестероидными и селективными противовоспалительными средствами
Ревматоидный артрит не вылечивается противовоспалительными препаратами, они приносят облегчение, повышая качество жизни, возвращают подвижность суставов и снимают сильную боль. Противовоспалительные средства принимают постоянно, – воспалительный процесс сопровождает заболевание долгое время. Стоит тщательно подбирать препарат, не вызывающий побочных эффектов после длительного применения.
Распространённые НПВП: Диклофенак, Кетопрофен, Ибупрофен. Как выбрать противовоспалительный препарат:
- Должен обладать минимальной токсичностью, быстро всасываться и выводиться. Такими свойствами обладают Ибупрофен и Диклофенак. Эти таблетки меньше воздействуют на печень, желудок и сердце.
- Препарат должен быть эффективным и выполнять прямую функцию – быстро снимать боль и воспаление. Чтобы убедиться в эффективности, нужно принимать неделю, тогда понятно, как он справляется, нет ли побочных эффектов.
Селективные противовоспалительные препараты – относительно новое в лечении ревматоидного артрита. К ним относится Мовалис. Он хорошо переносится организмом, не вызывает побочных эффектов в ЖКТ, не имеет противопоказаний, обладает эффективным обезболивающим эффектом. Мовалис принимают несколько месяцев. Выпускается в таблетках, ректальных свечах и растворах для инъекций.
Каждый случай индивидуален – лекарство, подходящее одному, может не подойти другому. Опирайтесь на рекомендации врача и собственные ощущения. Побочные эффекты не норма, медицина в силах предложить безопасную альтернативу.
Лечение кортикостероидами
Кортикостероиды – гормональные препараты, применяемые для снятия симптомов ревматоидного артрита. Ведутся споры о безопасности этих препаратов. Американские врачи считают препараты эффективными и безопасными, русские ревматологи – не уверены в безопасности.
Преимущество гормональных противовоспалительных в скорости действия. Резкое улучшение самочувствия, снижение температура тела и проходит скованность в ногах. Опасность препаратов в том, что после отказа от них, болезнь возвращается и прогрессирует. Побочные эффекты: сильные отёки, повышение глюкозы в крови, расстройства кишечника, тромбозы.
Их назначают врачи в редких и очень тяжёлых случаях прогрессирующего заболевания, когда другие препараты не помогают унять боль и снять воспаление. Прописывают в небольших дозах. В период приёма гормонов пациент постоянно наблюдается у врача и следует его предписаниям. Принимать кортикостероиды самостоятельно запрещено.
Физическое и механическое воздействие
Физико-механические методы эффективны, но имеют недостатки:
- Дренаж грудного лимфотока. Современные методы лечения ревматоидного артрита не содержат процедуру, но недавно её стремился сделать себе каждый. Процесс сложный, дорогостоящий, эффект непродолжительный, в связи с чем не используется. Суть заключалась в заборе у пациента лимфы через грудной кровоток при помощи специального дренажного оборудования. Лимфу очищали от микробов и вредоносных примесей, закачивали обратно. Процедура приносила облегчение, начинали чувствовать себя лучше, но не долго. Через некоторое время лимфа наполнялась теми же веществами и самочувствие ухудшалось.
- Лимфоцитоферез. Процедура, не входящая в современное лечение ревматоидного артрита. Сложный процесс, в результате из крови изымают часть лимфоцитов. Даёт положительный, но кратковременный эффект.
- Облучение лимфоидной ткани. Имеет побочные эффекты, но эффективна и имеет продолжительный эффект. Лимфоузлы и селезёнку подвергают облучению. В результате не нужно принимать противовоспалительные препараты, либо снизить дозировку.
Курс лечения ревматоидного артрита включает физиотерапевтические процедуры – прогревание парафином или инфракрасным излучением, ультразвуковая и магнитотерапия, массаж и акупунктура. Методы не новые, не имеют побочных эффектов и противопоказаний. Эффекта не стоит ожидать сразу, необходимо проходить курсовое лечение.
Пациенту стоит скорректировать питание. Список продуктов, от которых придётся отказаться – свинина, молочные продукты, определённые виды злаков и цитрусовые. Показаны: рыба, овощи, яйца, гречка.
Учебная медицинская литература, онлайн-библиотека для учащихся в ВУЗах и для медицинских работников
Средства и методы иммунокорригирующего (иммунотропного) действия близко примыкают к базисной терапии, потому что оказывают выраженное влияние на патогенетические механизмы РА, на иммуновоспалительные реакции. В связи с этим некоторые ревматологи относят эти средства к базисным.
Средства и методы иммунотропного действия условно можно разделить на две большие группы:
- Средства и методы с преимущественно иммунодепрессантными свойствами.
- Антилимфоцитарный глобулин.
- Дренаж грудного лимфатического протока.
- Лимфоцитоферез.
- Лучевое воздействие на лимфоидную ткань.
- Средства и методы с преимущественно иммуномодулирующими свойствами.
- Гемосорбция.
- Плазмаферез.
- Каскадная плазмофильтрация.
- Криоферез.
- Иммуностимулирующие средства.
- Внутрисосудистое лазерное облучение крови.
- Гипербарическая оксигенация.
Основным показанием к иммунокорригирующей терапии является неэффективность предшествующей терапии РА, в том числе и методов базисной терапии. Иммунокорригирующая терапия может сочетаться с некоторыми методами базисной терапии.
3.1. Средства и методы с преимущественно иммунодепрессантными свойствами (иодгруппа А)
3.1.1. Антилимфоцитарный глобулин
Антилимфоцитарный глобулин — очищенная фракция глобулиновой антилимфоцитарной сыворотки, полученной из крови иммунизированных человеческими лимфоцитами животных (лошади, овцы, собаки). Обладает специфической активностью против Т- и В-лимфоцитов. Антилимфоцитарный глобулин подавляет иммунопатологические процессы при РА, тормозит образование аутоантител, ревматоидного фактора. Для достижения иммунной супрессии не требуется уменьшения всего лимфоцитарного пула организма, тормозится функциональная активность лимфоцитов, общее их количество не уменьшается.
Методика лечения: 0.1 мл вводится подкожно в одну руку, через 40 мин — 0.1 мл подкожно в другую руку, затем через 40 мин — 0.8 мл внутримышечно, в дальнейшем ежедневно или через день по 1-3 мл, на курс лечения — от 10 до 50 мл препарата. Эффект лечения сохраняется в течение 7 месяцев.
Возможны побочные действия: лихорадка, крапивница, повышение показателей воспаления.
После получения лимфы из грудного лимфатического протока путем его катетеризации производится центрифугирование лимфы, клеточный осадок удаляют, а жидкую часть снова возвращают в грудной лимфатический проток. Эффект при РА наступает через 2 недели, но быстро исчезает.
Механизм иммунодепрессантного действия — механическое удаление лимфоцитов.
Лимфоцитоферез — метод механического удаления лимфоцитов из периферической крови. Клетки крови больного автоматически разделяются в специальных клеточных фракционаторах, лимфоциты удаляются, а остальные клетки и плазма возвращаются
пациенту. При РА эффект получается нестойкий, но усиливающийся при сочетании с цитостатиками.
Облучение лимфоидной ткани для лечения РА Впервые применено в 1980 г. у больных с формами заболевания, резистентными ко всем методам базисной терапии. Производится облучение лимфоузлов, селезенки, тимуса, курсовая доза — до 7 Гр.
Метод оказывает иммунодепрессантное воздействие, широкого распространения не получил.
3.2. Средства н методы с преимущественно иммуномодулирующим действием (подгруппа В)
Метод основан на перфузии крови через различные типы угольных сорбентов. При этом удаляются токсические вещества, проявляется иммуномодулирующее влияние на иммунную систему.
Гемосорбция показана преимущественно при тяжелом течении РА, при суставно-висцеральных формах. Проводятся 3-5 сеансов гемосорбции с интервалами 2-3 дня.
По данным Н. А. Лопаткина, Ю. М. Лопухина (1989), после гемосорбции отмечается регрессия суставного синдрома, доза глюкокортикоидов снижается в 2-3 раза, уменьшаются висцеральные проявления РА. Длительность клинической ремиссии после однократной гемосорбции не превышает 2-3 месяцев. Повторные гемосорбции продлевают ремиссию. При невозможности провести гемосорбцию производят энтеросорбцию — принимают внутрь энтеродез — по 5 г 3 раза в день или другие энтеросорбенты — по 1-2 столовые ложки 3 раза в день через 2 ч после еды в течение 2 недель.
Плазмаферез — удаление плазмы с возвратом форменных элементов крови и замещением плазмы донорской плазмой, альбумином, кровезамещающими жидкостями. При этом с плазмой больного удаляются антитела, иммунные комплексы, медиаторы воспаления, тем самым оказывается положительное влияние на течение заболевания, уменьшаются иммуновоспалительные реакции, нормализуется работа иммунной системы. Курс лечения составляет 10-15 процедур. Улучшение наступает к 7-10-му дню и сохраняется около 4 месяцев, по некоторым данным, около 1.5 месяца. Применяется плазмаферез при тяжелом течении РА с висцеритами в сочетании с методами базисной терапии.
Каскадная плазмофильтрация — последовательное разделение при помощи специальных фильтров крови на плазму и эритроциты, а затем разделение плазмы на две фракции. Одну из фракций (содержащую альбумин) возвращают вместе с эритроцитами больному, а вторую фракцию, содержащую аутоантитела, удаляют.
Метод позволяет уменьшить концентрацию аутоантител и медиаторов воспаления в крови больных РА, практически не снижая уровень общего белка крови. Нет необходимости переливать чужеродный белок для замещения удаленной плазмы. Каскадная плазмофильтрация оказывает также иммуномодулирующее влияние.
Суть метода состоит в том, что удаляемая во время плазмафереза плазма подвергается охлаждению в присутствии гепарина. При охлаждении плазмы агрегируют и выпадают в осадок криоглобулины, фибриноген, иммунные комплексы, компоненты системы комплемента. Все это приводит к уменьшению иммуновос-палительного процесса и улучшению работы иммунной системы. После удаления криобелков плазму замораживают и возвращают больному в процессе очередного сеанса плазмафереза. Это позволяет отказываться от использования донорской плазмы, которая может вызвать аллергию.
Показания для криофереза: высокая степень активности РА, агрессивное его течение, не возможность снизить дозу глюкокортикоидов при длительном их применении и развитии побочных явлений. Проводится 5-6 сеансов криофереза.
Тималин — комплекс полипептидных фракций, выделенных из вилочковой железы (тимуса) крупного рогатого скота. Стимулирует иммунологическую реактивность организма, регулирует количество Т- и В-лимфоцитов, стимулирует реакцию клеточного иммунитета, усиливает фагоцитоз и кроветворение в случае его угнетения. Препарат способен уменьшить аутоантителообразование и, следовательно, иммунопатологический процесс.
Препарат выпускается в виде лиофилизированного порошка по 10 мг во флаконе, растворяется в 1-2 мл изотонического раствора натрия хлорида, вводится внутримышечно по 10 мг ежедневно в течение 20 дней, затем по 10 мг каждые 7 дней в течение 3-6 месяцев.
Т-активин — получен из тимуса крупного рогатого скота, содержит 6 -ю активную фракцию тимуса. По механизму действия аналогичен тималину. Выпускается в виде 0.01% раствора в ампулах по 1 мл. Вводится подкожно по 100 мкг на ночь в течение 10 дней, затем по 100 мкг в неделю в течение 3 месяцев.
Тимоптин — содержит комплекс полипептидов вилочковой железы. Выпускается в ампулах по 1 мл 0.01% раствора. Применяется так же, как Т-активин.
Тимоген — синтетически полученный дипептид, состоящий из остатков аминокислот, глутамина и триптофана. -По механизму действия близок к тималину. Выпускается в виде 0.01% раствора в ампулах по 5 мл. Вводится внутримышечно по 100 мкг в течение 10 дней.
Миелопид — иммуностимулирующий препарат пептидной природы, полученный из культуры клеток костного мозга млекопитающих (свиней или телят). По механизму действия аналогичен тималину.
Выпускается в виде лиофилизированного порошка по 3 мг в герметических флаконах. Содержимое флакона растворяют в 2 мл изотонического раствора натрия хлорида и вводят под кожу по 3 мг ежедневно или через день. Курс лечения — 5 инъекций.
Препараты тимуса назначаются обычно в сочетании с препаратами базисной терапии, чаще с иммунодепрессантами, что уменьшает побочные действия последних.
Левамизол (декарис) — является иммуномодулирующим средством, восстанавливает измененные функции Т-лимфоцитов и фагоцитов и вследствие тимомиметического эффекта регулирует клеточные механизмы иммунной системы. Избирательно стимулируя регуляторную функцию Т-лимфоцитов, может усиливать слабую реакцию клеточного иммунитета, ослаблять сильную и не действовать на нормальную.
Н. В. Бунчук и В. А. Насонова (1980) относят левамизол к базисным средствам лечения РА. Препарат действует при длительном применении; эффект развивается медленно (начиная с 3-го месяца лечения); понижается содержание в крови ревматоидного фактора и активности РА, замедляется его прогрессирование.
Показаниями к назначению левамизола являются отсутствие эффекта от других методов лечения, невозможность применения иных базисных средств, сопутствующие инфекционные заболевания.
Выпускается левамизол в таблетках по 0.05 и 0.15 г. Достоверный положительный терапевтический эффект наблюдается при ежедневном приеме препарата в дозе 150 мг в течение 3 месяцев (можно применять левамизол по 150 мг в день прерывистыми курсами по 3 дня в неделю). Существует также методика лечения левамизолом по 150 мг через день.
При длительном лечении левамизолом у 25-30% больных развиваются побочные реакции:
- диспептические явления (тошнота, рвота);
- кожный зуд, различные сыпи;
- стоматит;
- гриппоподобный синдром с лихорадкой;
- энцефалопатия с головными болями и иногда с нарушением ориентации;
- лейкопения и агранулоцитоз — наиболее тяжелое осложнение лечения левамизолом.
После приема первой дозы левамизола 150 мг рекомендуется контрольное исследование количества лейкоцитов в крови через 10 ч. В случае снижения числа лейкоцитов ниже 3*10 9 л -1 или снижения числа нейтрофильных гранулоцитов до 1 * 10 9 л -1 необходимо прекратить лечение левамизолом до нормализации анализа крови, после этого можно вновь назначать левамизол. Если повторно отмечается понижение количества лейкоцитов, лечение левамизолом прекращается. Каждые 3 недели в ходе лечения левамизолом, а при лихорадке немедленно следует производить анализ крови.
Во время лечения левамизолом нельзя назначать большие дозы глюкокортикоидов или цитостатиков, а также одновременно использовать несколько противоревматических препаратов.
Установлено, что левамизол стимулирует все субпопуляции Т-лимфоцитов, это требует осторожности при лечении левамизолом, так как при повышении активности Т-хелперов может наступить ухудшение течения заболевания. Поэтому перед назначением левамизола целесообразно проверить иммунный статус больного и назначить препарат прежде всего при снижении Т-супрессорной функции.
Иммуноглобулин — вводится внутримышечно по 15-18 мл ежедневно 7 дней каждого месяца в течение 6 месяцев.
Механизм действия: блокада РЭС, инактивация аутоантител; элиминация инфекции; активация Т-киллеров, Т-супрессоров.
Плацентарный гамма-глобулин — вводится внутривенно в дозе 1500 мг в сутки 7 дней каждого месяца в течение 6 месяцев.
Механизм действия тот же; кроме того, блокируется лимфопролиферативная реакция на антиген.
Одним из компонентов дисбаланса иммунного ответа при РА является снижение продукции гамма-интерферона. В последние годы в лечении РА стали применять гамма-интерферон, полученный методом генной инженерии. При этом уменьшается активность РА, установлена возможность длительного применения препарата.
Методика лечения гаммафероном: 1,000,000 ЕД внутримышечно через день в течение 1 месяца, затем 1,000,000 ЕД 1 раз в неделю в течение 3-6 месяцев или гамма-интерферон по 50-100 мкг в сутки подкожно 1 раз в педелю в течение 2 лет.
Механизм действия гамма-интерферона:
- снижение повышенной выработки интерлейкина -1 активированными моноцитами;
- подавление стимулированной интерлейкином -1 выработки простагландина Е2 и коллагеназы хондроцитами и синовиальными клетками;
- торможение резорбции суставного хряща.
Возможно сочетанное лечение гамма-интерфероном по вышеописанной методике в сочетании с метотрексатом по 7.5 мг в неделю. При этом значительно снижается интенсивность болей в суставах (Р. М. Балабанова, 1994).
Побочные действия при лечении гамма-интерфероном бывают нечасто. Это лихорадка, головные боли, головокружение.
Внутрисосудистое лазерное облучение крови стало применяться в комплексной терапии РА в последние годы в связи с четким иммуномодулирующим эффектом.
Механизм действия следующий:
- иммуномодулирующий эффект;
- уменьшение количества циркулирующих иммунных комплексов в крови;
- улучшение микроциркуляции;
- обезболивающий эффект.
Курс лечения состоит из 6-10 процедур, ежедневно или через 1-2 дня.
Этот метод лечения применяется при РА с васкулитами. На фоне гипербарической оксигенации усиливается действие медикаментозных средств, улучшается микроциркуляция. Метод можно применять при любой степени активности РА. Курс лечения — 8 -12 процедур в режиме 1.5-1.8 атм.
Установлен иммуномодулирующий эффект гипербарической оксигенации.
Почти все методы иммунокорригирующего действия, описанные в подгруппе В, чаще сочетаются с базисной терапией ревматоидного артрита.
Методы нммунотропного действия, описанные в подгруппе А, обладают преимущественно иммунодепрессантными свойствами, поэтому при сочетании их с базисными средствами возможно развитие выраженных цитопенических состояний. Это прежде всего относится к облучению лимфоидной ткани.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Читайте также:


