Мастит хирургия местная гнойная хирургическая инфекция
Гнойный мастит – гнойное воспаление тканей молочной железы. Выделяют две стадии воспаления молочной железы: серозную и собственно гнойную. В зависимости от причины развития болезни мастит может быть лактационным и нелактационным. Наиболее часто это заболевание встречается у женщин в послеродовый и лактационный период (период кормления грудью). Чаще мастит возникает у первородящих женщин. В большинстве случаев лактационный мастит развивается на второй – третьей неделе жизни ребенка, но может развиться и через 10 месяцев после родов.
Симптомы гнойного мастита.
Гнойный лактационный мастит в своем развитии проходит обычно серозную и инфильтративную стадии. При серозном мастите возникает боль и тяжесть в молочной железе, озноб и повышение температуры тела до 38 ºС. Молочная железа увеличивается в размерах, отмечается покраснение кожи и болезненность в зоне воспаления. Уменьшается количество сцеженного молока. При переходе в инфильтративную стадию наряду с указанными симптомами при пальпации железы обнаруживается плотное болезненное образование (инфильтрат) без четких границ и участков размягчения. При сохранении лактостаза через 3 – 4 дня серозная и инфильтративная стадии переходят в стадию гнойных осложнении с развитием в большинстве случаев абсцедирующего мастита. В этом случае самочувствие ухудшается, нарастает температура выше 38 ºС. Уплотнение (инфильтрат) в молочной железе становится резко болезненным, приобретает четкие границы, в центре такого образования можно прощупать размягчение, что говорит о развитии абсцесса. Возможно развитие множества мелких абсцессов в инфильрате по типу пчелиных сот, заполненных гноем, такую форму называют инфильтративно-абсцедирующей. Симптомы последней мало отличаются от абсцесса молочной железы. При флегмоне молочной железы интоксикация более выражена, температура достигает 39 ºС и выше. Отличительной особенностью является выраженный отек молочной железы, которая резко увеличена в размерах, синюшный оттенок кожи. Нередко сосок втянут в железу из-за отека. Гангренозная форма мастита протекает злокачественно, говорит о запущенности гнойного процесса. Кожа железы синюшно-багрового цвета с участками некрозов (черного цвета), процесс охватывает всю железу. Возможно образование эпидермальных пузырей с мутным кровянистым содержимым, как при ожоге. В случае нелактационного мастита клиническая картина стертая. На первый план на начальных этапах развития заболевания выходит основное заболевание, например, фурункул или карбункул. Затем присоединяется гнойное воспаление тканей самой железы. Наиболее часто развивается абсцесс молочной железы.
Лечение. На начальных этапах развития воспаления при лактостазе и серозном мастите назначают консервативное лечение. Необходимо регулярное сцеживание молока каждые 3 часа. Молоко сцеживают сначала из здоровой молочной железы, затем из больной. Для снятия спазма с молочных протоков и облегчения сцеживания 3 раза в сутки внутримышечно вводят спазмолитики (например, но-шпу по 2 мл). Назначают внутримышечное введение антигистаминных препаратов для десенсибилизации (например, супрастин 3 раза в сутки) и антибактериальные препараты широкого спектра действия. Проводят полуспиртовые обертывания молочных желез, ультразвуковую или УВЧ-терапию. Также выполняют операцию – вскрытие и дренирование гнойного очага под общим обезболиванием. В послеоперационном периоде продолжают антибактериальную терапию, выполняют промывание полости гнойника растворами антисептиков (хлоргексидин, фурациллин, диоксидин), ежедневно проводят перевязки.
Острый лактационный мастит (этиология, патогенез клиника, консервативное лечение, показания к хирургическому вмешательству, классификация, тактика лечения, принципы хирургического лечения, клиника, диагностика, показания к хирургическому лечению).
- Серозный (начинающийся) мастит
- Инфильтративно-гнойный (диффузный, узловой)
- Абсцедирующий (фурункулез ареолы, абсцесс ареолы, абсцесс в толще железы, абсцесс позади железы (ретромаммарный))
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ. Возбудителем лактационного мастита является золотистый стафилококк, который характеризуется высокой вирулентностью и устойчивостью ко многим антибактериальным препаратам. Проникновение возбудителя в ткани молочной железы происходит лимфогенным путем через трещины сосков и галактогенным путем - через молочные ходы. Чрезвычайно редко воспалительный очаг в железе формируется вторично, при генерализации послеродовой инфекции, локализующейся в половом аппарате. Развитию воспалительного процесса в молочной железе способствует лактостаз, связанный с окклюзией протоков, выводящих молоко. Немаловажная роль в патогенезе лактационного мастита принадлежит состоянию организма родильницы, особенностям его защитных сил.
КЛИНИКА И ДИАГНОСТИКА. Для типичной клинической формы серозного мастита характерно острое начало обычно на 2-4 неделе послеродового периода. Температура тела быстро повышается до 38-39°С, нередко сопровождается ознобом. Развиваются общая слабость, разбитость, головная боль. Возникает боль в молочной железе. Однако могут быть такие варианты клинического течения маститов, при которых общие явления предшествуют местным. При неадекватной терапии начинающийся мастит в течение 2-3 дней переходит в инфильтративную форму. В молочной железе начинают пальпировать довольно плотный болезненный инфильтрат. Кожа над инфильтратом - всегда гиперемирована. Переход мастита в гнойную форму происходит в течение 2-4 дней. Температура повышается до 39°С, появляются ознобы, нарастают признаки интоксикации: вялость, слабость, плохой аппетит, головная боль. Нарастают местные признаки воспалительного процесса: отек и болезненность в очаге поражения, участки размягчения в области инфильтративно-гнойной формы мастита, встречающейся примерно у половины больных гнойным маститом. При абсцедирующей форме преобладающими вариантами являются фурункулез и абсцесс ореолы, реже встречают интрамаммарный и ретромаммарный абсцессы, представляющие собой гнойные полости, ограниченные соединительно-тканной капсулой. При флегмонозной форме процесс захватывает большую часть железы с расплавлением ее ткани и переходом на окружающую клетчатку и кожу. Общее состояние родильницы в таких случаях - тяжелое. Температура достигает 40° С, наблюдают потрясающие ознобы, выраженную интоксикацию. Молочная железа резко увеличивается в объеме, кожа ее отечная, гиперемированная с синюшным оттенком, пальпация железы - резко болезненная. Флегмонозный мастит может сопровождаться септическим шоком. Резкая гангренозная форма мастита имеет чрезвычайно тяжелое течение с резко выраженной интоксикацией и некрозом молочной железы. Исход гангренозного мастита неблагоприятен.
ЛЕЧЕНИЕ. Основные принципы терапии начинающегося (серозного) мастита. Применяют полуситетические пенициллины. При начальных стадиях лактационного мастита антибиотики, как правило, вводят внутримышечно. При использовании полусинтетических пенициллинов курс лечения продолжают 7-10 дней. Оксациллина натриевую соль вводят по 100 мг 4 раза в сутки внутримышечно, ампициллина натиревую соль - по 750 мг 4 раза в сутки внутримышечно.
Также уменьшают лактостаз в пораженной железе. Наиболее эффективен в этом отношении парлодел, назначаемый внутрь по 2,5 мг 2 раза в день в течение 3 суток. Высокоэффективной составной частью комплексного лечения начинающегося мастита является применение физических факторов воздействия. При выраженных явлениях интоксикации показана инфузионная терапия. Основные принципы терапии гнойного мастита. Лечение больных с гнойными формами лактационных маститов проводят в специализированных хирургических стационарах или отделениях. Своевременное вскрытие гнойника предотвращает распространение процесса и его генерализацию. Параллельно с хирургическим вмешательством продолжают комплексную терапию, интенсивность которой зависит от клинической формы мастита, характера инфекции и состояния больной.
[youtube.player]Все случайные раны инфицированы, но для развития
воспалительного процесса необходимо время. Попавшие в рану микроорганизмы начинают свою жизнедеятельность, в среднем, через 6—12 ч, поэтому удаление микробов и некротических тканей в первые часы после травмы предупреждает развитие гнойного процесса. Острые гнойные хирургические заболевания характеризуются местными проявлениями: боль, припухлость, покраснение, местное повышение температуры, нарушение функции. К местным гнойным хирургическим заболеваниям относятся: фурункул, карбункул, абсцесс, флегмона, гидраденит, мастит, панариций, рожистое воспаление и др.
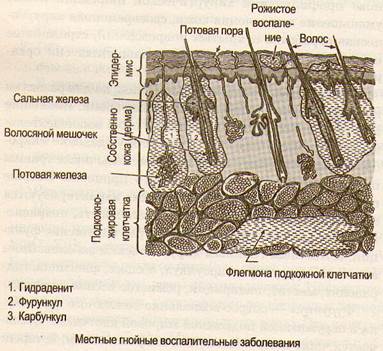
Фурункул — острое воспаление волосяного фолликула и окружающей подкожной жировой клетчатки. Вызывается чаще всего золотистым стафилококком, который попадает при микротравмах кожи. Наиболее часто локализуется фурункул в местах наибольшего загрязнения и трения: тыл кисти, предплечье, шея, поясничная область, ягодица, бедро. Фурункул не развивается на ладонной и подошвенной поверностях (нет волос). Заболевание начинается с легкого зуда и жжения участка поражения. Затем появляется болезненность и отек. По мере нарастания воспаления образуется возвышающийся над кожей инфильтрат. Кожа над ним багрово-красного цвета. В центре инфильтрата участок размягчения, покрытый коркой, из-под которой выделяется гной.
Лечение фурункула осуществляют амбулаторно. В зависимости от стадии развития заболевания лечение может быть консервативным и оперативным. В раннем периоде заболевания кожу вокруг фурункула обрабатывают 70 % раствором этилового спирта, 5—10 % раствором йода, применяют местно УВЧ, ультрафиолетовое облучение. Иногда своевременно начатое лечение может привести к затиханию воспалительного процесса. Если же консервативный метод не дает положительного результата, фурункул вскрывают и удаляют некротический стержень. Образовавшуюся полость промывают перекисью водорода, накладывают повязку с гипертоническим раствором хлорида натрия, а после отторжения некротических масс накладывают мазевые повязки с синтомициновой эмульсией, метилурациловой мазью.
При локализации фурункула на лице больные подлежат срочной госпитализации в хирургическое отделение.
Карбункул — острое гнойно-некротическое воспаление нескольких волосяных фолликулов и прилегающих сальных желез с образованием обширного некроза кожи и подкожной клетчатки. Это заболевание можно рассматривать как слияние нескольких фурункулов на ограниченном участке. Возбудителем карбункула чаще всего бывает золотистый стафилококк. В месте поражения (шея, спина, ягодичная область) имеется массивный болезненный инфильтрат сине-багрового цвета с отдельными точками (некротическими стержнями) в центре. Постепенно некротические стержни объединяются в единый гнойно-некротический конгломерат. При карбункуле, кроме местных признаков воспаления, возникают общие выраженные явления интоксикации (высокая температура тела, озноб, общая слабость, головная боль, бессонница, потеря аппетита).
Лечение карбункула в основном аналогично лечению фурункула. Предпочтительнее оперативное лечение: карбункул вскрывается крестообразным разрезом на всю ширину и глубину инфильтрата с удалением всех некротических участков. Дальнейшее лечение карбункула проводят по принципу лечения гнойных ран. Кроме того, больным вводят антибиотики и сульфаниламидные препараты.
Абсцесс (гнойник) — ограниченное скопление гноя в тканях и органах. Наиболее частыми возбудителями заболевания являются стафилококк, стрептококк, кишечная палочка. Микробы могут попадать в результате случайных ранений или заносятся при инъекциях концентрированных растворов с нарушением правил асептики. Абсцесс может развиться в результате инфицирования гематомы. Признаки заболевания при поверхностном расположении гнойника сводятся к классическим местным признакам воспаления. Если же абсцесс располагается глубоко, эти симптомы не всегда проявляются. Локализация и размеры абсцессов самые разнообразные. Полость гнойника содержит жидкий гной. Поэтому при пальпации воспаленной области определяется симптом флюктуации (зыбления).
Лечение абсцесса — оперативное. Гнойник вскрывают, опорожняют и дренируют полость или пунктируют толстой иглой и отсасывают гной шприцем. После удаления гноя полость абсцесса промывают антисептиком. Дальнейшее лечение после вскрытия гнойника проводят по принципу лечения гнойных ран.
Флегмона — острое гнойное разлитое воспаление подкожной жировой клетчатки. Возникает самостоятельно, но может развиться как осложнение карбункула, абсцесса. Возбудителями заболевания чаще являются стафилококки и стрептококки. По локализации различают подкожную, межмышечную, забрюшинную флегмоны. Клинические признаки флегмоны похожи на клиническую картину абсцесса, но явления интоксикации при флегмоне выражены более значительно. Заболевание протекает остро, с выраженными признаками местного и общего гнойного воспаления. Местные проявления характеризуются классическими признаками воспаления. Нарастает припухлость, кожа над инфильтратом натянутая, красная и блестит. При пальпации определяется болезненное уплотнение без четких границ, горячее на ощупь. При размягчении инфильтрата определяется флюктуация. Увеличиваются регионарные лимфоузлы, болезненные при пальпации. В крови возрастает количество лейкоцитов (лейкоцитоз).
Лечение флегмоны — оперативное. Широко рассекают гнойник, если есть необходимость делают дополнительный разрез (контрапертуру). Удаляют гной и не-кротизированные ткани. Вскрывают гнойные карманы и затеки. Полость тщательно промывают раствором антисептика, дренируют. Послеоперационное лечение осуществляют по принципу лечения гнойных ран.
Гидраденит (сучье вымя) — острое гнойное воспаление потовых желез и окружающих тканей. Вызывается чаще золотистым стафилококком. Инфекция проникает через выводные протоки потовых желез. Чаще воспаляются железы, расположенные в подмышечной области, реже в паховой или перианальной. Причины, способствующие развитию заболевания: повышенная потливость, нечистоплотность, бритье волос в подмышечных впадинах, опрелость. Заболевание начинается с жжения и болезненности в подмышечной области. Затем появляется один или несколько инфильтратов багрово-красного цвета конусовидной формы, значительно выступающие
Лечение гидраденита осуществляется консервативным или оперативным путем, в зависимости от распространенности воспалительного процесса. На ранней стадии применяют антибиотики, сульфаниламиды, витамины, УВЧ, ультрафиолетовое облучение. При абсцедировании, появлении флюктуации гнойник вскрывают, удаляют гной, накладывают повязки с синтомициновой эмульсией.
Мастит — гнойное воспаление молочной железы. Встречается в первые две недели после родов у кормящих женщин (лактационный мастит). Входными воротами для инфекции чаще всего являются трещины сосков или молочные ходы. Возбудителями заболевания являются гноеродные микробы (стафилококки, стрептококки), которые заносятся загрязненными руками, бельем. Развитию мастита способствует неправильное сцеживание и застой молока. Первородящие болеют чаще. По характеру воспалительного процесса выделяют начальную стадию (серозное воспаление), стадию инфильтрации и стадию нагноения (гнойный мастит). Заболевание начинается остро, появляются боли в молочной железе, недомогание, озноб, повышается температура тела, нарушается сон. Пораженная молочная железа увеличена, кожа в области воспаления гиперемирована, подкожные вены расширены, подмышечные лимфатические узлы на стороне поражения увеличены и болезненны при пальпации. В начале заболевания инфильтрат в молочной железе не имеет четких границ, а затем он отграничивается и формируется в определенном месте. В дальнейшем воспалительный процесс прогрессирует и происходит размягчение инфильтрата. Появление флюктуации указывает на образование гноя. Нагноение сопровождается дальнейшим ухудшением общего состояния, усиливается интоксикация, нарастают лейкоцитоз и СОЭ.
Лечение мастита начинают при появлении первых признаков заболевания: боль и набухание молочной железы. Назначают антибиотики (эритромицин, олитетрин, олеандомицин, сигмамицин) в сочетании с сульфаниламидами. На железу накладывают согревающие компрессы (мазь Вишневского, камфорное масло). Молоко отсасывают молокоотсосом, молочную железу поддерживают косыночной повязкой, которая не должна сдавливать железу. При своевременном лечении начальной (серозной) стадии можно добиться обратного развития воспалительного процесса и предупредить переход его в гнойную стадию. Для ускорения развития обратного процесса местно применяют ультрафиолетовое облучение, УВЧ. Если все-таки железа нагноилась, то показано хирургическое лечение.

Панариций — гнойное воспаление тканей пальцев. Возникает в результате попадания гноеродных микробов через небольшие повреждения кожи при уколах, царапинах, ссадинах, трещинах, занозах. В зависимости от локализации воспалительного очага различают панариции: кожный, подкожный, сухожильный, подногтевой, суставной, костный. Клиническая картина складывается из местных и общих проявлений заболевания: отек, гиперемия, дергающая локальная боль, нарушение двигательной функции (палец полусогнут), повышение температуры тела. Эти симптомы могут быть выражены в разной степени и зависят от локализации процесса.
Лечение. Раннее хирургическое вмешательство с применением теплых ванночек с антисептиком или гипертоническим раствором хлорида натрия, введение антибиотиков, ультрафиолетовое облучение, УВЧ.
Рожистое воспаление — острое серозно-экссудативное воспаление кожи, иногда слизистых оболочек. Заболевание получило свое название за сходство окраски кожных покровов в острой стадии с цветом красной розы. Вызывается гемолитическим стрептококком, который проникает через небольшие повреждения кожи. Воспаление распространяется на все слои кожи и ее лимфатические сосуды. Характерна летне-осенняя сезонность болезни. Чаще болеют женщины. Воспаление начинается остро с симптомов общей интоксикации.
Появляется общая разбитость, озноб, головная боль, боли в мышцах конечностей, повышается температура тела. Местные признаки появляются через 2—3 дня: жгучая боль, жжение и чувство напряжения в пораженном участке кожи. Кожа отечна, появляются ярко-красные пятна с четкими контурами разнообразной конфигурации. Иногда на покрасневшей коже образуются пузыри, заполненные серозной жидкостью. В дальнейшем на месте воспаления краснота и отечность исчезают, появляется шелушение кожи. Наиболее часто рожа локализуется на нижних конечностях и лице.
Лечение. Местно накладывают повязки с тетрациклиновой мазью, синтомициновой эмульсией. Назначают внутрь сульфаниламидные препараты (сульфадиметоксин, сульфапиридазин), внутримышечно — антибиотики, витамины; постельный режим.
Дата добавления: 2015-10-19 ; просмотров: 3790 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
[youtube.player]Гнойная инфекция (неспецифическая гнойная инфекция) — воспалительный процесс различной локализации и характера, вызванный гноеродной микробной флорой.
Этиология
Возбудителями гнойной инфекции являются стафилококки, стрептококки, кишечная палочка, гонококки, пневмококки, синегнойная палочка и другие в чистом виде или в ассоциации друг с другом (смотри полный свод знаний Гноеродные бактерии).
Гнойная инфекция определяется взаимодействием макро и микроорганизма. Важным фактором является характер, доза, вирулентность проникшей микробной флоры, состояние очага внедрения микроорганизмов — наличие некротических тканей, служащих питательной средой для микроорганизмов, состояние кровообращения, а также иммунобиологические особенности организма.
Классификация
Гнойная инфекция классифицируют по этиологии, локализации и клинический, течению.
По этиологии выделяют моноинфекцию (стафилококковая, стрептококковая, колибациллярная, протейная, гонококковая, пневмококковая и другие) и полиинфекцию (стафилококковая и колибациллярная, стафилококковая и стрептококковая и другие).
По локализации различают Гнойная инфекция кожи, подкожной клетчатки конечностей и туловища; покровов черепа и его содержимого; шеи; грудной стенки, плевры и легких; средостения; брюшины и органов брюшной полости; таза и его органов; костей и суставов.
По клинический, течению Гнойная инфекция может быть острой общей (сепсис), острой местной (абсцесс, флегмона, фурункул, карбункул), хронической общей (хрониосепсис), хронической местной (абсцесс, эмпиема, остеомиелит и другие).
Клиническая картина
Для острой
Гнойная инфекция любой локализации характерны повышение температуры тела, часто гектического типа, иногда с ознобами, тахикардия, иногда сопровождающаяся снижением АД вплоть до коллапса, — симптомокомплекс, называемый гнойной интоксикацией. Ряд лабораторных показателей претерпевает изменения, характерные для воспалительной реакции организма: лейкоцитоз с нейтрофилезом и левым палочкоядерным сдвигом, лимфопения, эозинопения, ускорение РОЭ, повышение свёртываемости крови и изменение её белковых фракций, положительная реакция на С-реактивный белок .
Местные изменения зависят от локализации
Гнойная инфекция. Например, при её локализации в коже, подкожной клетчатке и мышцах для неё характерны признаки воспаления: боль, краснота, припухлость, повышение местной температуры, нарушение функций.
Для хронический
Гнойная инфекция характерны признаки хронический воспалительного процесса: длительное повышение температуры, ускорение РОЭ, лимфоцитоз, изменение белковых фракций крови и другие. При длительно существующей хронический Гнойная инфекция может развиться амилоидоз внутренних органов (смотри полный свод знаний Амилоидоз).
Местные изменения при поверхностной локализации характеризуются длительно существующими инфильтратами, часто с наличием свищей (смотри полный свод знаний).
В связи с широким применением антибиотиков изменилась клинический, картина Гнойная инфекция, участились случаи перехода острых форм в хронические, чаще стали наблюдаться рецидивы заболевания.
Проведение антибиотикотерапии без соответствующих показаний может затушёвывать клинический, проявления ряда острых хирургических заболеваний, требующих экстренного хирургического лечения, таких как гнойный аппендицит, эмпиема желчного пузыря, перитонит, гнойный плеврит, мастит, что особенно ярко проявляется при сочетании антибиотикотерапии с лечением стероидными гормонами.
Лечение При местной
Гнойная инфекция путём хирургического вмешательства необходимо обеспечить хороший отток гнойно-воспалительного экссудата.
В качестве антибактериальных средств применяют антибиотики, нитрофурановые препараты, сульфаниламиды в сочетании с протеолитическими ферментами.
Для повышения защитных сил организма показаны средства активной и пассивной иммунизации (стафилококковый анатоксин, аутовакцины, гипериммунная плазма или сыворотка, специфический γ-глобулин и другие), а также переливание крови и ее препаратов, белковых кровезаменителей;
с дезинтоксикационной целью — кровезаменители типа гемодеза, неокомпенсана и другие
Асептика — один из основных, наиболее важных методов профилактики внутрибольничной гнойной инфекции.
I. В зависимости от вида микрофлоры;
Острая хирургическая инфекция:
а) гнойная; б) гнилостная; в) анаэробная; г) специфическая (столбняк, сибирская язва и др.).
Хроническая хирургическая инфекция:
а) неспецифическая (гноеродная);
б) специфическая (туберкулез, сифилис; актиномикоз и др.).
В зависимости от этиологии; а) стафилококковая; б) стрептококковая;
в) пневмококковая; г) колибациллярная; д) гонококковая; е) анаэробная неспо-рообразующая; ж) клостридиальная анаэробная; з) смешанная и др.
С учетом структуры патологии: а) инфекционные хирургические болезни; б) инфекционные осложнения хирургических болезней; в) послеоперационные инфекционные осложнения; г) инфекционные осложнения закрытых и открытых травм.
По локализации: а) поражения кожи и подкожной клетчатки; б) поражения покровов черепа, мозга и его оболочек; в) поражения шеи; г) поражения грудной клетки, плевральной полости, легких; д) поражения средостения (медиастинит, перикардит); е) поражения брюшины и органов брюшной полости; ж) поражения органов таза; з) поражения костей и суставов.
В зависимости от клинического течения:
1. Острая гнойная инфекция: а) общая; б) местная.
2. Хроническая гнойная инфекция.
Клиника: все симптомы делятся на местные и общие.
В стадию серозно-инфильтративную:
·Rubber (покраснение, гиперемия) – отражает расширение сосудов, при этом происходит замедление кровотока до стаза. Такие изменения связаны с воздействием на сосуды гистамина и нарушением обменных процессов в клетках.
· Calor (температура) – связан с усилением катаболических реакций с высвобождением энергии, определяется тыльной стороной ладони
·Tumor (опухоль) – обусловлена изменением проницаемости стенок сосудов и повышенным гидростатическим давлением в капиллярах. Пропотевающая из сосуда жидкая часть плазмы с лейкоцитами и эритроцитами, образуют воспалительный экссудат. Основную массу составляют нейтрофильные лейкоциты.
·Dolor (боль) – пальпацию проводить осторожно
·Functio laesa (нарушение функции) – связано с развитием болевого синдрома и отека.
Гнойно-некротическая стадия (гнойно-некротического расплавления тканей):
·Симптом флюктуации –с одной стороны врач кладет свою ладонь, с другой – пальцами выполняет толчкообразные движеия. Положительный – толчки передаются от одной кисти к другой.
·Симптом размягчения – в центре очага при пальпации провал (зона размягчения).
Общие (симптомы интоксикации):
·Лихорадка (периодическая - febris remittens) – до 40 вечером
·Нарушения сознания (эйфория, бред)
·Нарушения сердечно-сосудистой системы (тахикардия, гипотония)
·Нарушения функции ЖКТ (тошнота, рвота)
·Печёночная недостаточность (повышение уровня трансаминаз, билирубина)
·Почечная недостаточность (нарушение диуреза – олигурия, повышение уровня мочевины, креатинина)
·Лейкоцитоз (повышение числа лейкоцитов; сдвиг лейкоцитарной формулы влево)
Среди дополнительных методов выделяют УЗИ – скопление жидкости, размеры и расположение полости. Не стоит исключать и рентген, КТ и МРТ. Так же можно провести диагностическую пункцию.
Изменения лабораторных данных:
·Клинический анализ крови – лейкоцитоз, сдвиг лейкоцитарной формулы влево (увеличение нейтрофилов, палочкоядерных лейкоцитов, появление юных и миелоцитов), повышение СОЭ (через 1-2 сут).
·Биохимический анализ крови – повышение креатинина и мочевины (почечная недостаточность), повышение С-реактивного белка, относительное увеличение колическтва глобулинов за счет гама фракции, повышение глюкозы (при сахарном диабете)
·Посев крови на микрофлору – на высоте лихорадки, диагностика бактериемии
·Изменения в анализе мочи – протеинурия, цилиндрурия, лейкоцитурия (при крайне выраженной интоксикации)
Общие принципы лечения
·Этиотропная и патогенетическая направленность лечебных мероприятий
·Комплексность проводимого лечения (использование консервативных и оперативных методов лечения)
·Проведение лечебных мероприятий с учетом индивидуальных особенностей организма и характера, локализации и стадии развития воспалительного процесса.
·Вскрытие гнойника – проводниковая или общая анестезия, разрез на всю длину инфильтрата в нижней области, иссечение некротизированных тканей, промывание гнойной полости растворами антисептиков, возможно проведение физической некроэктомии (ультразвуковая кавитация, углекислый лазер), дренирование полости.
·Адекватное дренирование – пассивное или активное
·Местное воздействие антисептиков на микрофлору очага воспаления – ежедневная обработка 3% раствором перикиси водорода, применение влажно-высыхающих повязок с 2-3%раствором борной кислоты, водным раствором хлоргексидина.
·Иммобилизация – в остром периоде покой очага, гипсовые лангеты для иммобилизации.
·Антибактериальная терапия – с учетом вида и чувтвительности микрофлоры
Форсированный диурез (управляемая гемодиллюция: 4-9 л кристаллоидов + 40 – 200 мг лазикса)
Методы экстракорпоральной детоксикации: гемосорбция, плазмосорбция, лимфосорбция
Экстракционные методы – плазмоферез (удаление плазмы и замене её на донорскую).
Электрохимическое окисление крови (оксигенация с использованием гипохлорита натрия)
Форсированный диурез (управляемая гемодиллюция: 4-9 л кристаллоидов + 40 – 200 мг лазикса)
Методы экстракорпоральной детоксикации: гемосорбция, плазмосорбция, лимфосорбция
Экстракционные методы – плазмоферез (удаление плазмы и замене её на донорскую).
Электрохимическое окисление крови (оксигенация с использованием гипохлорита натрия)
·Симптоматическое лечение – восстановление нарушнных функций органов и систем.
[youtube.player]*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
РГМУ имени Н.И. Пирогова
Л актационный мастит – воспаление молочной железы, возникшее в послеродовом периоде на фоне лактации. По данным отечественных авторов, заболеваемость острым лактационным маститом по отношению к количеству родов колеблется от 0,5 до 6% [1].
Этиология и патогенез
Мы обобщили опыт лечения более 3000 больных острым лактационным маститом. У 57,6% пациенток воспалительный процесс в молочной железе возник в первые 3 нед послеродового периода. Значительно чаще (77,6%) маститом болеют первородящие женщины. Основным возбудителем гнойного мастита является золотистый стафилококк, который был выделен из гноя в монокультуре у 90,8% пациенток и в ассоциации с другой микрофлорой – у 2,5%. Данные посева молока на микрофлору при этом, как правило, идентичны.
Особенности анатомического строения и резкое усиление функциональной активности молочной железы в послеродовом периоде, а также снижение иммунологической реактивности организма обусловливают отличие клиники и течения воспалительного процесса при мастите от таковых при острой гнойной хирургической инфекции другой локализации. Молочная железа имеет дольчатое строение, обилие жировой клетчатки, множество естественных полостей (альвеол, синусов, цистерн), широкую сеть молочных протоков и лимфатических сосудов, из-за чего воспалительный процесс плохо ограничивается и имеет склонность к распространению на соседние участки железы. Серозная и инфильтративная стадии воспаления быстро переходят в гнойную, а сам гнойный процесс часто принимает затяжное течение, нередко осложняется сепсисом.
Известно, что при нормально протекающей беременности происходят существенные изменения в иммунной системе женщин, характеризующиеся ее угнетением, возрастанием активности факторов, блокирующих реакции клеточного иммунитета. Эти изменения закономерны, поскольку способствуют длительному сосуществованию двух генетически различных организмов (матери и плода) и обеспечивают нормальное течение беременности и родов [2]. Все показатели иммунологической реактивности организма родильницы восстанавливаются к 7-м суткам после родов. Однако при наличии экстрагенитальной патологии, осложнений нормального течения беременности или родов происходят еще более глубокие и длительные по времени иммунологические изменения. У 84,4% наших пациенток беременность или роды протекали с различными осложнениями. При исследовании иммунной системы мы обнаружили снижение функциональной активности и уменьшение количества Т-лимфоцитов. Тяжесть нарушений иммунной системы коррелировала при этом с тяжестью воспалительного процесса в молочной железе. В 85,8% наблюдений маститу предшествовал лактостаз, который является основным “пусковым” механизмом развития воспалительного процесса в молочной железе, а при гнойном мастите он присутствовал всегда. При лактостазе молочная железа увеличивается в объеме, повышается температура тела, пальпируются плотные увеличенные дольки с сохраненной мелкозернистой структурой. В то же время отсутствуют гиперемия кожи и отечность ткани железы, которые появляются при воспалении. Если лактостаз не купирован в течение 3–4 сут, то возникает мастит, так как при лактостазе количество микробных клеток в молочных протоках увеличивается в несколько раз и вследствие этого реальна угроза быстрого развития воспаления.
По характеру воспалительного процесса различают негнойные (серозный и инфильтративный) и гнойные (абсцедирующий, инфильтративно-абсцедирующий, флегмонозный и гангренозный) формы острого лактационного мастита. В зависимости от локализации очага воспаления мастит бывает подкожным, субареолярным, интрамаммарным, ретромаммарным и тотальным, когда поражаются все отделы молочной железы.
Заболевание начинается остро. В первые часы развития мастита появляется чувство тяжести в молочной железе, затем – боль. Ухудшается самочувствие больных, слабость, температура тела повышается до 37,5 – 38,0°С. Железа незначительно увеличивается в объеме, гиперемия кожи умеренная или едва заметная. Сцеживание молока болезненное и не приносит облегчения, количество молока уменьшается. При пальпации определяются болезненность и умеренная инфильтрация тканей железы без четких границ, дольки ее теряют зернистую структуру. При прогрессировании процесс переходит из серозной стадии в инфильтративную, когда в молочной железе начинает пальпироваться болезненный инфильтрат с четкими границами. Гиперемия кожи не усиливается, отека ее нет. При неэффективном или несвоевременном лечении через 3–4 дня от начала заболевания воспалительный процесс приобретает гнойный характер. При этом значительно ухудшается самочувствие больных, нарастает слабость, снижается аппетит, нарушается сон. Температура тела чаще в пределах 38–40°С. Появляются озноб, потливость, отмечается бледность кожных покровов. Значительно усиливаются боли в молочной железе, которая напряжена, увеличена, выражены гиперемия и отечность кожи. Инфильтрат резко болезненный при пальпации, увеличивается в размерах. В центре инфильтрата может иметься участок размягчения, а при наличии крупной гнойной полости появляется флюктуация. Молоко сцеживается с трудом, небольшими порциями, часто в нем обнаруживается гной. Количество лейкоцитов в анализе крови повышается до 10 000–20 000, снижается содержание гемоглобина крови до 80–90 г/л, в моче появляются белок и гиалиновые цилиндры.
При выраженных симптомах воспаления диагностика мастита не вызывает затруднений. В то же время из-за недооценки ряда симптомов, характерных для гнойного процесса, и переоценки отсутствия таких симптомов, как флюктуация и гиперемия кожи, 13,8% больных лечились в поликлинике консервативно на протяжении от 5 дней до 2 мес после развития у них гнойного мастита. В 9,8% случаев в результате длительной антибактериальной терапии при имевшемся абсцедирующем или инфильтративно-абсцедирующем мастите возникает стертая форма заболевания, когда клинические проявления не соответствуют истинной тяжести воспалительного процесса в тканях молочной железы. В этих случаях температура тела бывает нормальной или слегка повышается к вечеру, а отдельные местные признаки гнойного воспаления не выражены или отсутствуют. Однако молочная железа остается умеренно болезненной как в покое, так и при пальпации, а в тканях ее определяется инфильтрат. Из анамнеза удается выяснить, что в первые дни заболевания температура тела у таких больных была высокой, у многих определялись гиперемия кожи и выраженный отек молочной железы. Эти признаки воспалительного процесса купировались назначением антибиотиков, но инфильтрат сохранял прежние размеры или постепенно увеличивался.
При инфильтративно-абсцедирующем мастите, который встречается в 53,8% случаев, инфильтрат состоит из множества мелких гнойных полостей типа “пчелиных сот”, симптом флюктуации определяется только у 4,3% больных. По этой же причине при диагностической пункции инфильтрата редко удается получить гной. Диагностическая ценность пункции значительно повышается при стертой форме абсцедирующего мастита.
Основанием для оперативного лечения являются сочетание высокой температуры тела и наличие плотного болезненного инфильтрата в тканях молочной железы. В то же время следует отметить, что при лактостазе температура тела может повышаться до 39–40°С. Это объясняется повреждением молочных протоков, всасыванием молока и его пирогенным действием. Диагностика гнойного мастита на фоне выраженного лактостаза иногда затруднительна. Поэтому при наличии выраженного лактостаза вопрос об оперативном лечении следует решать в течение 3–4 ч после тщательного сцеживания молока. Перед сцеживанием обязательно делают ретромаммарную новокаиновую блокаду и внутримышечную инъекцию 2 мл но-шпы (за 20 мин) и 0,5 мл окситоцина или питуитрина (за 1–2 мин). Если имеется только лактостаз, то после опорожнения молочной железы боли в ней исчезают, пальпируются небольшого размера безболезненные дольки с четкими контурами и мелкозернистой структурой, температура тела снижается. Если на фоне лактостаза имеется гнойный мастит, то после сцеживания в тканях молочной железы продолжает определяться плотный болезненный инфильтрат, сохраняется высокая температура тела, самочувствие больных не улучшается.
При длительности заболевания менее 3 сут, температуре тела до 37,5°, удовлетворительном состоянии больных, наличии инфильтрата в пределах одного квадранта железы и отсутствии других местных признаков гнойного воспаления возможна консервативная терапия. При отсутствии положительной динамики в течение 2 сут. консервативной терапии показано оперативное лечение.
При длительности заболевания более 3 сут. консервативная терапия возможна только при удовлетворительном состоянии больных, нормальной температуре тела, наличии инфильтрата, занимающего не более одного квадранта железы, без местных признаков гнойного воспаления, неизмененных показателях общего анализа крови и отрицательных данных пункции инфильтрата. При отсутствии положительной местной динамики процесса в течение максимум 3 сут. от начала лечения также показана операция – иссечение нерассасывающегося инфильтрата, в толще которого в этих случаях часто обнаруживают мелкие абсцессы с густым гноем.
Схема консервативной терапии негнойных форм острого лактационного мастита:
• сцеживание молока из обеих молочных желез (сначала из здоровой, затем из больной) через каждые 3 ч;
• внутримышечное введение 2 мл дротаверина на протяжении 3 сут. через равные промежутки времени 3 раза в день за 20 мин до сцеживания молока из больной молочной железы;
• ежедневные ретромаммарные новокаиновые блокады (100–150 мл 0,25% раствора новокаина) с добавлением антибиотиков широкого спектра действия в количестве 1/2 суточной дозы;
• внутримышечное введение антибиотиков широкого спектра действия в среднетерапевтических дозах;
• десенсибилизирующая терапия (внутримышечное введение 1 мл 1% раствора дифенгидрамина 3 раза в сутки);
• витаминотерапия (аскорбиновая кислота и витамины группы В);
• полуспиртовые компрессы на молочную железу 1 раз в сутки;
• при положительной динамике заболевания через сутки после начала консервативной терапии местно УВЧ- или УЗ-терапия;
• не следует применять местно холод и согревающие мазевые компрессы.
Операция по поводу гнойного лактационного мастита должна выполняться в стационаре под общим обезболиванием. При выборе доступа к гнойному очагу следует учитывать локализацию и распространенность процесса, анатомические и функциональные особенности молочной железы. При субареолярном мастите или центральном расположении гнойника выполняют полуовальный параареолярный разрез длиной 3–4 см параллельно и отступя от края ареолы на 1–2 мм (рис. 1, г). При локализации гнойного очага в нижних квадрантах разрез кожи делают на 2 см выше и параллельно нижней переходной складке молочной железы. Для вскрытия гнойника, расположенного в верхненаружном квадранте или занимающего оба наружных квадранта, делают дугообразный наружнобоковой разрез по наружному краю основания молочной железы (рис. 1, д). При тотальном или ретромаммарном мастите разрез выполняют по ходу нижней переходной складки молочной железы (рис. 2). После радиальных разрезов (рис. 1, а–в) остаются грубые и плохо скрываемые одеждой рубцы, что нарушает внешний вид молочной железы, и мы не рекомендуем их применять.

Рис. 1. Разрезы при острых гнойных лактационных маститах:
а, б, в - радиальные;
г - параареолярный;
д - наружнобоковой.

Рис. 2. Разрез при тотальном или ретромаммарном мастите.
После разреза иссекают всю нежизнеспособную гнойно-некротическую ткань, что способствует быстрому купированию воспалительного процесса. Критерием полноценности некрэктомии является капиллярное кровотечение из здоровых тканей. Полость промывают растворами антисептиков и вакуумируют. Далее накладывают дренажно-промывную систему (ДПС), состоящую из разнокалиберных полихлорвиниловых трубок (микроирригатор и дренаж), имеющих боковые отверстия и предназначенных для постоянного капельного орошения оставшейся гнойной полости в послеоперационном периоде антисептиками и оттока промывной жидкости (рис. 3). Положение трубок по отношению друг к другу может быть различным в зависимости от формы и локализации полости в молочной железе.
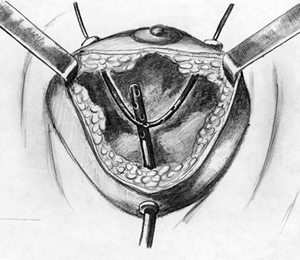
Рис. 3. Схематическое изображение дренажно-промывной системы.
Выполнение радикальной некрэктомии и промывание гнойной полости через ДПС позволяют закрыть рану первичным швом. В результате на месте имевшегося гнойного очага образуется замкнутая полость, постепенно заполняющаяся грануляционной тканью. Это позволяет сохранить объем и форму молочной железы, что важно в косметическом отношении. Противопоказанием к наложению первичных кожных швов являются анаэробный компонент инфекции и обширный дефект кожи, из-за чего сблизить края раны без натяжения не представляется возможным.
Промывание гнойной полости раствором антисептиков (стерильный 0,02% водный раствор хлоргексидина) начинают сразу после операции со скоростью 10–15 капель в 1 мин в микроирригатор через систему для переливания жидкостей. В общей сложности для адекватного промывания требуется 2–2,5 л жидкости в сутки. ДПС удаляют из раны не ранее чем через 5 сут после операции при купировании воспалительного процесса, отсутствии в промывной жидкости гноя, фибрина и некротизированных тканей, уменьшении объема полости до 5 мл (определяют по количеству введенной в нее жидкости). После удаления ДПС в ранки, оставшиеся на месте стояния трубок, на 2–3 дня вводят резиновые полоски. Швы снимают на 8–9-е сутки.
Обязательным компонентом лекарственной терапии в послеоперационном периоде является назначение антибиотиков, десенсибилизирующих препаратов. При тяжелом течении заболевания назначают иммунокорректоры, проводят пассивную иммунизацию, коррекцию метаболических и гемодинамических нарушений, дезинтоксикационную терапию.
Одна из важных задач послеоперационного периода – своевременное купирование лактостаза. Мероприятия следует начинать еще во время операции, когда после обработки гнойного очага выполняют тщательное, но не грубое сцеживание молока. В послеоперационном периоде женщины сцеживают молоко сначала из здоровой железы, затем из больной через каждые 3 ч. Вопрос о более редком сцеживании молока решается только после купирования лактостаза и воспалительного процесса в молочной железе.
При мастите следует воздержаться от прикладывания ребенка к больной и здоровой молочным железам. Естественное вскармливание можно продолжить только после купирования воспаления и при отрицательном посеве молока на микрофлору. Показаниями к прерыванию лактации являются тяжелое или затяжное течение воспалительного процесса в молочной железе, двусторонний мастит, рецидивы заболевания, невозможность кормления ребенка молоком матери после ее выздоровления, настоятельная просьба матери прекратить лактацию.
Купирование лактации тугим бинтованием молочных желез крайне опасно, так как некоторое время еще продолжается продукция молока и всегда возникает лактостаз, а нарушение кровообращения в молочной железе способствует развитию тяжелых форм мастита. Купировать лактацию при мастите можно только после ликвидации лактостаза. Для купирования лактации назначают бромокриптин по 1 таблетке (2,5 мг) 2 раза в сутки во время еды через равные промежутки времени в течение 10–17 дней. При этом следует постепенно уменьшать суточное количество сцеживаний и к 5–7-му дню приема препарата сцеживание должно быть прекращено. Молоко при приеме бромокриптина непригодно для кормления ребенка.
Таким образом, терапия острого лактационного мастита должна быть комплексной, с учетом характера и локализации воспалительного процесса. Следует учитывать также психоэмоциональное состояние женщин в послеродовом периоде и функциональные особенности лактирующих молочных желез.
1. Муравьева Л.А., Александров Ю.К. Оперативное лечение лактационного гнойного мастита в сочетании с ГБО-терапией. Хирургия 1982; 5: 21–6.
2. Фогель П.И. Особенности клеточного и гуморального иммунитета при физиологически протекающей беременности. Акуш. и гин. 1980; 7: 6–9.
[youtube.player]Читайте также:


