Медицинская помощь при ревматизме
Основное клиническое проявление ревматизма, относящегося к системным заболеваниям соединительной ткани, при котором патологический процесс локализуется преимущественно в сердце. Ревматизм поражает чаще детей в возрасте 7—15 лет, реже встречается в дошкольном возрасте. Развитие заболевания связывают с р-гемолитическим стрептококком группы А, под воздействием которого в организме развиваются аутоимунные нарушения. Ревматизм протекает в виде атак (приступов), которые обычно развиваются через 1,5—2 нед после перенесенной острой носоглоточной инфекции: ангины, фарингита и др.
Клиническая картина. Начальными проявлениями заболевания являются слабость, недомогание, лихорадка, потливость, озноб и др. Изменения в сердце проявляются в виде миокардита, часто сочетающегося с признаками эндокардита, реже перикардита. При наличии признаков поражения всех трех оболочек сердца говорят о панкардите. Различают первичный и возвратный ревмокардит. Последний развивается на фоне повторных атак ревматизма, часто при наличии сформированных клапанных пороков сердца. Признаками миокардита являются расширение границ сердца, снижение звучности тонов, ритм галопа за счет появления дополнительного III тона, систолический шум на верхушке сердца, нарушения ритма сердца и проводимости, снижение сократимости миокарда и насосной функции сердца. Миокардит может сопровождаться нарушением кровообращения. Эндокардит протекает с поражением пристеночного, хордального и клапанного эндокарда. Прогностически неблагоприятным является клапанный эндокардит (вальвулит), который в 8—12 % случаев приводит к формированию пороков сердца. Эндокардит проявляется более грубым, чем при миокардите, систолическим шумом, который иногда имеет музыкальный оттенок. При эндокардите нередко выслушиваются диастолические шумы: мезодиастоли-ческий в проекции митрального и протодиастоличе-ский — аортального клапана. Наибольшие трудности для диагностики представляет перикардит, который при ревматизме встречается чаще, чем распознается. Наиболее характерными его признаками являются боли в области сердца, шум трения перикарда и изменения на ЭКГ в виде смещения кверху сегмента ST. При ревматизме возможны коронарит и аортит.
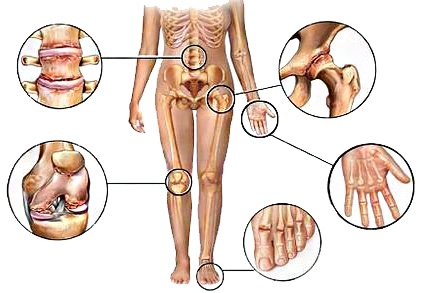
При ревматизме, помимо поражения сердца, в патологический процесс нередко вовлекаются другие органы и системы. К характерным его проявлениям относится суставный синдром, который сопровождается болями в суставах (артралгии) и отечностью периар-тикулярных тканей. Кожа над ними горячая на ощупь. Чаще поражаются средние и крупные суставы, при этом характерны летучесть болей и полная обратимость изменений. У 12—17 % больных наблюдается поражение нервной системы, которое чаще проявляется в виде хореи. Основными ее клиническими симптомами являются гиперкинезы, мышечная гипотония, координационные нарушения, сосудистая дистония и психопатологические симптомы, Примерно у 2—6 % больных определяется розовая сыпь в виде колец (ануляр-ная сыпь), которая располагается на коже туловища, внутренней поверхности конечностей и шеи. Сыпь не возвышается над поверхностью кожи и не сопровождается зудом. Редко отмечаются ревматические узелки — подкожные безболезненные плотные образования размером от просяного зерна до горошины, располагающиеся на разгибательной поверхности суставов, в области сухожилий, остистых отростков позвонков и затылочной части головы. Значительно реже при ревматизме поражаются легкие, печень, почки, органы пищеварения и др. В ряде случаев атака ревматизма начинается с появления резких болей в животе -— так называемого абдоминального синдрома.
Диагноз. Основывается на выявлении основных и дополнительных критериев. К основным критериям относят кардит, полиартрит, хорею, анулярную сыпь и ревматические узелки (абсолютные критерии Киселя—Джонса). Диагноз становится более вероятным при сочетании основных критериев с дополнительными, к которым принадлежат лихорадка, артралгии, ревматизм в анамнезе или наличие сформированного клапанного порока сердца, изменения лабораторных показателей: повышение СОЭ, лейкоцитоз, положительная реакция на С-реактивный белок, диспротеинемия, повышение уровня иммуноглобулинов и др. Учитываются при этом также данные ЭКГ, ФКГ, ЭхоКГ и рентгенологического исследования. Большое значение придается данным, подтверждающим стрептококковую инфекцию: повышенные титры стрептококковых антител, высевание из зева стрептококка группы А и недавно перенесенная носоглоточная инфекция.
С точки зрения определения тяжести и особенностей течения заболевания, тактики лечения и прогноза при ревматизме целесообразно уточнить степень активности воспалительного процесса и выраженность кардита, а также характер его течения. С учетом тяжести клинических симптомов поражения сердца, изменений лабораторных показателей и данных инструментальных методов исследования выделяют ревматизм с максимальной (III степень), умеренной (II степень) и минимальной (I степень) активностью процесса. Наиболее выраженные изменения в сердце и гуморальные сдвиги отмечаются при III степени, наименее существенные — при I степени активности ревматизма, при которой лабораторные показатели могут быть в пределах нормы, а изменения со стороны сердца минимальные.
В зависимости от тяжести поражения сердца различают слабо выраженный, умеренно выраженный и ярко выраженный ревмокардит. По степени выраженности клинических симптомов в начале атаки и их динамике в процессе лечения различают ревматизм с острым, подострим, затяжным, рецидивирующим и латентным течением. Острое течение характеризуется внезапным началом заболевания, высокой активностью процесса и выраженной клинической симптоматикой, которая претерпевает обратную динамику в течение 1,5—2 мес. При подостром течении, встречающемся наиболее часто, отмечается более медленное развитие клинических проявлений, они менее выражены. При этом наблюдаются умеренные изменения лабораторных показателей, которые, как и клинические проявления, нормализуются постепенно в течение 2—3 мес. Для затяжного течения, при котором ревматизм сначала может иметь острое или подострое течение, характерна медленная обратная динамика клинико-лабораторных показателей с их полной нормализацией в течение 4— 5 мес. В тех случаях, когда обострение ревматизма возникает при наличии признаков текущего ревмокардита, говорят о его рецидивирующем течении. О латентном течении ревматизма свидетельствует сформированный клапанный порок сердца при отсутствии других признаков ревмокардита и изменений лабораторных показателей.
Лечение. Осуществляют с учетом степени активности процесса, тяжести поражения сердца и степени нарушения кровообращения. Лечение проводят поэтапно: начинают в стационаре, продолжают в кар-диоревматологическом санатории и затем в амбулаторных условиях. Лечебно-профилактические мероприятия включают назначение адекватного режима двигательной активности и питания, применение лекарственных средств, направленных на борьбу со стрептококковой инфекцией и подавление активности воспалительного процесса. Режим назначают в зависимости от тяжести ревмокардита и степени нарушения кровообращения: строгий постельный, постельный, полупостельный или тренирующий. По мере улучшения клинического состояния больного, стихания активности процесса, при благоприятной динамике клинических признаков ревмокардита и уменьшении степени нарушения кровообращения режим больного постепенно расширяют. Одновременно проводят масса и лечебную гимнастику.
Среди лекарственных препаратов при лечении ревматизма основное место занимают нестероидныс противовоспалительные средства, из которых наиболм часто применяют ацетилсалициловую кислоту, ортофен (вольтарен), индометацин (метиндол), бруфен и др. Ацетилсалициловую кислоту назначают в первоначальной дозе из расчета 0,2 г на год жизни ребенка (в среднем 1,5—2,0 г) в сутки. Среднесуточная доза ортофена составляет 3 мг/кг, бруфена — 20—30 мг/кг. Дозу применяемого препарата постепенно снижают до полной отмены, длительность курса лечения зависш от динамики клинических симптомов и лабораторных показателей и обычно не превышает 1,5-2,5 мес. В качестве противовоспалительных средств используют также глюкокортикоиды. Показаниями для их применения являются максимальная активность ревматизма и ярко выраженный кардит, особенно пан-кардит. Их используют также при тяжелой, часто ре-фрактерной ЗСН у больных с клапанными пороками сердца даже при отсутствии признаков высокой активности процесса. Чаще применяют преднизолон в дозе 0,75—1,0 мг/кг в сутки с последующим ее снижением. Длительность курса лечения преднизолоном определяется динамикой клинико-лабораторных показателей и проявлений нарушения кровообращения. В среднем преднизолон используют в течение 1—2 мес.
В связи с ведущей ролью стрептококковой инфекции в развитии ревматизма большое значение приобретает применение антибиотиков пенициллинового ряда. Пенициллин назначают в течение 10—12 дней внутримышечно 2 раза в день. В зависимости от возраста ребенка доза колеблется от 750 000 до 2 000 000 ЕД. При на1ичии указаний на непереносимость препаратов пенициллинового ряда или возникновении аллергических реакций на их применение можно использовать эритромицин или олеандомицин внутрь. После завершения курса лечения пенициллином переходят на применение бициллина, который вводят внутримышечно. Бициллин-5 детям дошкольного возраста вводят в дозе 750 000 ЕД один раз в 10 дней, школьного -1 500 000 ЕД в 3 нед. Доза бициллина-1 для дошкольников составляет 600 000 ЕД раз в 10 дней, для школьников — 1 200 000 ЕД раз в 3 нед.
В стационаре проводят активную санацию хронических очагов инфекции: небных миндалин, кариозных зубов и др. Помимо этого, при необходимости назначают поливитамины, десенсибилизирующие средства, препараты, улучшающие обменные процессы в миокарде, и др.
Санаторный этап лечения больных ревматизмом предусматривает дифференцированное применение лечебного режима, продолжение применения нестероид-ных противовоспалительных препаратов, санацию очагов хронической инфекции, использование методов физиотерапии. В условиях санатория осуществляют периодический контроль за состоянием функции сердечно-сосудистой системы и динамикой лабораторных показателей. Больные продолжают получать бициллин в прежних дозах, что и в стационаре.
После выписки из санатория бициллинопрофилак-тику осуществляют под наблюдением кардиоревмато-лога по месту жительства. После первой атаки ревматизма ее проводят в течение 3 лет. При формировании порока сердца после первой атаки и возвратном ревмокардите бициллин с целью вторичной профилактики ревматизма используется в течение 5 лет подряд. Любые хирургические вмешательства (экстракция зуба, тонзиллэктомия, аппендэктомия и др.) у больных ревматизмом проводят под прикрытием пенициллина, который вводят внутримышечно за 1—3 дня до операции и в течение 7—10 дней после нее. Кардиорев-матолог в условиях поликлиники осуществляет подробный осмотр больных ревматизмом не реже 1 раза в 6 мес, при этом производят анализ крови и регистрацию ЭКГ.
Основой первичной профилактики ревматизма является раннее выявление больных с острой стрептококковой инфекцией (ангина, фарингит, скарлатина) и их своевременное лечение, которое проводят пенициллином в течение 8—10 дней. Важное значение приобретает также санация хронических очагов инфекции.
Прогноз. В последние годы значительно улучшился. Благодаря комплексным лечебно-профилактическим мероприятиям, проводимым на всех трех этапах (стационарном, санаторном и поликлиническом) наблюдения за больными, значительно уменьшилась частота рецидивирующего и латентного течения ревматизма, реже формируются клапанные пороки сердца и уменьшилось число детей с тяжелыми проявлениями нарушения кровообращения. В связи с этим смертность при ревматизме существенно снизилась.



Люди много веков назад уловили связь между тяжелыми простудами, ангинами и последующим возникновением проблем с суставами и общим недомоганием. Однако научное изучение ревматизма началось только с конца XIX века. Сегодня уже ясно – это поражение всей соединительной ткани, которая имеется в организме, и воспаление связано с нашим собственным иммунитетом.
Считается, что острая ревматическая лихорадка наиболее часто бывает у детей школьного возраста, хотя возможен ревматизм у взрослых. Обычно это лица 18 - 25 лет. Воспалительный процесс возникает в соединительной ткани, составляющей каркас внутренних органов, покрывающей суставные поверхности костей и формирующей клапаны сердца. Причиной болезни считают изменения в иммунной системе, которые запускает особый микроб – бета-гемолитический стрептококк А-группы. Причем ревматизм развивается не у всех, кто переболел стрептококковыми ангинами, скарлатиной или фарингитом, а только у части людей, имеющих наследственную предрасположенность.
При ангине токсины бактерий, а затем и антитела, которые организм вырабатывает в ответ на инфекцию, поражают волокна соединительной ткани в сердце, провоцируя воспаление внутренней оболочки сердца – эндокардит, или сердечной мышцы – миокардит. Кроме того, поражаются сердечные клапаны.
Помимо сердца, антитела, которые производит иммунная система, атакуют хрящи и связки в суставах, волокна соединительной ткани в сосудах, почках. Кроме этого, антитела повреждают и нервную систему. Такой процесс развивается, если у иммунной системы изначально есть дефект, то есть человек генетически предрасположен к ревматизму.

Симптомы ревматизма у взрослых
Ожидать первые признаки болезни можно через 2 - 3 недели после острой ангины, скарлатины или фарингита, которые вызваны стрептококком. Важно подчеркнуть, что симптомы ревматизма у взрослых начинаются не с поражений суставов или сердца, а с приступа лихорадки. На фоне общего нарушения самочувствия, слабости и разбитости температура повышается от 37 до 38,5 - 39 °С, сопровождается сильным ознобом и обильным потом.
Температура может держаться до 5 суток, и на фоне нее воспаляются суставы – они отекают, кожа над ними краснеет, возникает боль, которая не утихает даже в покое. Чаще всего повреждаются симметрично оба колена, либо голеностопные, плечевые или локтевые суставы. Но воспаление быстро переходит с одних суставов на другие – пару дней болят колени, затем локти, затем голеностопы. Причем после приема противовоспалительных препаратов боль и воспалительный процесс быстро исчезают. По мере снижения температуры утихает и артрит.
Некоторые пациенты отмечают на коже сыпь в виде розовых колец (эритема), которая не зудит и быстро проходит. В редких случаях в области затылка или воспаленных суставов могут возникать узелки под кожей, похожие на зернышки риса или горошины.

Ключевое проявление ревматизма – это серьезные поражения сердца (кардиты). От того, насколько сильно поражены оболочки сердца, клапаны и крупные сосуды, во многом зависит дальнейший прогноз для больного. Возможен:
-
эндокардит – воспаление внутренней выстилки сердца и клапанов;
миокардит – это поражение самой сердечной мышцы;
панкардит – когда в той или иной степени страдают все оболочки сердца.
Основные проявления – сердцебиение (тахикардия) и боль в области сердца, имеющая ноющий, щемящий или колющий характер. На фоне боли возникает одышка при малейшей нагрузке, аритмии (нарушения ритма). Почти у 1/4 больных, особенно при несвоевременном лечении, формируется порок сердца, так как воспалительный процесс разрушает сердечные клапаны.
По словам врача-невролога высшей категории Урюпинской ЦРБ Евгения Мосина, ревматизм затрагивает и нервную систему, у неврологов есть даже отдельный термин для описания болезни – нейро-ревматизм. Повреждения нервной системы возможны как в период ревматической лихорадки (из-за острых нарушений мозгового кровообращения, психозов или ревматического невроза), так и спустя некоторое время, из-за воспалительного процесса соединительнотканных элементов в нервной системе (миелиты, энцефалиты или невриты).
Самое частое неврологическое проявление ревматизма – это хорея (поражение подкорковых центров мозга, отвечающих за движения). Для этой патологии характерны подергивания рук и ног, имеющие хаотичный характер. Из-за сокращения мышц на лице возникает ощущение, что человек гримасничает, хотя он не контролирует эти действия. Может нарушаться внятность речи, страдает почерк, сложно держать в руках столовые приборы. В среднем, симптомы, как отмечает Евгений Юрьевич, сохраняются до трех месяцев.

НА ПОМОЩЬ ПРИДЕТ
Спецмазь Пчелиная идеально подойдет при боли в позвоночнике, травмах и повреждениях кожи. В его составе только натуральные и экологически чистые экстракты и масла лекарственных растений. Они быстро успокаивают, мазь хорошо разогревает, тем самым снимая все отеки и воспаления. Бальзамом можно растирать тело в области позвоночника и суставов, он предохраняет кожу от сухости и потери эластичности.
При ссадинах, царапинах и трещинках мазь оказывает бактерицидное действие за счет эфирного масла сибирской пихты в составе препарата.
Длительность острой ревматической лихорадки длится до 6 - 12 недель. В этот период процесс воспаления проходит последовательные стадии развития, от обратимых начальных изменений до тяжелых, фатальных осложнений.
Самое неприятное при ревматизме то, что после затухания процесса, в первые 4 - 5 лет ремиссии, возможны новые вспышки воспаления. Они связаны с повторными эпизодами микробных ангин и фарингитов.
Этиология
Классификация ревматизма
Клиника и диагностика
В типичных случаях заболевание развивается через 12 недели после перенесенной ангины или другой инфекции. Повышается температура тела (до субфебрильной), возможна потливость. Наиболее частым органным проявлением ревматизма является воспалительное поражение оболочек сердца.
Ревматический миокардит у взрослых протекает, как правило, нетяжело. Жалобы незначительные. Это умеренные боли или неприятные ощущения в области сердца, легкая одышка при нагрузках, реже - сердцебиение или перебои. Размеры сердца вначале нормальные, затем расширяются (чаще влево, реже - диффузно). При аускультации I тон приглушен, иногда возникает III или IV тон.
Довольно часто на верхушке и в зоне проекции митрального клапана выслушивается мягкий систолический шум мышечного происхождения. Артериальное давление нормально или умеренно снижено. Как правило, наблюдается тахикардия, реже - брадикардия Диагноз подкрепляется электрокардиографическими данными: удлинение P-Q более 0,2 с, изменения зубца Р (уплотнение, уширение, зазубренность) и комплекса 0RS, а также смещение сегмента S-T и изменения зубца Т (плоский, двухфазный). Реже регистрируются экстрасистолия, атриовентрикулярная блокада II-III степени, внутрижелудочковая блокада, узловой ритм. Недостаточность кровообращения развивается редко.
Гораздо тяжелее протекает исключительно редко встречающийся в настоящее время у взрослых диффузный ревматический миокардит. Он проявляется бурным аллергическим поражением миокарда с ярко выраженным его отеком и нарушением функции. У больных наблюдаются одышка, ортопное, постоянные боли в области сердца, учащенное сердцебиение, бледная синюшность, набухание шейных вен.
Сердце значительно увеличено за счет всех отделов, тоны резко приглушены, появляются III тон и мягкий систолический шум. Пульс учащен, слабого наполнения, артериальное давление понижено. На ЭКГ резкое снижение вольтажа всех зубцов, увеличение систолического показателя, смещение сегмента S-T, изменения зубца Т, часто атрио-вентрикулярная блокада II, III степени. Характерно развитие тяжелой сердечной недостаточности.
Исходом ревматического миокардита (при отсутствии раннего активного лечения) является миокардический кардиосклероз - очаговый или диффузный. Очаговый кардиосклероз может проявляться только нарушением ритма (чаще экстрасистолия) и атрио-вентрикулярной проводимости. При диффузном кардиосклерозе отмечаются ослабление верхушечного толчка, приглушение тонов (особенно I), систолический шум; физическая нагрузка может вызвать декомпенсацию.
Ревматический эндокардит ввиду скудности симптоматологии трудно диагностируется, поэтому обычно определяют ревмокардит, понимая под этим термином сочетание поражения миокарда и эндокарда. Тем не менее, всегда следует стремиться выявить признаки поражения эндокарда как можно раньше. Симптомы эндокардита более отчетливо проявляются по мере стихания явлений миокардита.
Существенным признаком эндокардита является четкий (нередко грубый) систолический шум при достаточной звучности тонов и отсутствии выраженного поражения миокарда, он усиливается при перемене положения тела и при нагрузках. Достоверным признаком эндокардита является изменчивость уже существующих шумов или возникновение новых при неменяющихся границах сердца.
Преходящие дистолические шумы, выслушиваемые в начале ревматической атаки над верхушкой, нередко также связаны с эндокардитом. Особенно доказательным признаком эндокардита (полулунных клапанов аорты) считают появление протодиастолического шума над аортой. Следует помнить, что больные, у которых эндокардит является единственным проявлением ревматизма, в течение длительного времени сохраняют хорошее самочувствие и трудоспособность.
Ревматический перикардит встречается довольно редко, как правило, в сочетании с эндомиокардитом. Сухой перикардит проявляется болями в области сердца, шумом трения перикарда, характерными электрокардиографическими изменениями (конкордатное смещение сегмента S-T вверх, затем появление отрицательного зубца Т).
Прогноз благоприятный. Выпотной перикардит сопровождается появлением одышки, увеличением размеров сердца (характерна форма трапеции), глухостью тонов, малым пульсом, низким АД повышением венозного давления, набуханием шейных век На ЭКГ - снижение вольтажа комплекса QRS. Исходом может быть констриктивный перикардит с тяжелой сердечной недостаточностью.
Ревматические поражения сосудов - артерииты, флебиты, поражения капилляров -весьма частая локализация ревматического процесса. Ревматические артерииты - основа клинических проявлений ревматических висцеритов (нефрита, пневмонии, энцефалита и т. д.).
Поражение суставов остается весьма частым (полиартрит - у 50%, артралгия -у 30% больных) и ярким проявлением ревматизма. Характерны симметричное поражение крупных суставов и летучесть артритов, а также их полная обратимость даже без лечения. Теперь нередко встречаются артралгии без объективных изменений суставов. Мышцы и кожа поражаются редко, причем ревматические узелки и кольцевая эритема считаются патогномоничными признаками ревматизма.
Иногда наблюдаются ревматические поражения центральной нервной системы, которые проявляются признаками энцефалита и менингита (у детей - картиной малой хореи). Возникают они, как правило, на фоне других симптомов ревматизма и довольно быстро купируются антиревматическими средствами. Ревматические заболевания глаз - ириты, иридоциклиты, склериты - встречаются очень редко.
Дифференциальную диагностику проводят с учетом следующих заболеваний.
Острый ревматоидный артрит (в случаях, когда заболевание начинается с поражения крупных суставов). В отличие от ревматизма характеризуется тем. что по мере обратного развития общих явлений преобладает суставной синдром, причем довольно быстро появляются атрофия мышц и контрактуры пораженных суставов, повышение СОЭ отличается особой стойкостью, титры противострептококковых антител нормальные, в крови обнаруживают ревматоидный фактор, позже выявляются рентгенологические признаки поражения суставов (остеопороз и др.). признаки кардита исключительно редки.
При инфекционно-аллергическом полиартрите отсутствует поражение сердца, кожи, центральной нервной системы и т. д.
Инфекционному (инфекционно-аллергическому) миокардиту присущи связь с инфекцией и изолированное поражение миокарда (упорная кардиалгия, глухость тонов сердца, увеличение размеров сердца, изменения электрокардиограммы, отсутствие признаков поражения клапанного аппарата).
Нейроциркуляторная дистония кардиального типа характеризуется многообразием жалоб (боли в области сердца, сердцебиения и т. п.) и отсутствием объективных (в том числе инструментальных) признаков поражения сердца.
Лечение
Заключается в применении этиотропных, противовоспалительных средств, а также в действиях, направленных на восстановление иммунологического гомеостаза, организации рационального сбалансированного питания, адаптации к физической нагрузке. Лечение активного ревматизма осуществляют в стационарных условиях. В зависимости от тяжести патологического процесса назначают строгий постельный или полупостельный режим.
Рекомендуют ограничить поваренную соль и отчасти углеводы (считают, что они усиливают сенсибилизацию и воспалительные процессы в организме); количество белка целесообразно увеличить (до 2 г на 1 кг массы тела); пища должна содержать достаточное количество жиров, витаминов и калия.
Прогноз
При ревматизме определяется состоянием сердца. Одним из главных прогностических критериев является степень обратимости ревмокардита. Наиболее неблагоприятен непрерывно рецидивирующий ревмокардит. Возраст больного имеет большое значение: у детей заболевание протекает тяжелее и чаще заканчивается формированием порока сердца. Как правило, развитие порока происходит в течение первых трех лет от начала заболевания.
Существуют болезни, которые постоянно о себе напоминают. К ним относится ревматизм. Это группа различных патологий, характеризующихся болезненными ощущениями в костно-мышечной системе: мышцах, суставах, сухожилиях, костях.

Заболевание ухудшает качество жизни. Люди с воспалительным ревматизмом в два раза чаще имеют инсульт. Нужно научиться противостоять этому заболеванию.
Что такое ревматизм суставов?
Ревматизм — это реактивное заболевание после заражения стрептококками группы А (классификация Лэнсфилда). Через одну-три недели после заражения происходит бактериальное воспаление различных систем органов. Компоненты стрептококковой мембраны, некоторых типов белка M, действуют как антиген и стимулируют продуцирование антител.
Однако антигены стрептококков сходны по структуре с собственными белками организма. Образовавшиеся антитела реагируют на эндогенные структуры и вызывают воспаление.
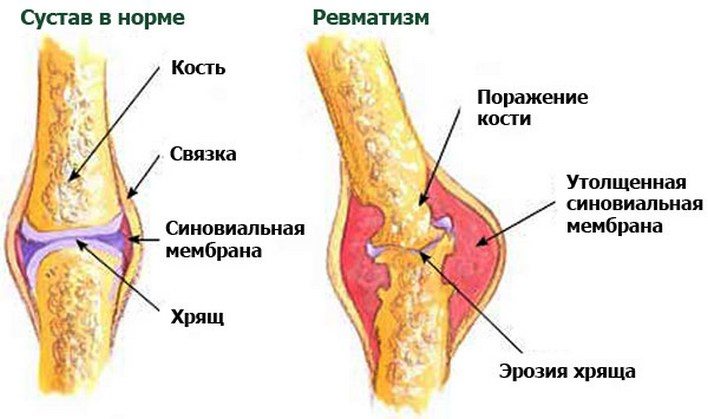
Причины развития ревматизма
Основные причины заболевания у взрослых и детей одинаковы:
- неполноценное питание;
- пониженный иммунитет;
- наличие стрептококковой инфекции (скарлатина, фарингит, тонзиллит и ряда других);
- переохлаждение организма;
- наследственная предрасположенность;
- отсутствие физических упражнений;
- переутомление.
Заболеванию подвержены подростки в возрасте от 7 до 15 лет, в три раза чаще болеют девочки, которые переболели заболеваниями лор органов (синусит, гайморит, фронтит, ангина) или стрептококковой инфекцией.
Стадии развития и виды ревматизма
Заболевание чаще обостряется весной и осенью.
Существует три стадии активной фазы ревматизма:
- Минимальная (I степень), симптомы можно увидеть только при диагностике на ЭКГ и ФКТ. При исследованиях показатели лишь слегка отклонены от нормы.
- Умеренная (II степень). Наблюдаются повышенная температура, выявляются все симптомы кардита, появляются боли в суставах, слабость, быстрая утомляемость.
- Максимальная (III степень). Наблюдается острая и подострая фаза болезни, встречаются все симптомы болезни, возможные осложнения. Грамотно составленная программа лечения предотвращает острую форму болезни и осложнения кардиосклероз — и порок сердца.
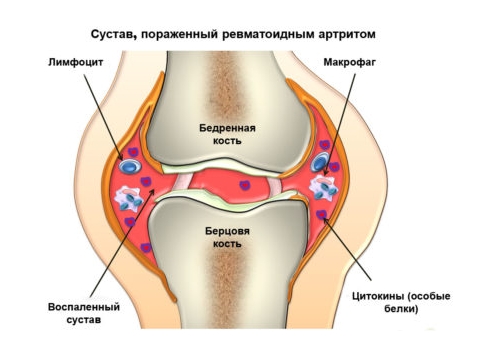
Болеют в основном дети от 7 до 15 лет. Он исключителен до 3 лет и редко встречается после 30 лет. Возникновение ревматической лихорадки через 2-3 недели после ангины, назофарингита или синусита, который не лечился.
Симптомы: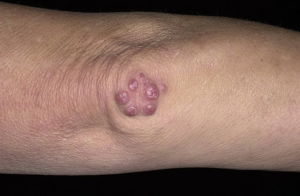
- Большая бледность, когда анемия.
- Высокая температура, сопровождающаяся сильным потоотделением, болями в теле, ознобом.
- Горячие и болезненные суставы.
- Увеличенный объем сустава.
- Регрессия боли без осложнений.
- Иногда под кожей и в области пораженных суставов появляются узелки Мейнета.
- Появление пятен на коже (макулопапулы — слегка заметные пятна).
- Частая боль в животе с гепатомегалией (увеличение объема печени) или ревматическим перитонитом.
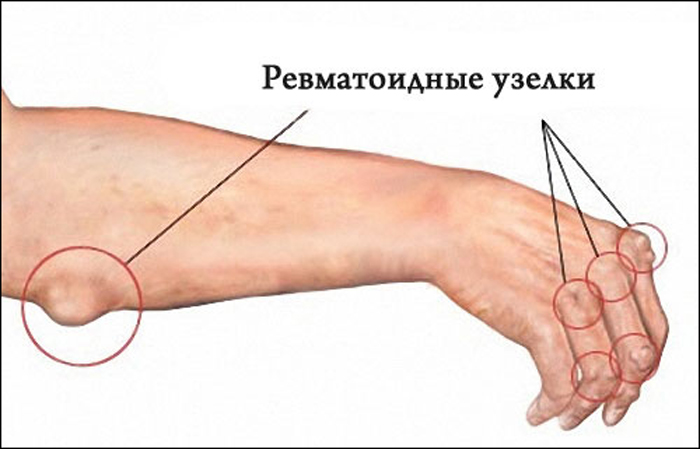
Ревматизм в основном поражает колени, запястья, лодыжки и характеризуется сильной и кратковременной болью в суставах. Мигрирующие боли переходят, через несколько дней, от одного сустава к другому.
Летучий ревматизм провоцируется такими факторами:
- Молодой возраст.
- Генетические факторы.
- Социально-экономические факторы.
- Возникновение стрептококковой эпидемии в местах скопления людей: школе, армии.
Лечится антибиотиками и кортикостероидами по назначению врача.
Ревматизм, который сохраняется в течение времени, проходит с приступами и периодическими обострениями — называется хроническим. Хроническое воспаление развивается в течение длительного периода времени и может быть вызвано аутоиммунным заболеванием, при котором иммунная система атакует хрящ.
Наиболее часто болеют:
- пожилые люди с избыточным весом;
- женщины после менопаузы;
- спортсмены, которые интенсивно используют суставы.
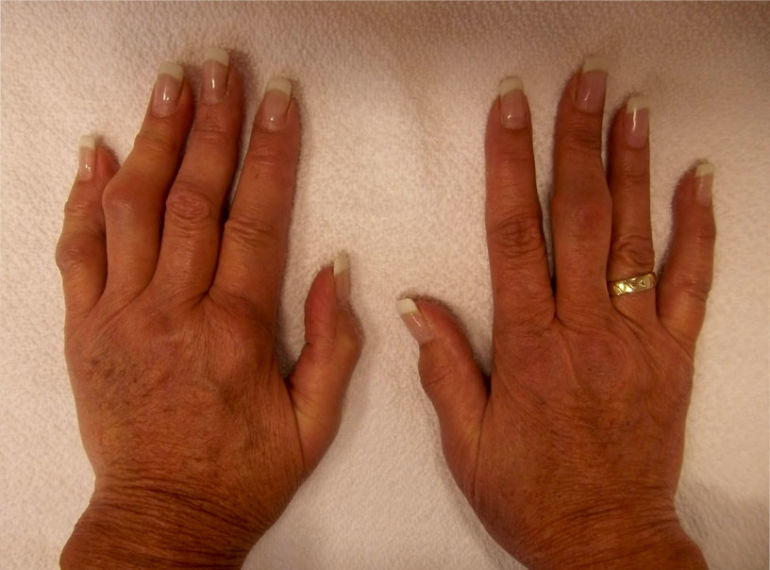
Воспаление тканей вокруг сустава вследствие травмы или чрезмерного стресса может быть причиной воспаления мышц, сухожилий, связок вокруг сустава.
Острая фаза развивается через 1-3 недели после перенесенного инфекционного заболевания.
Симптомы:
- боли в суставах;
- повышенная температура тела;
- головные боли;
- гипергидроз;
- слабость;
- быстрая утомляемость.
Диагностика
Диагностика проводится с помощью обычного медицинского обследования, в котором врач задает вопросы пациенту:
- о продолжительности боли;
- о характере боли, какие суставы затронуты;
- как проявляется боль при обследовании суставов.
В зависимости от местоположения боли и симптомов, проводятся дополнительные исследования:
- Анализ крови.
- МРТ.
- Ультразвуковое сканирование.
- Компьютерная томография.
- Анализ жидкости в суставе, на наличие бактерий или затвердевших кристаллов.
При активной фазе ревматизма, наблюдается:
- повышенное СОЭ;
- умеренный лейкоцитоз со сдвигом влево;
- анемия.
Диагноз ставится на основании истории болезни, физического осмотра, лабораторных исследований, а также рентгеновских лучей рук и ног.
Какой врач лечит ревматизм?
Когда суставы заставляют вас страдать, обратитесь к врачу-терапевту. Этот врач в случае необходимости направит к разным специалистам: ревматологу, физиотерапевту или травматологу. По мере того как тело стареет, организм меняется, с годами меняется структура костей и мышечная масса.
Ревматизм у детей и взрослых лечат врач кардиолог-ревматолог.
Признаки и симптомы ревматизма
Ревматизм является общим термином для болезней, которые могут влиять на суставы, кости, сухожилия, мышцы, соединительную ткань, а иногда и внутренние органы.
Существует множество различных форм, которые отличаются: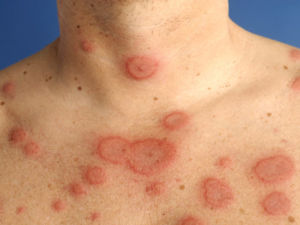
- продолжительностью возникновения боли;
- местом локализации боли;
- количеством пораженных суставов;
- продолжительностью симптомов;
- другие связанные симптомы (пищеварительный тракт, кожа, глаза и т. д.).
Основные причины:
Лечение ревматизма у взрослых
Больному назначается постельный режим, полноценное питание. Этиологическое или этиотропное лечение – это ликвидация очагов стрептококковой инфекции. Пенициллинотерапию проводят в течение двух недель. Патогенетическое лечение — стероидные и нестероидные противовоспалительные препараты и лекарства.
Успех лечения зависит от правильного плана лечения. Для лечения показано назначение обезболивающих.
Для облегчения боли используют анальгетики:
- Аспирин.
- Парацетамол.
- Ибупрофен.
Нестероидные противовоспалительные препараты используются для устранения боли и воспаления соединительной ткани в виде мазей и таблеток:
Миорелаксанты центрального действия:
- Толперизон.
- Баклофен.
- Дитилин.
Основная цель антибиотиков — подавление стрептококковой инфекции. Для этого применяют препараты группы пенициллина и антибиотики широкого спектра действия (Эритромицин, Ампициллин). Терапия не менее одной недели проводится по определенной схеме в стационарных условиях.
В дальнейшем, в течение 5 лет проводится профилактика рецидива, а также осложнений по назначению врача препаратами последнего поколения:
- Бициллин — 3 показан, при обострениях заболевания.
- Бициллин — 5 показан, для профилактики рецидивов заболевания.
- Пенициллин.
Необходимо очень внимательно отнестись к лечению инфекций. Лучше не игнорировать, необходимость принимать антибиотики по схеме и протоколу, прописанному врачом. Они могут сохранить вас от пагубных последствий.
Они используются при аутоиммунных заболеваниях, связанных с образованием антител, которые атакуют собственное тело, а не защищают его от микробов:
- Меркаптопурин.
- Азотиоприн.
- Лейкеран.
Хондопротекторы способствуют лечению суставов :
- Глюкозамин.
- Артрон.
- Алфлутоп.
Кортикостероидные гормоны назначаются при выраженном болевом синдроме и активном воспалительном процессе:
- Преднизолон.
- Дипроспан.
- Гидрокортизон.
- Целестон.
Хирургия: протез коленного сустава — заменяется слишком поврежденный остеоартритом сустав. Это происходит тогда, когда человек не может выпрямить сустав и других способов, кроме оперативного вмешательства не существует.
Важная поддержка для пациентов с ревматизмом — физиотерапия. В случае воспалительного ревматизма сеансы физиотерапии могут уменьшить боль и облегчить страдание пациентов. Все больше и больше практики используют новые методы для лечения воспалительной боли.
Физиолечение активно применяют вместе с другими методами лечения. С целью реабилитации пациентов ревматологические службы предлагают студии со специальными тренажерами, где учат справляться с жизненными трудностями. Тренажеры является частью терапевтического обучения пациента и важным шагом в лечении ревматизма.

Существует несколько санаториев, которые предлагают стандарты лечения пациентам страдающим ревматизмом. Лечится ревматизм в санаториях Кисловодска и Крыма.
В санаториях пациенты могут получить оздоровительные процедуры: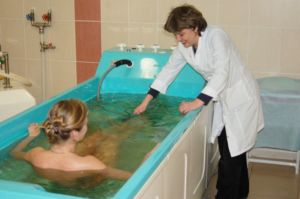
- кислородные и хлоридно-натриевые ванны;
- радоновые, сухие углекислые, сероводородные ванны — назначают больным с ревмокардитом;
- криосауна — камеры на медицинском жидком азоте;
- бальнеогрязелечение;
- магнитотерапия;
- диадинамотерапия — лечение электрическим током;
- биоптрон — светотерапия.
Если ребенок перенес стрептококковой инфекции, и появились первые симптомы боли в суставах, спешите к врачу. А если генетическая предрасположенность, то диагностику нужно провести, даже если признаков проблем с суставами еще нет.
Лечение детского ревматизма проводится в стационаре медикаментозными способами, при строгом двухнедельном постельном режиме. Следующие две три недели не строгий постельный режим. Рекомендуются настольные игры и дыхательная гимнастика.
Для лечения детей используют медикаменты:
- Кортикостероидные гормоны (Преднидозолон, Триамсолон);
- НПВП (Вольтарен, Индометацин);
- Иммунодепрессанты (Делагил, Хлорбутин).
Бициллин – 5 показан для профилактики ревматизма у детей во время ремиссии, а также в качестве противорецидивной терапии.
Как лечить ревматизм народными средствами?
Народная медицина предлагает большой спектр вариантов для лечения в домашних условиях:
- Для лечения подагры и ревматизма хорошо помогают компрессы из свежих листьев болиголова. Обдать кипятком свежие листья, прикладывать на больное место, для снятия боли накрыв пищевой пленкой и повязкой.
- Лечат ревматизм укусами пчел: метод заключается в том, чтобы приложить пчелу, чтобы ужалила больное место. В первый день нужно 1 пчела. Через сутки — уже 2 пчелы. Укус делают на 4-5 сантиметров в сторону от первого места. Через день берут 3 пчелы. И так до пяти. Затем нужно сделать двухдневный перерыв и повторить в обратном порядке: 5, 4, 3, 2,1.
- Возьмите 30 грамм листьев желтой акации, 200 мл водки. Настоять течение 7 дней. Принимать по 1 ч. л. 3 раза в день.
- Возьмите 20 грамм вяза, залейте стаканом кипятка. Кипятить на медленном огне 10 минут. Затем оставить на 3 часа. Настойку принимают по 1 ст. л. 4 раза в день.
- Возьмите 2 ст. л. свежих цветов одуванчика, добавьте 2 ст. л. сахара. Настоять в прохладном темном месте на 8-9 дней, затем отожмите сок. Принимать 3 раза в день по 1 ч. л.
Николай Мазнев в своем лечебнике собрал множество рецептов для избавления от ревматизма:
- Основной терапией воспалительного ревматизма в период ремиссии является курс талассотерапии.
- Снизят боль суставов активные упражнения в горячей воде.
- Анкилозирующий спондилит поражает в основном крестцово-подвздошный сустав и позвоночник. Постепенно позвоночник теряет гибкость, страдают в основном мужчины. Показаны морские грязи.
- Периартрит чаще поражает бедренные и плечевые суставы. Вызывает скованность и боль. Восстанавливает функции: физические упражнения и подводный гидромассаж душем.
Питание при ревматизме
При ревматизме показана диета No 15.
В период обострения рекомендуется исключить:

- бобы и горох;
- мясные бульоны;
- шпинат;
- грибы;
- щавель.
Рекомендуется кушать:
- овощи и фрукты;
- яйца;
- сыр;
- мясо и рыбу можно кушать в отварном и тушеном виде.
Профилактика
В целях профилактики ревматизма необходимо:
- принимать витамины: В1, В6, В12, С, Р и полноценно питаться.
- закаливать организм и повышать иммунитет;
- вовремя лечить инфекционные заболевания, своевременное лечение ЛОР-органов и зубов;
- соблюдать гигиену;
- не переохлаждаться.
Лечение ревматизма в Китае и Израиле
В Китае ревматизм лечат комплексным подходом к оздоровлению всего организма. Самыми распространенными методами являются: лечение травами, иглоукалывание, массаж.
Лечение ревматизма в клиниках Израиля базируется на использовании даров Мертвого моря и гомеопатическими препаратами. Однако без традиционных схем терапии обойтись нельзя, поэтому израильские врачи используют разные комбинации лекарств в сочетании с плазмоферезом и иммуномодуляторами.

Заключение
Для того чтобы не было ревматизма: важно вести здоровый способ жизни и своевременно проходить диагностику. От скорости обращения к врачу зависит объем усилий, которые придется приложить для ликвидации недуга. Не нужно волноваться, лечение от ревматизма проводится успешно, особенно при своевременном обращении в поликлинику. Заболевание необходимо вовремя лечить, иначе человек может стать инвалидом.
Читайте также:


