Медикаменты при эндопротезировании сустава

Эндопротезирование коленных и тазобедренных суставов широко используется при лечении остеоартрита в тех случаях, когда консервативная терапия оказывается неэффективной. У большинства больных эндопротезирование позволяет купировать боль и восстановить функцию сустава. Однако примерно 20% пациентов продолжают испытывать хроническую боль в области операции. В настоящем обзоре рассматриваются вопросы эпидемиологии и патогенеза хронической послеоперационной боли, а также возможности ее предупреждения.
Эндопротезирование коленных и тазобедренных суставов — наиболее популярный в мире метод хирургического лечения остеоартрита (ОА). ОА — распространенное прогрессирующее заболевание суставов, оно характеризуется хронической болью, потерей качества жизни и неизбежной инвалидизацией.
К сожалению, современные методы консервативной терапии, включающие:
- применение обезболивающих препаратов,
- медленнодействующих противовоспалительных средств (МДПВС, хондропротекторы),
- локальные инъекции глюкокортикоидов (ГК),
- гиалуроновой кислоты (ГлК),
- обогащенной тромбоцитами плазмы (ОТП),
- большое число физиотерапевтических методов.
Далеко не всегда приводят к успеху и тормозят развитие болезни.
Следует учесть, что выраженная клиника ОА, которая становится причиной обращения к ревматологу или хирургу-ортопеду, часто развивается на тех стадиях заболевания, когда уже имеются выраженные структурные изменения и добиться кардинального улучшения состояния пациента с помощью лекарств уже невозможно.

В том случае когда консервативная терапия малоэффективна, сохраняется выраженная боль и есть серьезное нарушение функции сустава, показано проведение хирургической коррекции.
Россия быстро догоняет ведущие западные страны по хирургической активности при ОА: у нас делают около 180 тыс. подобных операций в год. Отработанная техника операций, использование современных высокотехнологичных эндопротезов и методов их фиксации, активная программа профилактики периоперационных хирургических осложнений (септических, тромбоэмболических и др.) делают ТЭКС и ТЭТБС эффективными и относительно безопасными методами лечения ОА.
Более 80% пациентов довольны исходом операции.
К сожалению, здесь есть определенные проблемы, и одна из главных, которая привлекает в последнее время активное внимание мирового медицинского сообщества, — это послеоперационная боль (ПОБ). Когда пациент направляется на операцию эндопротезирования, он рассчитывает получить облегчение страданий.
Каждый случай ПОБ — это инвалидизированный пациент с катастрофическим снижением качества жизни, разочарованный в современной медицине. Необходимость приема анальгетиков, реабилитации и социальной поддержки приводит к значительным финансовым потерям. По данным, 41% продолжали прием неопиоидных анальгетиков (преимущественно НПВП), а 23% — опиоидов. Эти цифры убедительно показывают, как много пациентов имеют ПОБ и нуждаются в серьезном контроле болевых ощущений.
Что является причиной развития ПОБ? По современным представлениям, патогенез этого сложен и имеет много компонентов. Их можно разделить на три большие группы:
- связанные с хирургическими осложнениями;
- связанные с сопутствующей патологией;
- связанные с исходно имеющейся хронической болью.
Первая группа причин определяется ошибками и проблемами при проведении хирургического вмешательства. К ним относятся нестабильность эндопротеза, подпротезный перелом кости, а также септические осложнения. Частота осложнений эндопротезирования может возрастать у лиц пожилого возраста с избыточным весом, выраженной коморбидностью, системными заболеваниями и иммунодефицитом. Ухудшить результаты оперативного лечения может гетеротопическая оссификация (ГО) — процесс массивного отложения кальцинатов в мягких тканях (мышцах, связках, фасциях), что может вызвать ограничение движений и боль в области эндопротеза. Причина этого осложнения до конца не выяснена. Предполагают, что его развитие связано с грубыми манипуляциями, приводящими к повреждению мягких тканей, формированию гематом, воспалительной реакции и активации факторов роста.


Большое значение в развитии ПОБ придается метаболическим нарушениям, и прежде всего ожирению. Это серьезная коморбидная патология, оказывающая значительное влияние на развитие и прогрессирование ОА, особенно коленных суставов. Без сомнений, ожирение следует рассматривать как один из основных факторов риска ПОБ. С одной стороны, избыточный вес существенно повышает нагрузку на прооперированный сустав и сопряженные структуры, провоцируя биомеханические нарушения и повреждение элементов связочного аппарата, с другой — избыточная жировая ткань является мощным источником системной воспалительной активности. Нарушение кровоснабжения и токсическое действие свободных жирных кислот приводит к некробиотическим изменениям и массивным некрозам адипоцитов. Это, в свою очередь, приводит к гиперпродукции провоспалительных цитокинов жировой ткани — адипокинов и активации макрофагов, сопровождающейся синтезом ФНО-α, ИЛ-1β, ИЛ-6 и других цитокинов, а также системным повышением концентрации СРБ. Системное воспаление оказывает негативное влияние на репарацию тканей после хирургического вмешательства, провоцирует неоангиогенез и рост остеофитов. Ожирение ассоциировалось с худшим функциональным исходом и развитием ПОБ.
Третья причина, ассоциирующаяся с серьезным риском развития ПОБ, — уже существующая хроническая боль. Хорошо известно, что боль при ОА может персистировать месяцами и годами, принимая характер хронической. При этой патологии причиной стойких болевых ощущений становится не только периферическое повреждение (изменения ткани сустава — синовит, остеит, разрушение хряща и окружающих структур), но и изменения самой болевой системы.
Длительное возбуждение ноцицепторов приводит к нейропластическим процессам на уровне нейронов задних рогов спинного мозга и вышележащих отделов болевой системы. При этом возникает феномен центральной сенситизации (ЦС), при котором существенно снижается болевой порог. В этой ситуации даже небольшое периферическое раздражение может приводить к появлению интенсивной боли.
ЛЕЧЕНИЕ
Один из основных методов профилактики ПОБ — эффективное обезболивание в преди послеоперационном периоде. Даже при наличии центральной составляющей боли уменьшение периферической ноцицептивной стимуляции способно оказать позитивное влияние на выраженность хронической боли. По мнению ведущих экспертов, успех обезболивания зависит от мультимодального подхода: использования средств, воздействующих на разные звенья патогенеза боли. Это положение представлено в недавно опубликованных рекомендациях по периоперационному обезболиванию при эндопротезировании корейского (KKRR) и испанского (SECOT-GEDOS) обществ хирургов-ортопедов.
В обоих документах, кроме применения эпидуральной и локальной анестезии, опиоидов и центральных анальгетиков, настоятельно рекомендуется применение нестероидных противовоспалительных препаратов (НПВП).
НПВП широко используют при лечении ОА. Блокируя фермент циклооксигеназу-2, они предупреждают образование простагландина Е2, который играет ключевую роль в формировании периферической и центральной сенситизации. НПВП подавляют локальное воспаление, вызывающее постоянную активацию ноцицепторов. Кроме этого, НПВП способны блокировать развитие неоангиогенеза и гетеротопической оссификации — важных механизмов, участвующих в формировании ПОБ. Участие ЦС в развитии ПОБ предполагает использование в комплексной программе обезболивания после ТЭКС и ТЭТБС препаратов, влияющих на центральные механизмы формирования боли. Так, имеются данные о повышении уровня анальгезии и снижении потребности в опиоидах у пациентов, получавших в периоперационном периоде габапентиноиды и дулоксетин.
Принципиальное значение в предупреждении ПОБ придается ранней активации пациентов, применению комплексных реабилитационных программ, а также физиотерапии.
Так, криотерапия, чрескожная электронейростимуляция, лечебная физкультура и другие немедикаментозные методы способны снизить интенсивность боли и улучшить функциональное восстановление после хирургического вмешательства.
ЗАКЛЮЧЕНИЕ
Хроническая ПОБ — серьезная проблема для современной хирургии. Она отмечается более чем у 20% больных после ТЭКС и ТЭТБС. Это многофакторное осложнение, которое связано с течением ОА, особенностями восприятия боли, наличием патологии других отделов скелетномышечной системы. Важную роль в предупреждении ПОБ имеет комплексный контроль боли, медицинская реабилитация и физиотерапия в послеоперационном периоде.

Нестабильность эндопротеза: причины, симптомы, диагностика, лечение
Асептическая нестабильность эндопротезов – это несостоятельность эндопротезов, вызывающая нарушения в обменных процессах костной ткани вокруг компонентов эндопротеза и ведущая к её разрушению с нарушением функции тазобедренного сустава
Внимание! Все материалы размещенные на странице не являются рекламой,
а есть не что иное как мнение самого автора,
которое может не совпадать с мнением других людей и юридических лиц!
Операция, даже выполненная на высочайшем уровне, без качественного постоперационного лечения не принесет эффекта. Комплексная реабилитация после эндопротезирования тазобедренного сустава – упражнения ЛФК, физиотерапия, профилактика осложнений – позволяет получить весь возможный потенциал от такого вида лечения. Без реабилитации Вы рискуете сохранить боли, хромоту, ограниченную амплитуду движения.
Вступительный инструктаж
После эндопротезирования тазобедренного сустава реабилитация продолжается в среднем 3 месяца. Она состоит из этапов, для каждого из них разработана своя система лечебно-восстановительных мероприятий, основанных на физических упражнениях и вспомогательных процедурах. Поэтапное лечебное воздействие на протезированный сегмент позволяет не допустить осложнений, быстро ликвидировать отек и болезненные признаки, основательно разработать конечность, восстановив работоспособность ноги.
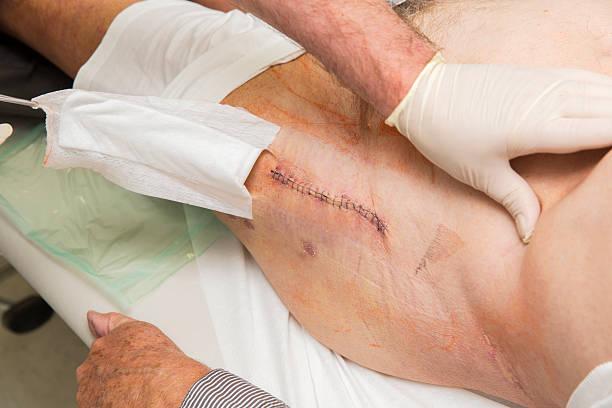
Хороший и спокойный шов примерно на 3 день после операции.

Надеемся, что о таком устройстве Вы побеспокоились заранее.
Физические нагрузки планирует и оптимизирует в соответствии со сроками и индивидуальными критериями врач-реабилитолог. Дома от вас потребуется серьезно отнестись к противопоказанным видам активности, тренироваться строго по инструкции, не форсируя нагрузок, всегда являться в клинику на запланированные обследования, а при любых патологических проявлениях (боль, отек, гематома и пр.) немедленно обращаться к лечащему врачу.
Общие принципы реабилитации
Цели у реабилитации следующие:
- полная ликвидация воспалительного процесса и болей, которые становятся следствием операционных манипуляций;
- нормализация состояния мышечно-связочного комплекса, приводящего суставные кости (тазовую и бедренную) в слаженное между собой движение;
- прочное сращение компонентов протеза с костями, что происходит постепенно в ходе естественных репаративных процессов обновления костных тканей;
- недопущение развития негативных последствий.

После операции нужно строго принимать все прописанные препараты, это жизненно важно. А если кто-то считает что это вредно для организма, то проблемы не за горами.
Включает в себя прием или уколы конкретных лекарственных составов, а именно:
- антибактериальных медикаментов из спектра антибиотиков (от развития инфекции);
- антикоагуляционных препаратов-протекторов (от венозного тромбообразования);
- нестероидных противовоспалительных средств (против боли и воспалений);
- гастропротекторов и препаратов, улучшающих работу мочевыводящих путей;
- белковых и кальциевых добавок для ускорения регенерации костных и мышечных структур.

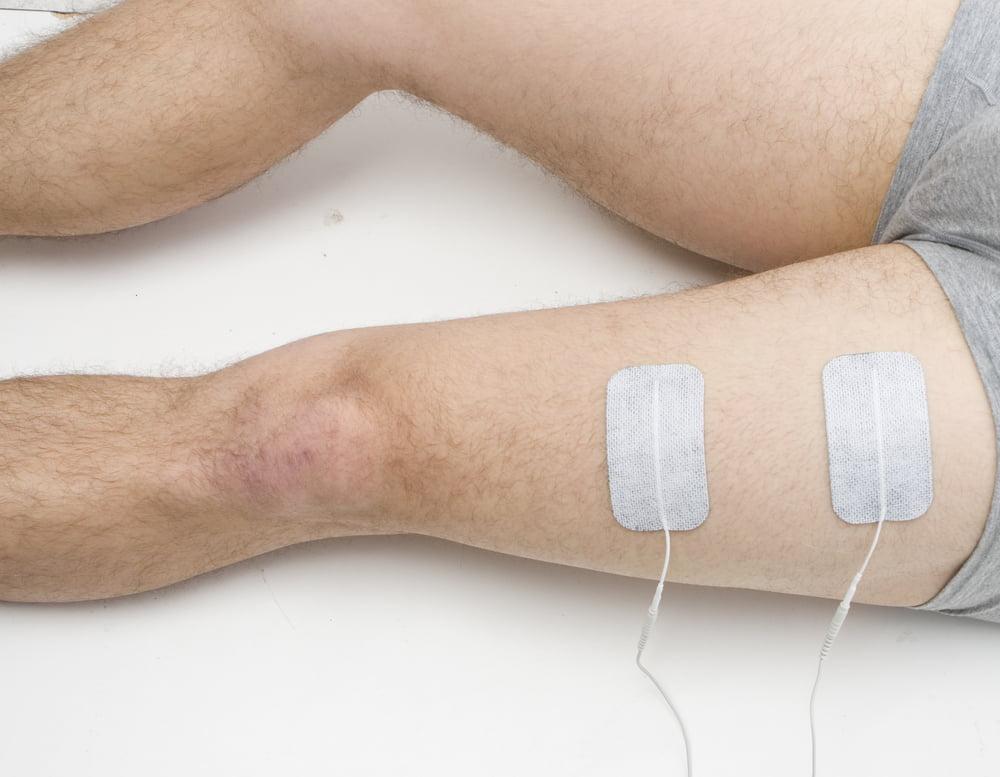
Физиотерапия отличное дополнение к двигательному восстановлению.
Это процедуры электромиостимуляции, электрофореза, УВЧ, лазеролечения, массажа, бальнеотерапии и грязелечения, направленные на:
- сокращение болевого синдрома и снятие отечности;
- устранение спазматических явлений в мышцах;
- стимуляцию кровообращения и лимфоциркуляции в структурах проблемной ноги;
- увеличение мышечного тонуса и укрепление связок;
- активизацию обменных и регенерирующих процессов в нижней конечности.
Реабилитация после замены тазобедренного сустава в домашних условиях и больнице – достаточно длительный и трудоемкий процесс, требующий сил и терпения. Но при корректной ее организации трудоспособность возвращается уже к концу 10-й недели. При усложненном течении послеоперационных этапов восстановление после замены тазобедренного сустава вероятнее всего займет в 2 раза больше времени.

Существует прямая взаимосвязь, пациенты не имеющие лишний вес и ведущие активный по мере возможности образ жизни до операции, восстанавливаются быстрее остальных.
Описание этапов реабилитации
На основное восстановление после эндопротезирования тазобедренного сустава уходит 10 недель. Из них 3 недели – это ранняя фаза, с третей по 10 неделю – поздняя стадия. И все это время необходимо плодотворно выполнять задания и упражнения для реабилитации после эндопротезирования тазобедренного сустава, продиктованные хирургом и реабилитологом. Совместно специалисты составляют эффективную схему лечебной физкультуры.
Суть тренировочных упражнений заключается в многоразовых, регулярно повторяющихся и последовательно увеличивающихся физических нагрузках, которые постепенно улучшают показатели двигательной активности, динамично совершенствуют и возвращают работоспособность. Спустя весь указанный отрезок времени после операции на тазобедренном суставе реабилитация окончательно не заканчивается. Все достижения, к которым пациент так долго шел и, наконец, достиг заветной безболезненной свободы движений, нужно закрепить.
Замечательные санатории, где оказывается надлежащая реабилитация после частичной замены и тотального эндопротезирования тазобедренного сустава, размещены в Ленинградской области, Краснодарском крае, Карелии. Если говорить о зарубежных европейских курортах, здесь однозначно лидируют Теплице и Яхимов, расположенные на территории Чехии.
Ранний этап
Прооперированного человека сразу после вмешательства с операционной переводят в реанимацию на 24 часа. Делают это для контроля над основными функционально значимыми показателями состояния организма: сердечным ритмом, дыханием, артериальным давлением и пр., что обязательно после любой хирургической процедуры. Сразу же приступают к антибиотикотерапии и введению антикоагулянтов, берут анализы, а если на то имеется необходимость, проводят переливание крови. Назначается дыхательная гимнастика в целях предупреждения застойных явлений в легких.
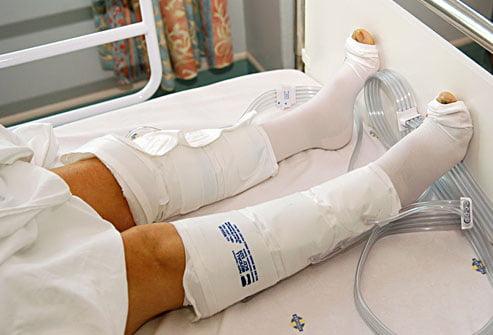
Для профилактики тромбоза используют компрессионные манжеты.
Со вторых суток и до окончания 3 недели реабилитационного периода после замены тазобедренного сустава клинический уход и восстановление осуществляются в стационарной части. Пациенту будут доставлять беспокойство боли, что является нормальной реакцией организма, поэтому дополнительно с приемом НПВС ему будет показано физиолечение и холодные сухие компрессы местно. Они снимут припухлость, дислоцирующихся на наружных мягких покровах над замененным сочленением. Болезненность и отечность, как только заживет шов, прекратят причинять страдания.
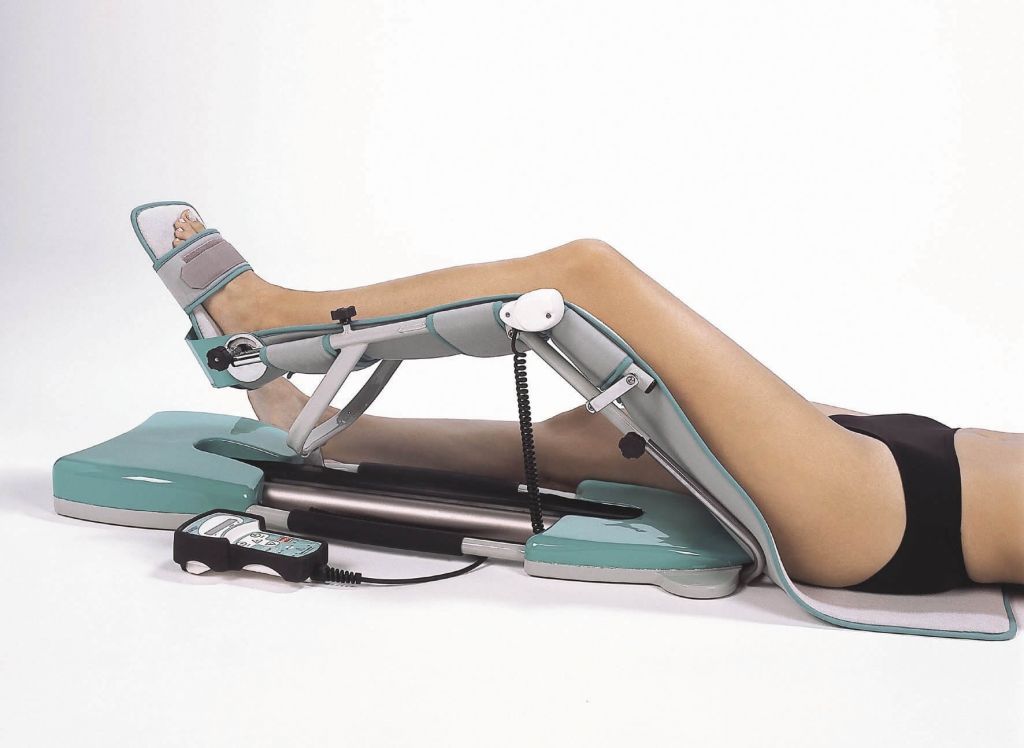
Артромот используется со второго дня после хирургии для пассивной разработки сустава.
Изнуряющую боль не нужно терпеть, она будет пагубно сказываться как на вашем психологическом настрое, так и на деятельности главных внутренних органов и систем, например, сердца, желудка, кишечника, кровеносной и дыхательной системы. Их дисфункция будет препятствовать нормальному запуску механизмов саморегуляции и регенерации. Поэтому не мучайте себя и свой организм, который и без того ослаблен: если нестерпимо болит, скажите об этом медсестре или доктору, и вам окажут нужную помощь. Если болезненные проявления несильные, тогда, конечно, лучше не злоупотреблять с обезболиванием.
Ну а теперь перейдем к рассмотрению вопроса: каким образом выполняется активизация человека:
-
Ходьба на костылях возможна со 2-3 дня в облегченном режиме, опираясь на костыли или ходунки. Методике владения средствами для поддержки и способу движений при перемещении в пространстве пациента обычно обучают еще в предоперационном подготовительном периоде. Ходить в первые дни разрешено исключительно под руководством методиста-инструктора.
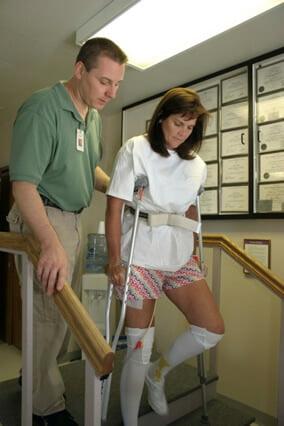
В это время в ране будут размещены дренажные трубки, потому даже при отсутствии боли ходьба не будет доставлять удовольствие.

Первое время действует следующее правило — пациент либо ходит, либо лежит горизонтально, сидеть долго нельзя.
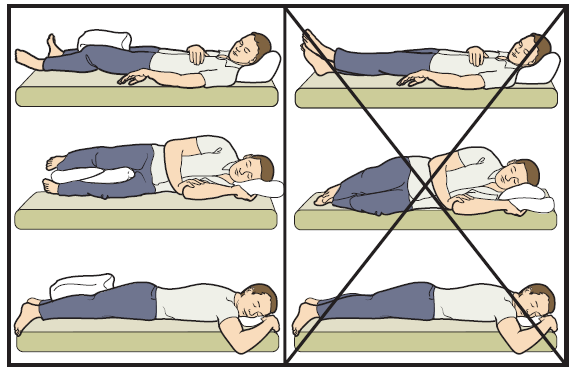
При перекрещивании ног повышается риск вывиха.
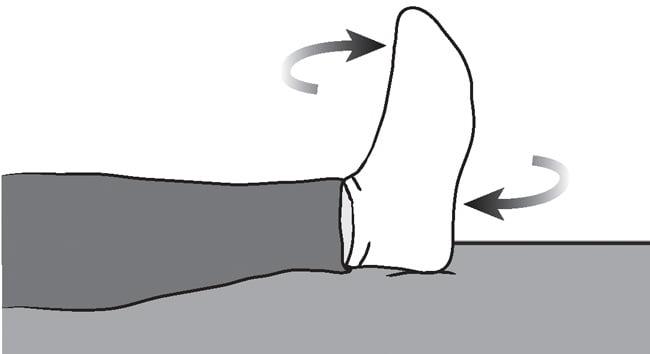
Упражнение безопасное и его можно выполнять без особых ограничений.
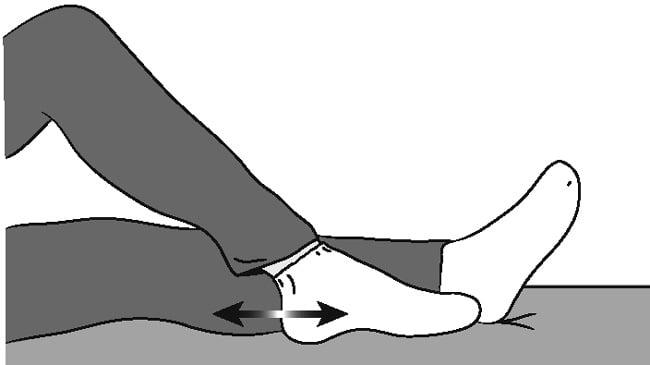
Если скользить стопой по поверхности сложно, снимите носок.
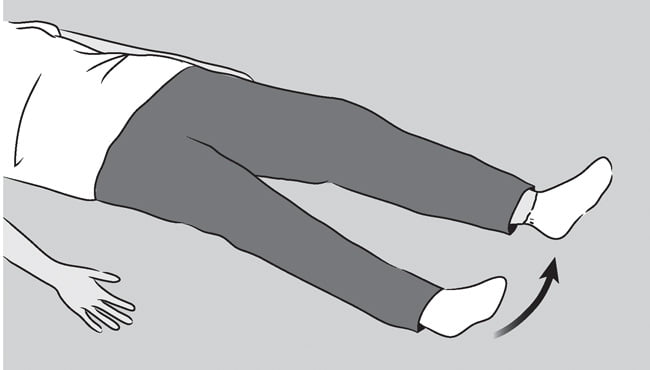
В этом упражнении большой палец стопы должен смотреть строго вверх.
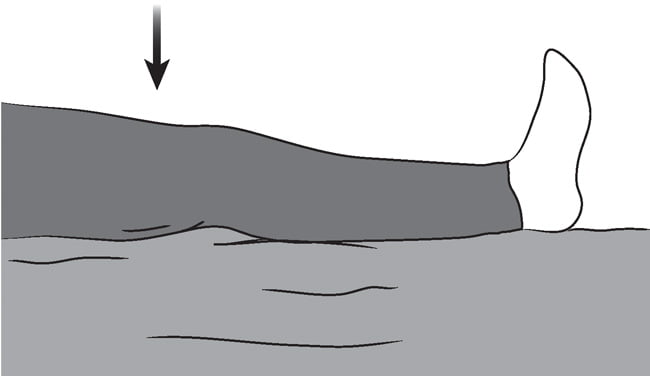
Старайтесь как бы надавить подколенной впадиной.
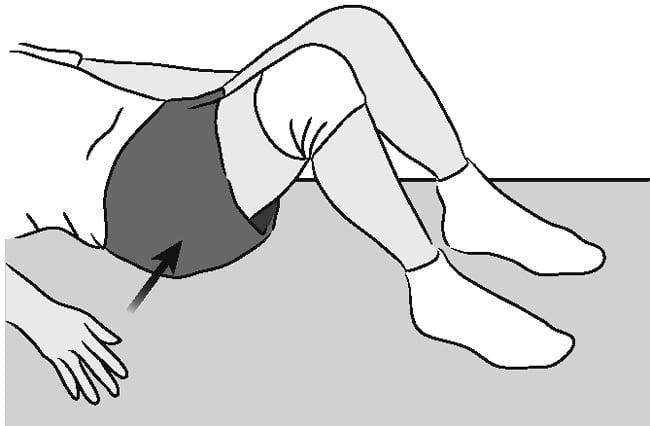
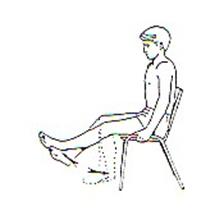
В этом упражнении работают ягодичные мышцы.
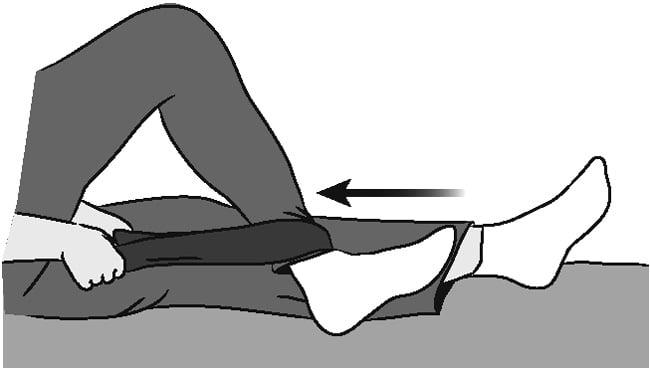
Покинув больницу после протезирования тазобедренного сустава, реабилитацию по такому сценарию несложно практиковать у себя дома. Однако предложенный спектр занятий должен быть дополнен, потому что далее наступает фаза позднего восстановления, для которой существуют свои нормативы.

Поздний период
Успешно пройденные восстановительные мероприятия раннего звена завершаются выпиской больного из стационара. Теперь предстоит либо реабилитация после операции тазобедренного сустава в домашних условиях, либо в профильном лечебно-реабилитационном центре. Там вам организуют высококачественную, профессиональную реабилитацию после операции, тазобедренный сустав в домашних условиях так комплексно и грамотно разработать вряд ли удастся. Если вы, конечно, сами не являетесь ортопедом-травматологом или инструктором по ЛФК.

Упражнение на баланс позволяют задействовать мышцы стабилизаторы, которые не вовлекаются в работу в обычной жизнедеятельности.
Какой спецификой отличается поздняя реабилитация после замены сустава тазобедренного, и какие новые упражнения добавляются?
- Пешие прогулки, начиная с 22 суток, осуществляются до 3-4 раз в день примерно по полчаса, а ближе к третьему месяцу суммарная продолжительность ходьбы ежедневно должна составлять приблизительно 4 часа. Важно отрабатывать правильную постановку корпуса и походки при передвижении, избавляться от привычных приспособительных поз и движений, к которым привык человек еще задолго до операции.
- Ходьба с полнообъемной нагрузкой на протезированную конечность возможна через 1-1,5 месяца, если использовалась модель протеза с цементной фиксацией. Если был применен бесцементный метод, полную опору создавать нежелательно, пока не пройдет как минимум 2 месяца.
- Отмена костылей и ходунков, как правило, происходит на рубеже 1,5-2 месяца, потом пациент переходит на трость. Не рекомендуется прекращать пользоваться тростью до тех пор, пока не исчезнет хромота и не появится абсолютная уверенность при хождении.
- Поздняя восстановительная гимнастика после эндопротезирования тазобедренного сустава включает более разнообразные и активные виды тренировок, но их вам должен рекомендовать врач. Мы же предлагаем ознакомиться, какие распространенные методики ЛФК обычно используются в специализированных центрах.
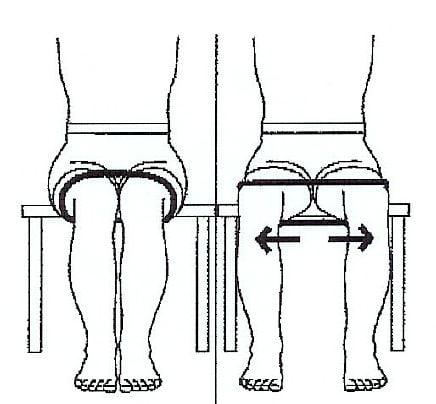
- Работать при помощи резиновой ленты, с упражнениями на отведение и сгибание конечности с сопротивлением (ноги не скрещивать!).
![]()
-
Можно использовать жгут или просто давить на колени руками в случае его отсутствия.
Руки можно положить на живот или вытянуть вдоль тела.
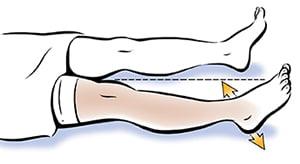
Стараться достать пяткой до ягодицы. Маловероятно что Вам это удастся, но цель должна быть такой.
![]()
Мысок направлен строго вверх по ходу выполнения упражнения.
![]()
Фиксируйте на несколько секунд в конечной точке.
![]()
Можно давать дополнительную нагрузку положив здоровую ногу сверху на больную.
![]()
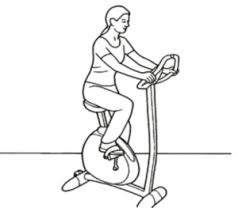
Велосипед это лучший снаряд для физической активности.
Отдаленная фаза
Разумно, если на поздних сроках пройдет реабилитация после замены тазобедренного сустава в санатории. Кроме восстановительно-физкультурных методов, которые реализуются на различных реабилитационных снарядах и тренажерном оборудовании в гимнастическом зале или в водной среде, в оздоровительных лечебницах специализируются на применении природных целебных источников, уникальных по химико-биологическому составу.
![]()
Начните посещать бассейн, это очень полезно.
В санаториях восстановление после замены тазобедренного сустава базируется на применении курсов пелоидолечения (лечебно-грязевые аппликации) и бальнеотерапии в виде рапных (минеральных), радоновых, углекислых, жемчужных ванн и пр. Плавание в бассейне. Органические и неорганические вещества, содержащиеся в целебных грязях и водах, проникают внутрь организма в момент лечебного сеанса и плодотворно способствуют:
- укреплению костей, усилению выносливости мышц;
- рассасыванию кожных, сухожильных, мышечных рубцовых образований, увеличивается подвижность не только в месте локализации искусственного сустава, но и в остальных костно-хрящевых органах;
- улучшению кровоснабжения и питания в проблемных сегментах;
- устранению отечности мягкотканых структур;
- избавлению от фактора боли, который зачастую в той или иной мере продолжает тревожить, даже по истечении продолжительного времени с момента протезирования;
- согласованности ЦНС, душевной гармонии, позитивному настрою, нормализации сна и дневной бодрости.
![]()
— Эндопротезирование – это замена своего сустава на искусственный. Такая операция позволяет восстанавливать деформированный коленный или тазобедренный сустав, заменив разрушенные хрящевые и костные ткани эндопротезом. После подобного вмешательства больной обретает способность поддерживать тело в вертикальном положении, нормализуется его походка. Да, эндопротезирование не вернет суставам молодость, однако позволит существенно улучшить качество жизни.
Что же касается показаний к эндопротезированию – то их определяет только лечащий врач на основании всех необходимых исследований, с учетом сопутствующих заболеваний. Если говорить об общих рекомендациях – наиболее частыми причинами для выбора операции эндопротезирования как предпочтительной тактики лечения, являются артроз коленного (гонартроз) и тазобедренного (коксартроз) суставов при III — IV клинико-рентгенологической стадии заболевания, а также травматические повреждения, связанные с разрушением сустава и хрящевой ткани.
![]()
— А сустав всегда меняется полностью, или есть варианты частичной замены? Если проводить аналогию – мы меняем весь двигатель или же меняется какая-то одна деталь?
— Разновидностей эндопротезирования несколько. Различают следующие:
— В каких случаях нужно попытаться сохранить свой сустав, и есть ли альтернатива протезированию? Возможно, появились какие-то более современные средства?
— Как правило, человек решается на подобную операцию не от хорошей жизни! Данное вмешательство рекомендуется врачами при невозможности купировать боль, а ведь она у таких пациентов может быть постоянной.
Да, возможность сохранить сустав есть, и состоит она в том, чтобы вовремя обратиться к врачу и начать лечение. При любой периодически возникающей, или даже слабой, слегка ноющей боли, отправляйтесь в поликлинику или медицинский центр, пройдите обследование, получите назначения, и делайте все, чтобы остановить свое заболевание с помощью современной медицины. Это, кстати, относится не только к эндопротезированию, но и к остальным сложным хроническим заболеваниям.
Если вам назначили не только лекарственные препараты, но и физиотерапию, и ЛФК, не пренебрегайте ими. При таких сложных заболеваниях как гонартроз, коксартроз, и лечение будет соответствующим.
Альтернатива эндопротезированию, конечно, бывает. Но тут надо знать специфику подобных вмешательств.
- Жидкое протезирование суставного сегмента предусматривает введение гиалуроновой кислоты, и делается только в тех случаях, когда нет воспалительных процессов или разрушение хрящевой ткани не прогрессирует.
- Замена мениска проводится только пациентам до 40 лет, поскольку данные операции связаны, как правило, с последствиями травм. Если ткань мениска размозжена, и нет возможности ее сшить, то в этих случаях используется или донорский или искусственный элемент.
![]()
— Если вкратце, какие материалы используются для эндопротезирования, и есть ли более предпочтительные для использования?
— Обширная тема, поэтому, действительно коротко.
Современные протезы различаются по виду материалов, из которых изготовлены соприкасающиеся друг с другом части конструкции. Например, металл- металл, керамика-металл, металл-полимер, керамика-полимер.
Самое прочное и долговечное сочетание – металл–керамика, такой протез может прослужить больше 20 лет.
Ну, и конечно, материалы для крепления протезов. Фиксация их в кости бывает цементная и бесцементная. Для пожилых людей актуально применение биополимерного клея (цементная фиксация), а молодым рекомендуют бесцементную – протез фиксируется с помощью специальных креплений непосредственно в кости, и в дальнейшем конструкция обрастает костной тканью, закрепляя протез дополнительно.
— Насколько высок риск послеоперационных осложнений?
— Такой риск есть всегда, в любой области хирургии. Ответить на вопрос – почему это происходит, однозначно просто невозможно, поскольку причин может быть несколько – от нарушения режима в период реабилитации до некачественной работы медиков. В каждом частном случае причина своя.
Нужно понять – замена любой части организма такой стресс для всех систем человека, что в послеоперационный период нужно свести этот стресс к минимуму, и относится к себе как к хрустальной вазе – бережно и аккуратно.
Если выражать вышесказанное в цифрах, то осложнения после операции могут затронуть около 1% молодых людей, и 2,5% пожилых.
![]()
— Можно ли применять физиотерапию для того, чтобы избежать эндопротезирования? Или данное средство никак не повлияет на состояние сустава? Какими должны быть ожидания пациента – может быть, кто-то ждет от физиотерапии полного восстановления тканей?
Все в руках пациента. Решая следовать всем назначениям врача, психологически себя настраивая, если не на полное выздоровление, то на облегчение состояния, на ремиссию, больной делает уже 50% дела.
По поводу физиотерапии могу сказать, что она назначается только специалистом. Это то же самое лечение, только не таблетками и мазями, а природными факторами. Врач учитывает (как и при назначении лекарственных препаратов), насколько подойдет та или иная процедура пациенту, каковы противопоказания.
В целом, роль физиотерапии в предупреждении и лечении заболеваний, в восстановлении организма, состоит в улучшении кровообращения и лимфатического дренирования. Когда кровь правильно циркулирует, все необходимые лекарственные препараты достигают цели быстро, и в полном объеме. Физиотерапия идет рука об руку с медикаментозным лечением.
Существуют аппараты, воздействующие на организм низкочастотным импульсным магнитным полем – они доступны, продаются в аптеках и специализированных магазинах. Их применение может существенно облегчить процесс реабилитации после эндопротезирования. Такие аппараты рекомендованы уже через сутки после операции. Их использование помогает снятию отека тканей и уменьшению боли.
Поэтому, в завершение нашего разговора, мне бы хотелось напомнить читателям, что современная медицина на данный момент располагает множеством средств для поддержания здоровья, лечения заболеваний, качественной реабилитации. Пользуйтесь всеми возможностями, которые зачастую предлагаются по обычному полису ОМС, а значит – бесплатно, по месту вашей поликлиники или стационара.
Задать вопрос врачу
Читайте также: