Механизм его развития остеопороза

Одной из важных проблем современной медицины является то, что патогенез остеопороза не до конца изучен. С этиологией, то есть с причинами тоже не все ясно.
Из этого документа следует, что мониторинг состояния здоровья каждого человека (даже не из группы риска) должен вестись постоянно, при каждом обращении к врачу. В частности, необходимо измерять пациентам артериальное давление, массу тела, уровень холестерина. Профилактические мероприятия должны выполняться ревматологами, хирургами — травматологами, ортопедами, геронтологами, гастроэнтерологами, гинекологами, эндокринологами.
Следует знать, что остеопороз является одним из самых частых заболеваний скелета у женщин. Примерно 80% пожилых дам страдают от этой патологии.
В связи с тем, что продолжительность жизни человека за последних несколько столетий довольно сильно увеличилась, заболевание стало диагностироваться и у мужчин. Раньше представители сильного пола просто не доживали до периода, когда резко ухудшается состояние костной ткани. В США остеопороз – самое распространённое расстройство у людей обоих полов старше 75 лет.
Патогенез остеопороза
До 20 века остеопороз не рассматривался как отдельное заболевание, однако это не значит, что его не было вовсе. Характерные изменения скелета были найдены в останках индейцев Северной Америки при раскопках. Находки датированы 2500 – 2000 лет до нашей эры.
Впервые систематизировал все данные и описал механизм развития болезни американский учёный Фуллер Альбригхт в 1984 году. Он подробно рассмотрел, как развивается патогенез остеопороза. Механизм разрушения костной ткани стал ясен во много благодаря этому исследователю.
Необходимо сказать, как строится скелет. Кость – это твёрдый орган тела, состоящий из нескольких тканей, самая важная из которых – костная ткань . В свою очередь она состоит из матрикса, минеральной составляющей и клеток нескольких типов. Основой матрикса являются коллагены. Минеральную составляющую (до 70% кости) представляет гидроксиапатит (минерал, кальций — фосфатное соединение). Вообще скелет человека содержит примерно 99% кальция и 85% фосфора находящегося в организме, представляя собой их резервуар.
До 25 — 30 лет происходит формирование скелета, на этот процесс оказывают влияние множество факторов: генотип человека, гормональный фон, физическая активность, потребление белка, кальция и других минералов. Когда достигается пик роста, процесс стабилизируется. В организме здорового человека обновление костной ткани идёт постоянно – старая костная ткань разрушается, образуется новая. С возрастом этот процесс существенно замедляется, если в детском организме в год обновляется 50% костной ткани, то во взрослом всего 5%.
Немного об этиологии остеопороза
В организме здорового человека баланс кальция постоянен. Клетки остеокласты выводят излишки минерала, а строители-остеобласты доставляют его в костную ткань. Бывают ситуации, когда остеобласты гибнут, а новые не появляются. Эта ситуация напрямую приводит к развитию остеопороза. Такого рода нарушения провоцируются определёнными факторами. К причинам вызывающим остеопороз относятся:
- наследственная предрасположенность;
- гормональные сбои (заболевания надпочечников, паращитовидной железы, менопауза);
- некоторые заболевания кровеносной, пищеварительной и эндокринной системы, а также системные аллергии;
- длительный приём ряда лекарственных препаратов (антибиотики тетрациклинового ряда, некоторые гормональные препараты)
- курение, алкоголизм, малоподвижный образ жизни.
Патогенез остеопороза и этиологию наука понимает все лучше. Диагностировать его на более ранних этапах становится легче, а значит, лечение станет более продуктивным.
Новые научные изыскания. Первопричины разные – исход один
В последние годы учёными разных стран обнаруживаются различные новые механизмы развития заболевания остеопороза, которые ранее не рассматривались. Так японские учёные доказали, что при позднем половом созревании (менархе после 15 лет) развитие ранней менопаузы (45 лет) отмечается у всех женщин. Это в свою очередь является фактором риска развития постменопаузального остеопороза.
В настоящее время проводится много исследований, направленных на изучение влияния воспалительных процессов в пожилом возрасте на развитие остеопороза. Исследователи предполагают, что фактором развития заболевания могут быть нарушения в работе иммунной системы. Во время воспалительных процессов повышается уровень цитокинов, которые в свою очередь, ускоряют деминерализацию костной ткани, вызывая развитие остеопороза.
Заболевание поражает весь скелет человека, но чаще всего бедренные кости, предплечья, позвоночник. При этом даже слабый удар может привести к сложнейшему перелому. Кроме того компрессионные переломы позвоночника могут случаться и без травмирующего воздействия. Они происходят из-за уплощения межпозвоночных хрящевых дисков и под тяжестью собственного тела. Подобные травмы являются причиной так называемого роста вниз человека, при этом нарушается осанка (кифоз позвоночника). Переломы бедерной кости очень часто приводят людей страдающих остеопорозом к инвалидности, возможен и летальный исход.
При системном недостатке кальция, остеопороз может развиться в достаточно молодом возрасте. Но чаще всего от этого заболевания страдают всё-таки женщины старше 60 лет. Это происходит из-за снижения уровня половых гормонов во время менопаузы, что влечёт ускорение разрушения костной ткани и замедляет процесс рождения костных клеток (обновление костной ткани).
Мировые исследования показывают, что за последние годы возросло число представителей сильного пола, страдающих от заболевания остеопороз – патогенез при этом отличается. Причины расстройства у мужчин сейчас активно изучают.
Компания Парафарм, которая производит инновационный препарат Остеомед Форте, вывела лечение остеопороза на новый уровень. Это произошло благодаря уникальному составу биокомплекса. Трутневый гомогенат способствует нормализации гормонального фона, цитрат кальция легко усваивается организмом, а витамин D3 помогает усвоению минерала. Многочисленные исследования доказали безопасность и эффективность этого препарата.

Механизм развития остеопороза
Костная ткань преимущественно состоит из белка (коллагена) и неорганических веществ. На протяжении жизни происходит резорбция изношенной костной ткани: она разрушается особыми клетками — остеокластами. Регенерация проходит с участием молодых клеток — остеобластов. Процесс обновления называется ремоделированием костной ткани. Вплоть до 35 лет баланс между количеством удаляемой ткани и вновь сформировавшейся обычно находится в равновесии, то есть общий объем костной ткани остается неизменным.
В детстве остеобласты работают быстрее и обновление костной ткани происходит за два года. У взрослых этот процесс занимает от семи до десяти лет. Кости перестают расти в длину в возрасте 16–18 лет, но общее количество костной ткани продолжает медленно увеличиваться вплоть до 28–30 лет. После 35 лет равновесие нарушается: разрушение костной ткани происходит быстрее, чем ее формирование. В результате ее общий объем уменьшается — начинается процесс старения.
Причины развития остеопороза
Первичный остеопороз — это потеря костной массы, не связанная с каким-либо другим заболеванием, а вызванная естественным процессом старения у обоих полов и снижением выработки гормонов у женщин в период менопаузы.
Вторичный остеопороз может быть следствием патологических состояний, приводящих к снижению прочности костей, побочным эффектом приема некоторых лекарственных препаратов или результатом неправильного питания (дефицита витаминов и минеральных веществ).

Причины вторичного остеопороза:
- анорексия,
- хронические заболевания печени,
- синдром Иценко–Кушинга,
- хроническая почечная недостаточность,
- распространенный карциноматоз,
- синдром Элерса-Данлоса,
- гемохроматоз,
- гомоцистинурия,
- гиперкальциурия,
- гиперпролактинемия,
- гипертиреоз,
- гипофосфатазия,
- синдром Марфана,
- мастоцитоз,
- множественная миелома,
- несовершенный остеогенез,
- почечный тубулярный ацидоз.
Лекарственные препараты, способные спровоцировать развитие вторичного остеопороза:
- циклоспорин,
- агонисты GnRH (гонадотропин рилизинг гормона),
- антикоагулянты (гепарин),
- L-Тироксин,
- метотрексат,
- барбитураты (фенобарбитал),
- фенитоин,
- глюкокортикостероиды (преднизолон).
Другие причины, способные привести к снижение прочности костей:
- алкоголизм,
- дефицит кальция,
- резекция желудка и/или кишечника,
- дефицит витамина D,
- мальабсорбция,
- атлетическая триада,
- беременность,
- курение,
- длительная иммобилизация.
Эпидемиология
По оценкам Всемирной организации здравоохранения (ВОЗ), в мире 200 миллионов человек страдают остеопорозом. Ежегодно он является виновником порядка девяти миллионов переломов, из них более 50 % отмечены в Северной и Южной Америке и Европе. Специалисты считают, что вероятность перелома запястья, шейки бедра или позвонка в развитых странах составляет около 30–40 % — это сопоставимо с риском развития ССЗ. Вероятность остеопоротического перелома для женщин старше 50 лет составляет 46–53 %, для мужчин — 13–21 %. Риск экспоненциально возрастает с возрастом из-за уменьшения МПКТ. Поэтому увеличение продолжительности жизни приводит к увеличению числа остеопоротических переломов.
Интересно, что тенденция к росту заболеваемости в последние годы меняется. Хотя возрастная частота остеопоротических переломов (в основном шейки бедра) продолжает расти в ряде стран, в некоторых регионах она слегка уменьшилась. В США наблюдается снижение остеопороза среди населения в целом и белых женщин в частности (за период с 1994 по 2006 год на 8 %).
Этому способствует несколько факторов:
- следствием увеличения продолжительности жизни является общее улучшение состояния здоровья в пожилом возрасте;
- отказ от курения способствует сохранению костной массы;
- использование антиостеопоротической терапии снижает риск переломов.
Сокращение числа переломов, скорректированных по возрасту, наблюдается только в развитых странах. По оценкам специалистов, число случаев перелома шейки бедра в Азии и Латинской Америке к 2050 году возрастет в пять раз. Также отмечается, что к 2025 году в мире количество переломов шейки бедра у мужчин будет сопоставимо с таковым у женщин в 1990 году.
Диагностика остеопороза

МПКТ определяют при помощи методов костной денситометрии:
- двухэнергетической (DXA) и моноэнергетической (SXA) рентгеновской абсорбциометрии;
- радиографической абсорбциометрии (RA);
- количественной магнитно-резонансной(QMRI) и компьютерной томографии (QCT);
- ультразвуковой денситометрии.
Симптомы остеопороза
На ранних стадиях остеопороз не сопровождается никакими симптомами. В большинстве случаев человек не подозревает о своем заболевании пока не случится перелом. Тем и опасен остеопороз, что без соответствующего лечения прочность костной ткани продолжает снижаться и увеличивается риск переломов. Симптомы тяжелого остеопороза: боль в спине, шее, уменьшение роста, перелом в результате падения с высоты собственного роста или даже чихания/кашля.

Лечение остеопороза у женщин
У женщин остеопороз диагностируют чаще, чем у мужчин. Связано это со снижением уровня половых гормонов в период менопаузы (естественной или искусственной) и большей продолжительностью жизни. По оценкам ВОЗ, у 30 % женщин в постменопаузальном периоде и 70 % пациенток старше 80 лет диагностируют остеопороз.
В группу риска входят:
- женщины с ранней менопаузой;
- пациентки с искусственной менопаузой;
- женщины со светлой кожей, хрупкого телосложения, бездетные либо с одним ребенком;
- пациентки с семейным анамнезом остеопоротических переломов.
Основной причиной развития постменопаузального остеопороза длительное время считали лишь дефицит эстрогенов, поэтому для снижения частоты остеопоротических переломов назначали заместительную гормонотерапию. Однако еще не до конца изучена роль андрогенов в костном метаболизме. В последнее время появляется все больше данных о необходимости коррекции и возрастного андрогенного дефицита.
Широкое применение заместительной гормональной терапии (ЗГТ) позволило лучше понять как ее преимущества, так и неблагоприятные последствия, связанные с длительным приемом гормональных препаратов. Их использование ограничено рядом противопоказаний, а побочные эффекты включают повышенный риск развития серьезных заболеваний: рака молочной железы, ССЗ, тромбоза, вагинальных кровотечений и других тяжелых состояний. Именно из-за этого ЗГТ обычно не назначают для лечения остеопороза. Гормональные средства рассматривают в качестве препаратов выбора лишь у женщин в возрасте до 60 лет с высоким риском остеопоротических переломов. Но даже в этом случае гормональные препараты назначают только после полного обследования пациентки и оценки того, что предполагаемая польза превышает потенциальные риски.
Бисфосфонаты назначают для вторичной профилактики остеопоротических переломов. Эффективность препаратов определяется длительностью приема: вероятность переломов составляет от 25 до 70 % при регулярном применении в течение 3–5 лет. Но и в случае назначения бисфосфонатов следует сопоставлять пользу от их приема с потенциальными рисками.
Побочные эффекты бисфосфонатов:
- рак пищевода,
- атипичные переломы,
- остеонекроз челюсти и наружного слухового прохода,
- фибрилляция предсердий,
- увеит.
Практически во всех исследованиях, посвященных лечению остеопороза, в качестве вспомогательных лекарственных средств использовали препараты кальция и витамин D. При этом никаких доказательств необходимости добавок при сбалансированном рационе питания пока нет. Кроме того, споры об оптимальных дозах кальция и витамин D все еще продолжаются, а сравнительные исследования эффективности терапии остеопороза с добавлением кальция и витамина D или без них не проводились. Существуют опасения, что добавки, назначаемые совместно с бисфосфонатами, могут снизить эффективность последних.
Терипаратид (рекомбинантный паратиреоидный гормон) успешно применяют в комплексной терапии постменопаузальных остеопоротических изменений. Исследования показали, что фториды неэффективны при лечении женщин с постменопаузальным остеопорозом, так как, несмотря на увеличение плотности костной ткани, их использование фактически приводит к повышенному риску переломов. Вероятность развития долгосрочных рисков для здоровья заставила отказаться от применение кальцитонина, да и его влияние на изменение плотности костной ткани ставится под сомнение.
В последние годы для лечения остеопороза разрабатываются новые лекарственные препараты. Ученые рассматривают все факторы, влияющие на процесс ремоделирования костной ткани. Сейчас тестируют препараты для ингибирования фермента катепсина K, участвующего в разрушении кости. В журнале New England Journal of Medicine опубликованы результаты исследования по использованию препарата ромозозумаб, ингибирующего действие склеростина — белка, влияющего на метаболизм костной ткани.
Профилактика остеопороза
Увы, ни один из препаратов для лечения остеопороза не способен восстановить объем и качество костной ткани, поэтому так важна профилактика заболевания. Начинать ее следует задолго до наступления менопаузы. Физическая активность, правильное питание с включением в рацион продуктов с повышенным содержанием кальция, достаточная инсоляция в период роста костей, во время беременности и лактации позволят сохранить прочность костной ткани и предупредить развитие переломов.
Остеопороз — это заболевание, при котором костная ткань разрежается, снижается костная масса, а сопутствующие структурные изменения усиливают предрасположенность к переломам. Заболевание может быть ограниченным (в отдельной кости или области), например остеопороз ненагружеyной конечности, или вовлекать весь скелет, как это происходит при метаболической болезни костей. Генерализованный остеопороз может быть первичным или вторичным, обусловленным широким спектром состояний.
В США ежегодно регистрируют 1 млн переломов на фоне остеопороза, а на лечение таких пациентов затрачивают около 14 млрд долларов, поэтому крайне важны профилактика и своевременное лечение остеопороза.

а) Патогенез. Костная масса у человека достигает пика в юношеском возрасте и определяется в основном наследственными факторами, особенно полиморфизмом генов, влияющих на метаболизм костной ткани (см. далее). Большое значение также имеют физическая активность, диета и гормональный статус. После достижения пика костной массы с каждым циклом резорбции и ремоделирования костной ткани растет ее дефицит.
Ежегодное снижение костной массы составляет 0,7%, что является нормальным физиологическим процессом для обоих полов, но более интенсивным среди представителей европеоидной расы. Разница в показателях пика костной массы у разных рас и у мужчин и женщин свидетельствует о том, что некоторые популяции более подвержены остеопорозу.
Изучение механизмов молекулярных взаимодействий в костной ткани позволило сформулировать новые гипотезы патогенеза остеопороза:
- возрастные изменения в остеоцитах и костном матриксе. Оказывают большое влияние на метаболизм костной ткани. При сравнении остеобластов молодых людей и лиц старшего возраста видно, что у последних остеобласты имеют меньший потенциал к пролиферации и биосинтезу. Кроме того, белки внеклеточного матрикса (например, факторы роста, оказывающие митогенное воздействие и стимулирующие синтетическую активность остеобластов) со временем теряют свои биологические свойства, что приводит к снижению способности организма синтезировать костную ткань.
Такой вариант остеопороза называют сенильным (старческим) остеопорозом. Это вариант с низким обменом веществ;
- снижение физической активности. Приводит к уменьшению плотности костной ткани, что подтверждено в эксперименте на животных, т.к. механические нагрузки стимулируют ремоделирование кости. Потеря костной ткани в иммобилизированной или парализованной конечности, снижение массы скелета у астронавтов в отсутствие гравитации в течение длительного времени и увеличение костной массы у спортсменов являются примерами значения физической нагрузки для формирования кости. Поскольку основным источником нагрузки на кости скелета служат мышечные сокращения, то силовые упражнения (например, подъем тяжестей) более эффективны для увеличения костной массы, чем аэробные упражнения (например, бег трусцой). Снижение физической активности пожилыми людьми влияет на развитие у них сенильного остеопороза;
- генетические факторы. Доказано, что в 60-80% случаев плотность костной ткани является генетически детерминированной. В исследовании GWAS были выявлены наиболее важные гены — RANKL, OPG и RANK, кодирующие ключевые белки-регуляторы функций остеокластов. Также важными являются локус МНС (возможно, регулирующий метаболизм кальция при воспалении) и ген рецептора эстрогена. Некоторые исследователи отмечают также роль генов рецепторов витамина D и LRP5;
- баланс кальция, поступающего с пищей. Было показано, что в диете девочек-подростков часто отмечается недостаточное количество кальция (у мальчиков такой проблемы, как правило, нет). Дефицит кальция наблюдается в период быстрого роста костей, что задерживает достижение пика костной массы и увеличивает риск развития остеопороза в будущем. Дефицит кальция, повышенный уровень РТН и снижение уровня витамина D может иметь большое значение при развитии сенильного остеопороза;
- влияние гормонов. В течение 10 лет после менопаузы ежегодное снижение костной массы составляет 2% в трубчатых костях и 9% в губчатых костях. Через 30-40 лет после менопаузы вещество трубчатых костей может уменьшиться на 35%, губчатых — на 50%. Таким образом, женщины в постменопаузе более подвержены переломам из-за остеопороза, чем мужчины того же возраста. Главным фактором этого феномена является дефицит эстрогенов в менопаузе. Приостановить потерю костной ткани позволяет заместительная гормональная терапия. Влияние эстрогенов на костную ткань опосредовано цитокинами.
Повышенный уровень эстрогенов, вероятно, приводит к повышению секреции провоспалительных цитокинов моноцитами крови и клетками костного мозга. Цитокины стимулируют дифференцировку и активность остеокластов за счет активации RANKL и угнетения экспрессии OPG. Компенсаторная активность остеобластов при этом возрастает недостаточно, что приводит к снижению плотности костной ткани и развитию остеопороза с высоким уровнем метаболизма кости.
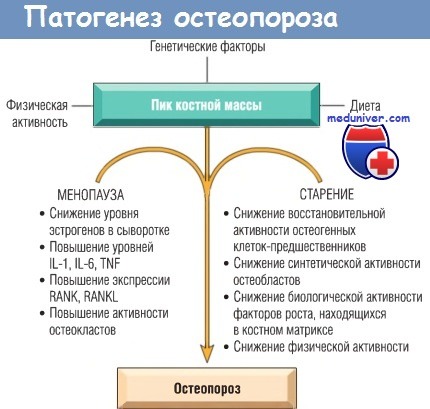
Патофизиология постменопаузального и сенильного остеопороза.
IL — интерлейкин; RANK — рецептор-активатор ядерного фактора каппа В;
RANKL — лиганд рецептора-активатора ядерного фактора каппа В; TNF — фактор некроза опухолей.
б) Морфология. При постменопаузальном и сенильном остеопорозе поражается весь скелет, однако некоторые его отделы больше других подвержены этой патологии. При постменопаузальном остеопорозе активность остеокластов наиболее высока в костях с большой площадью поверхности, например в губчатом веществе тел позвонков. Трабекулы кости перфорируются, истончаются и теряют свои опорные свойства, что приводит к множественным микроскопическим переломам и разрушению тела позвонка. При сенильном остеопорозе компактный слой кости истончается за счет субпериостальной и эндостальной резорбции, расширяется система гаверсовых каналов.
При тяжелом течении заболевания гаверсова система настолько расширена, что компактное костное вещество приобретает строение губчатого костного вещества.
в) Клинические признаки. Клинические проявления остеопороза зависят от того, какие кости скелета поражены. Переломы тел позвонков болезненны и происходят обычно в грудном или поясничном отделе. Множественные переломы позвоночника могут привести к выраженной деформации позвоночного столба (включая кифосколиоз и поясничный лордоз) и уменьшению роста. Часто наблюдаются осложнения переломов, например пневмония или эмболия легочной артерии при переломе шейки бедра, таза или позвоночника. Осложнения переломов нередко становятся причиной летального исхода (40-50 тыс. смертей в год).
Остеопороз не виден на рентгенограмме вплоть до утраты 30-40% костной ткани. Изменение уровня кальция, фосфатов и щелочной фосфатазы в крови также не является диагностическим признаком.
Таким образом, остеопороз — диагностически сложное заболевание, протекающее бессимптомно до развития значительной хрупкости костей. Лучшими методами оценки плотности костной ткани без биопсии являются двухэнергетическая рентгеновская абсорбциометрия и количественная компьютерная томография (КТ).
Профилактика и лечение сенильного и постменопаузального остеопороза заключается в физических упражнениях, приеме препаратов кальция и витамина D, а также лекарственных средств, в основном бисфосфонатов, взаимодействующих с костной тканью и ингибирующих остеокласты.
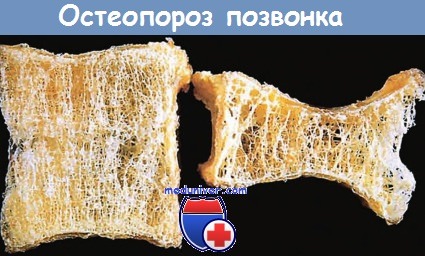
Остеопороз тела позвонка (справа) с выраженным укорочением и компрессионным переломом в сравнении с нормальным позвонком.
При остеопорозе наблюдаются утрата горизонтальных трабекул и утолщение вертикальных трабекул.
Виды травм
Минимальная травма – падение с высоты собственного роста на ту же поверхность или еще меньшая травма.
Низкотравматический (низкоэнергетический) или остеопоротический перелом – перелом кости, произошедший при минимальной травме, в подавляющем большинстве случаев резвившихся вследствие остеопороза.
Некоторые эксперты используют термин патологический перелом – перелом вследствие заболевания, а не травматического воздействия.
Остеопороз – данные заболевания
В России среди лиц в возрасте 50 лет и старше остеопороз выявляется у 34 % женщин и у 27% мужчин. Частота остеопороза увеличивается с возрастом. По данным Всемирной Организации Здравоохранения ( ВОЗ) остеопорозом страдают около 14 млн человек и еще 20 млн имеют снижение минеральной плотности костной ткани (МПК), соответствующее остеопении.
Социальная значимость остеопороза определяется его последствиями – переломами тел позвонков и костей периферического скелета, приводящими к большим материальным затратам на лечение и обуславливающий высокий уровень нетрудоспособности, включая инвалидность и смертность.
Классификация остеопороза
По классификации остеопороз может быть первичным и вторичным.
Первичный остеопороз развивается как самостоятельное заболевание, без выявления других причин снижения прочности костей и встречается чаще всего.
Вторичный остеопороз развивается вследствие различных заболеваний или приема определенных лекарственных средств (т.е. для развития остеопороза имеется конкретная причина). Чаще всего к вторичному остеопорозу приводят следующие заболевания:
- нарушение питания – низкое потребление кальция, дефицит витамина Д;
- эндокринные нарушения – сахарный диабет, гипогонадизм, акромегалия, гиперкортицизм, гиперпаратиреоз, тиреотоксикоз;
- заболевания желудочно-кишечного тракта – синдром мальаббсорбции, заболевания поджелудочной железы и печени (панкреатит, цирроз), воспалительные заболевания кишечника (болезнь Крона, неспецифический язвенный колит);
- ревматологические и аутоиммунные заболевания (ревматоидный артрит, системная красная волчанка);
- неврологические заболевания (эпилепсия, болезнь Паркинсона, мышечная дистрофия, нарушение мозгового кровообращения), а так же:
- СПИТД/ВИЧ,
- амилоидоз,
![]()
- хроническая обструктивная болезнь легких,
- алкоголизм,
- сердечная и почечная недостаточность,
- саркоидоз.
Лекарственные средства, влияющие на плотность костной ткани приводящие к развитию остеопороза:
- антицидные стредства,
- антикоагулянты (гепарин),
- антиконвульсанты ,
- противоопухолевые препараты,
- барбитураты,
- глюкокортикоиды,
- метотрексат,
- ингибиторы протонной помпы,
- тамоксифен и др.
Факторы, влияющие на плотность костной ткани и увеличивающие риск остеопороза (факторы риска):
- Курение.
- Малоподвижный образ жизни, отсутствие регулярной физической нагрузки.
- Избыточное потребление алкоголя и кофе.
- Неправильное питание (малое количество фруктов, овощей и молочных продуктов в рационе).
- Возраст (с увеличением возраста происходит снижение плотности кости, самое быстрое разрушение кости наблюдается в первые годы после наступления менопаузы).
- Европеоидная или монголоидная раса.
- Наследственная предрасположенность.
- Предшествующие переломы в анамнезе.
- Ранняя менопауза (у лиц моложе 45 лет или после операции).
- Аменорея (отсутствие месячных) до наступления менопаузы (нервная анорексия, нервная булимия, чрезмерная физическая активность).
Как заподозрить остеопороз
Жалобы:

Если у Вас есть факторы риска, а так же какие-нибудь из вышеперечисленный жалоб и симптомов – рекомендовано немедленное обращение к врачу для дальнейшего обследования с целью исключения остеопороза.
Лечащим врачом будет назначено необходимое обследование, включающее в себя лабораторные исследования (крови и мочи), а так же инструментальные исследования (рентгеновская денситометрия костей , рентгенография (малоинформативен, в настоящее время не используется для постановки диагноза остеопороз), сцинтиграфия костей (дополнительный метод, выявляет недавние переломы, помогает исключить другие причины болей в спине), биопсия кости (при нетипичных случаях остеопороза), МРТ (диагностика переломов, отека костного мозга).
По результатам обследования, при выявлении снижении плотности костной ткани (остеопения или остеопороз) лечащим врачом будет назначено соответствующее лечение.
Профилактика остеопороза
Остеопороз – это то заболевание, развитие которого мы может предупредить самостоятельно и заниматься профилактикой необходимо на протяжении всей жизни.
Что же входит в профилактику остеопороза:
Для того чтобы снизить риск падений необходимо (особенно это важно для людей пожилого возраста):
Находясь на улице:
В домашних условиях:
- все ковры или коврики должны иметь не скользкое основание, или прикреплены к полу
- дома лучше ходить в не скользящих тапочках
- поддерживайте порядок, лишние вещи на полу, загнутые углы ковра/линолеума могут спровоцировать падение, так же свободные провода, шнуры за которые можно зацепиться (их необходимо убрать)
- положите резиновый коврик на кухне рядом с плитой и раковиной
- освещение в помещение должно быть хорошим. Прорезиненный коврик в душевой также необходим.
Резиновые подстилки на присосках в ванной помогут предотвратить падение. Полы в душевой должны быть сухими.
все препараты, вызывающие сонливость, головокружение, слабость, могут спровоцировать падение.
Обсудите с врачом замену их на более безопасные аналоги.
регулярно наблюдайтесь у офтальмолога, если есть проблемы со зрением, используйте очки/линзы.
При остеопорозе используются три вида упражнений: аэробные, силовые и на тренировку равновесия, а также их различные комбинации:
- аэробика для укрепления мышцы ног – подъем по лестнице, танцы, ходьба;
- силовой тренинг, позволяющий укрепить спину, а также висение на турнике;
- плавание и водная гимнастика, которые благоприятно воздействуют на все группы мышц;
- упражнения для гибкости – йога, растяжка.
В идеальном варианте недельная физическая активность непременно должна включать попеременно упражнения из всех вышеупомянутых 4-х групп. Самое важное при любой физической активности— регулярность. Ежедневные занятия по 5 минут принесут вам больше пользы, чем полчаса один раз в неделю.
Необходимо придерживаться следующих правил:
- Нельзя тренироваться, превозмогая боль. А вот мышечная усталость естественна. Если чувствуете боль,
уменьшите физическое усилие, или амплитуду движения; - Постепенное увеличение нагрузки (первые занятия должны включать в себя минимальное количество
упражнений); - Каждое упражнение выполнять от 2-3 раз с интервалами в 15 секунд, постепенно увеличивая количество
подходов по возможности; - Постепенное увеличение нагрузки (первые занятия должны включать в себя минимальное количество
упражнений); - Результаты становятся ощутимы со временем, а не сразу;
- Дышите равномерно, не задерживая дыхание;
- Нельзя выполнять упражнения с приседаниями, бегом или прыжками (возрастает риск получения травм);
- Тяжелые предметы во время гимнастики использовать запрещено (искусственные утяжелители со слишком большой массой);
- При выполнении упражнений стоя, для устойчивости можно держаться за спинку стула или опираться на стену;
- Упражнения нужно выполнять в удобной, не мешковатой одежде, в нескользящей устойчивой обуви;
- При выполнении упражнений учитывается психологический фактор (пациент должен настроиться на выздоровление).
1. Одна нога к груди. В положении лежа на спине подтянуть согнутую в колене ногу к груди. Вторая нога вытянута параллельно полу. Держать 5-10 секунд. Поменять ногу. Повторить от 2 до 10 раз.
2. Растяжение спины. Исходное положение — сидя на коленях. Наклонять грудную клетку к полу с вытянутыми руками как можно ниже. Держать 5-10 секунд. Повтор 2-10 раз.
3. Лежа на животе, руки согнуты в локтях, параллельно полу. Напрячь туловище. Немного поднять руки и верхнюю часть туловища. Перемещать корпус медленно направо и налево, затем расслабиться. Повтор 2-10 раз
4. Лежа на спине. Ноги согнуты в коленях. Стопы на ширине плеч. Медленно поднять бедра и таз. Напрячь мышцы живота и ягодиц. Повтор 5-10 раз.
5. Лежа на спине, выпрямите ноги, поясницей прижмитесь к полу. Одну ногу поднимите на 10-15 см от пола, носок тяните на себя. Удерживайте 10-15 секунд. 2-5 повторов каждой ногой.
6. Лежа на спине, выпрямите ноги, поясницей прижмитесь к полу. Одну ногу поднимите на 10-15 см от пола, носок тяните на себя. Удерживайте 10-15 секунд. 2-5 повторов каждой ногой.
7. Встаньте правым боком к спинке стула. Правая рука — на спинке стула. Левая рука вытянута вперед, левая нога отведена назад на носок. Выполняйте махи расслабленной ногой. Повторите 3-8 раз. То же – другим боком.
8. Лежа на спине, притяните колени к животу, прижмите, обхватите руками. Держать 10-15 секунд. Отдохните 10 секунд. Повторы 2-5 раз.
Действия, вызывающие осложнения при остеопорозе

Диета при остеопорозе позвоночника
Рацион питания должен включать продукты, обеспечивающие норму суточного поступления кальция в организм человека с учетом его возраста, пола и состояния костного аппарата. Средняя потребность в кальции варьирует в пределах 800-1100 мг/сутки, при этом, для женщин в период постменопаузы (не получающие эстрогены) и людей пожилого возраста (после 65 лет) потребность возрастает до 1500 мг/сутки.
- Обязательное включение в рацион продуктов, богатыми витаминами D (около 600 МЕ /сутки), A, группы B, K, C, фолиевой кислотой и микроэлементами (цинк, магний, медь).
- В рационе важно соблюдать количество содержания животного белка. При избыточном их содержании (более 100-150 г) нарушаются процессы всасыванию кальция, поскольку в кишечнике активизируются процессы брожения.
- Достаточного употребления свободной жидкости (1,5-2,0 л в сутки).
- Вид кулинарной обработки продуктов не столь важен, однако, не менее 50 % суточного объема овощей/фруктов рекомендуется употреблять свежими или в виде фреш-соков.
- Режим питания — дробный (4-5 раз в сутки).
- Исключение из рациона алкоголь содержащих напитков и минимизация употребления поваренной соли.
К продуктам, содержащим большое количество кальция относятся:
- молочная продукция, при этом, предпочтительно употреблять кисломолочные продукты с низким содержанием жира (кефир 1%, йогурт, ряженка, нежирная сметана, сыры без консервантов, творог 0,5%) поскольку жиры замедляют процесс усвоения кальция;
- хлеб (ржаной/пшеничный и грубого помола);
- рыба белая (сардина, тунец, судак, форель) и морепродукты (креветки, мидии, кальмары, осьминоги);
- мясо: нежирная свинина, телятина, курица отварная;
- овощи, фрукты и зелень как в свежем, так и обработанном виде (перец, морковь, капуста брокколи, цуккини, фасоль,
![]()
кабачки, оливки, зеленый горошек, тыква, абрикосы, апельсины, финики, зеленый салат, петрушка, укроп), семена, орехи и ягоды (фисташки, кунжут, курага, орехи лесные и грецкие, мак, малина, миндаль).
Правильное питание обеспечивается и за счет включения в рацион питания:
- Продуктов, содержащих витамин D: яичные желтки, икра рыб, жирные виды морской рыбы (палтус, лосось, тунец), масло сливочное.
- Продуктов с высоким содержанием магния: все виды орехов, бананы, морская капуста, телятина, зерновые крупы, зеленые листовые овощи, бобовые, овсянка, гречневая крупа.
- Цинксодержащих продуктов: сельдь, пшено, овес, сельдерей (корень и листья), семена тыквы и подсолнуха, морепродукты, бобовые культуры.
- Продуктов с высоким содержанием витаминов А, В, С и К: цитрусовые (апельсины, грейпфруты, лимоны), перец салатный, черная смородина, ежевика, шиповник, гречка, капуста, бананы, морковь, овес, бобовые, растительные масла.
- Следует минимизировать употребление продуктов с содержанием насыщенных жирных кислот – это связано с тем, что подобная пища снижает усвоение кальция. Поэтому по возможности стоит отказаться от маргарина, майонеза, бараньего и говяжьего жира.
- Нужно исключить из рациона кофеин, поскольку этот элемент стимулирует выведение кальция из организма. Поэтому лучше отказаться от крепкого чая, кофе, какао, шоколада.
- Следует исключить алкогольные напитки и ограничить употребление мочегонных препаратов – подобные вещества стимулируют выведение кальция с мочой.
- Рекомендуется исключить из рациона сладкие газированные напитки.
- Стоит ограничить употребление мясных продуктов. Дело в том, что в них присутствует фосфор – он может формировать в кишечнике соединения с кальцием, которые не усваиваются организмом.
Лечение остеопороза
Лечение остеопороза всегда проводится под контролем и назначением врача!
Цель лечения остеопороза — это прекращение разрушения кости и ее восстановление.
Лечение включает в себя профилактические меры, описанные ранее, и медикаментозную терапию. Чтобы понимать, для чего нужны те или иные лекарства, нужно разобраться, как они действуют. Напомним, что при остеопорозе процессы разрушения кости преобладают над ее восстановлением. Одна группа препаратов для лечения остеопороза – антирезорбтивные средства.
Применение обеих групп препаратов в итоге ведут к снижению разрушения кости и восстановлению ее структуры и прочности. Какой бы препарат не назначил врач, медикаментозное лечение остеопороза длительное, не менее 5-6 лет.
В настоящее время учеными доказано, что в период с октября по май в нашей полосе даже в солнечную погоду витамин Д в коже не вырабатывается из-за низкого стояния солнца над горизонтом. И поэтому все люди, вне зависимости от пола и возраста, в осенне — зимне-весенний период испытывают постоянный недостаток витамина Д. Таким образом, профилактический прием витамина Д показан всем.
Лучший способ обеспечить свой организм достаточным количеством этого витамина — потребление витамина Д в водном растворе (холекальциферол, эргокальциферол). Таблетированный витамин Д назначается при тяжелом остеопорозе, остеопорозе средней тяжести и других заболеваниях костной системы. Но, в любом случае, дозировка и режим дозирования витамина Д для каждого человека индивидуальны, и это должен подобрать врач-эндокринолог (ревматолог).
Так же в обязательном порядке пациентами назначают препараты кальция на длительной основе с целью поддержания необходимого уровня кальция в крови, с целью профилактики и минимизации костных потерь, а так же повышения эффективности лечения.
Лечение для каждого человека индивидуально, зависит от тяжести остеопороза, сопутствующих заболеваний и многих других факторов. Поэтому такие препараты должны назначаться только врачом.
С целью контроля лечения и оценки его эффективности, лечащим врачом будет рекомендовано проведение определенных лабораторных тестов, а так же один раз необходимо проводить рентгеновскую денситометрию. Эффективным считается такое лечение, при котором идет прибавка костной массы (плотности), или не происходит дальнейшее снижение.
Успех лечения остеопороза — в регулярности и длительности лечения и профилактики!
Читайте также:




