Местное лечение инфицированных ожогов
Петров Сергей Викторович, Общая хирургия , 1999
Лечение ожоговых ран может быть консервативным и оперативным. Выбор метода лечения определяется глубиной поражения.
Консервативное лечение является единственным и окончательным методом только при поверхностных ожогах, которые заживают в сроки от 1-2 до 4-6 недель.
При глубоких ожогах, как правило, необходимо оперативное восстановление погибшего кожного покрова, а местное консервативное лечение в этом случае является важным этапом предоперационной подготовки и послеоперационного лечения.
а) Туалет ожоговой поверхности
Местное лечение ожогов начинают с первичного туалета ожоговой раны (иногда эту манипуляцию неправильно называют первичной хирургической обработкой).
Эта процедура выполняется у пострадавших с ограниченной поверхностью повреждения без признаков шока. Проводится она щадяще, с соблюдением правил асептики после введения наркотических анальгетиков или под наркозом.
Процедура заключается в обработке кожи вокруг ожога раствором антисептика, удалении отслоившегося эпидермиса и инородных тел. Сильно загрязненные участки очищают перекисью водорода. Крупные пузыри подрезают у основания и опорожняют. При этом отслоившийся эпидермис не иссекают — он прилипает к раневой поверхности, способствует уменьшению болей и становится своеобразной биологической повязкой, обеспечивающей благоприятные условия для эпителизации раны.
Дальнейшее лечение проводится либо закрытым способом (под повязкой), либо открытым. Возможно сочетание этих способов.
б) Консервативное лечение
Местное консервативное лечение проводится закрытым или открытым способом.
При выборе способа лечения учитывают площадь и глубину поражения, локализацию зоны повреждения, возраст больного, сопутствующие заболевания, а также возможности и техническую оснащенность лечебного учреждения. Основным в настоящее время является закрытый способ лечения.
Закрытый способ
Основан на применении повязок с различными лекарственными веществами.
При ожогах I степени на поврежденную поверхность накладывают мазевую повязку. Заживление происходит в течение 4-5 дней, смена повязки, как правило, не производится.
Прн ожогах II степени после первичного туалета ран накладывают мазевую повязку, используя мази на водорастворимой основе, обладающие бактерицидным действием (левосульфаметакаин и др.). Смена повязки производится через 2-3 дня. Если развивается гнойное воспаление, производится дополнительный туалет раны — удаляются пузыри и и накладывают влажно-высыхающие повязки с растворами антисептиков (фурацилин, хлоргексидин, борная кислота).
При ожогах Ilia степени осуществляется туалет здоровой кожи вокруг зоны повреждения и накладывается повязка. При лечении таких ожогов необходимо стремиться к сохранению или образованию сухого струпа — при этом рана быстрее эпителизируется, меньше выражена интоксикация.
Если пораженный участок представлен сухим струпом светло-коричневого цвета, накладывается сухая повязка. Если струп мягкий, белосерого цвета — используется влажно-высыхающая повязка с антисептиком для подсушивания поверхности ожога.
На 2-3 неделе струп отторгается. Обнажающаяся ожоговая поверхность обычно представлена или нежно-розовым эпидермисом, или обожженными глубокими слоями дермы. В зоне неэпителизированных участков может отмечаться серозно-гнойное отделяемое. При этом используются влажно-высыхающие повязки. По ликвидации гнойного процесса для ускорения заживления используют мазевые повязки. Окончательная полная эпителизация завершается через 3-4 недели. Рубцы после заживления обычно эластичные, подвижные. Только при развитии выраженного гнойного воспаления возможно формирование грубых рубцов.
При глубоких ожогах (Шб и IV степени) местное лечение направлено на ускорение отторжения некротических тканей.
Перевязки производятся через день, что позволяет наблюдать за состоянием ран. В большинстве случаев, учитывая выраженный болевой синдром при снятии повязок и обработке ран, перевязки выполняют под наркозом.
Целесообразно применять туалет ран с наложением влажных повязок с антисептиками. В частности, используют мафенид (сульфамилон гидрохлорид), который может диффундировать через омертвевшие ткани и воздействовать на микробную флору в дермальном слое и подкожной клетчатке.
Широко применяются препараты нитрофуранового ряда (фурацилин), кислоты (борная кислота), органические йодсодержащие препараты (йодопирон), диоксидин.
В конце первой недели начинается гнойное расплавление ожогового струпа. С этого момента на каждой перевязке осуществляется туалет ожоговых ран для ускорения их очищения. Производится щадящая бескровная некрэктомия: удаляются участки размягченного струпа, где он легко отходит от подлежащих тканей.
Для ускорения отторжения погибших тканей, в частности при подготовке к операции, применяется неполитическая терапия. Ее начинают с 6-8 дня после ожога, когда наступает четкая демаркация (возможно использование метода на площади не более 7-10% поверхности тела, чтобы избежать выраженной интоксикации). Лечение заключается в использовании протеолитических ферментов и химических неполитических веществ, способствующих расплавлению струпа и ускорению очищения раны.
Из протеолитических ферментов наиболее эффективным в ожоговой ране является препарат траваза, приготовленный из Bacillus subtilis на масляной основе. Траваза имеет низкую коллагенолитическую активность и не оказывает вредного воздействия на жизнеспособные ткани. Активность ее действия 8-12 часов.
Выраженным кератолитическим действием обладает 40% салициловая мазь (действующее начало — салициловая кислота). Через 48 часов после наложения мази на некротические ткани они расплавляются и бескровно отделяются. Кроме салициловой применяется и бензойная кислота, обладающая сходным эффектом, но менее токсичная. Оба препарата оказывают и выраженное бактериостатическое действие.
После отторжения струпа дном раны является грануляционная ткань. В этом периоде рекомендуется чередовать лечение антисептическими растворами и антибактериальными препаратами с мазями на водорастворимой основе. Благоприятное действие на раневой процесс оказывает УФ-облучение, гипербарическая оксигенация. Постепенно раневая поверхность очищается от гнойного отделяемого, стихает отек и другие воспалительные явления, активно идет краевая эпителизация. Самостоятельное закрытие дефекта возможно лишь при небольших участках поражения, в большинстве случаев необходимо хирургическое лечение — кожная пластика
Преимущества закрытого способа:
- повязка защищает раны от вторичного инфицирования, трав- матизации, переохлаждения,
- уменьшается испарение воды из раны,
- используются медикаментозные средства, подавляющие рост бактерий и способствующие эпителизации раны,
- без повязки невозможно транспортировать больного.
Недостатки закрытого способа:
- явления интоксикации при лизисе и отторжении некротических тканей,
- болезненность перевязок,
- трудоемкость и большой расход перевязочного материала.
Открытый способ
При открытом способе лечения основной задачей является быстрое образование сухого струпа, являющегося как бы биологической повязкой (препятствует попаданию инфекции и способствует эпителизации дефекта).
Для этого используется высушивающее действие воздуха, УФ-облу- чения, возможно использование некоторых коагулирующих белки веществ.
Ожоговую поверхность обрабатывают антисептиками с коагулирующими свойствами (5% раствор перманганата калия, спиртовой раствор бриллиантового зеленого и др.) и оставляют открытой. При этом важно, чтобы вокруг ран был сухой теплый воздух (26
28°С). Обработку повторяют 2-3 раза в день. Таким образом на раневой поверхности формируется сухоц струп.
В последние годы отрытый метод применяется в условиях управляемой абактериальной среды — в палатах с ламинарным потоком стерильного подогретого до 30-34°С воздуха. В течение 24-48 часов формируется сухой струп, уменьшается интоксикация, ускоряется эпителизация.
Другой модификацией этого способа является лечение в боксиро- ванных палатах с установленными в них источниками инфракрасного облучения и воздухоочистителем. Инфракрасные лучи проникают в глубокие ткани, умеренно прогревая их, что ускоряет формирование сухого струпа.
Существенному прогрессу при лечении особенно открытым способом способствовало введение в клиническую практику специальных кроватей на воздушной подушке. У пациента, лежащего на такой кровати, ткани не сдавливаются под тяжестью тела, нет дополнительного нарушения микроциркуляции и механической травматизации обожженных участков.
Открытый метод используется в основном при ожогах лица, шеи, промежности — в тех местах, где повязки затрудняют уход. При этом обожженную поверхность смазывают вазелином или мазью с антисептиками (синтомициновая, фурацилиновая) 3-4 раза в день, в течение суток 2-3 раза проводят туалет носовых ходов, слуховых проходов. Особое внимание уделяют уходу за глазами.
Преимущества открытого способа:
- позволяет быстрее сформировать сухой струп, благодаря чему уменьшается интоксикация продуктами распада тканей,
- создаются условия для постоянного наблюдения за изменениями ожоговой раны и эффектом лечения,
- экономия перевязочного материала.
Недостатки открытого способа:
- значительно большие потери жидкости и плазмы через открытую поверхность,
- усложняется уход,
9 необходимо специальное оснащение: камеры или каркасы для создания теплого сухого воздуха, бактериальные воздушные фильтры, палаты с управляемой абактериальной средой и пр.
Оба метода лечения (закрытый и открытый) имеет определенные преимущества и недостатки, их не следует противопоставлять друг другу. Необходимо в каждом случае выбирать лучший способ или использовать их сочетание.
в) Хирургическое лечение
Хирургическое лечение применяется при глубоких ожогах (Шб и IV степени) и является обязательным, так как восстановление кожного покрова является главным условием излечения от ожога.
Характер операции зависит от времени, прошедшего с момента травмы, от локализации ожога и общего состояния пострадавшего. От того, насколько правильно определены показания к операции и выбран метод восстановления кожного покрова, зависит исход и продолжительность лечений.
В лечении ожоговых ран применяют три вида хирургического лечения:
- Некротомия.
- Ранняя некрэктомия с немедленным закрытием поверхности раны трансплантатом собственной кожи больного или временным наложением алло- (гетеро-) трансплантата или синтетической кожи до момента аутодермопластики.
- Отсроченная кожная пластика после консервативного лечения и отторжения струпа.
Некротомия
Показанием к ее применению является формирование плотного циркулярного ожогового некроза, который как панцирем охватывает конечности, грудную клетку и вызывает нарушение кровообращения или дыхания.
Некротомию выполняют без дополнительного обезболивания. Она заключается в рассечении струпа на всю глубину до появления капель крови. При правильном выполнении края разреза расходятся. Обычно выполняют несколько параллельных разрезов в продольном направлении.
Ранняя некрэктомия с закрытием дефекта
Длительность самопроизвольного отторжения некротических масс и заживления ожоговой раны в зависимости от локализации и глубины ожогов составляет 21-35 дней и более.
В этот период велика опасность развития различных осложнений, связанных с плазмопотерей, интоксикацией организма и развитием инфекции. Поэтому при раннем определении глубокого поражения следует использовать принцип раннего освобождения ожоговой раны от не-
кротизированной ткани и возможно раннего закрытия дефекта трансплантатом кожи.
Кроме того, раннее удаление струпа уменьшает химические факторы воспаления, предотвращает образование незрелого коллагена, ответственного за развитие ожоговых рубцов.
Преимущества метода:
- Удаляется некротическая ткань — основная причина интоксикации и почва для развития патогенной микрофлоры.
- Снижается уровень плазмопотери.
- Существенно укорачивается течение ожоговой болезни, предотвращается развитие ее осложнений, ускоряются сроки заживления ран и сроки госпитализации.
- Ранняя активизация больного, что улучшает его общее состояние.
- Отпадает необходимость частых болезненных перевязок.
- Уменьшается возможность развития грубых рубцов.
Ранняя некрэктомия является большим оперативным вмешательством. Ее выполнение сопряжено с опасностью длительной анестезии, обильной кровопотери. Наиболее целесообразно проводить раннюю не- крэктомию в сроки от 3 до 5 дней. В это время происходит васкуляри- зация в зоне поражения, поэтому слишком раннее иссечение может привести к тому, что будут удалены глубжележащие ткани, в которых кровообращение может восстановиться. После 5-6 суток обычно начинается развитие инфекции, что затрудняет применение оперативного вмешательства.
Существует два способа удаления омертвевшей ткани:
- тангенциальный (послойный) — ткани рассекаются до появления капиллярного кровотечения, а затем удаляют поверхностные слои,
- одномоментный — сразу иссекаются ткани до заведомо жизнеспособных.
После некрэктомии необходимо произвести закрытие раневого дефекта. В редких случаях при локальных ожогах удается наложить швы или закрыть дефект с помощью пластики местными тканями. В основном применяют свободную кожную пластику или пластику на сосудистой ножке.
Показания к ранней некрэктомии:
- Ожоги всей толщины кожи с площадью 10-20%, когда ресурсы здоровой кожи достаточны для одномоментной аутопластики.
- Ожоги у пожилых людей, когда только оперативное лечение может предотвратить летальный исход.
- Ожоги кисти, при которых крайне необходимо снизить возможность формирования грубых рубцов.
Противопоказания:
- Состояние ожогового шока.
- Тяжелые сопутствующие поражения центральной нервной системы, печени, почек.
9 Распространенные ожоги кожи лица и шеи с поражением органов дыхания.
- Массивная раневая инфекция.
- Старческий возраст.
В настоящее время большинство комбустиологов считает раннюю не- крэктомию с аутодермопластикой методом выбора при лечении глубоких ожогов.
Отсроченная кожная пластика
Метод применяется после консервативного лечения, завершившегося отторжением струпа и подавлением раневой инфекции. Выполнение кожной пластики возможно тогда, когда рана покрыта грануляциями и на ее поверхности нет патогенной микрофлоры, что можно подтвердить стерильностью посева с поверхности раны. Обычно целесообразно выполнять кожную пластику через 2-4 недели после получения ожога.
Данная методика более щадящая, менее травматичная. Отрицательными ее моментами являются: длительность лечения, развитие интоксикации и инфекционных осложнений, связанных с периодом отторжения некротических тканей, а также существенная плазмопотеря.
г) Основы кожной пластики
Кожная пластика — древнейший раздел хирургии. Из древности дошли до нас индийская пластика носа, итальянская пластика и др.
В настоящее время в закрытии ожоговых ран применяются следующие способы:
пластика местными тканями, свободная кожная пластика, пластика лоскутом на питающей ножке, применение культивированных аллофибробластов, временное биологическое закрытие дефекта.

Пластика местными тканями При ожогах применяется редко. Ее можно использовать лишь при небольших по площади глубоких ожогах. Возможно произвести мобилизацию краев раны, нанести послабляющие разрезы, осуществить пластику по типу индийской (встречными треугольниками) и другие хирургические приемы (рис. 14.6).
Свободная кожная пластика Является основным видом закрытия дефектов кожи при ожогах. Суть метода в том, что лоскут иссекают
с донорского места пациента и пришивают в области раневого дефекта. При этом какая-либо связь донорского места с зоной повреждения отсутствует. 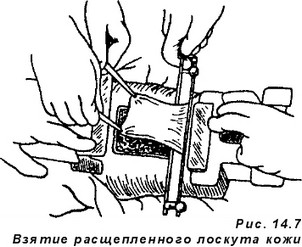
Существует два метода свободной пластики: пересадка кожного лоскута на всю толщину и пересадка расщепленного кожного лоскута.
Пересадка кожного лоскута на всю толщину
При этом методе в донорском месте не остается эпителиальных элементов и самостоятельная эпителизация невозможна, необходимо закрыть формирующийся дефект с помощью местных тканей. Это ограничивает показания к использованию метода (можно подготовить лишь небольшой лоскут и закрыть незначительную по площади раневую поверхность).
Пересадка расщепленного кожного лоскута
При ожогах, когда нужно закрывать раневые поверхности большой площади, этот метод получил наибольшее распространение.
Для пересадки с донорского места (обычно используется передне-на- ружная поверхность бедра, голени, боковая поверхность живота) берут лоскут кожи толщиной 0,4-0,5 мм. Такой лоскут содержит эпителий и часть дермы. Он хорошо приживляется на раневой поверхности, и в то же время на донорском месте, где остаются элементы камбиального слоя и дериваты кожи, идет самостоятельная эпителизация. Таким образом можно использовать достаточно большие по площади лоскуты и закрывать ими обширные дефекты. Более того, при глубоких ожогах (более 20% поверхности тела) можно закрывать дефекты в несколько приемов, повторно забирая лоскуты с тех же донорских мест после их эпителизации. Для увеличения возможной площади взятые кожные лоскуты перфорируют с помощью специальных аппаратов (так называемые сетчатые лоскуты), что позволяет растянуть их и занять в несколько раз большую поверхность.
Для забора кожи можно использовать острое лезвие (метод Тирша), но в последние десятилетия применяют различные виды дерматомов — аппаратов, позволяющих точно дозировать толщину забираемого лоскута (рис, 14.7). Автором первого отечественного дерматома, используемого многие годы, был М. В. Колокольцев.
Пластика лоскутом на питающей ножке
Пластика лоскутом с сохраненным кровоснабжением позволяет использовать участки кожи вместе с подкожной клетчаткой с высокой степенью их приживляемости. Такие лоскуты обладают повышенной механической прочностью и позволяют добиться наилучших косметических результатов. Обычно применяются при небольших по площади повреждениях.
Лечение ожогов - весьма непростая задача.
Первую помощь чаще всего оказывают немедицинские работники.
Порядок действий при этом должен быть следующим:
•Прекратить действие термического агента на кожу. Пострадавшего нужно вынести из огня, снять с поверхности раскалённые предметы и т.д.
•Охладить обожжённые участки. Охлаждение - обязательный компонент оказания первой помощи. Его достигают с помощью пузыря со льдом или холодной воды. Воздействие проводят в течение 10-15 мин.
•Наложить асептическую повязку. Аккуратно срезают одежду с обожжённых частей тела и накладывают асептическую повязку с целью профилактики вторичного инфицирования. На лицо повязку не накладывают, его обрабатывают вазелином.
•Обезболить и начать противошоковые мероприятия. При возможности применения медикаментов при ожогах с большой площадью поражения следует ввести наркотический анальгетик (тримеперидин, морфин, морфин + наркотин + папаверин + кодеин + тебаин) и начать внутривенное введение противошоковых кровезаменителей. Пострадавшего необходимо согреть: укутать, дать выпить тёплый чай, полезно также обильное щелочное питьё.
Местное лечение ожогов может быть консервативным и оперативным.
Выбор метода лечения зависит от глубины поражения. Консервативное лечение - единственный и окончательный метод только при поверхностных ожогах, заживающих в сроки от 1-2 до 4-6 нед.
Местное лечение ожогов начинают с первичного туалета ожоговой раны . Первичный туалет заключается в обработке кожи вокруг ожога раствором антисептика, удалении отслоившегося эпидермиса и ино- родных тел. Сильно загрязнённые участки очищают пероксидом водорода. Крупные пузыри подрезают у основания и опорожняют. При этом отслоившийся эпидермис не иссекают - он прилипает к раневой поверхности, способствует уменьшению болей и становится своеобразной биологической повязкой, обеспечивающей благоприятные условия для эпителизации.
Дальнейшее лечение проводят либо закрытым способом (под повязкой), либо открытым. Возможно сочетание этих способов.
Местное консервативное лечение проводят закрытым или открытым способом.
Закрытый способ основан на применении повязок с различными лекарственными веществами.
При ожогах I степени на повреждённую поверхность накладывают мазевую повязку. Заживление происходит в течение 4-5 дней. Смена повязки показана через 1-2 дня.
При ожогах II степени после первичного туалета ран накладывают мазевую повязку, используя мази на водорастворимой основе, обладающие бактерицидным действием (например, левосульфаметакаин и др.). Повязку меняют через 2-3 дня.
При ожогах IIIа степени осуществляют туалет здоровой кожи вокруг зоны повреждения и накладывают повязку. При лечении таких ожогов необходимо стремиться к сохранению или образованию сухого струпа - при этом рана быстрее эпителизируется, меньше выражена интоксикация. По ликвидации гнойного процесса для ускорения заживления назначают мазевые повязки.
При ожогах IIIб и IV степеней местное лечение направлено на ускорение отторжения некротических тканей. Перевязки меняют через день, что позволяет наблюдать за состоянием ран. В большинстве случаев, учитывая выраженный болевой синдром при снятии повязок и обработке ран, перевязки выполняют под наркозом.
Целесообразно проводить туалет ран с наложением влажных повязок с антисептиками.
Открытый метод используют в основном при ожогах лица, шеи, промежности - в тех местах, где повязки затрудняют уход. При этом обожжённую поверхность смазывают вазелином или мазью с антисептиком (синтомициновой, нитрофураловой) 3-4 раза в день, в течение суток 2-3 раза проводят туалет носовых ходов, слуховых проходов. Особое внимание уделяют уходу за глазами.
Хирургическое лечение показано при глубоких ожогах (Шб и IV степеней), его считают обязательным, так как восстановление кожного покрова - главное условие излечения от ожога.
В лечении ожоговых ран применяют три вида хирургического лечения:
Некротомия-Показание к её применению - формирование плотного циркулярного ожогового некроза, охватывающего, как панцирем, конечности, грудную клетку и вызывающего нарушение кровообращения или дыхания.
Некротомию выполняют без дополнительного обезболивания. Она заключается в рассечении струпа на всю глубину до появления капель крови.
Ранняя некрэктомия с закрытием дефекта- Длительность самопроизвольного отторжения некротических масс и заживления ожоговой раны в зависимости от локализации и глубины ожогов составляет 21-35 дней и более. В этот период велика опасность развития различных осложнений, связанных с плазмопотерей, интоксикацией организма и развитием инфекции. Поэтому при раннем определении глубокого поражения следует использовать принцип раннего освобождения ожоговой раны от некротизированной ткани и возможно раннего закрытия дефекта трансплантатом кожи.
Отсроченная кожная пластика -Метод применяют после консервативного лечения, завершившегося отторжением струпа и подавлением раневой инфекции. Выполнение кожной пластики возможно в том случае, если рана покрыта грануляциями и на её поверхности нет патогенной микрофлоры, что можно подтвердить стерильностью посева с поверхности раны.
Общее лечение (лечение ожоговой болезни)-Основное звено патогенеза ожоговой болезни - гибель кожного покрова. В связи с этим рациональное местное лечение необходимо для предупреждения и купирования общих симптомов.
Можно выделить следующие компоненты общего лечения при ожогах:борьба с болью;лечение ожогового шока;лечение острой токсемии;предупреждение и лечение инфекционных осложнений.
В зависимости от площади и глубины ожогов применяют такие методы обезболивания:создание покоя, обработка вазелином (мазью) и наложение повязок;таблетированные ненаркотические анальгетики;парентеральное введение ненаркотических анальгетиков, седативных препаратов, нейролептиков;наркотические анальгетики.
Лечение ожогового шока
Лечение ожогового шока проводят по общим правилам противошоковой терапии, но существуют и некоторые особенности, связанные с его этиопатогенезом.
Комплекс лечебных мероприятий при ожоговом шоке направлен на поддержание системной гемодинамики, улучшение тканевой и органной перфузии, компенсацию плазмопотери и коррекцию функций повреждённых органов.
Дополнительно вводят кардиотонические средства, а по показаниям и сердечные гликозиды (строфантин-К, ландыша гликозид).
Компенсация плазмопотери. Препараты выбора - свежезамороженная плазма и альбумин. Введение белковых растворов целесообразно начинать через 12-16 ч после начала инфузионной терапии, когда повышение сосудистой проницаемости становится менее выраженным и наступает некоторое уравновешивание внутри- и внесосудистых секторов.
При коррекции функций повреждённых органов в фазе шока нужно прежде всего заботиться о дыхательной системе. Наибольшие трудности в лечении обожжённых возникают при сочетании ожогов кожи с поражением дыхательных путей.
Антибактериальная терапия- Назначение антибиотиков обязательно всем больным с глубокими ожогами, занимающими более 10% поверхности тела. Антибактериальную терапию назначают с первых суток после получения ожога. Используют препараты широкого спектра действия. Препараты выбора - цефалоспорины II поколения (цефуроксим).
Стимуляция иммунной системы-Стимулирующим эффектом обладают переливаемая плазма и другие препараты крови. Для повышения резистентности организма применяют активную иммунизацию стафилококковым анатоксином
Не нашли то, что искали? Воспользуйтесь поиском:
Ожог, или повреждение кожи под действием высокой температуры или при контакте с едким химическим веществом – одна из самых распространенных травм. Особенно часто обжигаются дети. Очень важно знать основные правила первой помощи и иметь в домашней аптечке подходящее эффективное средство для лечения после ожогов.
Способы лечения и процесс заживления ожогов будет напрямую зависеть от степени, площади и глубины поражения кожного покрова.
Лечение после ожогов
Выделяют четыре основных степени ожоговых повреждений:
- При ожоге I степени происходит повреждение эпидермиса, то есть поверхности кожи. После ожога наблюдается незначительный отек и покраснение кожи. Как правило, такой ожог проходит уже через два-три дня, не оставляя никаких следов.
- При ожоге II степени происходит образование волдырей. При правильном лечении и применении адекватной терапии и средств после ожогов заживление возможно через десять-двенадцать дней.
- Более серьезная, III степень ожога характеризуется некрозом тканей. При этом над раной образуется сухая корка, так называемый струп. При ожоге III степени А эпителиальные клетки кожи частично сохраняются, что способствует процессу самостоятельного заживления раны. А при ожоге III степени Б вся кожа погибает, а рана заживает очень медленно.
- Ожог IV степени сопровождается обугливанием кожи и глубоким поражением мышц, подкожных тканей и костей. При серьезных степенях ожога и большой площади поражения необходима срочная госпитализация.
При небольших поражениях особое значение для быстрого заживления тканей приобретает правильно оказанная первая помощь.
В первую очередь необходимо как можно скорее устранить причину ожога, прекратив воздействие огня или температуры на кожу. Пораженное место необходимо охладить, поместив в холодную воду или приложив сухой лед.
При оказании первой помощи не стоит сразу наносить на поврежденную ткань мази или крема после ожогов, сначала надо очистить неповрежденную поверхность вокруг пораженного участка с помощью эфира, а затем спирта.
Для того чтобы удалить из раны остатки омертвевшей ткани обычно используется изотонический раствор хлорида натрия. Если первая помощь будет оказана своевременно, поврежденная в результате ожога кожа заживет гораздо быстрее.
На этапе восстановления кожи главными задачами являются заживление и обеззараживание. Часто сразу же после ожога на коже возникает волдырь, содержащий прозрачную жидкость – плазму, которая просачивается через поврежденные ткани.
Если правильно обрабатывать волдыри после ожога, то воспаления и нагноения удастся избежать, и под волдырем начнет образовываться новый слой кожи, а через одну или две недели поврежденный участок подсохнет и отделится. На месте волдыря, как правило, остается светло-розовое пятно – новая молодая кожа. Кожа после ожога очень нежная и чувствительная, на этом этапе для ускорения ее регенерации рекомендуется использовать различные мази, крема и гели. Они помогают восстановить поврежденную ткань и удалить следы ожога.
При неблагоприятном развитии событий на поврежденном участке кожи может развиться инфекция, тогда происходит воспаление и нагноение волдыря. Воспалительный процесс приводит к повышению температуры, ознобу, слабости и восстановление после ожога становится более длительным. В результате инфекция может привести к образованию рубцов и шрамов после ожога. Если такое произошло, следует, не откладывая, обратиться к врачу, который назначит анализы. С их помощью будет выяснено, какова причина воспаления.
Шрамы, образовавшиеся в месте повреждения кожи, могут воспалиться, что часто приводит к образованию келоидного рубца, который выступает над кожей. Образование келоидного рубца чаще всего сопровождается зудом и жжением. Чаще всего значительные по размеру рубцы от ожогов лечат хирургическим путем. Шрам после ожога удаляется посредством иссечения рубца с последующим наложением косметического шва. Затем, после снятия швов, новый рубец обрабатывается специальными медикаментами, препятствующими разрастанию тканей.
Рубцы после ожога также могут лечить с помощью лазерной шлифовки. Для менее серьезных случаев используется так называемый химический пилинг, с применением фруктовых кислот. Кроме того, рекомендуется использование кремов, в состав которых входят активные регенерирующие компоненты.
Препараты, использующиеся для лечения после ожогов на разных стадиях, бывают нескольких видов – это спреи, кремы, мази, гели и повязки.
При наличии серьезных повреждений, когда контакт с раной вызывает сильные болезненные ощущения, рекомендуется использовать спреи. Они легко распыляются на пораженную поверхность, позволяя избежать дополнительного контакта с болезненным участком кожи.
Еще одним из средств для обработки кожи после ожогов являются различные противоожоговые повязки. Они пропитаны специальным составом, облегчающим боль и оказывающим антисептическое воздействие.
Читайте также:


