Методы операций при грыжах у женщин
- Виды и причины появления
- Способы удаления
- Как проводится операция — удаление грыжи живота?
- Послеоперационное восстановление
- Возможные осложнения
Одна из основных операций в хирургическом стационаре – удаление грыжи живота. Она проводится как экстренно, так и в плановом порядке.
Методика операции по удалению грыжи живота зависит от давности заболевания. От наличия ущемления и того, насколько своевременно пациент обратился за медицинской помощью.
Операция представляет собой выпячивание органов брюшной полости через несуществующие в норме отверстия. Например, в околопупочной области белой линии живота.
Виды и причины появления
- склонность к запорам;
- детский или пожилой возраст;
- нарушение анатомической целостности передней брюшной стенки, из-за ранее перенесенных операций;
- тяжелый физический труд;
- мужской пол;
- склонность к повышенной массе тела;
- сильный кашель или крик;
- повторные сложные естественные роды;
- травмы.
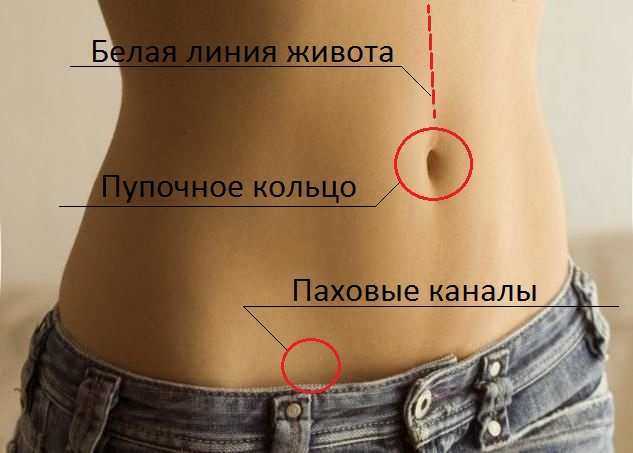
Грыжи белой линии живота бывают врождённые и приобретённые. Они редко достигают диаметра более 10 см. Чаще они расположены над пупком и крайне редко ущемляются.
Клиническая картина проявляется болью в том органе, который попадает в грыжевой мешок. Это может быть сальник, петли тонкой кишки, мочевой пузырь.
В случае попадания в грыжевые ворота петель кишечника возникают неприятные ощущения. Это может быть жжение в петлях кишки в верхней половине живота. В детском возрасте грыжи белой линии практически не встречаются.
Способы удаления
Операция – герниопластика может проводиться следующими способами:
- ушивание дефекта в белой линии кисетным, П-образным, узловыми и другими видами швов;
- пластика собственными тканями;
- лапароскопическая операция.
Операцию лучше проводить в плановом порядке не дожидаясь осложнений. По поводу которых придётся выполнять экстренное оперативное вмешательство. Лучше всего операцию проводить в специализированных клиниках по удалению грыжи.
Подготовка к операции включает в себя следующие анализы:
- клинический анализ крови; общий анализ мочи;
- биохимический анализ крови;
- коагулограмма – анализ на свёртываемость крови и длительность кровотечения;
- определение группы крови и резус фактора;
- кровь на реакцию Вассермана, ВИЧ, гепатиты;
- рентгенография органов грудной клетки;
- ультразвуковая допплерография сосудов нижних конечностей;
- при наличии сахарного диабета показана консультация эндокринологом;
Если у больного имеется язвенная болезнь желудка или двенадцатиперстной кишки, то необходимо выполнить ФГДС.
Как проводится операция — удаление грыжи живота?
Если содержимым грыжевого мешка является предбрюшинный жир, то операция включает в себя наложение П-образных швов. Предварительно надо убедиться, что внутри грыжевых ворот находится только брюшной жир и отсутствуют петли кишечника.
При больших выпячиваниях, производится удаление грыжи белой линии живота. Операция выполняется лапароскопически и включает в себя установку сетки в область расхождения листков апоневроза.
Сетка имплантируется в том случае, когда своих местных тканей не хватает для выполнения пластики. Также, если соединительная ткань очень мягкая, рыхлая, существует опасность рецидива грыжи.
Имеются следующие преимущества использования сетки во время операции:
- Практически исключаются рецидивы грыж.
- Легче протекает послеоперационный период, меньше болей в послеоперационной ране, т. к. меньше натяжение местных тканей в зоне оперативного вмешательства.
- Возможность раньше активизировать больного, восстановление качества жизни.
- Этот способ существенно снижает длительность оперативного вмешательства.
- Значительно меньшее количество шовного материала используется в процессе операции, и, следовательно, снижается риск возникновения лигатурных свищей.
- Сетка быстро прорастает фиброзной тканью и капиллярами, не отторгается, не требуется её удаления в дальнейшем.
При расхождении прямых мышц живота сбоку от белой линии используется лапароскопия. Она позволяет сделать оперативное вмешательство менее травматичным и послеоперационный период более гладким.
Удаление грыжи живота с применением лапароскопической методики позволяет:
- выполнять эту операцию у пожилых пациентов
- или больных, страдающих тяжёлой сопутствующей соматической патологией.
Лапароскопия желательна, когда есть подозрение, что содержимое грыжевого мешка заполнено петлями кишечника и ревизию грыжи надо проводить со стороны брюшной полости.
Особенностями хирургического лечения послеоперационных грыж является необходимость выделения грыжевого мешка из спаек, образовавшихся с момента предыдущей операции.
В этой ситуации также хороший эффект даёт лапароскопия, т. к. она позволяет значительно снизить риск развития интраоперационных осложнений. Чем аккуратнее выполнена операция, меньше травматизация тканей, кровотечение. Тем меньше риск развития нагноения и возникновения рецидива грыжи.
Послеоперационное восстановление
В послеоперационном периоде необходима ранняя активизация в бандаже. Это необходимо для профилактики развития такого опасного вида осложнений как гипостатическая пневмония.
Особенности послеоперационного периода зависят от того на каком этапе заболевания выполнялась операция. Предшествовало ли оперативному вмешательству ущемление петель кишечника, а также какие имеются сопутствующие соматические заболевания.
Ношение бандажа является строго обязательным.
При неосложнённом течении послеоперационного периода, пребывание в стационаре составляет 1 сутки после операции.
Целью использования послеоперационного бандажа является:
- уменьшение болевого синдрома;
- снижение вероятности развития рецидивных грыж после операции;
- бандаж предохраняет от инфекций, раздражения кожи, способствует быстрейшему восстановлению двигательной активности.
После восстановления перистальтики кишечника постепенно расширяется диета, разрешается употребление пищи. Особенности питания подразумевают употребление здоровой пищи. Пищи богатой клетчаткой, с целью профилактики запора, заболеваний других органов желудочно-кишечного тракта.
Реабилитация после удаления грыжи протекает легче, если оперативное вмешательство выполнялось лапароскопически. При этой методике отсутствуют большие травмирующие разрезы и болевой синдром после операции менее выражен.
Процесс реабилитации включает в себя контроль над следующими основными параметрами:
- Изменение температуры 2 раза вдень утром и вечером.
- Перевязки до снятия швов и контроль за послеоперационной раной. Швы снимаются на 7-10 день после операции.
- Отказ от вождения машины в ближайшие 2 суток после операции, т. к. анестетики, которыми проводился наркоз, снижают внимание, способность управлять транспортным средством.
- Если человек занимается умственным трудом, то возвращение на работу возможно через несколько дней после операции.
- При физической работе нужна будет реабилитация в течение нескольких недель после операции, которая будет включать ЛФК, массаж.
Возможные осложнения
В послеоперационном периоде могут развиться следующие осложнения:
- нагноения;
- кровотечения;
- рецидивы грыжи;
В случае своевременно выполненной операции, выполнения назначений врача, соблюдения режима питания и двигательной активности, то вероятность развития осложнений будет минимальной.
При появлении жалоб на неприятные ощущения и дискомфорт в области средней линии живота, необходимо:
- обратиться к врачу;
- сдать анализы крови;
- выполнить УЗИ органов брюшной полости.
Своевременная диагностика и лечения позволят вовремя выполнить операцию, исключить возможность осложнений и рецидивов.
Еще некоторые подробности об этой операции, вы можете увидеть из передачи Елены Малышевой.
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области страдает от 60 до 80% взрослого населения Земли [1] . Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска — дискэктомия. Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков (ламинэктомия). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии — микродискэктомия. Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около десяти миллиметров;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также микроэндоскопическая дискэктомия — сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет 12 мм.
Показания к эндоскопической операции по удалению грыжи позвоночника:
- грыжа межпозвонкового диска, подтвержденная МРТ;
- болевой синдром более 4 недель;
- отсутствие эффекта от консервативной терапии.
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation, холодное разрушение). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 80-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Грыжи межпозвонкового диска можно распределить по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации, или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника, самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска [2] ;
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника [3] ;
- грыжи грудного отдела позвоночника являются самыми редкими.
По расположению грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также по стадиям образования:
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена секвестрированная грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Операция проводится в положении пациента на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100% гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.
«Удаление грыжи межпозвонкового диска, тем более с использованием видеоэндоскопических технологий, — это серьезное хирургическое вмешательство. Поэтому важно все правильно спланировать и реализовать. Часто пациент выбирает специалиста, руководствуясь информацией, опубликованной на форумах. Однако желательно все собранные сведения проверять на месте — обратиться в клинику и побеседовать лично со специалистом.
Выбрать хирурга, решениям которого пациент может полностью доверять, — приоритетная задача. Первичная консультация поможет лично познакомиться с врачом и по результатам обсуждения принять решение. Большую роль играет полноценное обследование перед операцией. Особое внимание стоит уделить клиникам, которые специализируются на неврологии и нейрохирургии и имеют соответствующее оснащение.
Лицензия на осуществление медицинской деятельности № ЛО-77-01-014505 от 6 июля 2017 года выдана Департаментом здравоохранения г. Москвы.


Грыжа позвоночника может существенно ухудшить качество жизни, вызывая боль и ограничение подвижности, поэтому требует квалифицированного лечения.

Стоимость удаления грыжи межпозвонкового диска определяется индивидуально в зависимости от особенностей организма пациента.

Узнать больше о клинике, а также возможных вариантах лечения грыжи межпозвонкового диска можно, записавшись на прием в специализированную клинику.

Удаление грыжи межпозвонкового диска с использованием видеоэндоскопических технологий способствует снижению болевых ощущений в послеоперационный период.

При выборе клиники для лечения грыжи межпозвонкового диска стоит обратить внимание на наличие лицензий, оснащенность, а также квалификацию персонала.
Не забывайте о простейшей профилактике: при сидячей работе каждые час–два вставайте с кресла и делайте небольшую разминку — хотя бы пройдитесь по офису. Следите за осанкой, сохраняйте правильное положение. Старайтесь больше двигаться.
а) Показания для операции при паховой грыже:
- Абсолютные показания: при установленном диагнозе паховой грыжи. Сроки операции: вскоре после установления диагноза или срочно при ущемлении.
- Противопоказания: нет, кроме абсолютных общих противопоказаний или отсутствия согласия.
- Альтернативные мероприятия: обоснованная альтернатива отсутствует.
б) Предоперационная подготовка. Предоперационные исследования: ультразвуковое исследование, допплерография сосудов яичек перед повторными операциями.
в) Специфические риски, информированное согласие пациента:
- Повреждение семенного канатика (1% случаев)
- Раневая инфекция (2% случаев)
- Хроническая паховая боль (менее 5% случаев)
- Рецидив (1-10% случаев)
- Летальность (менее 0,2% случаев)
г) Обезболивание. Местное обезболивание является предпочтительным для пациентов, способных к общению, возможно также спинальное, эпидуральное или общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Оперативный доступ при паховой грыже. Поперечный или немного косой разрез выше паховой складки.
ж) Этапы операции при паховой грыже:
- Доступ
- Рассечение апоневроза наружной косой мышцы I
- Рассечение апоневроза наружной косой мышцы II
- Защита нервов
- Продольное рассечение ножки кремастера
- Разделение кремастера
- Резекция кремастера
- Диссекция грыжевого мешка
- Диссекция шейки грыжевого мешка
- Пересечение наружных семенных (кремастерных) вен
- Диссекция грыжевого мешка при прямой грыже
- Обработка грыжевого мешка I
- Обработка грыжевого мешка II
- Обработка грыжевого мешка III
- Обработка грыжевого мешка IV
- Удаление предбрюшинной липомы
- Оценка поперечной фасции
з) Анатомические особенности, серьезные риски, оперативные приемы:
- Поперечная фасция - структура, определяющая успех операции. Поэтому ее необходимо тщательно выделить и восстановить.
- В обычных случаях восстановление с реконструкцией все еще предпочтительнее имплантации какого-либо аллопластического материала.
и) Меры при специфических осложнениях:
- Повреждение сосудов: ушивание под контролем зрения (полипропилен от 5-0 до 7-0).
- Повреждение семявыносящего протока: немедленное ушивание (7-0 PGA).
к) Послеоперационный уход при паховой грыже:
- Медицинский уход: удалите активный дренаж, если он использовался, на 2-й день. В течение первых нескольких дней пациенты мужского пола должны носить обтягивающее нижнее белье. Сообщите пациенту о постепенном возобновлении физической активности или спортивных занятий.
- Возобновление питания: немедленно.
- Функция кишечника: возможна клизма небольшого объема. - Активизация: сразу же.
- Физиотерапия: нет необходимости.
- Период нетрудоспособности: 1-2 недели.
л) Этапы и техника грыжесечения при паховой грыже:
1. Доступ
2. Рассечение апоневроза наружной косой мышцы I
3. Рассечение апоневроза наружной косой мышцы II
4. Защита нервов
5. Продольное рассечение ножки кремастера
6. Разделение кремастера
7. Резекция кремастера
8. Диссекция грыжевого мешка
9. Диссекция шейки грыжевого мешка
10. Пересечение наружных семенных (кремастерных) вен
11. Диссекция грыжевого мешка при прямой грыже
12. Обработка грыжевого мешка I
13. Обработка грыжевого мешка II
14. Обработка грыжевого мешка III
15. Обработка грыжевого мешка IV
16. Удаление предбрюшинной липомы
17. Оценка поперечной фасции
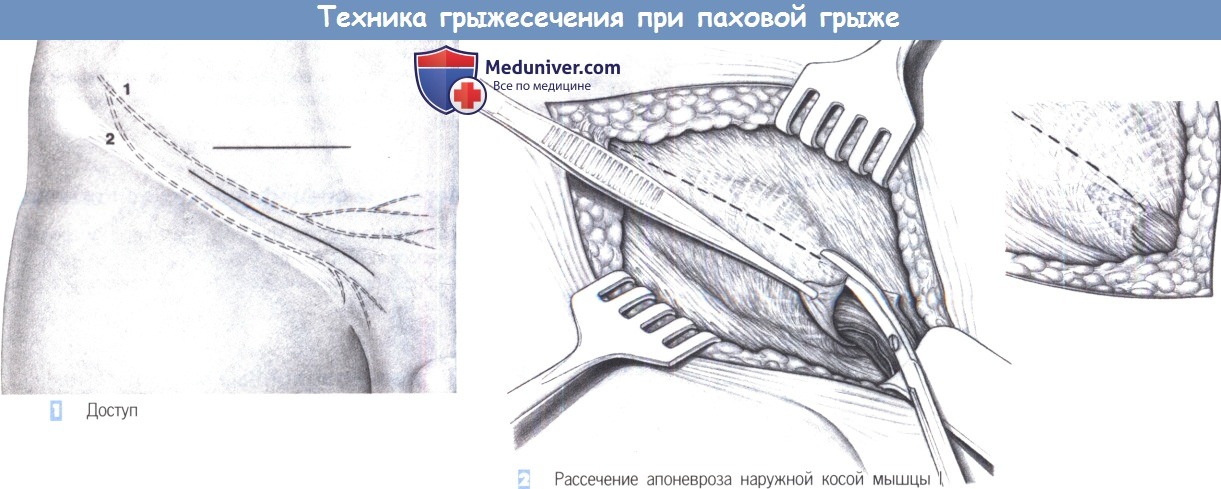
1. Доступ. Доступ через поперечный разрез кожи в нижней трети паховой складки. Альтернативно может быть выбран косой паховый разрез. 1 - подвздошно-подчревный нерв; 2 - подвздошнопаховый нерв.
2. Рассечение апоневроза наружной косой мышцы I. После углубления разреза через подкожную ткань выделяется апоневроз наружной косой мышцы, а также наружное паховое кольцо. От наружного кольца апоневроз наружной косой мышцы рассекается в краниальном направлении.
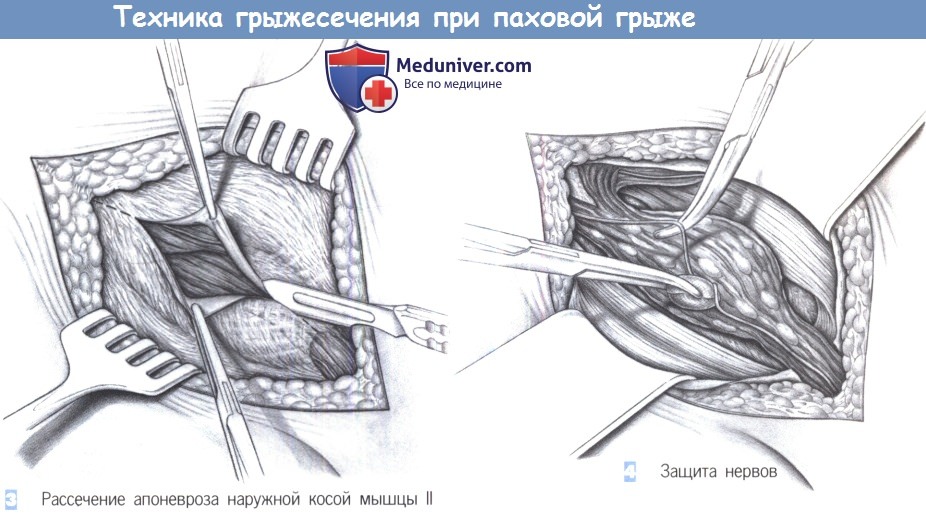
3. Рассечение апоневроза наружной косой мышцы II. Если наружное паховое кольцо трудно идентифицировать, апоневроз наружной косой мышцы можно рассечь скальпелем в направлении наружного кольца. Края апоневроза разводятся зажимами с зубцами. Наружный косой апоневроз вместе с наружным паховым кольцом должен быть обнажен полностью.
4. Защита нервов. После вскрытия пахового канала обнажается внутренняя косая мышца и мышца, поднимающая яичко. Подвздошно-паховый нерв обычно идет по внутренней косой мышце, где он тупо выделяется и защищается крючком. Половая ветвь бедреннополового нерва редко видна сразу; она обычно лежит дорзальнее и не видна до рассечения кремастера.
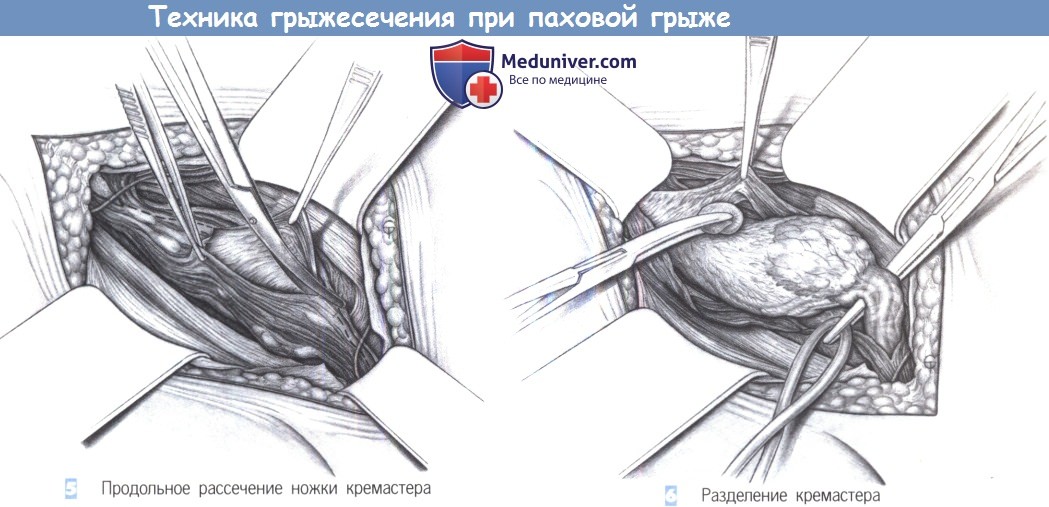
5. Продольное рассечение ножки кремастера. Мышца, поднимающая яичко, продольно рассекается ножницами при экспозиции тремя крючками Ру. Рассечение идет вниз, до блестящей внутренней фасции кремастера, которая легко отделима от лежащего ниже семенного канатика. Тупое отделение предотвращает повреждение структур семенного канатика.
6. Разделение кремастера. Семенной канатик отделяется от мышцы, поднимающей яичко, комбинацией тупой и острой диссекции. Лежащая дорзально половая ветвь бедренно-полового нерва тщательно предохраняется. Обычно она проходит во внутреннем паховом кольце вместе с наружными кремастерными венами. Вокруг канатика обводится держалка, и оба узких мышечных пучка кремастера отводятся тупо в краниальном и каудальном направлениях.
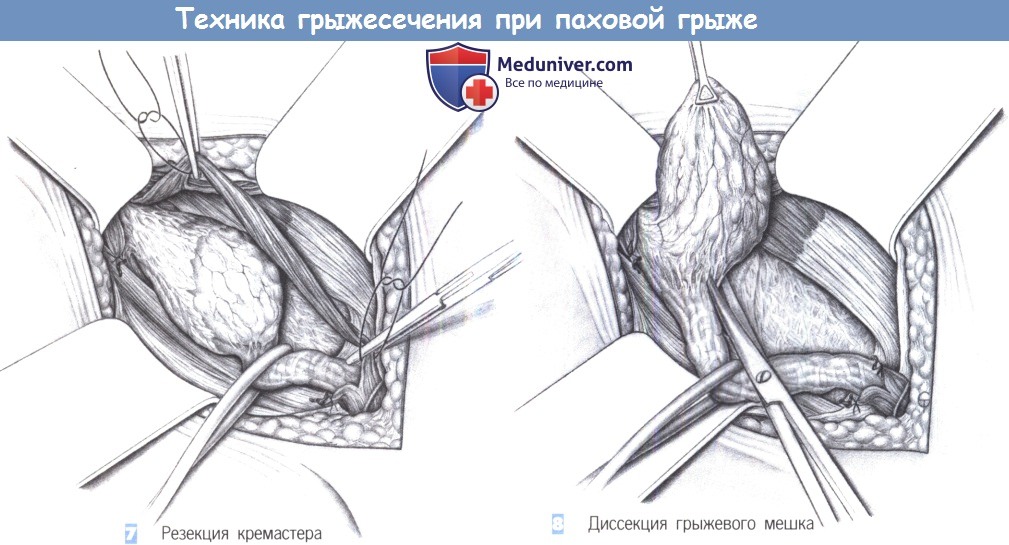
7. Резекция кремастера. Затем оба пучка кремастера пересекаются между зажимами, резецируются, и культи перевязываются лигатурами.
8. Диссекция грыжевого мешка. Осторожная тракция резиновой петли, обведенной вокруг канатика, и в случае необходимости захват грыжевого мешка зажимом Дюваля позволяют постепенно, тупым и острым путем отделить мешок от канатика и от поперечной фасции. При значительных спайках и в неясных ситуациях для более точной идентификации структур может быть полезно вскрытие грыжевого мешка уже на этом этапе диссекции.
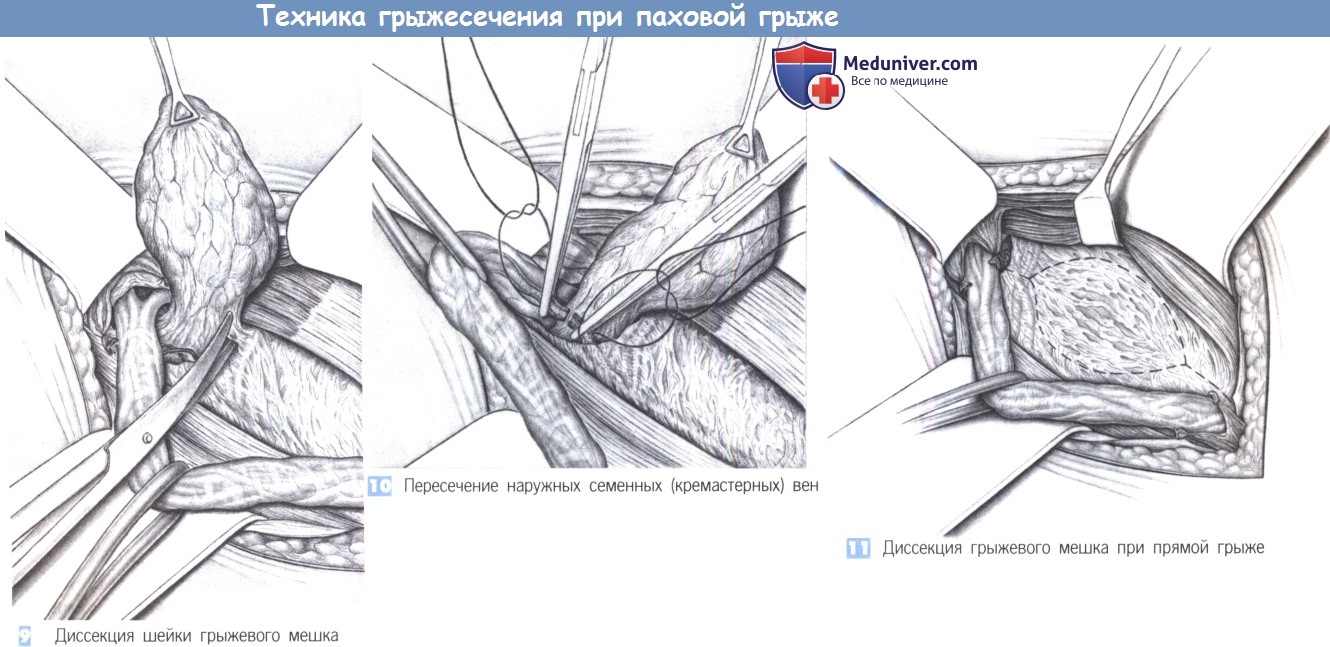
9. Диссекция шейки грыжевого мешка. Диссекция грыжевого мешка должна продолжаться до грыжевого дефекта в поперечной фасции. Если при косой грыже дефект находится во внутреннем паховом кольце, то его необходимо выделить полностью. Для идентификации бифуркации семявыносящего протока и семенных вен диссекция семенного канатика ведется до внутреннего кольца. Грыжевой мешок выделяется из внутреннего кольца со всех сторон и отделяется от всех спаек с поперечной фасцией.
10. Пересечение наружных семенных (кремастерных) вен. Наружные кремастерные вены, которые впадают в нижние эпигастральные вены, должны быть пересечены и перевязаны с прошиванием. В этой области почти всегда встречается половая ветвь бедренно-полового нерва, и авторы стремятся по возможности сохранить ее. Пересечение наружных кремастерных вен не обязательно, но оно действительно обеспечивает лучшую экспозицию вокруг внутреннего пахового кольца.
11. Диссекция грыжевого мешка при прямой грыже. При прямых паховых грыжах грыжевой мешок в поперечной фасции рассекается по окружности, чтобы создать краниальный и каудальный фасциальные лоскуты, которые могли бы надежно удерживать швы.
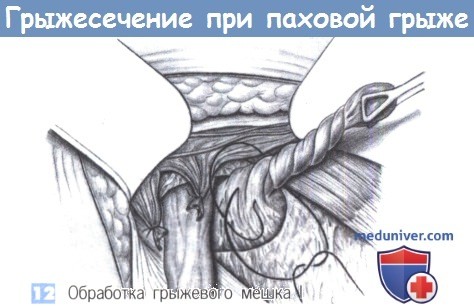
12. Обработка грыжевого мешка I. Работая с грыжевым мешком, следует рассматривать различные варианты его обработки. Он может быть закручен и перевязан с прошиванием на уровне внутреннего кольца. Избыточная часть мешка иссекается. Это - самый простой метод обработки грыжевого мешка, он используется наиболее часто.
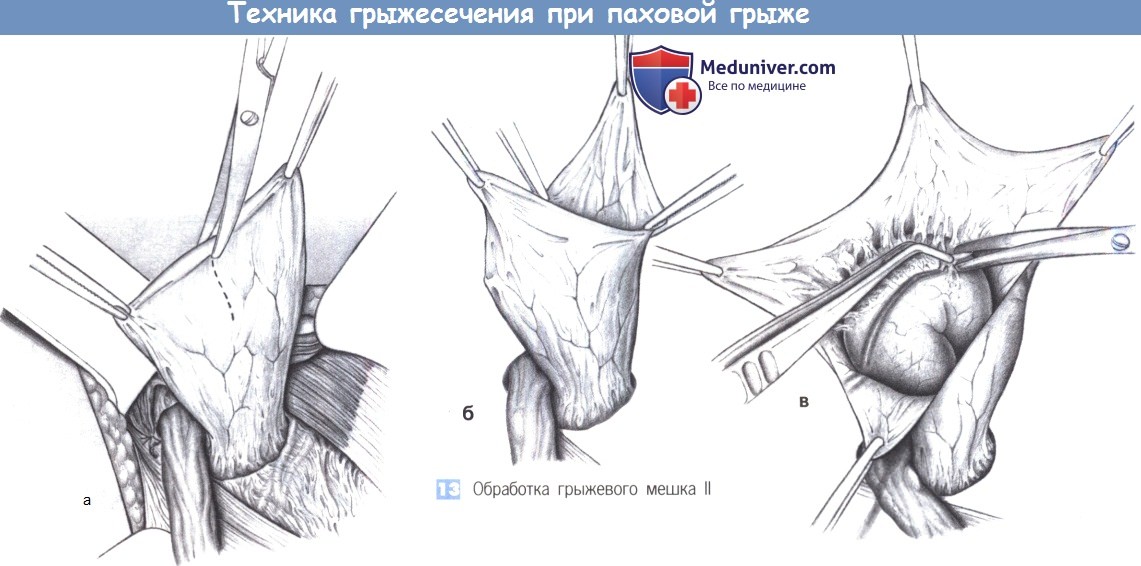
13. Обработка грыжевого мешка II. Если вправление содержимого грыжевого мешка затруднено, или если подозревается внутрибрюшной патологический процесс (ущемление, метастазы и т.д.), грыжевой мешок следует вскрыть. С этой целью мешок захватывается зажимами, рассекается продольно, и края разреза разводятся в стороны между четырьмя зажимами (а, б). Фиксированные сегменты кишки, если они подпаяны не слишком широко, могут быть отделены ножницами (в). Кишка не должна отделяться на большом протяжении; вместо этого грыжевой мешок должен быть закрыт и погружен в ткани наружным кисетным швом.
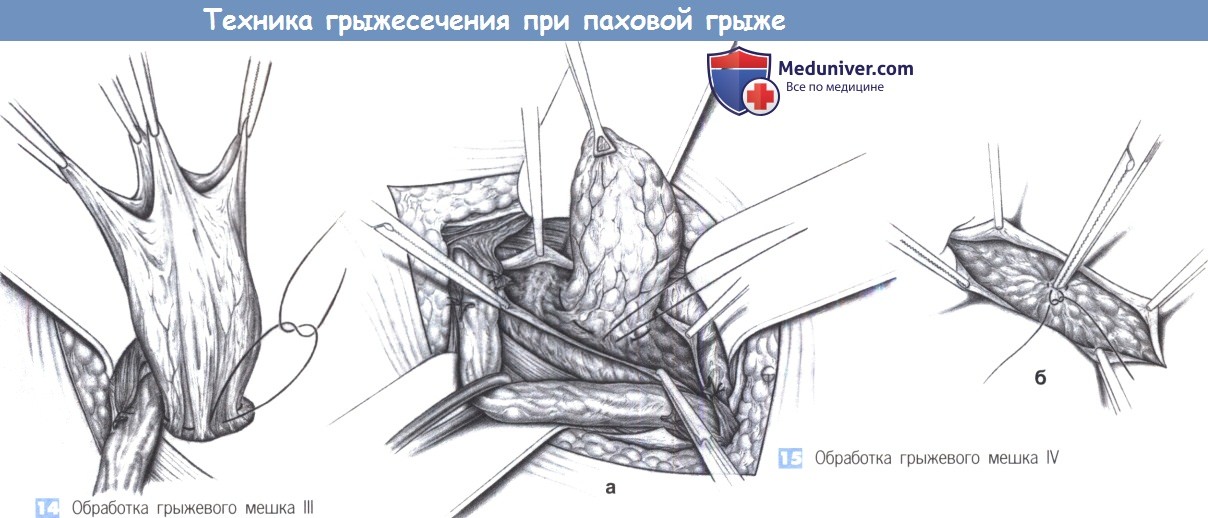
14. Обработка грыжевого мешка III. Прямые паховые грыжи, к грыжевому мешку которых припаяны трудноотделимые сегменты кишки, и скользящие грыжи погружаются в ткани наружным кисетным швом. Кисетный шов должен накладываться тщательно, чтобы не повредить внутренние структуры.
15. Обработка грыжевого мешка IV. Вскрытия прямого грыжевого мешка обычно не требуется; такой мешок может быть погружен в ткани наружным кисетным швом. После вправления мешка шов затягивается, и мешок опускается ниже уровня фасции. Во время этого маневраважно сначала полностью рассечь поперечную фасцию и развести ее зажимами (а). Это единственный способ погрузить мешок, не вовлекая поперечную фасцию, которая позднее будет нужна для пластики (б).
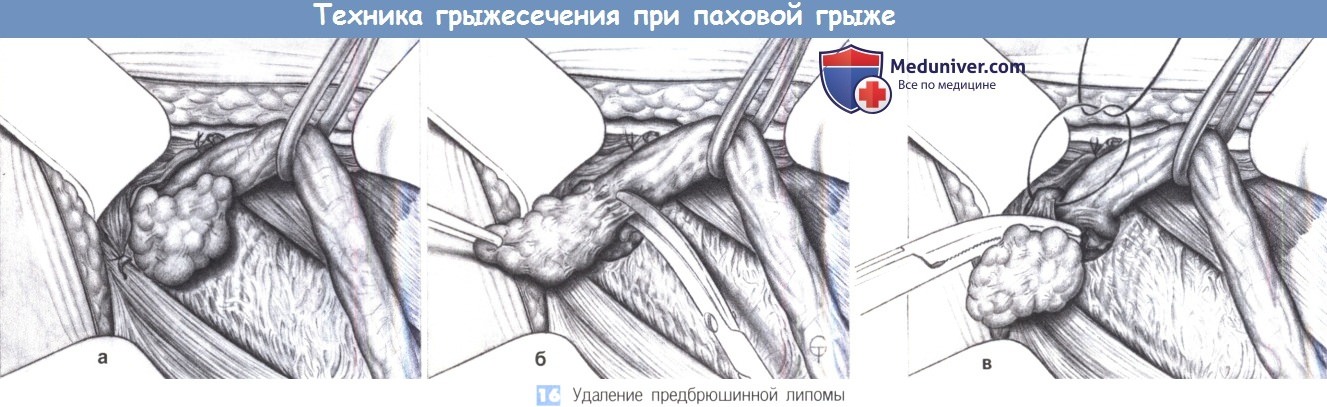
16. Удаление предбрюшинной липомы. После (а иногда до) обработки грыжевого мешка необходимо удалить предбрюшинную липому, если она имеется. Липома отделяется от семенного канатика острым путем, перевязывается с прошиванием у основания и отсекается (а-в).
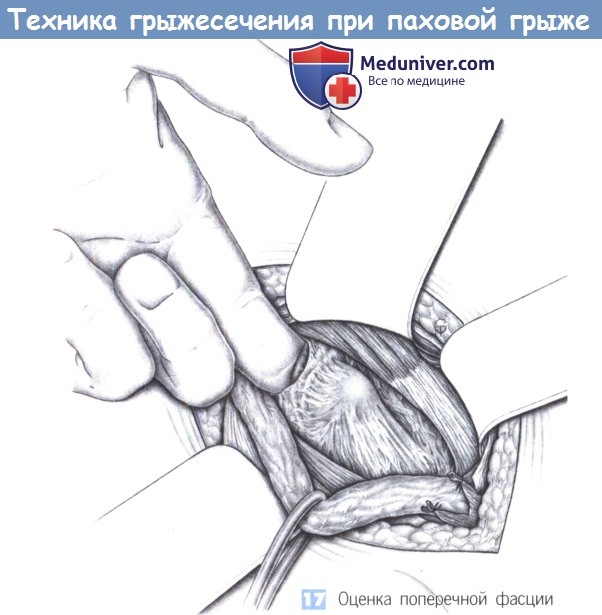
17. Оценка поперечной фасции. После обнажения задней стенки пахового канала оценивается состояние поперечной фасции путем введения во внутреннее паховое кольцо указательного пальца. Если фасция легко смещается и нестабильна, то требуется полное восстановление задней стенки. Затем производится интраоперационное определение типа грыжи; авторы различают латеральные (L) = косые грыжи и медиальные (М) = прямые грыжи с грыжевым отверстием размера I ( 3 см). Грыжевые дефекты LI и Ml можно устранить простым ушиванием, грыжевые дефекты LII и МП - путем полной пликации фасции, при больших грыжевых дефектах применяется полипропиленовая сетка. Далее будут описаны наиболее важные операции, обеспечивающие успех в 85-95% случаев всех паховых грыж. При небольших косых паховых грыжах может быть выполнено изолированное восстановление внутреннего пахового кольца по Циммерманну. Однако в этих случаях также предпочтительно полностью рассекать поперечную фасцию и восстанавливать ее, используя метод пликации по Шолдайсу.
Читайте также:


