Мидокалм при метастазах в кости
- Что такое асептический некроз?
- Чем это опасно?
- Причины возникновения
- Классификация
- Симптомы
- Диагностика
- Лечение
Асептический (аваскулярный) некроз, представляет собой омертвение костной ткани в результате нарушения кровоснабжения. Асептическим он называется, потому что развивается без присоединения инфекционных агентов. По сути, этот процесс является инфарктом кости.

Развитие асептического некроза сопряжено со значительными опасностями для здоровья человека. При отсутствии своевременного и грамотного лечения некроз полностью разрушит кость и приведёт к инвалидизации человека.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Возникновение некроза провоцируется стойким нарушением кровоснабжения в голеностопном суставе. Развитие подобного состояния возможно под воздействием следующих факторов:
- Перелом.
- Лишний вес.
- Спортивные нагрузки.
- Альпинизм, дайвинг (перепады атмосферного давления).
- Длительное применение глюкокортикоидов.
- Сахарный диабет.
- Некоторые виды анемии.
- Системная волчанка.
- Химиотерапия.
- Злоупотребление алкоголем.
Перелом таранной кости может возникать вследствии падения человека, прямого удара, резкого разгибания стопы, а также в результате падения на стопу тяжёлого предмета.
В развитии асептического некроза выделяют 4 стадии:
- Поражение затрагивает не меньше 10% костной ткани. Болевые ощущения отсутствуют.
- Поражение проявляется развитием склеротических образований и кист. В костях могут образовываться трещины. Человек испытывает сильные боли. Подвижность ограничена.
- Поражено не менее 30-50% кости. Интенсивные боли с трудом купируются лекарственными средствами. Подвижность сильно ограничена.
- Поражено 100% костной ткани. Некроз распространяется на голень. Суставной хрящ расслаивается, формируются остеофиты (остроконечные костные разрастания). Требуется хирургическое удаление омертвевших участков.
По уровню поражения процесс условно подразделяется на следующие виды:
- Локализованный некроз (поверхностное поражение).
- Глубокий некроз (поражены глубокие слои).
- Полный некроз (омертвение всех слоёв).
Подобное разделение на стадии и виды позволяет врачу установить точный диагноз и выбрать правильное направление в терапии. Именно от определения вида и стадии напрямую зависит успешность проводимого лечения.
Основными признаками развивающегося некроза являются:
- Боли в области лодыжки.
- Отёк.
- Ограничение подвижности.
- Хромота.
Развитие состояния стремительное. В течение нескольких дней происходит полное омертвение кости. Интенсивность признаков зависит от скорости прогрессирования болезни.

Симптоматика асептического некроза имеет определённые сходства с артрозом голеностопного сустава. Различаются эти состояния по скорости развития. Для развития некрозу достаточно 2-3 дней. Болезнь быстро прогрессирует, и достигает своего пика на 4-5 день. И если артроз в большинстве случаев является возрастным заболеванием, то некроз таранной кости поражает людей в возрасте 20-45 лет.
При возникновении болей в области лодыжки нужно как можно скорее обратиться к врачу. Он проведёт осмотр поражённого участка, прощупает его. Для постановки точного диагноза также понадобится назначение аппаратного исследования:
- Рентгенография.
- КТ или МРТ.
К сожалению, рентгенография не способна выявлять некроз на 1 стадии. Рентгеновские снимки хорошо визуализируют лишь переломы и смещения. Определить с их помощью разрушение кости можно только на 2 или 3 стадии, когда отчётливо будет видна костная поверхность и деформации под воздействием омертвения. Именно поэтому при подозрении на некроз рекомендуется проведение магнитно-резонансной томографии.
В случае, когда некроз развивается без предварительной травмы, необходимо выявить провоцирующее его заболевание. Для этого назначается комплекс дополнительных исследований. Возможно понадобится консультация невролога, эндокринолога, сосудистого хирурга. При выявлении причин провоцирующих нарушение кровоснабжения проводится соответствующее лечение с целью их устранения.
Затягивать посещение к врачу не стоит. Промедление грозит развитием обширного некроза мягких тканей.
Терапия асептического некроза подразумевает как хирургическое лечение, так и медикаментозное. Выбор зависит от стадии заболевания.

Применение оперативного вмешательства оправдано на 3-4 стадии, когда препаратами не удаётся наладить кровообращение в голеностопе и замедлить разрушительный процесс.
Стандартный план терапии включает в себя приём следующих препаратов:
- Вазодилататоры (Трентал, Курантил).
- Регуляторы обмена кальция.
- Витамин D (Кальций D3 Никомед).
- Витамины группы B (Мильгамма).
- НПВС (Ксефокам).
- Миорелаксанты (Мидокалм).
- Хондропротекторы.
Данный список не является конечным, и может пополняться другими лекарственными средствами в зависимости от ситуации.
| Наименование препарата | Дозировка, мг | Кол-во приёмов в день |
| Трентал | 100-400 | 2-3 |
| Курантил | 75-225 | 3-6 |
| Кальций D3 Никомед | 500 | 2-3 |
| Мильгамма | 100 | 3 |
| Ксефокам | 4-8 | 2-3 |
| Мидокалм | 50-150 | 3 |
Реабилитационный период включает в себя проведение сеансов лечебного массажа, ношение ортезов и ортопедической обуви.
Своевременная терапия и грамотная реабилитация залог успеха в борьбе с этим тяжёлым заболеванием.
Остеохондроз шейного отдела позвоночника является дегенеративно-дистрофическим поражением дисков между позвонками шеи. Давайте подробнее рассмотрим, почему появляется патология, какие её симптомы и как проводится лечение лекарствами.
Причины остеохондроза шейного отдела позвоночника:
- развитие неправильной осанки и сколиоза;
- лишний вес;
- сидячий образ жизни;
- травмирование позвоночного столба;
- нарушенный обмен веществ;
- стрессовые ситуации и нервное перенапряжение;
- наследственность;
- аномальное развитие шейного отдела позвоночника.

Указанные факторы приводят к повышенной нагрузке позвоночного столба в области шеи, из-за чего появляются спазмы, нарушается мозговое кровообращение, запускается процесс дегенерации.
Патология проявляется в виде болей разной интенсивности и локализации, слабости и снижения чувствительности в руках, ограничении движений в шее, а также в головокружении, нарушенной координации, онемении языка, снижении слуха и зрения.
При выявлении у себя таких симптомов важно обязательно сходить к доктору. Врач проведет диагностику и назначит лечение.
Лечение шейного отдела позвоночника проводится лекарствами, физиотерапией, массажем и другими способами.
Лечить заболевание шейного отдела позвоночника можно такими лекарствами:
Нестероидными противовоспалительными средствами. Они уменьшают боль, снимают асептическое воспаление и отек. Лечение проводится Вольтареном, Найзом, Кетоналом, Диклофенаком и другими подобными препаратами, которые имеют свойства, улучшающие состояние человека.
Витаминами группы В. Они направлены на активизацию обменных процессов в нервной ткани. Лечение проводится Комбилипеном, Мильгаммом, Нейробионом. Витамины группы В можно вводить в организм с помощью инъекции.
Лекарствами, которые улучшают мозговое кровообращение. Патологию можно лечить Эуфиллином, Тренталом.
Лечение заболевания выполняется также хондропротекторами, которые восстанавливают хрящевую ткань и поврежденные межпозвоночные диски.
Миорелаксантами, которые снимают спазмы в мышцах. К такой группе относится препарат Мидокалм.
Лечение остеохондроза шейного отдела позвоночника должен назначать только доктор.
Чтобы снять болезненность, улучшить мозговое кровообращение, а также устранить застойные явления и помочь человеку быстрее выздороветь, для терапии заболевания шейного отдела позвоночника применяют лекарства с сосудорасширяющим эффектом:
Кавинтон назначают принимать, чтобы улучшить кровообращение в мозге. Кавинтон расслабляет мышечную стенку сосудов головного мозга. Благодаря этому у пациента пропадает головная боль, головокружение, слабость. Кавинтон похож своим составом на Винпоцетин. Кавинтон рекомендуется принимать по 1 – 2 таблетки трижды в день в течение двух месяцев.
Циннаризин блокирует кальциевые каналы, влияет на сосудистую стенку, расширяет просвет сосудов головного мозга. Циннаризин часто добавляют в состав таких препаратов, как Фезам, Омарон, Нейро-норм.
Пирацетам, который делает лучше обмен веществ в микроциркуляции сосудов головного мозга, способствует активизации мыслительных способностей. Пирацетам часто применяют с целью лечения детей.
Для расширения мелких сосудов, улучшения кровообращения, нормализации свертываемости крови при остеохондрозе назначается Никотиновая кислота.
Важно запомнить, что Кавинтон, Циннаризин, Пирацетам и Никотиновую кислоту должен назначить только лечащий доктор, обозначив дозировку и длительность приема конкретного препарата.
Церетон, Вазобрал, Нимесил, Мидокалм, Димексид и другие лекарства также используют, чтобы лечить заболевания шеи.
Церетон применяется в виде уколов. Инъекции делают раз в день в течение двух недель. Точную дозировку должен назначить доктор. Средство относится к ноотропной группе препаратов.
Вазобрал помогает снять головные боли, головокружение, а также налаживает кровообращение мозга. Вазобрал часто назначают вместе с другими препаратами для лечения заболеваний шеи. Средство повышает умственную и физическую работоспособность.
Вазобрал назначают принимать во время приема пищи. Дозировка часто составляет 1 – 2 таблетки в день. Вазобрал также можно принимать в виде раствора. В таком случае рекомендуется прием 2 – 4 миллиграммов два раза в сутки. Вазобрал нужно пропить в течение 2 – 3 месяцев.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Вазобрал нельзя принимать при непереносимости его составляющих, а также во время беременности.
По необходимости Вазобрал можно пропить курсом ещё раз. Но только после консультации с доктором.
Нимесил имеет улучшающие свойства, может унять боль при различных заболеваниях. Его иногда используют при простудных заболеваниях, если другие препараты не дают результата.
Нимесил выпускается в виде порошка в пакетиках. Нимесил доктором назначается применять по пакетику дважды в день. Одна порция препарата действует в течение шести часов.
Нимесил обладает противовоспалительным и обезболивающим эффектом, поэтому его рекомендуется пить после приёма пищи. Лечить болезнь шеи препаратом можно не более двух недель.
Мидокалм при остеохондрозе шеи применяют, потому что он имеет следующие плюсы:
- средство снижает степень возбудимости мышечных волокон, но не подавляет нервные импульсы;
- мидокалм хорошо переносится даже при длительном применении;
- препарат не угнетает работоспособность человека;
- мидокалм позволяет сделать дозировку приёма нестероидных противовоспалительных средств меньшей.
Мидокалм выпускается в виде таблеток и в ампулах. Поэтому его часто применяют в виде инъекции.
Дозировку определяет доктор, но часто назначается принимать по 50 миллиграммов препарата. Через 40 минут наступает облегчение. Лекарством можно лечить и детей старше годика.
В виде инъекции внутримышечно вводят по 100 миллиграммов препарата два раза в день.
Мидокалм внутривенно можно вводить не более, чем 100 миллиграммов в день.
Димексид для лечения остеохондроза шеи используется в виде аппликаций или компрессов.
Димексид снимает болезненность и воспаление. Глубоко проникает в ткани, не повреждая их. Благодаря такому средству, улучшается кровообращение в тканях.
Прежде чем сделать аппликацию с препаратом, необходимо проверить, нет ли у вас на Димексид аллергии. Для этого на запястье немного нанесите препарата. Если через некоторое время кожа останется такой, какой была до нанесения средства, значит, Димексид можно смело применять. Его нужно обязательно развести водой в одинаковой пропорции.
В разведённый Димексид макают небольшой ватный диск и прикладывают его к больному участку тела на полчаса. После снятия компресса шею нужно обмотать хлопчатобумажным шарфиком. Нельзя её мыть восемь часов после проведения процедуры.
Лечить остеохондроз шеи Димексидом рекомендуется через день. Курс терапии должен состоять из 10 процедур.
Теперь вы знаете, как проводится лечение заболевания шейного отдела позвоночника. Важно, чтобы таблетки, компрессы, инъекции назначил доктор. Нельзя заниматься самолечением.
2016-04-13
- К каким проблемам приводят метастазы в костях
- Сколько живут с костными метастазами?
- Как диагностируют метастазы в костях?
- Современные методы лечения
- Противоопухолевые препараты при метастазах в костях
- Радиофармпрепараты
- Бисфосфонаты
- Лучевая терапия
- Радиочастотная аблация
- Применение костного цемента
- Хирургические вмешательства при метастазах в костях
Кости являются третьим по частоте местом локализации метастазов при различных онкологических заболеваниях, уступая только печени и легким.
Обычно появление костных метастазов говорит о том, что рак находится в запущенной стадии. Радикальное лечение в такой ситуации, как правило, невозможно, терапия носит паллиативный характер.
Чаще всего в кости метастазирует рак простаты и молочной железы.
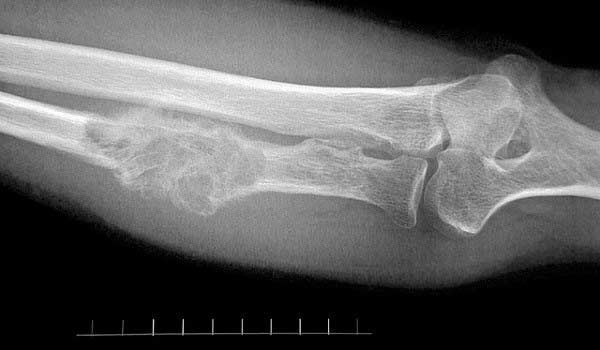
Вторичный рак костей намного более распространен по сравнению с первичными опухолями, особенно у взрослых. Кости и красный костный мозг имеют хорошее кровоснабжение, поэтому в них с легкостью проникают раковые клетки, присутствующие в кровотоке.
К каким проблемам приводят метастазы в костях
Костные метастазы приводят к мучительным болям и нарушению подвижности в суставах. Из-за ослабления костной ткани происходят патологические переломы. Чаще всего у таких больных ломается бедренная кость, очень распространены патологические переломы ребер и позвонков.
Многие злокачественные опухоли метастазируют в позвонки. При этом беспокоят сильные хронические боли в позвоночнике, которые усиливаются и не дают спать по ночам. Может возникнуть тяжелое осложнение — сдавление спинного мозга.
Из-за разрушения костной ткани в кровь поступает большое количество кальция, развивается гиперкальциемия. Она приводит к запорам, увеличению количества мочи, больной постоянно испытывает жажду, усталость. В тяжелых случаях развиваются сердечные аритмии, почечная недостаточность.
Правильное лечение помогает справиться с этими симптомами и осложнениями, улучшить состояние больного, замедлить рост опухоли и продлить жизнь.
Сколько живут с костными метастазами?
Прогноз во многом зависит от того, в каком органе находится первичная опухоль, от ее гистологического типа. Медианная выживаемость при раке простаты с метастазами в костях с момента установления диагноза составляет 12–53 месяцев (в зависимости от степени злокачественности), при раке молочной железы — 19–25 месяцев, при раке щитовидной железы — 48 месяцев, при почечной карциноме — 12 месяцев, при раке мочевого пузыря — 6–9 месяцев, при раке легких — 6–7 месяцев, при меланоме — 6 месяцев.
Гиперкальциемия сильно ухудшает прогноз, у таких больных медианная выживаемость снижается до 10–12 недель.
Как диагностируют метастазы в костях?
Наиболее информативный метод диагностики — ПЭТ-сканирование. Во время исследования в организм больного вводят радиофармпрепарат, который накапливается в опухолевой ткани и делает ее видимой на снимках, выполненных с помощью специального аппарата. Это помогает выявлять даже мелкие очаги, но иногда за рак по ошибке можно принять костные инфекции, артриты и перенесенные переломы.
МРТ полезна для выявления сдавления нервов и спинного мозга.
Анализы крови на уровень кальция и щелочной фосфатазы не могут быть основанием для диагностики костных метастазов, они применяются в комплексном обследовании, в сочетании с вышеперечисленными методами. Лабораторные анализы помогают выявить осложнение костных метастазов — гиперкальциемию.
Современные методы лечения
Многие пациенты, у которых диагностированы костные метастазы, отчаиваются и прекращают лечение, считая, что больше ничего нельзя сделать. Несмотря на то, что ремиссия, как правило, невозможна, больному все еще можно помочь. Доступны разные виды лечения, которые помогают:
- замедлить рост вторичных очагов;
- справиться с симптомами;
- улучшить общее состояние и увеличить продолжительность жизни.
Составляя программу лечения, врач учитывает симптомы, локализацию и характеристики первичной опухоли, локализацию и количество костных метастазов, наличие осложнений в виде патологических переломов и гиперкальциемии.
Противоопухолевые препараты при метастазах в костях
Назначая противоопухолевую терапию, врач в первую очередь ориентируется на первичную опухоль. Метастазы в костях состоят из клеток, характерных для органа, из которого распространился рак. В разных случаях будут эффективны те или иные виды препаратов:
Лечение проводят до тех пор, пока опухоль реагирует на него, и не возникают серьезные побочные эффекты. Если назначенные препараты перестали работать, врач подбирает другую комбинацию.
Радиофармпрепараты
Радиофармпрепараты — это радиоактивные вещества, которые после внутривенного введения достигают опухолевой ткани, накапливаются в ней и уничтожают раковые клетки. Это альтернатива традиционной лучевой терапии. Если у больного обнаружены множественные метастазы, нецелесообразно облучать каждую кость: это не очень эффективно и грозит серьезными побочными эффектами. Стоит отдать предпочтение радиофармпрепаратам: они распространяются с кровотоком по всему организму и достигают всех вторичных очагов.
В настоящее время в зарубежной литературе есть данные об успешном применении стронция-89 (Metastron), самария-153 (Quadramet), радия-223 (Xofigo). Доказано, что радиофармпрепараты эффективно помогают уменьшить боли в пораженных костях в течение нескольких месяцев. При необходимости процедуру можно повторить.
Лучше всего радиофармпрепараты работают при остеобластных метастазах, когда повышена активность остеобластов — клеток, образующих новую костную ткань.
Бисфосфонаты
Бисфосфонаты — препараты, которые подавляют активность остеокластов — клеток, разрушающих костную ткань. Они помогают справиться с болями, укрепить кость, предотвратить патологические переломы, снизить уровень кальция в крови. Однако, применять бисфосфонаты нужно с осторожностью, потому что они способны вызывать серьезные осложнения, в том числе тяжелое нарушение функции почек и остеонекроз челюсти.
Более безопасной альтернативой является деносумаб — этот препарат тоже подавляет активность остеокластов, но его механизм действия отличается от бисфосфонатов.
Лучевая терапия
Облучение помогает справиться с болями в костях и предотвратить патологические переломы. Лечение проводят в одном из двух режимов:
- Можно провести 1–2 процедуры, во время которых на кость дают большие дозы излучения. Это удобно для пациента, так как сокращается количество поездок в клинику.
- Другая схема предусматривает проведение 5–10 сеансов меньшими дозами. При этом суммарная доза получится несколько больше, чем в первом случае, у таких пациентов реже рецидивируют боли и возникает необходимость в повторном лечении.
Радиочастотная аблация
Если в кости обнаружено 1–2 метастаза, можно провести радиочастотную аблацию. Процедура болезненная, поэтому ее выполняют под общей анестезией. В опухоль под контролем КТ вводят иглу и подают на нее ток высокой частоты. Это приводит к разрушению опухолевой ткани.
Применение костного цемента
Иногда для того чтобы уменьшить боль и укрепить костную ткань, в кость вводят специальный цемент. Его применяют при метастазах в позвонках и других частях скелета. Введение костного цемента может дополнять другие виды лечения.
Хирургические вмешательства при метастазах в костях
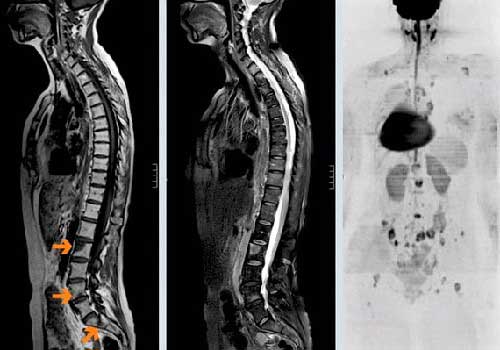
Операции при костных метастазах носят паллиативный характер. Врач применяет винты, штифты, пластины и другие конструкции, чтобы укрепить кость или восстановить ее целостность после патологического перелома. Это помогает справиться с болью и улучшить функцию пораженной части тела. Если хирургическое вмешательство противопоказано, применяют специальные шины, как при обычных переломах.
Уважаемый Марк Азриельевич!
Спасибо Вам большое за поддержку, в то время когда остаешься один на один с болезнью, когда врачи констатируют факт "безысходности", а ты мечешься и не веришь, что все это происходит в твоей семье, пытаешься задавать вопросы "почему","для чего" и "за что".
Прошу помощи. Болеет мой самый родной и единственный близкий человек - мама.
1. Точная информация по диагнозу (информация из выписки).
Ф.И.О.: Возраст:59 №9030
Дата поступления: 31.3.10 Дата выписки: 22.04.10 МКБ: С 79,5 К\д:22
Адрес: ул. Гагарина 14-107
Данные анамнеза: считает себя больной с февраля 2010г, когда появились боли в грудном отделе позвоночника опоясывающего характера. Лечилась амбулаторно с диагнозом: остеохондроз, без эффекта. Госпитализация плановая.
Состояние при поступлении: Состояние удовлетворительное. Сознание ясное. Менингиальный знаков нет. ЧМН: без особенностей. Парезов, расстройств чувствительности нет. СХР равные, оживлены с ног. Координаторные пробы выполняет удовлетворительно. Локально: Болезненная пальпация осистых отростков Th5-8. Ассиметрия треугольников талии. Сглаженность поясничного лордоза. Ограничены движения в грудном отделе позвоночника. Вынужденное положение тела с опорой.
Мочеиспускание не нарушено. Задержка стула 2-3 дня.
Обследование:
-Общий анализ крови (08.04.2010) Эритроциты:4,44*10 в 12, Hb:133г\л, Цв.пок.:0,86, лейкоциты:4,8*10в9, СОЭ:18мм/ч.
-Общий анализ мочи(08.04.2010):Уд.вес:1,005г/л, Белок: отр., Сахар: отр., Эпителий:ед.в п/з, Эритроциты: ед.в п/з.
-Биохимическое исследование крови (06.04.2010):Общий белок:71,21г\л, Мочевина:5,54ммоль/л, Тимоловая проба:0,90ед., Глюкоза:5,50ммоль/л, Билирубин общий 16,45мкмольъл,Билирубин прямой:2,24мкмоль/л, Натрий:138.61ммоль/л,Калий:4,54ммоль/л, Протромбированный индекс:111%, Фибриноген:401 г/л,Креатинин:52,79мкмоль/л ,МНО 0,94.
-Группа крови(07.04.2010): АВО: А0 (II), Rh: полож, hr’:отр., антитела: не обнаружены.
-ЭКГ(07.04.2010):Ритм синусовый. Нормальное положение ЭОС. Изменения в миокарде.
-УЗИ(13.04.2010):Печень не увеличена, правая доля 13,7см, левая доля 5,6 см. край острый, поверхность ровная. Ткань однородная. Вв0,9см, ОПП 0,4см.
Желчный пузырь 5.7х2,0см. форма обычная, стенки 0,3см, уплотнены; в просвете пузыря у шейки ряд конкрементов до 0,7см в диаметре.
Поджелудочная железа не видна.
Почки расположены типично. Правая 9,1х5,1см,ТПП 1,7см. Левая 9,3х4,4см ТПП 1,7см. Контуры нечеткие. Почесные синусы уплотнены. ЧЛС не расширены, без камней.
-ФГДС (13.04.2010):Эрозиво-геморрагический гастродуоденит.
МРТ грудного отдела(07.04.2010): патологический перелом Th5 позвонка с выраженным стенозом позвоночного канала и компрессией спинного мозга, с наличием мягкотканого компонента в задних отделах позвоночного канала на уровне Th5, паравертеберального компонента на уровне Th 4-6. Патологические переломы тел Th4, Th12. МР-картина больше за mts поражение
-КТ головного мозга (16.04.2010): новообразование в левой гемофизе мозжечка. Внутренняя,возможно, окклюзионная, гидроцефалия.
-КТ грудного отдела позвоночника с в\в контрастированием (19.04.2010):объемное образование с участками обызвествления в левой гемофизе мозжечка в диаметре до 3,5 см.
-КТ брюшной полости. Легких (20.04.2010):деструктивные изменения в правой части Th12 позвонка.
Диагноз: Mts опухоли неуточненной локализации в Th 4-5, Th 12 позвонки, левое полушарие мозжечка. Патологический перелом Th4-5, Th12,выраженный болевой синдром, корешковый синдром.
Патологогистологическое исследование:Дифференциальный диагноз между плазмоцитомой, лимфоплазмоцитарной лимфомой и перстеневидноклеточным раком. При проведении иммуногистохимии опухолевые клетки экспрессировали РСК, ЕМА и не экспрессировали СД20,СД79а,СД38,СД56:метастаз эпителиального рака. Исключить опухоль желудочнокишечного тракта.
2. Возраст, вес, сознание, физическая активность, сопутствующие заболевания, аллергические реакции, давление, пульс.
59 лет, вес 58 кг, сознание ясное. 1,5 месяца назад отказали ноги, до этого ходила по чуть-чуть в корсете. Давление 110\70, пульс 83.
Сопутствующие заболевания: Язвенная болезнь желудка. Артериальная гипертензия 2 риск 3.
3. Где болит, куда отдает? Характер боли.
Боли были сильные в грудном отделе, опоясывающие, когда маму положили в больницу, там кололи промедол 1 р. на ночь. После месяца лежания в больнице нас отправили домой, сказали что неоперабельны, мне сказали брать отпуск по уходу. и ожидать. Я обращалась и в онкологию и к зав. кафедрой онкологии СГМУ, но к сожалению он тоже сказал, что помочь можно только обезболиванием. Спасибо всем большое кто помогал мне в трудный момент в борьбе с бюрократией. Я живу третий год в Москве, мама в Архангельске, кроме меня у нее никого нет, вот уже 4-й месяц я неделю ухаживаю за мамой, и неделю летаю в Москву (в это время мне помогает ухаживать хорошая женщина, не хочется называть ее сиделкой, она уже член моей маленькой семьи) зарабатываю нам на существование. Кто-то меня упрекнул, что почему ты не оставишь работу. я промолчу.
Ну это отступление от главного, после того как я забрала маму из больницы. ее состояние пошло на поправку, мы потихоньку перестали колоть обезболивающие, стали понемногу ходить в корсете и верить. верить..так было месяца 2,5. Потом мама присела самостоятельно и пошло ухудшение, судороги,стали отниматься ноги, за 5 дней пропала чувствительность ниже грудного отдела.
Обезболивающие стали колоть последние 10 дней, начали сильные боли в спине, ноги самостоятельно дрыгаются, трясутся, задеть их невозможно, сразу боль отдается в спину, боль режущая, острая, даже чихание вызывает боль.
4. Что, кроме боли, беспокоит (одышка, запоры, нарушение мочеиспускания или др.)? Все жалобы подробно.
Мочится мама через катетер, стул нарушен, никакие слабительные не помогают, пьем постоянно дюфалак, регулакс, клизмы ничего не помогает. Единственный вариант это самостоятельно очищать кишечник руками -1 р. в 2 дня. Диета- свекла, чернослив, курага постоянно в рационе. Запоры мучают маму последние 2 года. Спит плохо.
Также слабые легкие, сухой кашель, не откашливается (заставляю маму петь. делать дыхательную гимнастику, надувать шарики).
Стараюсь ее поворачивать в кровати. лежит на противопролежневом матрасе. Купила экран,чтобы приподнимать ее при кормлении, не знаю, можно ли это делать.
5. Название обезболивающего препарата, на сколько % и на сколько времени уменьшает боль?
Терапевт прописала нам следующую схему
Трамадол 7-13-22
Баралгин-17
Димедрол-22 30
Колю пока я только баралгин -3 раза в день (7-13-22). Боль утихает но не совсем, на 80% остается. И постоянно вздрагивают ноги.
6. Какие препараты получает вообще (название, дозировка, эффект)?
Дополнительно препараты:
Карбамазепин 1\2 два раза в день
Мидокалм 1 укол на ночь. Сейчас перестала колоть.
Канефрон по 50 кап. 3 раза в день
Либексин Муко-8 дней пьем в 2 раза в день. Можно ли продолжать? Эффекта не вижу?
Глицин по 2 таб. 4-5 раз в день.
Гелариум 1т 2 раза в день
Сбор грудной №4.
Подскажите, пожалуйста, какие обезболивающие и по какой схеме нам применять. Что делать для улучшения работы легких? Что применять, чтобы ноги не были такими напряженными и не реагировали на малейшее прикосновение. Даже промыть катетер проблематично, ноги согнуться и трудно их разогнуть, настолько напряжены нервы.
Читайте также:


