Миелопатия что это такое симптомы лечение у взрослых отзывы
Общие сведения
Миелопатия спинного мозга — это тяжелый соматический синдром, обобщающий различные по этиологическому признаку поражения спинного мозга, сопутствующий многочисленным патологическим процессам и проявляющийся нейродегенеративными изменениями в отдельных спинномозговых сегментах имеющий, как правило, хроническое течение.
Миелопатия всегда возникает вследствие различных патологических нарушений в организме (осложнение дегенеративно-дистрофических заболеваний позвоночника, травм и опухолей позвоночного столба, патологий сосудистой системы, токсического воздействия, соматических заболеваний и инфекционных поражений).
В зависимости от этиологического фактора, т.е. от заболевания, ставшего предпосылкой развития миелопатии, при постановке диагноза указывается эта болезнь/патологический процесс, например, сосудистая, диабетическая, компрессионная, алкогольная, вертеброгенная, ВИЧ-ассоциированная миелопатия и др., то есть таким образом указывается на происхождение синдрома (природу поражения спинного мозга). Очевидно, что при разных формах миелопатии спинного мозга лечение будет существенно отличаться, поскольку необходимо воздействие на основную причину, которая вызвала соответствующие изменения. По МКБ-10 миелопатия кодируется G95.9 (Болезнь спинного мозга неуточненная).
Достоверно точной информации о частоте встречаемости в целом миелопатии нет. Существует лишь информация о некоторых наиболее распространенных причинах ее формирования. Так в США ежегодно происходит от 12 до 15 тысяч травм спинного мозга, а у 5%-10% пациентов со злокачественными опухолями существует высокая вероятность метастазов в эпидуральное пространство позвоночника, что является причиной более 25 тысяч случаев миелопатии в год.
Некоторые виды миелопатии являются относительно редкими (сосудистая миелопатия), другие (цервикальная спондилогенная миелопатия) встречается у почти 50% лиц мужского пола и 33% у женщин в возрасте после 60 лет, что обусловлено выраженностью дегенеративных изменений в структурах позвоночного столба и нарастание проблем со стороны сосудистой системы, характерных для людей пожилого возраста. Наиболее часто поражается шейный и поясничные отделы позвоночника и значительно реже встречается миелопатия грудного отдела позвоночника.
Патогенез
Патогенез развития миелопатии существенно различается в зависимости от заболевания, вызвавшего тот или иной вид миелопатии. Во множестве случаев патологические процессы, лежащие в основе развития заболевания, локализуются вне спинного мозга и рассмотреть их в пределах одной статьи не представляется возможным.
Классификация
В основу классификации положен этиологический признак, в соответствии с которым выделяются:
- Вертеброгенная (дискогенная, компрессионная, спондилогенная) — может быть обусловлена, как травмами позвоночника (посттравматическая), так дегенеративными изменениями в позвоночном столбе (смещение позвонков, остеохондроз, спондилез с выраженным разрастанием остеофитов, стеноз спинномозгового канала, грыжа межпозвоночного диска и др.).
- Дисциркуляторная (ишемическая) — сосудистая, атеросклеротическая, дисциркуляторная, развивается вследствие медленно прогрессирующей хронической недостаточности (ишемии) спинномозгового кровообращения.
- Инфекционная — развивается под воздействием патогенной микрофлоры (энтеровирусы, вирус герпеса, бледная трепонема) и часто является следствием септицемии, пиодермии, остеомиелита позвоночника, СПИДа, болезни Лайма и др.
- Миелопатии, вызванные различного рода интоксикациями и физическими воздействиями (токсические миелопатии; лучевая миелопатия).
- Метаболическая — обусловлена метаболическими расстройствами и осложнением эндокринных заболеваний.
- Демиелинизирующая. В ее основе лежат патологические процессы, вызывающие разрушение (демиелинизацию) миелиновой оболочки нейронов, что приводит к нарушению процессов передачи импульсов между нервными клетками спинного и головного мозга (рассеянный склероз, болезнь Бало, болезнь Канавана и др.).
По локализации патологического процесса выделяется:
- Миелопатии шейного отдела позвоночника (син. цервикальная миелопатия).
- Миелопатии грудного отдела позвоночника.
- Миелопатии поясничного отдела.
Причины
К основным причинам развития миелопатий относятся:
- Компрессия (сдавливание), возникающая в результате травм позвоночника со смещением позвоночных сегментов, спондилолистеза, спондилеза, первичной/метастатической опухоли спинного мозга, эпидурального абсцесса и гематомы, субдуральной эмпиемы, грыжи межпозвонкового диска, туберкулезного спондилита, подвывиха в атлантоаксиальном сочленении, вторичного спаечного процесса и др.
- Нарушение кровообращения в спинном мозге, обусловленное вышеперечисленными причинами, так и различного рода сосудистой патологией, которая формирует медленно прогрессирующую хроническую недостаточность кровоснабжения: атеросклероз, эмболии, тромбозы, аневризма, венозный застой, развивающимся вследствие сердечно-легочной/сердечной недостаточности, сдавление венозных сосудов на различных уровнях позвоночника.
- Воспалительные процессы с локализацией в спинном мозге, обусловленные патогенной микрофлорой, травмой или в силу других обстоятельств (спинальный арахноидит, туберкулез, болезнь Бехтерева, миелит и др.).
- Нарушение процессов метаболизма в организме (гипергликемия при сахарном диабете).
Несмотря на многообразие причин, основной предпосылкой формирования миелопатии принято считать прогрессирующий длительно протекающий остеохондроз (вертеброгенная, дискогенная, компрессионная, дегенеративная миелопатия).
Симптомы
Симптомы миелопатии варьируют в широком диапазоне в зависимости от причин заболевания, уровня поражения, тяжести состояния, характера патологического процесса (острый/хронический). К общим симптомам относятся:
- Постоянный/возникающий при движении интенсивный болевой синдром в спине ноющего/тупого характера.
- Онеменение верхних/нижних конечностях, слабость, нарушения мелкой моторики (при застегивании одежды, письме и др.).
- Снижение в различной степени температурной и болевой чувствительности, появление дисфункции тазовых органов (мочеиспускания).
- Развитие сочетанных спастических парезов и параличей, вызывающих нарушения походки.
Из всего многообразия видов миелопатий рассмотрим лишь несколько, наиболее часто встречающихся в тех или иных отделах позвоночника.
Шейная спондилогенная миелопатия относится к одной из частых причин дисфункции спинного мозга нетравматического характера у людей старшего возраста с развитием спастического тетра- и парапареза. Ведущим патофизиологическим механизмом этого заболевания является ишемия спинного мозга, обусловленная его компрессией с нарастающими дегенеративными процессами структур шейного отдела позвоночного столба (фото ниже).
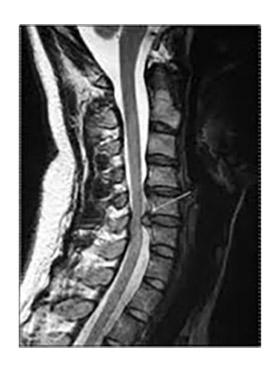
Симптомы отражают нарушения функции верхнего мотонейрона, поражение задних столбов спинного мозга и пирамидных трактов. Градация выраженности нарушения во многом определяется конкретным механизмом развития миелопатии. Так, при компрессионном характере поражении шейного отдела отмечается сочетанность нижнего спастического парапареза и спастико-атрофического пареза рук.
При этом, характерно их изолированное проявление или преобладание расстройств двигательных над чувствительными. Основными жалобами являются: боль в руках с латеральной/медиальной стороны, затруднения при выполнении тонких движений, парестезии в руках, слабость и неловкость в ногах, нарушение походки, развитие нейрогенного мочевого пузыря.
Пирамидный синдром характеризуется несимметричным спастическим тетрапарезом в руках, что обусловлено поражением глубоких пирамидных проводников, отвечающих за верхние конечности. Атрофический синдром проявляется слабостью в мышцах верхних конечностей, атрофиями и фибриллярными подергиваниями, низкими сухожильными рефлексами верхних конечностей.
Цервикальная миелопатия при сосудистом варианте развития миелопатии (сосудистая миелопатия шейного отдела) характеризуется более выраженными и распространенными по длиннику двигательными спинальными сегментарными расстройствами, сочетающихся с ишемией структур входящих в бассейн кровоснабжения передней спинальной артерии (фасцикуляция мышц, отсутствие/снижение рефлексов на руках, амиотрофии).
Наиболее часто встречается дискогенная миелопатия поясничного отдела напрямую обусловленная повреждением межпозвоночного диска, являющейся одним из осложнений остеохондроза позвоночника у пациентов в возрасте после 45 лет и характеризуется хроническим течением. Реже причиной дискогенной миелопатии являются травмы позвоночника и для такой патологии характерно крайне острое течение.
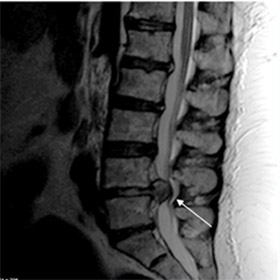
Развитие заболевания обусловлено дегенеративными изменениями в межпозвоночном диске, которые приводят к растяжению/разрыву фиброзного кольца диска и к отрыву его периферических волокон от тел позвонков. Как следствие происходит смещение диска в заднелатеральном направлении, что и приводит к компрессии спинного мозга и прилегающих кровеносных сосудов (фото ниже).
В симптоматике дискогенной поясничной миелопатии наиболее часто встречаются интенсивная радикулярная боль, парезы дистальных отделов ног, снижение мышечной силы ног, нарушение функции органов таза и снижение чувствительности в сакральных сегментах.
Дискогенная миелопатия может осложняется спинальным инсультом (острым расстройством кровообращения) с развитием синдрома трансверзального поражения спинного мозга, для которого характерны сочетание спинальных параличей нижних конечностей с тазовыми нарушениями и глубокой циркулярной гипестезией.
Анализы и диагностика
В основе диагностики миелопатий мануальный осмотр, проверка чувствительности/рефлексов в определенных точках и инструментальные методы исследования, включающие:
- Обзорную/прицельную рентгенографию позвоночного столба в нескольких проекциях.
- Электронейрограмму.
- Компьютерную томографию.
- Магнитно-резонансную томографию.
- Контрастные методы исследования (дискография, пневмомиелография, миелография, веноспондилография, эпидурография).
При необходимости (подозрение на отравление тяжелыми металлами, дефицит витамина В12) назначаются лабораторные исследования. При подозрении на инфицирование проводится спинномозговая пункция.
Лечение
Поскольку миелопатия является обобщенным термином универсальное (стандартизованое для всех случаев) лечение отсутствует, и лечебная тактика определяется в каждом конкретном случае в зависимости от причин, лежащих в основе развития миелопатии. Из общих при принципах лечения можно отметить:
- Для купирования болевого синдрома, уменьшения отека и снижения воспалительного процесса назначаются нестероидные противовоспалительные препараты (Индометацин, Ибупрофен, Ортофен, Диклофенак, Мелоксикам и др.). При сильно выраженной боли, обусловленной сдавлением нервных корешков, назначаются стероидные гормоны (Преднизолон, Дексаметазон и др.).
- Для снятия спазма мышц и уменьшения ощущений назначаются миорелаксанты (Мидокалм, Сирдалуд, Баклосан, Толперизон).
- С целью защиты тканей от гипоксии и нормализации метаболизма используются Актовегин, Церебролизин, Пирацетам и др.
- При наличии инфекции назначаются антибактериальные препараты с учетом чувствительности возбудителя заболевания.
- При необходимости — препараты, восстанавливающие хрящевую ткань (Глюкозамин с хондроитином, Алфлутоп, Артифлекс Хондро, Румалон и др.).
- При ишемической миелопатии назначаются сосудорасширяющие препараты (Папаверин, Кавинтон, Но-Шпа, и нейропротекторы (Глицин, Луцетам, Гамма-аминомасляная кислота, Ноотропил, Гаммалон и др. Для нормализации кровообращения в мелких сосудах и реологических свойств крови — Трентал, Танакан, Пентоксифиллин.
- Для укрепления иммунитета назначаются витаминно-минеральные комплексы или витамины В1 и В6.
Миелопатия — обобщенное понятие, используемое в неврологии для обозначения различных по своей этиологии поражений спинного мозга, обычно имеющих хроническое течение. Клинически они могут проявляться нарушениями силы и тонуса мышц, различными сенсорными расстройствами, дисфункцией тазовых органов. Задачей диагностического поиска при миелопатии является выявление причинного заболевания. С этой целью проводится рентгенография позвоночника, МРТ, ЭМГ, ЭНГ, ангиография, анализ ликвора, биохимические исследования крови, ПЦР-диагностика и др. Лечебная тактика основана на терапии основного заболевания, симптоматическом лечении и реабилитации при помощи ЛФК, механотерапии, массажа, иглоукалывания и физиотерапии.
- Этиология и патогенез миелопатии
- Классификация миелопатии
- Симптомы миелопатии
- Ишемическая миелопатия
- Посттравматическая миелопатия
- Радиационная миелопатия
- Карциноматозная миелопатия
- Диагностика миелопатии
- Лечение миелопатии
- Прогноз и профилактика миелопатии
- Цены на лечение
Общие сведения
Этиология и патогенез миелопатии
В преобладающем большинстве случаев патологические процессы, приводящие к развитию миелопатии, локализуются вне спинного мозга. В первую очередь это дегенеративные изменения позвоночника (остеохондроз, спондилоартроз, спондилез, инволютивный спондилолистез) и травмы (перелом позвонка, подвывих или вывих позвонков, компрессионный перелом позвоночника). За ними следуют сосудистые заболевания (атеросклероз, тромбоз спинальных сосудов), аномалии развития позвоночника, опухолевые процессы в области позвоночника, метаболические нарушения (при диспротеинемии, сахарном диабете, фенилкетонурии, лизосомальных болезнях накопления), туберкулез и остеомиелит позвоночника. К патологическим изменениям спинного мозга может привести радиоактивное и токсическое воздействие на организм.
Реже встречаются миелопатии, обусловленные непосредственным поражением вещества спинного мозга. Первопричиной их возникновения могут являться: позвоночно-спинномозговая травма, инфекционные поражения и опухоли спинного мозга, гематомиелия, демиелинизация. Последняя может носить наследственный (при синдроме Русси-Леви, болезни Рефсума и пр.) или приобретенный (при рассеянном склерозе) характер. В исключительных случаях миелопатия развивается в качестве осложнения люмбальной пункции.
Среди патогенетических механизмов возникновения миелопатии преобладает компрессионный. Возможна компрессия межпозвоночной грыжей, остеофитами, отломками при переломе, опухолью, посттравматической гематомой, смещенным позвонком. При этом происходит как непосредственное сдавление спинного мозга, так и пережатие спинномозговых сосудов, следствием чего является гипоксия и нарушение питания, а затем дегенерация и гибель нервных клеток пораженного спинномозгового сегмента. Возникновение и развитие патологических изменений реализуется постепенно с увеличением компрессии. Результат — выпадение функции нейронов данного сегмента и блокировка проведения через него импульсов, идущих по проводящим путям спинного мозга.
Классификация миелопатии
В современной неврологии миелопатия традиционно классифицируется по этиологическому принципу.
- Спондилогенная (в т. ч. дискогенная) — связана с различными дегенеративными процессами позвоночного столба.
- Ишемическая (дисциркуляторная, атеросклеротическая, сосудистая) — развивается на фоне хронического нарушения спинномозгового кровообращения.
- Посттравматическая — обусловлена как непосредственной травмой спинного мозга (сотрясение, ушиб), так и с компрессионным воздействием гематомы, смещенных позвонков или их частей при переломе.
- Карциноматозная — является проявлением паранеопластического поражения ЦНС при лейкемии, лимфоме, лимфогранулематозе, раке легкого и др. онкологической патологии.
- Инфекционная — встречается при ВИЧ, сифилисе (нейросифилис), болезни Лайма, энтеровирусной инфекции у детей.
- Токсическая — обусловлена токсическим воздействием на ЦНС. Может наблюдаться при дифтерии.
- Радиационная — зависит от дозы и времени радиоактивного облучения. Радиационная миелопатия может возникать после лучевой терапии злокачественных новообразований.
- Метаболическая — редко встречающееся осложнение эндокринных и метаболических расстройств.
- Демиелинизирующая — результат наследственных или приобретенных демиелинизирующих процессов в ЦНС.
Симптомы миелопатии
Клинически миелопатия проявляется целым рядом неврологических симптомов, которые практически не имеют специфики, отражающей ее этиологию, и всецело зависят от уровня и степени поражения спинного мозга. В целом миелопатический симптомокомплекс включает периферический парез/паралич с мышечной гипотонией и гипорефлексией, развивающийся на уровне пораженных сегментов; центральный парез/паралич с мышечным гипертонусом и гиперрефлексией, распространяющийся ниже уровня локализации патологических изменений; гипестезиею и парестезию как на уровне поражения, так и ниже его; тазовые нарушения (задержка или недержание мочи и кала).
Спинномозговые сосуды гораздо реже подвергаются образованию атеросклеротических бляшек и тромбозу, чем церебральные (сосуды головного мозга). Как правило, это происходит у лиц старше 60 лет. Наиболее чувствительными к ишемии являются мотонейроны, находящиеся в передних рогах спинного мозга. По этой причине в клинической картине сосудистой миелопатии ведущее место занимают двигательные нарушения, что напоминает проявления БАС. Расстройства чувствительной сферы минимальны и выявляются лишь при тщательном неврологическом осмотре.
Представляет собой развивающийся в зависимости от тяжести травмы и течения ближайшего посттравматического периода спинальный синдром. По клиническим проявлениям часто имеет много общего с сирингомиелией, в частности диссоциированный тип чувствительных расстройств: выпадение поверхностной (температурной, болевой и тактильной) чувствительности при сохранности глубокой (мышечно-суставной и вибрационной). Обычно посттравматическая миелопатия носит необратимый характер и составляет основу резидуальных (остаточных) явлений травмы. В отдельных случаях отмечается ее прогредиентное течение с прогрессированием сенсорных нарушений. Зачастую посттравматическая миелопатия осложняется интеркуррентными инфекциями мочевыводящих путей (циститом, уретритом, пиелонефритом); возможен сепсис.
Наиболее часто наблюдается в шейных спинномозговых сегментах у пациентов, прошедших лучевую терапию рака глотки или рака гортани; в грудном отделе — у больных, получавших облучение по поводу опухолей средостения. Развивается в период от 6 мес до 3-х лет после лучевых нагрузок; в среднем спустя 1 год. В таких случаях миелопатия нуждается в дифференциальной диагностике со спинномозговыми метастазами имеющейся опухоли. Типично медленное прогрессирование клиники, обусловленное постепенным некрозом тканей спинного мозга. При неврологическом осмотре может выявляться синдром Броун-Секара. В цереброспинальной жидкости изменения не наблюдаются.
Обусловлена токсическим влиянием опухоли и воздействием синтезируемых ею биологически активных веществ, что в конечном итоге приводит к некротическим изменениям спинномозговых структур. Клинический симптомокомплекс во многом повторяет неврологические нарушения при боковом амиотрофическом склерозе. Поэтому некоторые авторы относят этот вид миелопатии к особой форме БАС. В ликворе может выявляться плеоцитоз и умеренный гиперальбуминоз.
Диагностика миелопатии
Диагностический алгоритм при выявлении признаков миелопатии направлен на исключение другой, сходной по клиническим симптомам, патологии ЦНС и установление этиологического фактора, лежащего в основе дистрофических изменений спинного мозга. Он включает общий и биохимический анализ крови, рентгенографию позвоночника, МРТ позвоночника, электромиографию (ЭМГ), электронейрографию (ЭНГ), исследование вызванных потенциалов, МР- или КТ-ангиографию спинного мозга, люмбальную пункцию.
По показаниям при отсутствии возможности проведения МРТ в отдельных случаях могут быть выполнены миелография и дискография. При подозрении на инфекционную природу миелопатии проводится исследование крови на стерильность, RРR-тест, ПЦР-исследования, посев спинномозговой жидкости.
В ходе диагностического поиска невролог может привлекать к совместному консультированию других специалистов: вертебролога, фтизиатра, онколога, венеролога; при предположении о демиелинизирующей наследственной миелопатии — генетика.
Лечение миелопатии
Тактика лечения миелопатии зависит от ее этиологии и клинической формы. Она включает терапию причинного заболевания и симптоматическое лечение.
При компрессионной миелопатии первоочередным является устранение компрессии. С этой целью может быть показано удаление клина Урбана, дренирование кисты, удаление гематомы и опухоли. При сужении позвоночного канала пациент направляется к нейрохирургу для решения вопроса о возможном проведении декомпрессивной операции: ламинэктомии, фасетэктомии или пункционной декомпрессии диска. Если компрессионная миелопатия обусловлена грыжей межпозвоночного диска, то в зависимости от степени протрузии и состояния диска выполняется микродискэктомия или дискэктомия.
Лечение ишемической миелопатии заключается в устранении факторов компрессии сосудов и проведении сосудистой терапии. Поскольку сосудистый компонент присутствует в патогенезе практически любой миелопатии, подобное лечение входит в комплексную терапию большинства больных. Оно включает спазмолитические и сосудорасширяющие средства (дротаверин, ксантинола никотинат, папаверин, винпоцетин), препараты улучшающие микроциркуляцию и реологические свойства крови (пентоксифиллин).
При токсической миелопатии основу лечения составляет дезинтоксикация, при инфекционной — адекватная этиологии антибактериальная терапия. Большие трудности представляет лечение наследственной демиелинизирующей миелопатии и канцероматозной миелопатии при гемобластозах. Зачастую оно сводится к проведению симптоматической терапии.
Обязательными в лечении миелопатии являются препараты, улучшающие метаболизм нервной ткани и снижающие ее подверженность гипоксии. К ним относятся нейропротекторы, метаболиты и витамины (гидролизат мозга свиньи, пирацетам, гемодериват крови телят, вит В1, вит В6). Многим пациентам показана консультация физиотерапевта для оптимального подбора методов физиотерапевтического воздействия: диатермии, гальванизации, УВЧ, парафинотерапии и пр.
С целью увеличения объема двигательной активности, выработки навыков самообслуживания, предупреждения развития осложнений (мышечных атрофий, контрактур суставов, пролежней, застойной пневмонии) с ранних сроков заболевания больным миелопатией показано проведение ЛФК, массажа и реабилитационной физиотерапии (электростимуляция, электрофорез с неостигмином, рефлексотерапия, СМТ паретичных мышц, водолечение). При глубоких парезах ЛФК состоит в выполнении пассивных упражнений и механотерапии.
Прогноз и профилактика миелопатии
В случае своевременного устранения сдавления компрессионная миелопатия имеет благоприятное течение: при соответствующем лечении ее симптомы могут в значительной степени редуцироваться. Ишемическая миелопатия зачастую имеет прогрессирующее течение; повторные курсы сосудистой терапии могут на время стабилизировать состояние. Посттравматическая миелопатия, как правило, стабильна: ее симптомы не редуцируются и не прогрессируют. Неблагоприятный прогноз и неуклонно прогрессирующее течение имеют радиационная, демиелинизирующая и карциноматозная миелопатия.
Профилактика миелопатии заключается в предупреждении заболеваний, способных привести к ее развитию. Это своевременное выявление и лечение патологии позвоночника и сосудистых заболеваний; стабильная компенсация эндокринных и метаболических расстройств; предупреждение травматизма, инфекционных заболеваний, интоксикаций свинцом, цианидами, гексахлорофеном и др.
Миелопатия — это общий медицинский (неврологический) термин, который обозначает разные по происхождению виды спинномозговых патологий. Их проявлениями являются нарушения мышечной силы и тонуса, функций органов таза.
Основная задача диагностики — определение болезни, ставшей причиной миелопатии. Терапия направлена на лечение основной болезни, устранение симптомов и реабилитацию с помощью лечебной физкультуры, массажа, механотерапии, иглоукалывания, физиотерапевтических методов.
Миелопатия

В это комплексное понятие входят все дистрофии спинного мозга вне зависимости от происхождения. Обычно это дегенеративные патологические процессы, характеризующиеся острым либо подострым течением, которые происходят вследствие нарушения кровообращения в отдельных сегментах спинного мозга и нарушения обмена веществ в них.
Этиология
Практически всегда болезненные процессы, которые вызывают миелопатию, происходят за пределами спинного мозга. Это дегенеративные изменения в структуре позвоночника и позвоночные травмы. Также распространённой причиной являются болезни сосудов, отклонения в развитии позвоночника, нарушения обмена веществ, позвоночный туберкулёз, а также остеомиелит.
В более редких случаях отмечаются миелопатии, причиной которых стало непосредственное поражение спинномозгового вещества. К таким факторам относятся травмы спинного мозга, инфекции, поражающие его, спинномозговые опухоли, демиелинизация наследственного либо приобретённого характера.
Основным механизмом патогенеза миелопатии является компрессия (сдавливание). Причинами сдавливания могут быть межпозвоночная грыжа, остеофиты, обломки при переломе, опухоль, смещённый позвонок. Это сопровождается сдавливанием спинного мозга и его сосудов, вследствие чего возникает гипоксия, нарушается питание, после чего гибнут нервные клетки в поражённом сегменте спинного мозга. Появление болезненных изменений и их развития происходят постепенно при усилении компрессии.
Формы миелопатии
Различают несколько форм миелопатии.
- Спондилогенная — вызываемая патологическими процессами дегенерации столба позвоночника;
- Ишемическая — возникающая вследствие нарушений кровообращения;
- Посттравматическая — вызванная либо спинномозговой травмой, либо сдавливанием из-за гематомы либо смещённых позвонков, либо частей позвонков после перелома;
- Карциноматозная — следствие поражения ЦНС, вызываемого лейкемией, лимфомой, лимфогранулематозом, раком лёгких;
- Токсическая — вызывается токсическим влиянием на ЦНС;
- Радиационная — вызываемая радиоактивным облучением и возникающая, в частности, вследствие лучевой терапии онкологических заболеваний;
- Метаболическая — возникающая вследствие осложнения патологий, связанных с обменом веществ;
- Демиелинизирующая — является следствием наследственной либо приобретённой демиелинизирующей патологии ЦНС.

Симптомы
При миелопатии отмечается большое количество различных симптомов неврологического характера. Все они являются неспецифичными, отражают причину миелопатии и полностью определяются степенью спинномозгового поражения.
К ним относятся периферический парез либо паралич, гипотония мышц, гипорефлексия на уровне позвоночных сегментов, поражённых миелопатией; центральный парез либо паралич, повышенный тонус мышц, гиперрефлексия, распространяющиеся под уровнем патологических изменений; парестезия и гипестезия и на уровне поражённого участка, и под ним; расстройства функций органов таза.

Сосуды спинного мозга намного реже подвержены формированию в них тромбов и бляшек по сравнению с сосудами мозга головы. Обычно такие процессы происходят в возрасте от 60.
Самые уязвимые в отношении ишемии — те моторные нейроны, которые расположены в передней части спинного мозга. Поэтому главным симптомом данной формы миелопатии являются нарушения подвижности. По симптоматике ишемическая миелопатия сходна с боковым амиотрофическим склерозом.

Её развитие в каждом конкретном случае может иметь определённые особенности. Симптомы посттравматической миелопатии нередко во многом сходятся с симптомами сирингомиелии. К таким сходствам относится прежде всего диссоциированное нарушение чувствительности, которое заключается в потере поверхностной чувствительности с одновременным сохранением глубокой чувствительности (вибрационной и мышечной).
Как правило, эта форма миелопатии является необратимой. Относится к остаточным травматическим явлениям. Редко имеет прогрессирующее течение, при этом отмечается развитие сенсорных расстройств. Нередко наступают осложнения в виде интеркуррентных инфекций.
Чаще обнаруживается у больных, которые прошли радиотерапию рака гортани. Также может возникать в грудном позвоночном отделе у пациентов, проходивших лучевое лечение опухолей, локализированных в средостении. Время развития варьируется от шести месяцев до трёх лет с момента окончания лучевой терапии.
Радиационная форма миелопатии требует дифференциального подхода при диагностировании — её необходимо дифференцировать с метастазами уже имеющейся в другом месте организма опухоли в спинной мозг.
Характерно медленное развитие симптомов, причиной чего является медленный процесс некроза спинномозговых тканей.
Её причиной является токсическое воздействие самой опухоли, а также некоторых вырабатываемых ею веществ. Симптомы в значительной мере сходны с проявлениями неврологических расстройств в случае БАС. Потому ряд авторов считают данную форму миелопатии специфической формой бокового амиотрофического склероза. При анализе ликвора иногда обнаруживается повышенная концентрация альбумина.
Диагностика
Диагностика миелопатии основана прежде всего на дифференциации её с другими патологиями, которые имеют сходные проявления, и определении причины дистрофических процессов в спинном мозге. Используются анализы крови, позвоночная рентгенография, томография, электромиография, спинномозговая ангиография и пункция позвоночника.
При наличии показаний, если отсутствует возможность провести томографию, назначается дискография. При диагностике невролог иногда отправляет на консультации к другим профильным специалистам: вертебрологу, генетику.
Лечение
Направлено на причинную болезнь и устранение симптомов.
При компрессионной форме миелопатии главной задачей становится устранение сдавливания. В случае сужения канала позвоночника больного направляют к нейрохирургу, решающему вопрос необходимости в операции, направленной на устранение компрессии. Если причина компрессионной миелопатии — межпозвонковая грыжа, то с учётом степени протрузии осуществляют дискэктомию либо микродискэктомию.
Ишемическая миелопатия лечится путём устранения сдавливания сосудов и осуществления сосудистой терапии. В процессе возникновения почти каждого случая миелопатии так или иначе задействованы сосуды, потому такая терапия является частью комплексного лечения практически всех пациентов и подразумевает применение спазмолитиков и препаратов, которые расширяют сосуды и улучшают местное кровообращение.
В случае токсической формы миелопатии лечение направлено прежде всего на снятие интоксикации, в случае инфекционной формы проводится антибактериальное лечение, соответствующее причине миелопатии.
Для повышения подвижности, способности к самообслуживанию, профилактики осложнений (атрофия мышц, контрактура суставов, застойная пневмония) пациентам с миелопатией назначаются лечебная физкультура, массаж, реабилитационная физиотерапия (в частности, электрофорез, рефлексотерапия, гидротерапия). В случае глубоких парезов лечебная физкультура предусматривает пассивные упражнения.
Прогноз при миелопатии
При условии своевременного устранения компрессии при компрессионной форме миелопатии прогноз благоприятный: правильная терапия приводит к редукции симптомов. При ишемической миелопатии течение нередко является прогредиентным, однако повтор курса сосудистой терапии способен временно стабилизировать состояние.
При посттравматической миелопатии обычно состояние пациента стабильное, её проявления не склонны к прогрессированию или редукции. При радиационной, демиелинизирующей, а также карциноматозной формах миелопатии течение прогрессирующее, прогноз неблагоприятный.

Профилактика
Профилактика миелопатии направлена на исключение болезней, которые могут вызвать её возникновение. Она подразумевает предупреждение болезней позвоночника, стабильную компенсацию нарушений метаболизма, всех инфекционных болезней и различных интоксикаций.
Читайте также:


