Миелопатия и стеноз это одно
Стеноз или патологическое сужение позвоночного канала – опасное заболевание, часто сопровождающее межпозвоночные грыжи и другие патологии позвоночника. Он провоцирует сильные боли в спине, парезы и параличи, а стеноз позвоночного канала на поясничном уровне может вызывать нарушения работы тазовых органов и сопровождаться непроизвольной дефекацией и мочеотделением.
Болезнь серьезно снижает качество жизни и грозит развитием тяжелых осложнений. В короткие сроки она может приводить к возникновению компрессионной миелопатии и миелорадикулопатии. Поэтому при возникновении симптомов стеноза лечение нужно начинать незамедлительно.
Виды стеноза позвоночного канала
Существует несколько классификаций заболевания. В основу основной легло изменение сагиттального размера спинномозгового канала. Выделяют:
- Абсолютный стеноз позвоночного канала – диагностируется при его сужении до 10 мм, а площади до 75 кв. мм. Это неизменно сопровождается компрессией нервных корешков конского хвоста .
- Относительный – размер спинномозгового канала составляет не менее 12 мм, площадь – до 100 кв. мм. Признаки относительного стеноза позвоночного канала проявляются при присоединении другого фактора, провоцирующего сдавление нервных окончаний.

Возможно сочетание абсолютного и относительного стеноза позвоночного канала поясничного и шейного отдела. В таких ситуациях говорят о смешанной форме патологии.
В зависимости от расположения участка сужения различают латеральный и центральный стеноз. В первом случае наблюдается уменьшение корешковых каналов до 4 мм, во втором же происходит сокращение расстояния от задней поверхности тела позвонка до расположенного напротив него основания остистого отростка.

Также различают врожденную и приобретенную форму заболевания. Первая возникает в результате воздействия инфекционных и токсических факторов во время внутриутробного развития плода на 3–6 неделе. В таких ситуациях чаще диагностируется умеренно выраженный центральный стеноз позвоночного канала.
Приобретенный или вторичный имеет место при:
- травмах;
- дегенеративно-дистрофических изменениях межпозвоночных дисков и фасеточных суставов ;
- спондилолизстезе;
- уплотнении желтых связок;
- болезни Бехтерева;
- перенесении операций на позвоночнике;
- опухолевых процессах и пр.
Вторичный дегенеративный стеноз позвоночного канала может быть как абсолютным, так и относительным. Чаще он формируется в пояснично-крестцовом отделе позвоночника на уровне L5–S1. В зависимости от причины его развития и сопутствующих признаков выделают дискогенный, дискоартрогенный и т. д.

Точное определение вида патологии с помощью МРТ-исследования позволяет выбрать лучший вариант лечения и методику проведения операции. Для получения полной картины больным также назначается рентгенография и КТ.
Методы лечения
Лечение стеноза позвоночника может проводиться консервативным или хирургическим путем. Но неумолимая медицинская статистика свидетельствует о том, что только у 32–45 % больных наблюдается положительная динамика на фоне применения лекарственных препаратов, физиопроцедур и ЛФК. Но и в таких ситуациях лечение стеноза без операции не приводит к выздоровлению, а лишь способствует незначительному улучшению состояния, особенно если диагностирован стеноз левого или правого корешкового канала L5–S1 или другого сегмента.

Консервативная терапия включает:
- прием индивидуально подобранных препаратов из группы НПВС, миорелаксантов, витамин, средств для улучшения кровотока, хондропротекторов и т. д.;
- блокады с анестетиками;
- инъекции кортикостероидов;
- фонофорез;
- магнитотерапию;
- СМТ-терапию;
- ЛФК.
Поэтому сегодня единственным способом избежать развития осложнений и добиться полного устранения неприятных симптомов является хирургическое лечение. Операция при стенозе призвана в первую очередь устранить те факторы, которые привели к сдавлению спинного мозга и его нервных корешков. С этой целью выполняются декомпресионные операции. В ходе них удаляется провоцирующая стеноз канала грыжа диска или дужки позвонков. При необходимости выполняется стабилизация позвоночника, чтобы зафиксировать позвонки в анатомически правильном положении и избежать их смещения в дальнейшем, т. е. не допустить рецидив.
Изначально применяются декомпрессионные вмешательства для устранения эффекта сдавливания позвоночного канала. Сегодня в арсенале спинальных хирургов присутствует 3 типа методик, которые применяются при грыже диска со стенозом, в том числе L5-S1:
- Классическая дискэктомия – операция, подразумевающая удаление всего межпозвоночного диска через разрез величиной до 10 см. Она показана при передней компрессии спинного мозга грыжевым выпячиванием межпозвоночного диска, в том числе если присутствует 2 грыжи и стеноз. Хотя существуют более щадящие методики удаления патологического образования, открытая дискэктомия не оставляет шансов для их повторного формирования на том же участке позвоночника, что полностью устраняет риск рецидива заболевания. На место удаленного диска устанавливается титановый имплантат (кейдж), обеспечивающих надежную поддержку позвонков.
- Микрохирургическая дискэктомия – хирургическое вмешательство преследует те же цели, что и открытая операция, но осуществляется специальными инструментами через миниатюрный разрез, длина которого не превышает 3 см. Поэтому после нее пациенты восстанавливаются легче и быстрее. Но микрохирургическая дискэктомия не позволяет произвести фиксацию позвонков системами передней стабилизации, что необходимо, когда стеноз и грыжа позвоночника взаимосвязаны.
- Декомпрессионная ламинэктомия – эта операция применяется при задней компрессии спинного мозга. Она заключается в частичном удалении дуг позвонков в области поражения с последующей стабилизацией позвоночного столба специальными конструкциями.

После того как будет снята компрессия спинного мозга хирурги должны зафиксировать позвоночник в физиологическом положении и создать оптимальные условия для правильного распределения нагрузки во время физической работы. В зависимости от локализации сужения могут использоваться:
- Системы, стабилизирующие передние опорные столбы – представляют собой кейджи с костной крошкой.
- Системы задней стабилизации – применяются для неподвижного соединения тел позвонков, титановые конструкции для транспедикулярной фиксации.

Оба варианта стабилизирующих систем считается оптимальным вариантом лечения заболевания. Межтеловые кейджи позволяют надежно крепить переднюю колонну позвоночного столба и предотвратить рецидив заболевания, а тренспедикулярные импланты надежно стабилизируют позвоночник не позволяя ему смещаться.
Так же применяют специальные системы динамической стабилизации. Существует несколько видов таких конструкций, каждая из которых имеет свою строго ограниченную область применения. Это:
- Межостистые U-имплантаты – системы такого рода созданы для динамической фиксации остистых отростков поясничного отдела, в том числе стеноз позвоночного канала на уровне L3–L4, L4–L5 может выступать показанием для их установки. U-система позволяет незначительно снизить нагрузку на задние опорные столбы и увеличить площадь позвоночного канала, благодаря чему купируются боли, спровоцированные спондилезными суставами позвонка.
- Система транспедикулярной фиксации с нетиноловыми стержнями – так же показана для установки в поясничном отделе позвоночника для надежного соединения тел смежных позвонков. Такая система дает возможность сохранить большой объем движений, благодаря чему двигательные способности практически не ограничиваются.
- Имплантат межтеловой динамический – предназначен для установки на место удаленного диска, когда диагностирован стеноз позвоночного канала шейного или поясничного отделов позвоночника. Его конструктивные особенности позволяют сохранить достаточно хороший объем движений.
Их недостатком можно считать невозможность применения при нестабильности позвоночника, так как они не обеспечивают выраженный лечебный эффект и неспособны удерживать позвонки в нужном положении.
Так же со временем их подвижность утрачивается.
Декомпрессионная операция на шейном отделе
При стенозе позвоночного канала шейного отдела симптомы практически отсутствуют. Они начинают проявляться на запущенных стадиях заболевания в виде:
Хирургическое лечение стеноза позвоночного канала шейного отдела проводится через передний или задний доступ. Выбор зависит от характера сложившейся ситуации и наличия сопутствующих патологий шеи.
Операция по устранению стеноза позвоночного канала шейного отдела передним доступом предполагает выполнение разреза на фронтальной поверхности шеи. Она выполняется из микрохирургического доступа и не травматична, требует высокого уровня мастерства от вертебролога . Обычно хирург пытается сделать его в естественной кожной складке, чтобы со временем послеоперационный рубец стал незаметным.
Показаниями для такого вида вмешательства являются:
- кифоз;
- точно определенная на МРТ передняя компрессия;
- серьезная нестабильность позвоночника;
- дегенеративный стеноз позвоночного канала шейного отдела, охватывающий более 2-х позвонков.
Суть лечения стеноза шеи состоит в проведении дискэктомии и спондилодеза. После удаления межпозвоночного диска на его место устанавливается межтеловой имплантат который надежно удерживает позвонки.
Операции с задним доступом отличаются так же малотравматичностью и поэтому они безопасны в опытных руках. Предпологается выполнение ламинэктомии или ламинопластики, при наличии показаний также может проводиться спондилодез, а стабильность позвоночника обеспечивается установкой подходящих конструкций.

Показаниями для проведения операции задним доступом выступают:
- подтверждение результатами МРТ задней компрессии;
- конгенитальный стеноз;
- шейный кифоз;
- обнаружение остификации задней или передней продольной связки.
Традиционно все манипуляции проводятся через задний доступ при диагностировании остеопороза , недостаточности связочного аппарата или риске развития псевдоартроза.
Декомпрессионные операции при стенозе на поясничном отделе
Признаки стеноза позвоночного канала поясничного отдела заключаются в возникновении постепенно усиливающейся боли в спине и ногах. Изначально они проявляются при ходьбе или физической работе, но впоследствии могут сохраняться и в состоянии покоя. Дискомфорт не имеет четкой локализации, поэтому больные часто описывают его как неприятное ощущение в ногах. Ноги ломят особенно ночью. Появляется симптом беспокойных ног.

Также симптомы стеноза позвоночного канала поясничного отдела могут проявляться:
До разработки и введения в спинальную практику систем стабилизации позвоночника, лечение стеноза позвоночного канала поясничного отдела осуществлялось путем проведения декомпрессионной ламинэктомии без фиксации. На сегодняшний день декомпрессивная операция в сочетании с фиксацией позвонков задними или передними системами стабилизации является золотым стандартом.

При стенозе позвоночного канала поясничного отдела операция чаще всего проводится с использованием систем транспедикулярных. Благодаря их установке удается добиться высокой функциональности прооперированной области и значительно сократить период реабилитации.
В пользу таких систем свидетельствуют и статистические данные. Согласно им, центральный и латеральный позвоночный стеноз поясничного отдела с 90% эффективностью поддается лечению путем задней декомпрессии с последующей стабилизацией.
Лечение осложненного стеноза
Наиболее часто встречаемым сопутствующим заболеванием является нестабильность позвоночника. В таких ситуациях применение лишь систем межостистой фиксации или декомпрессионных вмешательств невозможно. Это приведет к усилению расшатывания позвонков и ухудшит состояние больного. В подобных ситуациях могут применяться исключительно системы передней и задней стабилизации.

- Выполнение микродискэктомии или открытой дискэктомии в сочетании с установкой транспедикулярных имплантов.
- Стабилизация позвоночника титановым кейджем.
При своевременном проведении операции пациенты имеют высокие шансы на полное выздоровление и возвращение к полноценной жизни.
Особенности реабилитации
При завершении хирургического вмешательства пациентам разрешается подниматься на ноги в тот же день или на следующее утро. При нормальном течении восстановительного периода выписка из стационара осуществляется через 3–4 суток. Каждый пациент получает подробные рекомендации от врача, точное следование которым является залогом получения максимально выраженного эффекта от проведенных операций.
Всем пациентам рекомендовано:
- в течение всего периода реабилитации не поднимать ничего, тяжелее 3 кг;
- важно избегать вибрации, встрясок, резких движений, поворотов, однообразных движений;
- недопустимы серьезные физические нагрузки ;
- легкая бытовая работа разрешена, но при возникновении болей, слабости или других симптомов стоит обратиться к лечащему врачу;
- по рекомендации врача необходимо приступить к выполнению специальных упражнений и в дальнейшем регулярно заниматься ЛФК под руководством реабилитолога;
- через 4 недели после оперативного вмешательства следует начинать заниматься плаванием.
В среднем длительность восстановительного периода составляет 6–8 недель. Точное выполнение всех врачебных рекомендаций позволяет сократить его и ускорить возвращение пациента к привычному образу жизни.
Дети, не менее взрослых, подвержены заболеваниям позвоночника. Примерно в 6% случаев диагностирования стеноза он имеет врожденную природу. В остальных ситуациях сужение спинномозгового канала возникает вследствие дегенеративных изменений и травм. Особенности анатомии детского организма обуславливают возможность развития патологии даже в результате падения с высоты собственного роста на колени или при кувырке.
Поэтому нередко при исследовании ранее абсолютно здоровых детей, с недавних пор жалующихся на кратковременную слабость в ногах, обнаруживался стеноз позвоночного канала L4–S1. Также нередко заболевание провоцирует сколиоз и спондилез.
Основная трудность в лечении детей состоит в ранней диагностике нарушения. Поскольку они не всегда могут точно описать, что их беспокоит, или не придают тревожным симптомам должного значения, родители могут долгое время не подозревать о развитии заболевания. Часто направление на МРТ пациенты получают после выполнения ряда других исследований, проводимых по поводу возникающей хромоты или других проявлений патологии.

Лечение стеноза у детей осуществляется силами консервативной терапии. В случае ее неэффективности или угрозе развития осложнений требуется помощь хирургов. При легких формах безоперационное лечение часто дает неплохие результаты, но присутствие деформаций позвоночного столба практически всегда требует проведения хирургических вмешательств. Они направлены не только на устранение стеноза , но и ликвидацию предпосылок для его развития. Поэтому часто одновременно или в несколько этапов выполняют хирургическое лечение спондилолистез а и исправление сколиоза.
Операция при стенозе
В нашей клинике проводиться полный спектр хирургических вмешательств, показанных при стенозе, включая установку систем транспедикулярной стабилизации.
Стоимость хирургического лечения стеноза начинается от 450 000 руб и зависит от:
— Фирмы производителя имплантов;
— Клиники (где будет проведена операция) и класса палаты.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Импланты.
— Операцию;
— Наркоз;
— Послеоперационное наблюдение.
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе
Миелопатия и миелорадикулопатия – повреждения, поражения или компрессии спинного мозга или спинномозговых нервных корешков. Как правило, возникают в результате сужения позвоночного канала (стеноза) и проявляются в виде болей, иннервации конечностей, выпадения их чувствительности, парезов, нарушений функциональности внутренних органов. Лечатся хирургическим путем.

Безболезненная, уникальная методика доктора Бобыря
Дешевле, чем мануальная терапия
Мягко, приятно, нас не боятся дети
Только с 20 по 30 июня! Записывайтесь сейчас!

Миелопатия и миелорадикулопатия являются наиболее серьезными последствиями различных заболеваний позвоночного столба.
Миелопатия – это собирательный термин, обозначающий любые повреждения или компрессиb спинного мозга различного генеза. Например, поражение мозга инфекционными заболеваниями, дегенеративными процессами, раковыми образованиями, радиационным или лучевым воздействием, травмами или гематомами и пр.
Миелорадикулопатия – комплекс обратимых и необратимых процессов, происшедших в результате поражения самого спинного мозга, его оболочек, спинномозговых нервных корешков и кровеносных сосудов, что сопровождается ликвородинамическими и реологическими нарушениями.
Развитию миелопатии и миелорадикулопатии во многом способствует врожденное или приобретенное сужение позвоночного канала (стеноз), в результате чего возникает несоответствие параметров костно-связочного футляра внутренних стенок канала и размещенных в них нервно-сосудистых и мозговых структур.
Со временем создается и прогрессирует патологическая ситуация, связанная с механической компрессией мягких тканей, нарушением кровообращения и движением спинномозговой жидкости, что уже требует соответствующего лечения.
Достаточно частыми причинами сужения позвоночного канала являются прогрессирующие дистрофические процессы в межпозвоночных дисках, суставах и связках в сочетании с врожденными (генетическими, наследственными) или конституциональными особенностями строения позвоночника, самих тел позвонков, отростков и/или дужек, при которых существует относительно малая вместимость дурального мешка.
- остеохондроз;
- грыжа или протрузия межпозвоночных дисков с кальцификацией (или без) фиброзного кольца (плотной оболочки) диска;
- нестабильность позвонков;
- спондилолистез;
- разрастание остеофитов;
- гипертрофия межпозвоночных суставов и/или желтой связки;
- артроз суставов и прочие заболевания.
Для удобства обозначения в медицинскую терминологию введена следующая классификация стеноза:
По распространенности (локализации) вдоль позвоночного столба:
- шейного отдела;
- грудного;
- поясничного.
По степени поражения:
- моносегментарный;
- полисегментарный;
- прерывистый;
- тотальный.
По стадиям развития:
- динамический;
- фиксированный (при спондилолистезе, пролабировании (грыже) межпозвоночного диска).
Грыжевые выпячивания, остеохондроз, по мере его прогрессирования, вызывают фиксированный сегментарный стеноз позвоночного и корешковых каналов.
Нестабильность позвоночника и спондилолистез являются динамическими нарушениями при условии, что изначальная ширина канала анатомически достаточная. В этом случае хирургическая операция по внедрению стабилизационной системы полностью устраняет все беспокоящие симптомы.
Множественное поражение межпозвоночных дисков, связок и суставов, как, например, при первичном остеоартрозе (особенно у людей пожилого возраста) вызывает полисегментарное сужение позвоночного канала.
При спондилоартрозе или образовании межпозвоночных грыж в латеральной (боковой) плоскости возникает частичное стенозирование на нескольких уровнях, перемежающееся здоровыми участками, которое принято называть прерывистым.
Латеральное стенозирование, как правило, вызывает компрессию одного нервного канала и корешка, что проявляется признаками монорадикулопатии.
Сужение центрального канала обычно сочетается с компрессией нервных структур конского хвоста и имеет симптоматику полимиелорадикулопатии с ишемическими признаками.
Неврологические признаки стеноза поясничного отдела позвоночника у большинства пациентов выражаются в виде болевого синдрома в поясничной области, ягодицах и нижних конечностях, люмбоишалгии, сопровождающейся чувством жара или холода, а также:
- Парестезии, переходящие в двигательные нарушения в сочетании со слабой выраженностью или отсутствием неврологических признаков поражения нервных корешков. Именно эта патология на поздних стадиях заболевания переходит в компрессионно-ишемическую миелорадикулопатию или синдром поперечного поражения спинного мозга.
- Синдром неврогенной перемежающейся хромоты, который отмечается у большинства больных, независимо от места локализации стеноза по позвоночному каналу.
- Постоянно присутствующее механическое передавливание, транзиторная ишемия самого спинного мозга и нервных корешков, взывает хронический ангиоспазм, венозную и ликворную гипертензию жидкостей, что при длительном обострении переходит в миелопатию.
- Компрессия конского хвоста проявляется в двигательных и рефлекторных нарушениях, выпадениях чувствительности (гипостезия) кожи нижних конечностей. По мере прогрессирования возникают асимметричные гипертрофии мышц, гипорефлексии, судороги отдельных групп мышц. На поздних стадиях заболевания проявляются нарушения функциональности органов малого таза (недержание мочи или кала) особенно во время быстрой ходьбы, длительного пребывания на ногах или при физических нагрузках.
На фоне стенозирования позвоночного канала на уровне пояса у большинства пациентов (более чем у 43%) наблюдается стойкая мышечная гипотрофия ног. При этом изменяются не только способности мышечных волокон сокращаться и расслабляться, но и прогрессируют качественные видоизменения.
Например, при длительном пребывании в статических позах мышцы вынужденно находятся в сокращенном состоянии и претерпевают пространственную деформацию. Так одни волокна перерастягиваются, а другие, наоборот, переходят в состояние гипертонуса, что впоследствии вызывает остаточные изменения и существенное усиление болевого синдрома.
Таким образом, при диагностировании и назначении лечения стеноза позвоночного канала помимо выявления места и степени компрессии спинного мозга, деструкции костно-связочного аппарата и прочих патологий, необходимо исследовать состояние мышечных тканей пациента.
Обычные для такого заболевания обследования (МРТ и КТ) рекомендуется дополнять электромиографией (ЭМГ). Он позволяет оценить нейродвигательную функциональность позвоночника, как у больных с различными патологиями опорно-двигательного аппарата, так и у здоровых людей. Электромиография может служить качественным показателем эффективности проводимого лечения и на ранних стадиях диагностировать предпосылки к развитию стеноза.
В ходе клинических исследований проводилось тестирование состояния мышц (икроножных и большеберцовых) нижних конечностей в состоянии покоя и после физических нагрузок у пациентов, страдающих люмбальным стенозом. Выбор мышц обусловлен тем, что икроножные участвуют в движении стопы в сагиттальной плоскости и помогают стабилизировать тело при передвижениях (бег, ходьба), большеберцовая мышца – разгибает, приподнимает и приводит стопу, участвует в супинации.
При регистрации и анализе показателей потенциалов ЭМГ отмечалось исходное снижение количества активных (рекрутированных) двигательных единиц и распределение потенциалов во времени. Состояние существенно усугублялось после физических нагрузок, а также усиливались боли и перемежающаяся хромота.
Таким образом, снижение биоэлектрической активности мышечных тканей нижних конечностей, особенно после нагрузочных тестов, связано с замедлением, частичной или полной блокадой проводимости возбуждения в нервных и мышечных волокнах.
Стойкое сужение позвоночного канала, вызывающее компрессию спинного мозга, нервных корешков, дисфункцию внутренних органов, некупируемый болевой синдром, миелопатию и миелорадикулопатию, требует хирургического вмешательства. Вид оперирования зависит от типа стеноза, места его локализации и прочих анатомических особенностей организма.
Так, например, при полисегментарном распространении патологии в поясничном отделе проводят позвоночную или корешковую декомпрессивную ламинэктомию на 2-3 сегментах позвоночного столба. Особенно хороший результат и минимальный риск развития нестабильности позвоночника показывает оперирование у пожилых людей (старше 60 лет) с ярко выраженной ригидностью мышц и связок спины, но с определенным остеофитозом.
Моносегментарный стеноз оперируется методом ламинэктомии, фасетэктомии на уровне пораженного участка. У пациентов с односторонней корешковой компрессией, проявляющейся неврологическими симптомами, может быть осуществлена щадящая декомпрессия нервных корешков с резекцией (удалением) центральной части дугоотросчатого сустава и патологических мягких тканей (грыж или протрузий дисков, фиброзной ткани, гипертрофированных желтой связки или задней продольной и пр.). Латеральный стеноз (боковой) лечат путем фасетэктомии и фораминотомии.
В качестве профилактических мер и для лечения начальных стадий стеноза можно порекомендовать: лечебную гимнастику, различные виды массажей, водные процедуры, плавание, физиотерапевтические процедуры, мануальную терапию.
Общие сведения
Миелопатия спинного мозга — это тяжелый соматический синдром, обобщающий различные по этиологическому признаку поражения спинного мозга, сопутствующий многочисленным патологическим процессам и проявляющийся нейродегенеративными изменениями в отдельных спинномозговых сегментах имеющий, как правило, хроническое течение.
Миелопатия всегда возникает вследствие различных патологических нарушений в организме (осложнение дегенеративно-дистрофических заболеваний позвоночника, травм и опухолей позвоночного столба, патологий сосудистой системы, токсического воздействия, соматических заболеваний и инфекционных поражений).
В зависимости от этиологического фактора, т.е. от заболевания, ставшего предпосылкой развития миелопатии, при постановке диагноза указывается эта болезнь/патологический процесс, например, сосудистая, диабетическая, компрессионная, алкогольная, вертеброгенная, ВИЧ-ассоциированная миелопатия и др., то есть таким образом указывается на происхождение синдрома (природу поражения спинного мозга). Очевидно, что при разных формах миелопатии спинного мозга лечение будет существенно отличаться, поскольку необходимо воздействие на основную причину, которая вызвала соответствующие изменения. По МКБ-10 миелопатия кодируется G95.9 (Болезнь спинного мозга неуточненная).
Достоверно точной информации о частоте встречаемости в целом миелопатии нет. Существует лишь информация о некоторых наиболее распространенных причинах ее формирования. Так в США ежегодно происходит от 12 до 15 тысяч травм спинного мозга, а у 5%-10% пациентов со злокачественными опухолями существует высокая вероятность метастазов в эпидуральное пространство позвоночника, что является причиной более 25 тысяч случаев миелопатии в год.
Некоторые виды миелопатии являются относительно редкими (сосудистая миелопатия), другие (цервикальная спондилогенная миелопатия) встречается у почти 50% лиц мужского пола и 33% у женщин в возрасте после 60 лет, что обусловлено выраженностью дегенеративных изменений в структурах позвоночного столба и нарастание проблем со стороны сосудистой системы, характерных для людей пожилого возраста. Наиболее часто поражается шейный и поясничные отделы позвоночника и значительно реже встречается миелопатия грудного отдела позвоночника.
Патогенез
Патогенез развития миелопатии существенно различается в зависимости от заболевания, вызвавшего тот или иной вид миелопатии. Во множестве случаев патологические процессы, лежащие в основе развития заболевания, локализуются вне спинного мозга и рассмотреть их в пределах одной статьи не представляется возможным.
Классификация
В основу классификации положен этиологический признак, в соответствии с которым выделяются:
- Вертеброгенная (дискогенная, компрессионная, спондилогенная) — может быть обусловлена, как травмами позвоночника (посттравматическая), так дегенеративными изменениями в позвоночном столбе (смещение позвонков, остеохондроз, спондилез с выраженным разрастанием остеофитов, стеноз спинномозгового канала, грыжа межпозвоночного диска и др.).
- Дисциркуляторная (ишемическая) — сосудистая, атеросклеротическая, дисциркуляторная, развивается вследствие медленно прогрессирующей хронической недостаточности (ишемии) спинномозгового кровообращения.
- Инфекционная — развивается под воздействием патогенной микрофлоры (энтеровирусы, вирус герпеса, бледная трепонема) и часто является следствием септицемии, пиодермии, остеомиелита позвоночника, СПИДа, болезни Лайма и др.
- Миелопатии, вызванные различного рода интоксикациями и физическими воздействиями (токсические миелопатии; лучевая миелопатия).
- Метаболическая — обусловлена метаболическими расстройствами и осложнением эндокринных заболеваний.
- Демиелинизирующая. В ее основе лежат патологические процессы, вызывающие разрушение (демиелинизацию) миелиновой оболочки нейронов, что приводит к нарушению процессов передачи импульсов между нервными клетками спинного и головного мозга (рассеянный склероз, болезнь Бало, болезнь Канавана и др.).
По локализации патологического процесса выделяется:
- Миелопатии шейного отдела позвоночника (син. цервикальная миелопатия).
- Миелопатии грудного отдела позвоночника.
- Миелопатии поясничного отдела.
Причины
К основным причинам развития миелопатий относятся:
- Компрессия (сдавливание), возникающая в результате травм позвоночника со смещением позвоночных сегментов, спондилолистеза, спондилеза, первичной/метастатической опухоли спинного мозга, эпидурального абсцесса и гематомы, субдуральной эмпиемы, грыжи межпозвонкового диска, туберкулезного спондилита, подвывиха в атлантоаксиальном сочленении, вторичного спаечного процесса и др.
- Нарушение кровообращения в спинном мозге, обусловленное вышеперечисленными причинами, так и различного рода сосудистой патологией, которая формирует медленно прогрессирующую хроническую недостаточность кровоснабжения: атеросклероз, эмболии, тромбозы, аневризма, венозный застой, развивающимся вследствие сердечно-легочной/сердечной недостаточности, сдавление венозных сосудов на различных уровнях позвоночника.
- Воспалительные процессы с локализацией в спинном мозге, обусловленные патогенной микрофлорой, травмой или в силу других обстоятельств (спинальный арахноидит, туберкулез, болезнь Бехтерева, миелит и др.).
- Нарушение процессов метаболизма в организме (гипергликемия при сахарном диабете).
Несмотря на многообразие причин, основной предпосылкой формирования миелопатии принято считать прогрессирующий длительно протекающий остеохондроз (вертеброгенная, дискогенная, компрессионная, дегенеративная миелопатия).
Симптомы
Симптомы миелопатии варьируют в широком диапазоне в зависимости от причин заболевания, уровня поражения, тяжести состояния, характера патологического процесса (острый/хронический). К общим симптомам относятся:
- Постоянный/возникающий при движении интенсивный болевой синдром в спине ноющего/тупого характера.
- Онеменение верхних/нижних конечностях, слабость, нарушения мелкой моторики (при застегивании одежды, письме и др.).
- Снижение в различной степени температурной и болевой чувствительности, появление дисфункции тазовых органов (мочеиспускания).
- Развитие сочетанных спастических парезов и параличей, вызывающих нарушения походки.
Из всего многообразия видов миелопатий рассмотрим лишь несколько, наиболее часто встречающихся в тех или иных отделах позвоночника.
Шейная спондилогенная миелопатия относится к одной из частых причин дисфункции спинного мозга нетравматического характера у людей старшего возраста с развитием спастического тетра- и парапареза. Ведущим патофизиологическим механизмом этого заболевания является ишемия спинного мозга, обусловленная его компрессией с нарастающими дегенеративными процессами структур шейного отдела позвоночного столба (фото ниже).
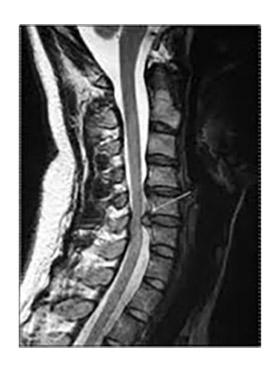
Симптомы отражают нарушения функции верхнего мотонейрона, поражение задних столбов спинного мозга и пирамидных трактов. Градация выраженности нарушения во многом определяется конкретным механизмом развития миелопатии. Так, при компрессионном характере поражении шейного отдела отмечается сочетанность нижнего спастического парапареза и спастико-атрофического пареза рук.
При этом, характерно их изолированное проявление или преобладание расстройств двигательных над чувствительными. Основными жалобами являются: боль в руках с латеральной/медиальной стороны, затруднения при выполнении тонких движений, парестезии в руках, слабость и неловкость в ногах, нарушение походки, развитие нейрогенного мочевого пузыря.
Пирамидный синдром характеризуется несимметричным спастическим тетрапарезом в руках, что обусловлено поражением глубоких пирамидных проводников, отвечающих за верхние конечности. Атрофический синдром проявляется слабостью в мышцах верхних конечностей, атрофиями и фибриллярными подергиваниями, низкими сухожильными рефлексами верхних конечностей.
Цервикальная миелопатия при сосудистом варианте развития миелопатии (сосудистая миелопатия шейного отдела) характеризуется более выраженными и распространенными по длиннику двигательными спинальными сегментарными расстройствами, сочетающихся с ишемией структур входящих в бассейн кровоснабжения передней спинальной артерии (фасцикуляция мышц, отсутствие/снижение рефлексов на руках, амиотрофии).
Наиболее часто встречается дискогенная миелопатия поясничного отдела напрямую обусловленная повреждением межпозвоночного диска, являющейся одним из осложнений остеохондроза позвоночника у пациентов в возрасте после 45 лет и характеризуется хроническим течением. Реже причиной дискогенной миелопатии являются травмы позвоночника и для такой патологии характерно крайне острое течение.
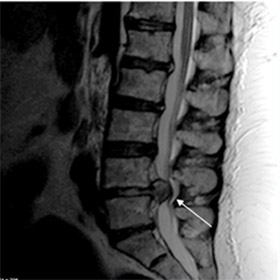
Развитие заболевания обусловлено дегенеративными изменениями в межпозвоночном диске, которые приводят к растяжению/разрыву фиброзного кольца диска и к отрыву его периферических волокон от тел позвонков. Как следствие происходит смещение диска в заднелатеральном направлении, что и приводит к компрессии спинного мозга и прилегающих кровеносных сосудов (фото ниже).
В симптоматике дискогенной поясничной миелопатии наиболее часто встречаются интенсивная радикулярная боль, парезы дистальных отделов ног, снижение мышечной силы ног, нарушение функции органов таза и снижение чувствительности в сакральных сегментах.
Дискогенная миелопатия может осложняется спинальным инсультом (острым расстройством кровообращения) с развитием синдрома трансверзального поражения спинного мозга, для которого характерны сочетание спинальных параличей нижних конечностей с тазовыми нарушениями и глубокой циркулярной гипестезией.
Анализы и диагностика
В основе диагностики миелопатий мануальный осмотр, проверка чувствительности/рефлексов в определенных точках и инструментальные методы исследования, включающие:
- Обзорную/прицельную рентгенографию позвоночного столба в нескольких проекциях.
- Электронейрограмму.
- Компьютерную томографию.
- Магнитно-резонансную томографию.
- Контрастные методы исследования (дискография, пневмомиелография, миелография, веноспондилография, эпидурография).
При необходимости (подозрение на отравление тяжелыми металлами, дефицит витамина В12) назначаются лабораторные исследования. При подозрении на инфицирование проводится спинномозговая пункция.
Лечение
Поскольку миелопатия является обобщенным термином универсальное (стандартизованое для всех случаев) лечение отсутствует, и лечебная тактика определяется в каждом конкретном случае в зависимости от причин, лежащих в основе развития миелопатии. Из общих при принципах лечения можно отметить:
- Для купирования болевого синдрома, уменьшения отека и снижения воспалительного процесса назначаются нестероидные противовоспалительные препараты (Индометацин, Ибупрофен, Ортофен, Диклофенак, Мелоксикам и др.). При сильно выраженной боли, обусловленной сдавлением нервных корешков, назначаются стероидные гормоны (Преднизолон, Дексаметазон и др.).
- Для снятия спазма мышц и уменьшения ощущений назначаются миорелаксанты (Мидокалм, Сирдалуд, Баклосан, Толперизон).
- С целью защиты тканей от гипоксии и нормализации метаболизма используются Актовегин, Церебролизин, Пирацетам и др.
- При наличии инфекции назначаются антибактериальные препараты с учетом чувствительности возбудителя заболевания.
- При необходимости — препараты, восстанавливающие хрящевую ткань (Глюкозамин с хондроитином, Алфлутоп, Артифлекс Хондро, Румалон и др.).
- При ишемической миелопатии назначаются сосудорасширяющие препараты (Папаверин, Кавинтон, Но-Шпа, и нейропротекторы (Глицин, Луцетам, Гамма-аминомасляная кислота, Ноотропил, Гаммалон и др. Для нормализации кровообращения в мелких сосудах и реологических свойств крови — Трентал, Танакан, Пентоксифиллин.
- Для укрепления иммунитета назначаются витаминно-минеральные комплексы или витамины В1 и В6.
Читайте также:


