Миелопатия какой врач лечит
Общие сведения
Миелопатия спинного мозга — это тяжелый соматический синдром, обобщающий различные по этиологическому признаку поражения спинного мозга, сопутствующий многочисленным патологическим процессам и проявляющийся нейродегенеративными изменениями в отдельных спинномозговых сегментах имеющий, как правило, хроническое течение.
Миелопатия всегда возникает вследствие различных патологических нарушений в организме (осложнение дегенеративно-дистрофических заболеваний позвоночника, травм и опухолей позвоночного столба, патологий сосудистой системы, токсического воздействия, соматических заболеваний и инфекционных поражений).
В зависимости от этиологического фактора, т.е. от заболевания, ставшего предпосылкой развития миелопатии, при постановке диагноза указывается эта болезнь/патологический процесс, например, сосудистая, диабетическая, компрессионная, алкогольная, вертеброгенная, ВИЧ-ассоциированная миелопатия и др., то есть таким образом указывается на происхождение синдрома (природу поражения спинного мозга). Очевидно, что при разных формах миелопатии спинного мозга лечение будет существенно отличаться, поскольку необходимо воздействие на основную причину, которая вызвала соответствующие изменения. По МКБ-10 миелопатия кодируется G95.9 (Болезнь спинного мозга неуточненная).
Достоверно точной информации о частоте встречаемости в целом миелопатии нет. Существует лишь информация о некоторых наиболее распространенных причинах ее формирования. Так в США ежегодно происходит от 12 до 15 тысяч травм спинного мозга, а у 5%-10% пациентов со злокачественными опухолями существует высокая вероятность метастазов в эпидуральное пространство позвоночника, что является причиной более 25 тысяч случаев миелопатии в год.
Некоторые виды миелопатии являются относительно редкими (сосудистая миелопатия), другие (цервикальная спондилогенная миелопатия) встречается у почти 50% лиц мужского пола и 33% у женщин в возрасте после 60 лет, что обусловлено выраженностью дегенеративных изменений в структурах позвоночного столба и нарастание проблем со стороны сосудистой системы, характерных для людей пожилого возраста. Наиболее часто поражается шейный и поясничные отделы позвоночника и значительно реже встречается миелопатия грудного отдела позвоночника.
Патогенез
Патогенез развития миелопатии существенно различается в зависимости от заболевания, вызвавшего тот или иной вид миелопатии. Во множестве случаев патологические процессы, лежащие в основе развития заболевания, локализуются вне спинного мозга и рассмотреть их в пределах одной статьи не представляется возможным.
Классификация
В основу классификации положен этиологический признак, в соответствии с которым выделяются:
- Вертеброгенная (дискогенная, компрессионная, спондилогенная) — может быть обусловлена, как травмами позвоночника (посттравматическая), так дегенеративными изменениями в позвоночном столбе (смещение позвонков, остеохондроз, спондилез с выраженным разрастанием остеофитов, стеноз спинномозгового канала, грыжа межпозвоночного диска и др.).
- Дисциркуляторная (ишемическая) — сосудистая, атеросклеротическая, дисциркуляторная, развивается вследствие медленно прогрессирующей хронической недостаточности (ишемии) спинномозгового кровообращения.
- Инфекционная — развивается под воздействием патогенной микрофлоры (энтеровирусы, вирус герпеса, бледная трепонема) и часто является следствием септицемии, пиодермии, остеомиелита позвоночника, СПИДа, болезни Лайма и др.
- Миелопатии, вызванные различного рода интоксикациями и физическими воздействиями (токсические миелопатии; лучевая миелопатия).
- Метаболическая — обусловлена метаболическими расстройствами и осложнением эндокринных заболеваний.
- Демиелинизирующая. В ее основе лежат патологические процессы, вызывающие разрушение (демиелинизацию) миелиновой оболочки нейронов, что приводит к нарушению процессов передачи импульсов между нервными клетками спинного и головного мозга (рассеянный склероз, болезнь Бало, болезнь Канавана и др.).
По локализации патологического процесса выделяется:
- Миелопатии шейного отдела позвоночника (син. цервикальная миелопатия).
- Миелопатии грудного отдела позвоночника.
- Миелопатии поясничного отдела.
Причины
К основным причинам развития миелопатий относятся:
- Компрессия (сдавливание), возникающая в результате травм позвоночника со смещением позвоночных сегментов, спондилолистеза, спондилеза, первичной/метастатической опухоли спинного мозга, эпидурального абсцесса и гематомы, субдуральной эмпиемы, грыжи межпозвонкового диска, туберкулезного спондилита, подвывиха в атлантоаксиальном сочленении, вторичного спаечного процесса и др.
- Нарушение кровообращения в спинном мозге, обусловленное вышеперечисленными причинами, так и различного рода сосудистой патологией, которая формирует медленно прогрессирующую хроническую недостаточность кровоснабжения: атеросклероз, эмболии, тромбозы, аневризма, венозный застой, развивающимся вследствие сердечно-легочной/сердечной недостаточности, сдавление венозных сосудов на различных уровнях позвоночника.
- Воспалительные процессы с локализацией в спинном мозге, обусловленные патогенной микрофлорой, травмой или в силу других обстоятельств (спинальный арахноидит, туберкулез, болезнь Бехтерева, миелит и др.).
- Нарушение процессов метаболизма в организме (гипергликемия при сахарном диабете).
Несмотря на многообразие причин, основной предпосылкой формирования миелопатии принято считать прогрессирующий длительно протекающий остеохондроз (вертеброгенная, дискогенная, компрессионная, дегенеративная миелопатия).
Симптомы
Симптомы миелопатии варьируют в широком диапазоне в зависимости от причин заболевания, уровня поражения, тяжести состояния, характера патологического процесса (острый/хронический). К общим симптомам относятся:
- Постоянный/возникающий при движении интенсивный болевой синдром в спине ноющего/тупого характера.
- Онеменение верхних/нижних конечностях, слабость, нарушения мелкой моторики (при застегивании одежды, письме и др.).
- Снижение в различной степени температурной и болевой чувствительности, появление дисфункции тазовых органов (мочеиспускания).
- Развитие сочетанных спастических парезов и параличей, вызывающих нарушения походки.
Из всего многообразия видов миелопатий рассмотрим лишь несколько, наиболее часто встречающихся в тех или иных отделах позвоночника.
Шейная спондилогенная миелопатия относится к одной из частых причин дисфункции спинного мозга нетравматического характера у людей старшего возраста с развитием спастического тетра- и парапареза. Ведущим патофизиологическим механизмом этого заболевания является ишемия спинного мозга, обусловленная его компрессией с нарастающими дегенеративными процессами структур шейного отдела позвоночного столба (фото ниже).
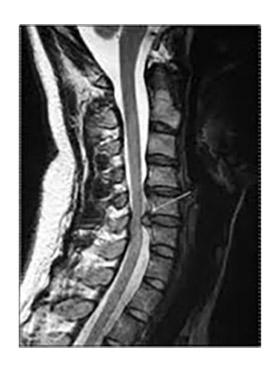
Симптомы отражают нарушения функции верхнего мотонейрона, поражение задних столбов спинного мозга и пирамидных трактов. Градация выраженности нарушения во многом определяется конкретным механизмом развития миелопатии. Так, при компрессионном характере поражении шейного отдела отмечается сочетанность нижнего спастического парапареза и спастико-атрофического пареза рук.
При этом, характерно их изолированное проявление или преобладание расстройств двигательных над чувствительными. Основными жалобами являются: боль в руках с латеральной/медиальной стороны, затруднения при выполнении тонких движений, парестезии в руках, слабость и неловкость в ногах, нарушение походки, развитие нейрогенного мочевого пузыря.
Пирамидный синдром характеризуется несимметричным спастическим тетрапарезом в руках, что обусловлено поражением глубоких пирамидных проводников, отвечающих за верхние конечности. Атрофический синдром проявляется слабостью в мышцах верхних конечностей, атрофиями и фибриллярными подергиваниями, низкими сухожильными рефлексами верхних конечностей.
Цервикальная миелопатия при сосудистом варианте развития миелопатии (сосудистая миелопатия шейного отдела) характеризуется более выраженными и распространенными по длиннику двигательными спинальными сегментарными расстройствами, сочетающихся с ишемией структур входящих в бассейн кровоснабжения передней спинальной артерии (фасцикуляция мышц, отсутствие/снижение рефлексов на руках, амиотрофии).
Наиболее часто встречается дискогенная миелопатия поясничного отдела напрямую обусловленная повреждением межпозвоночного диска, являющейся одним из осложнений остеохондроза позвоночника у пациентов в возрасте после 45 лет и характеризуется хроническим течением. Реже причиной дискогенной миелопатии являются травмы позвоночника и для такой патологии характерно крайне острое течение.
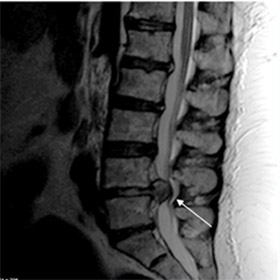
Развитие заболевания обусловлено дегенеративными изменениями в межпозвоночном диске, которые приводят к растяжению/разрыву фиброзного кольца диска и к отрыву его периферических волокон от тел позвонков. Как следствие происходит смещение диска в заднелатеральном направлении, что и приводит к компрессии спинного мозга и прилегающих кровеносных сосудов (фото ниже).
В симптоматике дискогенной поясничной миелопатии наиболее часто встречаются интенсивная радикулярная боль, парезы дистальных отделов ног, снижение мышечной силы ног, нарушение функции органов таза и снижение чувствительности в сакральных сегментах.
Дискогенная миелопатия может осложняется спинальным инсультом (острым расстройством кровообращения) с развитием синдрома трансверзального поражения спинного мозга, для которого характерны сочетание спинальных параличей нижних конечностей с тазовыми нарушениями и глубокой циркулярной гипестезией.
Анализы и диагностика
В основе диагностики миелопатий мануальный осмотр, проверка чувствительности/рефлексов в определенных точках и инструментальные методы исследования, включающие:
- Обзорную/прицельную рентгенографию позвоночного столба в нескольких проекциях.
- Электронейрограмму.
- Компьютерную томографию.
- Магнитно-резонансную томографию.
- Контрастные методы исследования (дискография, пневмомиелография, миелография, веноспондилография, эпидурография).
При необходимости (подозрение на отравление тяжелыми металлами, дефицит витамина В12) назначаются лабораторные исследования. При подозрении на инфицирование проводится спинномозговая пункция.
Лечение
Поскольку миелопатия является обобщенным термином универсальное (стандартизованое для всех случаев) лечение отсутствует, и лечебная тактика определяется в каждом конкретном случае в зависимости от причин, лежащих в основе развития миелопатии. Из общих при принципах лечения можно отметить:
- Для купирования болевого синдрома, уменьшения отека и снижения воспалительного процесса назначаются нестероидные противовоспалительные препараты (Индометацин, Ибупрофен, Ортофен, Диклофенак, Мелоксикам и др.). При сильно выраженной боли, обусловленной сдавлением нервных корешков, назначаются стероидные гормоны (Преднизолон, Дексаметазон и др.).
- Для снятия спазма мышц и уменьшения ощущений назначаются миорелаксанты (Мидокалм, Сирдалуд, Баклосан, Толперизон).
- С целью защиты тканей от гипоксии и нормализации метаболизма используются Актовегин, Церебролизин, Пирацетам и др.
- При наличии инфекции назначаются антибактериальные препараты с учетом чувствительности возбудителя заболевания.
- При необходимости — препараты, восстанавливающие хрящевую ткань (Глюкозамин с хондроитином, Алфлутоп, Артифлекс Хондро, Румалон и др.).
- При ишемической миелопатии назначаются сосудорасширяющие препараты (Папаверин, Кавинтон, Но-Шпа, и нейропротекторы (Глицин, Луцетам, Гамма-аминомасляная кислота, Ноотропил, Гаммалон и др. Для нормализации кровообращения в мелких сосудах и реологических свойств крови — Трентал, Танакан, Пентоксифиллин.
- Для укрепления иммунитета назначаются витаминно-минеральные комплексы или витамины В1 и В6.
Что такое миелопатия?
Миелопатию, которую еще называют компрессией спинного мозга, считают одной из частых причин боли в шее у людей старше 55 лет во всем мире. Почти у 10% пациентов, имеющих симптомы стеноза позвоночного канала, со временем развивается миелопатия. Миелопатия также является составной частью различных медицинских состояний, вызывающих боль в шее, таких как, например, поперечный миелит, боковой амиотрофический склероз, синдром Броун-Секара и другие. Однако чаще всего миелопатия бывает вызвана проблемами с позвонками, дугоотросчатыми суставами позвоночника и межпозвонковыми дисками, а также проблемами с нервами, мышцами и связками позвоночника.
Причины
Естественное изнашивание структур позвоночника — это самая распространенная причина миелопатии. Когда тело стареет, естественное изнашивание структур позвоночника вызывает процесс дегенерации. Дегенеративные изменения затрагивают дугоотросчатые суставы, межпозвонковые диски и связки.
Когда межпозвонковые диски состариваются, они начинают усыхать и затвердевать, они начинают давить на близлежащие структуры, в том числе на хрящевую поверхность дугоотросчатых суставов. Это добавляет нагрузку на суставы и мешает им правильно работать, что запускает цикл дегенерации. Дегенерация межпозвонкового диска также может привести к появлению межпозвонковой грыжи, которая может сдавить близлежащий корешок спинномозгового нерва или даже спинной мозг, вызывая целый комплекс неприятных симптомов.
Межпозвонковая грыжа образуется в том случае, когда в ослабленной внешней оболочки межпозвонкового диска появляется трещина или разрыв, через который часть гелеобразного содержимого диска (пульпозного ядра) буквально выдавливается в позвоночный канал под действием силы тяжести. Обычно межпозвонковая грыжа бывает не настолько больших размеров и расположена не таким образом, чтобы сдавить спинной мозг. Как правило, при грыже наблюдается только сдавление корешка спинного мозга. Симптомы сдавления корешка спинного мозга тоже могут быть очень неприятными и даже инвалидизирующими, однако потенциально такое состояние гораздо менее опасно и, в превалирующем большинстве случаев, прекрасно лечится консервативными методами. Спинной мозг может сдавить только грыжа больших размеров, находящаяся в определенном положении, нередко на фоне уже имеющегося стеноза позвоночного канала. Симптомы миелопатии, несмотря на частое отсутствие болевого синдрома гораздо более опасны, так как являются проявлениями выпадения функций, котрые контролируют спинной мозг.
Дегенерация структур позвоночника может запустить формирование костных разрастаний (остеофитов), которые также могут сдавливать корешки спинномозговых нервов и иногда спинной мозг. Кроме того, на фоне разрастания костей позвонков возникает сужение (стеноз) позвоночного канала. Поскольку спинной мозг и отходящие от него корешки спинномозговых нервов располагаются как раз в позвоночном канале, вероятность того, что будет задет нерв или спинной мозг, увеличивается.
Другой частотной причиной миелопатии является травма, например, полученная при занятиях спорта, в дорожной аварии или при падении. Такие травмы нередко затрагивают мышцы и связки, которые стабилизируют позвоночника. Также травмы могут вызвать перелом костей и смещение суставов.
Миелопатия может быть также вызвана воспалительным заболеванием, таким как, к примеру, ревматоидный артрит, при котором иммунная система человека атакует суставы позвоночника, как правило, шейного отдела. Менее распространенные причины миелопатии включают опухоли, инфекции и врожденные аномалии позвонков.
Симптомы миелопатии
Самые распространенные симптомы миелопатии включают ощущение скованности в шее, постоянную ноющую боль в шее с одной или с обеих сторон, ноющую боль в руках и плечах, скованность и слабость в ногах и проблемы с хождением. Человек также может чувствовать похрустывание или треск при движении шеей. Пациенты с миелопатией часто испытывают острую боль в руке, локте, запястье, пальцах, тупую боль или онемение в руке. Миелопатия также может вызывать потерю чувства положения конечностей, что, к примеру, может привести к тому, что пациент не может двигать руками, если он на них не смотрит. Кроме того, при миелопатии может наблюдаться недержание мочи и кала за счет нарушения чувствительности. Симптомы миелопатии прогрессируют многие годы и могут быть неочевидными до того момента, пока компрессия спинного мозга не составит 30%.
Диагностика
Если результаты осмотра и полученные во время беседы данные настораживают врача и склоняют его к мысли о возможной миелопатии, он назначает дополнительные обследования, которые могут включать рентгенографию для проверки состояния позвонков, магнитно-резонансную томографию, которая позволит выявить наличие межпозвонковой грыжи и компрессии спинного мозга, а также миелографию, если проведение МРТ по каким-то причинам невозможно. Кроме того, электромиография (ЭМГ) может быть полезной для выявления других состояний и заболеваний, симптомы которых напоминают симптомы миелопатии.
Лечение
Хотя лучшим лечением для большинства пациентов с миелопатией является хирургическая декомпрессия спинного мозга, для той группы пациентов, у которых симптомы миелопатии выражены слабо, более подходящим будет ожидание с постоянным мониторингом состояния. Если симптомы миелопатии выражены незначительно, врач может порекомендовать, комплекс упражнений, чтобы укрепить позвоночник и повысить его гибкость, различные массажные методики, а также медицинские препараты, направленные на снятие болевого синдрома, например, нестероидные противовоспалительные препараты (НПВП). По нашему опыту для лечения миелопатии необходимо уменьшить размер грыжи диска, особенно, в случае стеноза позвоночного канала, так как операции на шее в случае стеноза приводят к более частым осложнениям и часто инвалидизируют пациента. Применение гирудотерапии поможет снять воспаление, отек и уменьшить болевой синдром. Гирудотерапия в отличие от стероидных гормонов не имеет побочных эффектов и более эффективна.
Основной целью хирургического вмешательства при миелопатии, как уже было сказано, является декомпрессия спинного мозга. Врач может выбрать ламинотомию с боковым доступом (через надрез в спине). С помощью такой операции можно убрать часть костной ткани позвонка, которая сдавливает спинной мозг и, таким образом, освободить пространство для спинного мозга. Тем не менее, эта процедура может не подойти всем пациентам, поскольку она может привести к нестабильности позвоночного сегмента и развитию кифоза. Врач также может использовать передний подход при операции на шейном отделе позвоночника, что позволит ему увидеть и удалить остеофит или межпозвонковую грыжу, оказывающие давление на спинной мозг. Во время процедуры врач также может провести спинальную фузию (сращение позвоночного сегмента с помощью костного имплантата), чтобы снизить риск осложнений после хирургического вмешательства.
Миелопатия – собирательный термин, под которым подразумевается большое количество дегенеративных невоспалительных патологических процессов в спинном мозге. Она может развиваться по разным причинам, и в зависимости от них назначается то или иное лечение. Симптоматика также будет отличаться. В данной статье мы рассмотрим, как осуществляется лечение миелопатии, вызванной различными причинами.
- Какой врач лечит миелопатию?
- Можно ли полностью вылечить?
- Лечение компресионной миелопатии
- Лечение сосудистой миелопатии
- Лечение токсической миелопатии
- Препараты, улучшающие метаболизм нервной ткани
- ЛФК
- Для шейного отдела
- Для грудного отдела
- Для поясницы
- Массаж
- Физиотерапия
- Вывод
Какой врач лечит миелопатию?
Лечение миелопатии спинного мозга осуществляет врач-невролог.
Можно ли полностью вылечить?
В зависимости от причины миелопатия лечится с большей или меньшей успешностью: если она компрессионная, то хирургическое вмешательство может ее устранить, но если вызвана иными причинами, то возможно исчезновение симптомов, но не полное излечение.

Лечение компресионной миелопатии
Компрессионная миелопатия подразумевает сдавливание нервной ткани спинного мозга, которое может произойти в результате травмы, смещения дисков, патологического разрастания костной или суставной ткани, образования опухоли, грыжи или кисты. Могут быть использованы следующие методы лечения:
- Удаление сдавливающей кисты, опухоли, грыжи или иного новообразования;
- Дренирование сдавливающей кисты;
- Удаление костного нароста;
- Удаление разросшегося или поврежденного диска с установкой на его место имплантата;
- Возвращение на место смещенных позвонков путем установления специальной скобы.
При легких формах компрессии хорошо помогает гимнастика и лечебный массаж. Они помогают освободить зажатую нервную ткань, восстановить ее кровоснабжение. Также иногда рекомендуется ношение корсета или воротника (в зависимости от области локализации патологии).
Лечение сосудистой миелопатии
Когда речь о такой патологии, подразумевается, что нервная ткань не получает достаточного кровоснабжения в результате патологии сосудов (атеросклероза, их высокого или низкого тонуса и других проблем). Такое состояние лечится исключительно медикаментозно. Для этого применяются такие препараты:
- Папаверин назначается с целью нормализации кровообращения, его могут дополнять Вимпоцетином и Эуфиллином;
- Никотиновая кислота благотворно влияет на состояние нервной ткани;
- Трентал или Флекситал назначаются для улучшения циркуляции крови в мелких сосудах нервной ткани;
- В качестве антиагреганта назначается Дипридамол;
- Важную роль играют препараты для разжижения крови – Гепарин.
Иногда показано включение в схему лекарств для поддержания когнитивной функции (Нобен, Галантамин), витамины и средства для избегания гипоксии (Мельдоний).
Лечение токсической миелопатии
Такая болезнь вызывается токсическим воздействием на нервную ткань. Оно может происходить в результате некоторых болезней. Требует проведение дезинтоксикационной терапии. Если интоксикация вызвана какими-либо организмами, то также и антибактериальной терапии.
Дезинтоксикация – достаточно сложный и длительный процесс, осуществляющийся в условиях стационара. Для этого пациентам внутривенно вводятся препараты типа Гемодеза и Реасорбилакта. Такой тип поражения имеет склонность к острому течению. Потому его осуществляют при госпитализации пациента.

Препараты, улучшающие метаболизм нервной ткани
При заболевании происходит ущемление, нарушение кровоснабжения или другое поражение нервной ткани. Метаболизм в ней и ее функционирование нарушаются. Потому важно их восстановить. Это делается с помощью соответствующих препаратов. Назначаются:
- Бенфогамма принимается 1-2 раза в сутки в зависимости от дозировки;
- Бенфолипен – поливитаминный комплекс, принимается по таблетке 1 раз в сутки;
- Берлитион. Взрослым назначаются таблетки дозировкой 300 мг индивидуально;
- Комбилипен вводится внутримышечно один раз в сутки, в зависимости от веса;
- Мильгамма вводится внутримышечно один раз в сутки, в зависимости от веса;
- Октолипен вводится в виде инфузии (капельницы) один раз в 24-48 часов.
Точные дозировки препаратов и схему лечения назначает врач.
Лечебная физкультура показана практически при любых типах миелопатии. Она позволяет нормализовать кровоснабжение нервной ткани, укрепить мышечный корсет. Иногда даже уменьшает явление компрессии и снимает мышечный спазм. В результате этого симптоматика становится менее выраженной, самочувствие пациента и качество его жизни улучшаются.
Комплекс упражнений должен назначаться исключительно врачом и впервые выполняться под его надзором. При неправильном выполнении некоторых упражнений или неверном их подборе возможно значительное ухудшение состояния. Также запрещено выполнять такие упражнения при обострении болевой или иной патологической симптоматики.

Гимнастика шейного отдела направлена на растяжение позвоночного отдела шеи и снятие спазма мышц. Это помогает нормализовать работу нервной ткани.
- Медленный наклон головы вперед, медленное возвращение в обычное положение. Делать 5-6 раз ежедневно;
- Медленный поворот головы влево и вправо, причем в двух плоскостях – сначала держа голову прямо, потому – чуть наклонив вперед. Повторить по 6 раз вправо и влево;
- Наклон головы к плечу, затем вернуть в исходное положение и наклонить в другую сторону. Выполнять медленно, 5-6 раз в каждую сторону.
Все упражнения нужно выполнять очень медленно и аккуратно, без резких движений.
Упражнения для грудного отдела направлены на снятие спазма мышц и увеличение подвижности позвоночника. Рекомендуется выполнять следующие упражнения:
- Исходное положение на животе. Ладонями опереться о пол и пытаться так сильно, как возможно, отделить тело от пола, прогибаясь назад. Проделать 5-8 раз;
- Исходное положение вертикальное. Руки плотно прижаты к телу. Наклоны в обе стороны по 4-5 раз. Теперь поднять верхние конечности над головой, обхватить левой рукой правое запястье и сделать наклон вправо, как бы вытягивая за запястье. Проделать 4-5 раз в обе стороны;
- Исходное положение на животе. Сильно выгнуть корпусом, поднимая вверх голову и ноги, не помогая руками. Проделать 5 раз.
Выполнять такую терапию самовольно не рекомендуется. Лучше сначала проконсультироваться с врачом.
Выполняя ЛФК при миелопатии поясничного отдела очень важно максимально растянуть позвоночный столб. Также хорошо укреплять мышечный корсет и формализовывать кровообращение. Для этого рекомендован следующий комплекс:
- Вис на турнике без усилий. Продержаться столько, сколько возможно. Выполнять 5-6 подходов подряд или с перерывами;
- Исходное положение на спине. По очереди сгибать и разгибать ноги в колене;
- Исходное положение на спине. Ноги согнуты в коленях. Поочередно подтягивать колени к груди, помогая сцепленными вместе на д коленом руками. Проделать по 5 раз обеими ногами.
При таком диагнозе рекомендуется избегать плавания, ходьбы на лыжах и других упражнений, оказывающих нагрузку на ноги. Противопоказаны активные прыжки и бег.
Массаж
Массаж показан в периоды ремиссий и необходим для того, чтобы улучшить кровообращение, восстановить тонус мышечного корсета, снять спазм мышц. Это помогает восстановить нормальное питание нервной ткани, улучшить ее функционирование и даже восстановить чувствительность в некоторых точках. Назначаться и выполняться такой массаж должен специалистом. Обычно, требуется от 5 до 15 процедур длительностью по 20-30 минут, интенсивность воздействия при которых возрастает от раза к разу.
Где лечат миелопатию? Массажи и физиотерапия должны проводиться в медицинском учреждении. ЛФК может осуществляться дома, но по комплексу, назначенному врачом.
Физиотерапия
Снять воспаление, улучшить кровообращение, восстановить функционирование нервной ткани помогает физиотерапевтическое воздействие. Оно также показано только в период ремиссии, когда снимает спазм мышц и помогает избавиться от боли. Применяются методы СВЧ- и УВЧ-воздействий, электрофорез. Обычно, требуется 5-7 процедур, применяющихся в качестве дополнения к медикаментозному лечению.
Вывод
Миелопатию необходимо лечить. Она достаточно редко требует оперативного вмешательства, но если оно необходимо, то бояться его не стоит, так как это частая процедура. В большинстве же случаев и вовсе вылечить состояние можно только лекарственными препаратами.
- Все
- А
- Б
- В
- Г
- Д
- И
- К
- Л
- М
- Н
- О
- П
- Р
- С
- Т
- Ф
- Х
- Ц
- Э
- Факторы риска
- Симптомы
- Диагностика
- Методы лечения
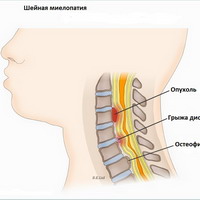
Миелопатия может быть вызвана травмой спинного мозга (перелом или вывих позвонков), грыжей межпозвоночного диска (межпозвонковый диск оказывает компрессионное воздействие на спинной мозг), остеоартрозом позвоночника (спондилез) или объемными поражениями, такими как опухоли. Миелопатия также может быть клиническим проявлением инфекционных или воспалительных процессов, а также нарушений кровообращения в сосудах спинного мозга о (спинальный инсульт). Синдром, который является результатом компрессии спинного мозга с одной стороны спинного мозга на уровне 10 грудного позвонка и сопровождающийся спастическим парезом на стороне повреждения спинного мозга и потерей проприорецепции и болевой и температурной чувствительности на противоположной стороне - называется Броун-Секаровским синдромом и тоже считается разновидностью миелопатии. Причинами миелопатии могут быть также вирусы, иммунные реакции, недостаточность кровообращения в сосудах спинного мозга. Кроме того миелопатия может развиться вследствие демиелинизации (потери нервным волокном защитной оболочки) или как реактивное осложнение на такие прививки как оспа, корь, ветрянка.
Факторы риска
Миелопатия вследствие травмы или заболевания может произойти в любом возрасте как у мужчин, так и у женщин. Степень нарушения функций зависит от уровня поражения спинного мозга.
Чаще всего первичные опухоли спинного мозга встречаются у людей в возрасте от 30 до 50 лет.
Травмы спинного мозга чаще встречаются у мужчин в возрасте от 15 до 35 лет.
Шейная спондилогенная миелопатия является наиболее распространенным повреждением спинного мозга в лиц в возрасте 55 лет и старше. Повышенный риск развития шейной спондилогенной миелопатии имеют люди, которые подвержены повторяющимся травмам - работа связана с переносом тяжестей или занятия такими видами спорта, как гимнастика. Пациенты с наличием сосудистых заболеваний подвержены большему риску закупорки спинальных артерий. Также у пациентов с рассеянным склерозом возможно развитие симптомов миелопатии.
Заболеваемость: Точной информации о частоте миелопатии на сегодняшний день нет. Тем не менее, информация о некоторых распространенных причинах миелопатии существует. К примеру, в США происходит от 12 до 15 000 травм спинного мозга ежегодно. Считается, что у 5% - 10% пациентов с раком велика вероятность роста опухолей в эпидуральное пространство, что приводит к более 25000 случаям миелопатии в год, из них 60% будет возникать в грудном отделе позвоночника, и 30% в пояснично-крестцовом отделе позвоночника.
Распространенность шейной спондилогенной миелопатии составляет 50% среди мужчин и 33% женщин в возрасте старше 60 лет.
Различные опухоли могут привести к компрессии спинного мозга, но первичные опухоли спинного мозга встречаются достаточно редко.
Симптомы и диагностика
История болезни: симптомы миелопатии варьируют в зависимости от причин, тяжести состояния, и является ли состояние являющейся причиной миелопатии острым или хроническим. В случае, когда причиной являются опухоли спинного мозга, компрессия или травмы могут быть боли (которые также могут иррадиировать в руки или ноги), нарушения чувствительности или движений, и / или контрактуры с одной, или с противоположной стороны тела. Если причиной является остеоартрит, могут быть жалобы на боли и болезненность, снижение амплитуды движений в позвоночнике, слабость, возможны деформации позвоночника. Миелопатия может также проявляться нарушением функции мочевого пузыря или кишечника или потерей чувствительности или онемением в области гениталий. Инфекции, вызывающие миелопатию, могут вызвать повышение температуры, покраснение, припухлость, повышенную болезненность. Если у человека синдром Броун-Секара, то может быть спастический паралич на стороне повреждения спинного мозга и потеря проприорецепции и боль, чувство жара на другой стороне тела.
Стандартный неврологический осмотр может выявить заболевания, связанные с компрессией корешков (например, шейная радикулопатия) или наличие спастичности в ногах. Клонусы мышц могут быть признаками расстройств верхнего двигательного нейрона в спинном мозге. Изучение рефлекторной активности позволяет отметить изменения рефлексов (которые могут быть повышенными или сниженными в зависимости от причины), а также потери или изменения чувствительности. Проверка сенсорной чувствительности (от нижних конечностей до лица) может быть необходима для определения уровня нарушений чувствительности. Кроме того, полезно определение активности брюшных рефлексов, что также позволяет уточнить уровень поражения. Также может быть паралич и / или уменьшение чувствительности в различных частях тела. Возможно также снижение объема произвольных движений. Оценка функции прямой кишки тоже имеет важную роль в диагностике миелопатии.
Диагностические методы зависят от истории заболевания и физикального обследования. Рентгенография, денситометрия, компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) спинного мозга может обнаружить повреждения в пределах или вблизи спинного мозга. Лабораторные исследования могут быть назначены, чтобы исключить другие возможные причины (например, дефицит витамина В12 или отравления солями тяжелых металлов). Повышенное количества белых кровяных телец (лейкоцитов) предполагает наличие инфекции (менингит или остеомиелит позвоночника). Повышенная скорость оседания эритроцитов крови (СОЭ) может быть признаком воспаления, инфекции или опухоли. Спинномозговая пункция может быть проведена для получения спинномозговой жидкости (ликвора) для лабораторных исследований при подозрении на менингит или рассеянный склероз. Другие диагностические процедуры могут включать биопсию костной ткани или мягких тканей, а также посев культуры крови и цереброспинальной жидкости.
Лечение
Лечение зависит от причины миелопатии. Для перелома или вывиха позвонков - обезболивающие (анальгетики), тракция, иммобилизация в течение нескольких недель, и реабилитационная терапия (физиотерапия, ЛФК, массаж). Хирургическое лечение для исправления деформации позвоночника может включать в себя удаление части поломанного позвонка и / или фиксация отломков позвонков. Анальгетики, НПВС, (стероиды), и, возможно, физиотерапия может быть использована для лечения проблем связанных с артритом. Лекарственные препараты для лечения рассеянного склероза могут быть полезными, в том числе новые лекарственные препараты или стероиды. Инфекции требуют применения препаратов для устранения инфекции (антибиотики), для снижения температуры (жаропонижающие), и, возможно, противовоспалительные препараты (стероиды), чтобы минимизировать воспаление. Для лечения миелопатии в результате компрессии спинного мозга может потребоваться операция по удалению опухоли или грыжи межпозвонкового диска (ламинэктомия).
Прогноз зависит от причины миелопатии и наличия стойкого повреждения нервных структур. Тракция и иммобилизация могут привести к полному выздоровлению, если не было повреждения спинного мозга. Полное излечение возможно и при инфекциях. При хронических заболеваниях таких, как артрит или остеопороз, эффект от лечения может быть временным или если заболевание прогрессирует, то возможно стойкая потеря трудоспособности вплоть до инвалидной коляски Травма спинного мозга или компрессия может привести к необратимым изменениям в спинном мозге, включая потерю чувствительности в различных частях тела, а также потерю произвольных движений в конечностях. Восстановление после удаления опухоли зависит от остаточного повреждения и если это раковая опухоль, то от метастазирования. Восстановление после удаления грыжи диска (дискэктомия) дает хороший результат, но только если спинной мозг не подвергся необратимым изменениям в результате компрессии. Осложнениями миелопатии может быть зависимость от обезболивающих, постоянная нарушение чувствительности и / или произвольных движений, деформации позвоночника и нарушения функции мочевого пузыря и кишечника.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Читайте также:



