Мочевая кислота при васкулите
Васкулитами называют такую группу заболеваний, при которых поражаются сосуды. Имеется огромное количество васкулитов, что обусловлено их причинами и механизмами возникновения.
Основной процент заболеваемости геморрагическим васкулитом приходится на людей моложе 20 лет и составляет 40%. Геморрагический васкулит у детей диагностируется в 5 – 14-летнем возрасте. Характерно, что чаще данным заболеванием страдает мужской пол.
Определение геморрагического васкулита
Геморрагический васкулит относится к приобретенным заболеваниям и характеризуется повреждением мелких кровеносных сосудов, то есть капилляров, венул и артериол. При данном заболевании возникает асептическое воспаление, что приводит к нарушению структурной целостности стенки мелких сосудов и в свою очередь, ведет к усиленному тромбообразованию. В патологический процесс вовлекаются кожные сосуды и сосуды паренхиматозных органов. Из-за поражения кожных сосудов на коже возникает характерная сыпь, что дало другое название заболеванию – аллергическая или ревматоидная пурпура.
Патология была описана в позапрошлом веке двумя врачами Шенлейном и Генохом, и геморрагический васкулит стали называть болезнью Шенлейна-Геноха.
Причины и механизм развития
Причины заболевания на сегодняшний день до сих пор остаются спорными. Считается, что для развития данного процесса необходимо определенное состояние защитной системы организма, то есть человек должен быть склонен к аллергическим реакциям. После действия определенных факторов иммунная система провоцирует образование определенных иммунных комплексов, которые циркулируют в кровеносном русле и откладываются в кожных сосудах и внутренних органах. При этом иммунные комплексы повреждают сосуды, вызывая геморрагическую пурпуру, за счет выхода форменных элементов через поврежденные сосудистые стенки в окружающие ткани.
К основным причинам заболевания относят:
- инфекционные агенты – это в первую очередь вирусы (герпес, грипп, респираторная инфекция), бактерии (микоплазмы и стрептококки, возбудитель туберкулеза и стафилококки), паразитарная инфекция (гельминты, трихомонады);
- вакцинация и введение сывороток;
- прием некоторых лекарств (барбитураты, стрептомицин, пенициллин и другие);
- укусы насекомых;
- ожоговая болезнь;
- пищевая аллергия;
- переохлаждение.
К факторам риска развития заболевания можно отнести:
- пожилой возраст;
- беременность;
- частые инфекции;
- склонность к атопическим реакциям;
- травмы.
Классификация
В зависимости от клинической картины выделяют следующие формы заболевания:
![]()
кожная или простая форма;- кожно-суставная форма;
- почечная форма;
- абдоминальная (проявления со стороны живота);
- комбинированная или смешанная форма.
В зависимости от течения болезни выделяют:
- острое (процесс сходит на нет на протяжении месяца);
- подострое (заболевание длится до 3 месяцев);
- затяжное течение (болезнь продолжается до полугода);
- рецидивирующее течение (в течение нескольких лет подряд симптоматика геморрагического васкулита возвращается 3 – 4 раза или больше);
- хроническое течение (клиническая картина сохраняется до полутора лет и больше с периодическими обострениями процесса);
- молниеносное течение (как правило, встречается у детей младше 5 лет и продолжается несколько дней).
Также геморрагический васкулит имеет несколько степеней активности или степеней тяжести:
Состояние больного удовлетворительное, температура тела может оставаться в пределах нормы или быть слегка повышенной (субфебрильная). На кожных покровах отмечаются небольшое количество высыпаний, причем остальные признаки отсутствуют. СОЭ увеличена и не превышает 20 мм/час.
Состояние больного среднетяжелое, отмечается выраженные кожные проявления, возрастание температуры до 38 и выше градусов. Присоединяются признаки интоксикации – головные и мышечные боли, выраженная слабость. Появляются абдоминальный и мочевой синдромы. СОЭ возрастает до 20 – 40 мм/час, в ОАК повышаются лейкоциты и эозинофилы, в биохимии крови снижается количество альбуминов.
Состояние больного расценивается как тяжелое, признаки интоксикации выражены значительно. Помимо кожного синдрома имеются суставной, абдоминальный и почечный синдромы с выраженными признаками. Возможно поражение как центральной (головной мозг), так и периферической нервной системы. В ОАК СОЭ больше 40 мм/час, значительный лейкоцитоз, нейтрофиллез, анемия и снижение тромбоцитов.
Симптомы
Болезнь Шенлейна-Геноха, как правило, начинается остро, с повышения температуры и часто после того, как человек переболел острой респираторной инфекцией (через пару недель). Для геморрагического васкулита характерна триада симптомов: кожные высыпания, поражения суставов и абдоминальный синдром.
Кожные высыпания возникают у всех или практически у всех заболевших и наблюдаются в самом начале процесса. Высыпания выглядят как папулы (пузырьки) геморрагического (с кровяным содержимым) характера. Папулы могут быть как в виде точек, так и в виде пятен, размером от 1 до 5 мм. Они не исчезают при надавливании, а позднее сливаются между собой.
Высыпания несколько приподняты над кожной поверхностью и локализуются обычно на разгибательных поверхностях рук и ног. Также высыпания появляются на ягодицах и вокруг крупных, вовлеченных в патологический процесс, суставов. Возможно распространение геморрагической пурпуры на лицо, область живота и груди, а также спину.
В некоторых случаях появлению кожных высыпаний предшествует зуд кожи или крапивница. Через несколько дней геморрагическая пурпура начинает бледнеть и подвергаться обратному, но медленному развитию. Сначала высыпания становятся коричневыми, а потом оставляют на кожных покровах пигментированные пятна.
Нередко на фоне старых высыпаний появляются свежие, и кожа выглядит пестрой. Для высыпаний характерна симметричность. Количество высыпаний, а также выраженность других проявлений заболевания напрямую зависит от тяжести процесса.
В редких случаях возможен некроз в центре папулы (некротический вариант), после чего образуется корочка, которая позднее отпадает. В связи с этим на коже образуются рубцы.
Поражение суставов занимают второе место среди клинических проявлений геморрагического васкулита и встречаются у 70% (по некоторым данным у 100%) пациентов. Суставной синдром проявляется артралгиями (болями в суставах) и значительным воспалением суставов. Обычно в процесс вовлекаются крупные суставы (коленные и голеностопные и реже локтевые и лучезапястные).
Суставные боли выраженнее в случае появления сыпи вокруг пораженных суставов.
Характерна припухлость больного сустава и его деформация, что ведет к нарушению движений в нем. Кожа над пораженными суставами сначала краснеет, а потом становится синюшной.
Суставной синдром длится, как правило, не более недели и не приводит к стойкому деформированию суставов.
Абдоминальные симптомы возникают у половины больных и обусловлены многочисленными кровоизлияниями в брюшину и кишечную стенку. Проявляется абдоминальный синдром внезапными приступообразными болями в животе (кишечная колика), но возможны и умеренные боли. На пике боли у больного возникает рвота с кровью и стул с кровью (мелена). Боль беспокоит, как правило, вокруг пупка, но возможны болевые ощущения и в других частях живота, что напоминает аппендицит, холецистит или панкреатит.
Параллельно с болевым синдромом появляются бледность кожи и слизистых, осунувшееся лицо, глаза западают, язык становится сухим, а черты лица заостряются.
Также определяются признаки раздражения брюшины (перитониальные симптомы). Болевой приступ заставляет пациента принимать вынужденное положение: лежа на боку с согнутыми и прижатыми к животу ногами.
Возможно развитие хирургических осложнений, требующих операции: инвагинация или кишечная непроходимость, перфорация аппендикса с возникновением перитонита. Абдоминальный синдром обычно купируется самостоятельно в течение двух – трех дней.
Нередко при геморрагическом васкулите в процесс вовлекаются и почки. Повреждение почек обусловлено образованием тромбов в мелких сосудах почечных клубочков, что ведет к развитию гломерулонефрита. Клинически почечный синдром проявляется микро- и макрогематурией (обнаруживается кровь в моче), протеинурией (белок в моче) и нефротическим синдромом, то есть отеками. Почечный синдром возникает не сразу, а после стихания кожного и абдоминального синдромов, обычно это происходит на первом году болезни. Частота встречаемости составляет от 40 до 60 процентов случаев.
Другие проявления болезни встречаются достаточно редко. Это может быть вовлечение в процесс головного и спинного мозга, геморрагические пневмонии, миокардиты и прочее, которые диагностируются с помощью специальных исследований.
В детском возрасте в половине случаев заболевание протекает без геморрагической сыпи, что усложняет диагностику. В первую очередь у детей в патологический процесс вовлекаются суставы с развитием суставного синдрома и пищеварительный тракт с развитием абдоминального синдрома. Заболевание, как правило, начинается и протекает остро.
Диагностика
Диагностика заболевания начинается со сбора жалоб и изучения анамнеза болезни и жизни (перенесенные недавно инфекции, наличие хронических заболеваний, наследственность). Затем проводится тщательный осмотр больного, во время которого оценивается цвет кожных покровов, наличие/отсутствие геморрагических высыпаний, состояние крупных суставов, проводится пальпация живота и прочее.
Из лабораторных методов применяются следующие:
При малой степени активности или в начале болезни ОАК в пределах нормы. В последующем возможно повышение лейкоцитов (лейкоцитоз) и нейтрофилов (нейтрофиллез), снижение эритроцитов и гемоглобина вследствие геморрагических кровоизлияний в коже. Также возрастает СОЭ.
В случае развития почечного синдрома в ОАМ обнаруживают эритроциты (гематурия), белок (протеинурия) и цилиндры (цилиндрурия).
Определяется количество сиаловых кислот, фибриногена, гаптоглобулина, а-глобулинов и у-глобулинов. При геморрагическом васкулите их содержание повышается. Также определяют содержание холестерина, креатинина и мочевой кислоты и прочие показатели для выявления сопутствующей патологии.
- Моча по Зимницкому (снижение плотности мочи при почечном синдроме).
- Анализ кала
При абдоминальном синдроме в кале возможно определение крови, что указывает на кишечное кровотечение.
- Иммунологическое исследование
Определяются иммунологические комплексы класса А (увеличение). Возможно увеличение СРБ (С-реактивного белка), что характерно для аутоиммунных заболеваний.
- Коагулограмма (в пределах нормы).
- Кровь на вирусные гепатиты (В, С)
Определение иммуноглобулинов на гепатиты, которые могут дать начало развития заболевания.
Из инструментальных методов применяют:
- УЗИ почек (при почечном синдроме);
- УЗИ брюшной полости (при болях в животе);
- биопсия почек (при почечном синдроме) и кожи – повреждение мелких сосудов, выявление воспаления в них и разрушения стенок;
- эндоскопические методы (ФГДС, колоноскопия и бронхоскопия и другие).
Также помогают в диагностике заболевания и другие методы исследования:
- щипковая проба – возникновение подкожных геморрагий при сдавлении кожи;
- проба жгута – появление геморрагий при наложении на плечо жгута;
- манжеточная проба – при наложении манжеты тонометра и нагнетании в нее воздуха появляются подкожные кровоизлияния.
Лечение
Терапией геморрагического васкулита занимается врач-ревматолог. При возникновении осложнений привлекаются врачи других специальностей (хирурги, нефрологи и прочие). Всех пациентов в остром состоянии и при рецидивировании процесса госпитализируют. Показан постельный режим, что способствует ограничению движений в конечностях, улучшению микроциркуляции и снижает вероятность увеличения кожных кровоизлияний. Также назначается гипоаллергенная диета. Из лекарственных препаратов назначаются следующие:
- прием энтеросорбентов (активированный уголь, энтеросгель и другие), что связывают токсины в кишечнике и выводят их из организма;
- дезагрегантные препараты (курантил, аспирин, трентал, тиклопидин) – предотвращают образование сгустков крови, улучшают микроциркуляцию;
- назначение антикоагулянтных препаратов (гепарин, фраксипарин) – улучшают реологию крови, повышают ее текучесть, снижают свертываемость и тромбообразование;
- прием антигистаминных препаратов (тавегил, кетотифен, кларитин) – предотвращают развитие аллергических реакций;
- инфузионное (внутривенное) вливание растворов – выведение вредных веществ из организма;
- прием глюкокортикоидов (преднизолон, метилпреднизолон) – обладают антигистаминным, противовоспалительным и иммуносупрессивным действием – эффективны при почечном и суставном синдромах;
- антибиотики и противомикробные препараты – для борьбы с инфекцией.
- прием нестероидных противовоспалительных препаратов (диклофенак, ибупрофен, индометацин) – действуют как жаропонижающие, купируют боль и подавляют воспаление – назначаются при суставном синдроме;
- прием некоторых витаминов – мембраностабилизаторы, укрепляют сосудистую стенку, предотвращают кровоизлияния (витамины А, Е, никотиновая кислота, группы В);
- цитостатики – купируют рост опухолевых клеток и угнетают работу иммунной системы, то есть подавляют аллергические реакции;
- плазмаферез и гемодиализ – очищение крови от вредных веществ и аллергических иммунокомплексов;
- препараты кальция – предупреждают вымывание солей кальция из организма.
- спазмолитики (папаверин, но-шпа, спазган) – снижают тонус мышц вокруг поврежденных суставов, купируют боль;
- антацидные средства (альмагель, маалокс) – понижают кислотность желудочного сока, тем самым уменьшают риск повреждения слизистой желудка гормонами (преднизолон).
При возникновении хирургических осложнений геморрагического васкулита проводится оперативное лечение (аппендэктомия, резекция кишечника и прочее).
Вопрос – ответ
Ответ: В первую очередь следует исключить из употребления высокоаллергенные продукты, такие как яйца, шоколад, цитрусовые, кофе и какао, морская рыба и морепродукты, орехи. Также необходимо отказаться от жирной и жареной пищи. В диете должны преобладать молочные продукты с пониженной жирностью, тушеные и отварные блюда. Разрешаются зеленые яблоки, крупяные каши, индюшатина и крольчатина, растительные масла.
Ответ: Как правило, прогноз, особенно при легкой форме болезни, благоприятный. Тяжелое течение геморрагического васкулита чревато рецидивированием заболевания и возникновением осложнений (нефрит, осложненный почечной недостаточностью). При молниеносной форме высока вероятность летального исхода в течение нескольких дней после начала болезни.
Ответ: Диспансерный учет у взрослых после перенесенного заболевания не показан. Дети должны наблюдаться на протяжении двух лет. В первые полгода ежемесячно, следующие полгода раз в квартал, и последний год каждые 6 месяцев. Дети не должны заниматься спортом, им противопоказаны физиопроцедуры и инсоляция (пребывание на солнце).
Ответ: Да, заболевание может привести к возникновению кишечной непроходимости и перитониту, хронической почечной недостаточности, нарушению функций внутренних органов (сердце, печень), анемии и легочным кровотечениям, у детей возможно развитие геморрагических диатезов.

Привет:) Сегодня поговорим о лечении острого приступа подагры.
Недавно было опубликовано исследование, в котором сделан вывод о том, что нет существенной разницы между кортикостероидами и нестероидными противовоспалительными препаратами (НПВП) в лечении острого подагрического артрита.
Аллопуринол vs Фебуксостат в лечении подагры
Традиционно аллопуринол является препаратом 1 линии для лечения подагрического артрита. Фебуксостат (АДЕНУРИК) является резервным препаратом при неэффективности или непереносимости аллопуринола. Плюс сложности с наличием (ещё не так давно) препарата в аптеках и его не самая скромная цена часто являлись препятствием для широкого назначения этого препарата. Но можно ли его назначать сразу же после постановки диагноза, то есть вместо аллопуринола?
Подагра: новые критерии болезни
. Не всегда гиперурикемия у пациентов с суставными жалобами — это подагрический артрит. Так, мы много раз видели пациентов с ревматоидным артритом или остеоартрозом, у которых был выявлен повышенный уровень мочевой кислоты в крови. Гиперурикемия может наблюдаться у пациентов с суставным синдромом на фоне злокачественных образований и тд. Так что не надо думать о подагре свысока :)))
Подагра: стратегии лечения
Друзья, меня атаковала подагра! Шучу))) Но столько вопросов про подагру в последние дни.
Кстати, если вдруг есть вопросы по клинике и диагностике подагры — милости прошу в соответствующий раздел.
Что такое подагра?
А что вы знаете про подагру? Может быть, она вам представляется злобным ужасным драконом, как на иллюстрации Джеймса Гилрейя 1799 года? Ну что же, для начала несколько официальных данных.
Подагра – это хроническое заболевание, при котором наблюдается отложение в разных тканях организма кристаллов уратов, которые по своей химической структуре представлены кристаллами моноурата натрия и/или мочевой кислоты. Чаще всего подагра проявляет себя в виде повторяющихся атак острого артрита и накопление кристаллов уратов в различных органах (тофусы, камни в почках — нефролитиаз, подагрическая нефропатия).
Подагра: лечение

Начну, пожалуй, с того, что обучение больного правильному образу жизни (уменьшение веса при ожирении, диета, уменьшение приема алкоголя) — это ключевой аспект лечения. Ограничение в пищевом рационе богатых пуринами продуктов животного происхождения и снижение массы тела способствует снижению сывороточного уровня мочевой кислоты, а алкоголь, особенно пиво, является независимым фактором риска для подагры. Подробнее о диете можно почитать здесь.
Для лечения острого приступа подагрического артрита часто используют нестероидные противовоспалительные препараты (НПВП) и колхицин, которые являются эффективными лекарствами в терапии острого приступа артрита и препаратами первой линией терапии. Удаление синовиальной жидкости и введение длительно действующих глюкокортикоидов в сустав тоже может быть использовано для лечения острого приступа артрита.
Подагра: диагностика

Диагностика подагрического артрита основывается на данных осмотра суставов, а также результатов анализов и инструментального обследования. На болезнь укажут жалобы или наличие в анамнезе типичного острого подагрического приступа (сильная боль в области сустава, моноартрит, внезапное возникновение и стихание симптомов), наличие подагрических тофусов. Среди прочего необходимо обратить внимание на концентрацию мочевой кислоты в крови пациентов: для женщины — более 0,36 ммоль/л, для мужчин – более 0,42 ммоль/л.
Важным является и то, что во время приступа и сразу после него мочевая кислота может быть в пределах нормальных значений, что не должно смущать врача и пациента!
Рентгенологическое исследование суставов помогает в проведении дифференциального диагноза и может демонстрировать типичные признаки хронической подагры, но бесполезно в ранней диагностике подагры. При остром подагрическом артрите, рентгенологические изменения не всегда могут быть полезны для постановки диагноза подагры, тем не менее, в ряде ситуаций выполнение рентгенограмм вполне оправдано для проведения дифференциального диагноза с другими заболеваниями.
Наличие кристаллов моноурата натрия в суставной жидкости или в содержимом тофуса позволяет поставить определенный диагноз подагры. Специфичность метода поляризационной микроскопии для выявления кристаллов крайне высока. Пунктировать суставы в диагностических целях можно и в межприступный период, то есть не только во время атаки артрита. Обнаружение кристаллов моноуратов натрия из невоспаленного сустава говорит в пользу этого диагноза, даже в межприступном периоде.
Подробнее о критериях — здесь.

Подагра: клиническая картина

Прежде чем мы остановимся непосредственно на особенностях поражения суставов при подагре – собственно подагрическом артрите – необходимо дать определение самой болезни.
Подагра – это хроническое заболевание, при котором наблюдается отложение в разных тканях организма кристаллов уратов, которые по своей химической структуре представлены кристаллами моноурата натрия и/или мочевой кислоты. Чаще всего подагра проявляет себя в виде повторяющихся атак острого артрита и накопление кристаллов уратов в различных органах (тофусы, камни в почках — нефролитиаз, подагрическая нефропатия).
В развитии подагры выделяют 3 стадии:
- острый подагрический артрит,
- периоды между приступами подагрического артрита (межприступная подагра),
- хроническая тофусная подагра.

Подагра — это хроническое заболевание, при котором наблюдается депонирование (отложение) в разных тканях организма кристаллов уратов, которые по своей химической структуре представлены кристаллами моноурата натрия и/или мочевой кислоты. При этом следует помнить, что повышенный уровень мочевой кислоты не всегда говорит о подагре, равно как и при уже существующей подагре уровень кислоты в крови может быть нормальный или лишь слегка повышенный. Поэтому, если у вас однократно обнаружили повышенную концентрацию мочевой кислоты (особенно, если при этом нет жалоб), не стоит сразу же покупать дорогие лекарства и начинать лечение, в этом случае желательно пройти комплексное обследование. Но, если все-таки болезнь у вас выявили, то врач, несомненно, должен дать рекомендации по диете. Характер питания играет ключевую роль при лечении этого заболевания. Ведь недаром первый приступ дает о себе знать после пышных застолий и праздников. Так что в лечении подагры первый и важный этап — это диета.
Васкулиты – это заболевания, при которых поражаются сосуды. В дальнейшем патологический процесс часто распространяется на разные органы и ткани.
Существует большое количество различных видов васкулитов, каждый из которых сопровождается поражением определенного вида сосудов и собственными специфическими симптомами.
Наиболее распространенные виды васкулитов:
- Уртикарный васкулит – заболевание, при котором происходит поражение мелких сосудов, преимущественно венул (мелких вен) и появление на коже пятен по типу крапивницы.
- Аллергический васкулит – поражение сосудов при различных аллергических реакциях.
- Геморрагический васкулит (болезнь Шенлейна-Геноха) – заболевание, при котором отмечается поражение капилляров и мелких артерий.
- Узелковый периартериит – заболевание, поражающее преимущественно сосуды мелкого и среднего размера.
- Неспецифический аортоартериит (болезнь Такаясу) – заболевание, поражающее аорту и отходящие от нее крупные артерии.
- Гранулематоз Вегенера – васкулит, при котором происходит поражение мелких сосудов верхних дыхательных путей, легких и почек.
- первичные – развиваются в качестве самостоятельного заболевания;
- вторичные – возникают в качестве проявления другого заболевания.
- Невозможно установить первопричину.Не удается выявить фактор, который первоначально привел к возникновению заболевания.
- Одинаковое развитие. В результате тех или иных причин происходят нарушения иммунитета, развиваются аутоиммунные реакции. Вырабатываются антитела, которые, соединяясь с различными веществами, образуют иммунные комплексы. Последние оседают на стенках сосудов и вызывают воспаление.
- Хроническое течение. Все системные васкулиты протекают в течение длительного времени. Чередуются обострения и ремиссии (улучшение состояния).
- К обострениям обычно приводят одни и те же факторы: введение вакцин, различные инфекции, переохлаждение, длительное пребывание на солнце, контакт с аллергенами.
- Поражение разных органов и тканей: кожи, суставов, внутренних органов. Аутоиммунные процессы развиваются во всем теле, но преимущественно в тех местах, где находятся большие скопления сосудов.
- При всех видах васкулитов помогают лекарственные препараты, подавляющие иммунитет.
Анатомия сосудов
Стенка любой артерии состоит из трех слоев: внутреннего, среднего и наружного. Они могут иметь разное строение и толщину, в зависимости от размеров, положения и функции артерии.
Типы артерий:
- эластический;
- мышечный;
- смешанный.
Аллергический васкулит
Симптомы аллергического васкулита зависят от того, в какой форме он протекает.
Проявления аллергического васкулита в зависимости от формы течения болезни:
Проявления разных видов аллергических васкулитов различаются между собой очень сильно. Поэтому после выявления жалоб и осмотра пациента поставить диагноз очень сложно.
Обследование при аллергическихваскулитах:
Уртикарный васкулит
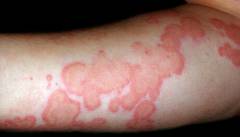
Основной симптом уртикарного васкулита – сыпь. Она напоминает таковую при крапивнице: на коже появляются волдыри красного цвета.
Различия между сыпью при крапивнице и уртикарном васкулите:
| Исследование | Описание | Как проводится |
| Общий анализ крови | Выявляется ускорение оседания эритроцитов – признак воспалительного процесса. | Для проведения общего анализа крови обычно берут кровь из пальца или вены. |
| Иммунологические исследования | Обнаруживается повышение концентрации антител и некоторых других веществ, отвечающих за аутоиммунное воспаление. | Для исследования обычно берут кровь из вены. |
| Общий анализ мочи | Обнаружение в моче примесей крови и белка свидетельствует о вовлеченности почек. | |
| Биопсия кожи | Является основным, наиболее информативным методом при уртикарном васкулите. Это изучение фрагмента кожи пациента под микроскопом. Обнаруживают признаки воспаления и некроза (гибели тканей).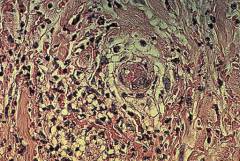 | Кожу для исследования берут при помощи соскоба, иглы, либо отсекают небольшой фрагмент скальпелем. |
Геморрагический васкулит
Геморрагический васкулит является аутоиммунным заболеванием. Из-за избыточной реакции иммунной системы в крови образуется большое количество иммунных комплексов. Оседая на стенках сосудов изнутри, они приводят к развитию воспаления.
Факторы, провоцирующие развитие геморрагического васкулита:
- ангина – воспаление миндалин, вызванное бактериями-стрептококками;
- обострение хронического воспаления миндалин (тонзиллита);
- фарингит – воспаление глотки, вызванное инфекцией;
- введение некоторых вакцин и сывороток, по отношению к которым у пациента имеется непереносимость;
- переохлаждение.
Под геморрагическим васкулитом понимается развитие заболевания, при котором преимущественно поражаются капилляры суставов, кожи, почек и желудочно-кишечного тракта. Возникновение геморрагического васкулита возможно в любом возрасте, но редко он диагностируется у детей в возрасте до 3-х лет. Заболевание может начаться спустя 1-4 недели после перенесения ОРВИ, скарлатины, ангины или иного инфекционного заболевания. Геморрагический васкулит — проявления, диагностика и лечение заболевания.
Причины геморрагического васкулита
У части заболевших развитию болезни предшествуют лекарственная непереносимость, вакцинация, травма, пищевая аллергия, охлаждение. Основной причиной геморрагического васкулита является наличие повышенной продукции иммунных комплексов, выявление активации системы комплемента, повышения проницаемости сосудов, повреждения стенки капилляров.
Проявления геморрагического васкулита

1. У большей части детей для начала геморрагического васкулита характерно появление типичных кожных высыпаний, представленных мелкопятнистыми, симметрично расположенными синячковыми элементами, не исчезающими при надавливании. Наиболее часто геморрагический васкулит появляется у детей в возрасте от 4-х до 12-ти лет. В основном местами локализации сыпи являются разгибательные поверхности конечностей, на ягодицах, вокруг суставов. Реже бывает, что появляются высыпания на коже туловища, лица, стопах и ладонях. Сыпь по интенсивности бывает различной: возможны как единичные, так и множественные элементы с тенденцией к слиянию. Когда сыпь угасает, остается пигментация. Если заболевание имеет частые рецидивы, то на месте сыпи появляется шелушение.
2. Вторым характерным проявлением геморрагического васкулита является поражение суставов. Как правило, оно появляется вместе с сыпью на первой неделе болезни или в более поздние сроки. В суставах могут появляться как кратковременные суставные боли, так и воспаление. Преимущественно поражаются крупные суставы, в особенности, коленные и голеностопные. Кроме этого, отмечается развитие околосуставного отека с изменением формы суставов и появлением болезненности; боли могут сохраняться от нескольких часов до нескольких дней. Не бывает стойкой деформации суставов, когда нарушается их функция.
3. Третьим характерным проявлением геморрагического васкулита является возникновение в животе болей. От одних больных поступают жалобы на возникновение умеренных болей в животе, которые не сопровождает расстройство пищеварения, которыми не причиняется особых страданий. От других больных можно услышать жалобы на возникновение болей в животе, для которых характерно обладание приступообразным характером, внезапное возникновение по типу кишечной колики. Они не имеют четкой локализации. Возможно многократное повторение болевых приступов в течение суток и их продолжительность может достигать нескольких дней. От больных также поступают жалобы на возникновение тошноты, рвоты, неустойчивого стула, в некоторых случаях — повышение температуры. Иногда на фоне указанной клинической картины появляются эпизоды кишечных желудочных кровотечений.
4. Гораздо реже по сравнению с остальными проявлениями заболевания может наблюдаться поражение почек при геморрагическом васкулите. Значительно реже выявляется поражение других органов: возникновение легочного синдрома, геморрагического перикардита, кровоизлияний в эндокард.
Диагностика геморрагического васкулита
При геморрагических васкулитах изменения лабораторных показателей являются неспецифичными. Может повышаться СОЭ и лейкоциты, неспецифические показатели, характеризующие воспаление, — ДФА, серомукоида, выявиться диспротеинемия с повышением уровня альфа-2-глобулинов, С-реактивного белка, титров антистрептолизина О и антигиалуронидазы. При диагностике геморрагического васкулита выявляются иммунологические изменения, проявляющиеся повышением уровня иммуноглобулина А, повышением циркулирующих иммунных комплексов и криоглобулинов, снижением уровня иммуноглобулина G, активности комплемента.
Лечение геморрагического васкулита

В зависимости от фазы геморрагического васкулита, клинической формы, степени тяжести проявлений, характера течения заболевания различается характер терапии. При всех формах заболевания предусмотрено применение антиагренатов – курантила, трентала. Если течение геморрагического васкулита тяжелое, то для того, чтобы усилить антиагрегационный эффект, предусмотрено назначение двух препаратов одновременно.
Продолжительность лечения геморрагического васкулита зависит от степени тяжести заболевания и клинической формы и может составлять от 2-3-х до 12-ти месяцев. Если течение болезни хроническое, проводится лечение повторными курсами на протяжении 3-х-6-ти месяцев.
Доза антикоагулянтов подбирается индивидуально, исходя из положительной клинической динамики симптомов (стабилизации кожных высыпаний, исчезновения болей в животе, уменьшения степени выделения крови с мочой), лабораторных параметров.

Кроме этого, при лечении геморрагического васкулита назначаются активаторы фибринолиза — никотиновая кислота и ее производные. При тяжелом течении заболеваниия эффективными являются глюкокортикостероиды. Лечение глюкокортикостероидами проводится на фоне антикоагулянтно-антиагрегантной терапии. Назначение цитостатиков целесообразно при тяжелых формах, при которых оказываются пораженными почки, если отсутствует положительная динамика лечения с помощью глюкокортикостероидов, а также в случае обнаружения тяжелого кожного синдрома с наличием участков омертвения кожи, возникающего на фоне высокой иммунологической активности.
Плазмозаменяющие растворы (капельница)

В острый период заболевания у детей с тяжелым течением геморрагического васкулита проводится трансфузионная терапия на протяжении 5-15-ти дней. Трансфузионная терапия включает в себя использование низкомолекулярных плазмозаменяющих растворов (реополиглюкина, реоглюмана, реомакродекса) глюкозо-новокаиновой смеси спазмолитиков, ингибиторов протеолитических ферментов. Препараты вводят капельно.
Плазмаферез направлен на то, чтобы из циркуляции удалить токсины, бактерии, воспалительные субстанции, антитела, иммунные комплексы, криоглобулины. Он показан в том случае, если течение геморрагического васкулита тяжелое, непрерывное или присутствует волнообразное рецидивирование симптомов. Плазмаферез способствует тому, чтобы нормализовались свойства крови, снялся спазм сосудов, улучшилась микроциркуляция, повысилась функциональная активность иммунокомпетентных клеток, чувствительность больных к препаратам.
Антигистаминные препараты при васкулите
Эффективно применение антигистаминных препаратов у детей, у которых в анамнезе присутствует пищевая, лекарственная или бытовая аллергия, проявление экссудативно-катарального диатеза, аллергических заболеваний. Могут использоваться супрастин, тавегил, диазолин, фенкарол и иные препараты на протяжении 7-ми-10-ти дней.
Энтеросорбенты при васкулите
В энтеросорбентах нуждаются больные с отягощенным аллергологическим анамнезом, если в животе есть боли, а также в случаях, когда пищевые агенты выступали в качестве провоцирующего фактора заболевания.
Мембраностабилизаторы могут быть назначены повторными курсами, если выявляется поражение почек или рецидивирующее течение кожного синдрома. Препараты этой группы способствуют тому, чтобы уменьшалась проницаемость сосудистой стенки, улучшились трофические процессы, для них характерно обладание иммуномодулирующим действием.
Читайте также:



