Могут болеть зубы при артрозе
Научно доказано, что ревматоидный артрит и зубы взаимосвязаны. Эта болезнь не имеет возрастных ограничений, может поражать и детей в возрасте от 16 лет. Патологические процессы, которые образовываться в ротовой полости способны запустить развитие такого аутоиммунного заболевания, как ревматоидный артрит. Изучением этой взаимосвязи занимаются научные сотрудники Университета Луисвилля.

Где связь зубов с ревматоидным артритом?
Ученые определили, что зубные заболевания, такие как пародонтоз способствуют увеличению количества определенного фермента. Такое вещество называется пептидиларгинин дейминаза. А также научно доказано, что оно влияет на развитие хронического артрита. Увеличение такого фермента приводит к изменению клеток определенного белка в пептид, который содержит в своем составе аминокислоту цитруллин. Такое преобразование вызывает аутоиммунную реакцию, то есть организм человека пытается уничтожить образовавшийся пептидный комплекс. Вследствие чего развивается ревматоидный артрит (РА).
Тем не менее, проведя изучение бактерий, что находятся в ротовой полости, научные деятели опровергли их связь с развитием аутоиммунных заболеваний. Но так как вопрос недостаточно изучен, рекомендуется все же тщательно следить за гигиеной полости рта.
Что происходит с зубами?
При ревматоидном артрите аутоиммунные реакции организма на патологические процессы в полости рта существенно влияют на состояние зубов. Разрушение зубной эмали приводит к проникновению бактерий в канал корня с формированием гранулемы, представляющей собой нарост с гнойно-серозной субстанцией. Иммунная защита организма пытается подавить воспалительный процесс наращивая на гранулеме защитные ткани. Такое образование со временем преобразовывается в кисту. В это время костные структуры начинают разрушаться, и их место занимает кистозный нарост. Ревматоидный артрит оказывает такое влияние на зубные ряды:
- вызывает деформацию головки височно-нижнего соединения, образование кист;
- запускает процесс разрушения костной ткани;
- содействует дизокклюзии зубных рядов;
- способствует образованию межзубных зазоров;
- вызывает боли и нарушение в работе околоушных железах;
- провоцирует воспалительный процесс в тройничном нерве.
Для проведения такого хирургического вмешательства, как имплантация зубов в больных ревматоидным артритам необходимо предварительно сдать ряд анализов, которые покажут степень приживления имплантов. Количество времени, которое требуется для полного приживление зависит от состояния иммунной системы. В среднем процесс длится от 3 до 4 месяцев на нижней челюсти и 6—9 — на верхней. Такие манипуляции назначает и проводит только специалист. Иногда врач при внедрении штифта может искусственно нарастить костный материал для увеличения костной площади.
При ревматоидном артрите проведение такой операции возможно только в таких случаях:
- костные ткани не разрушены;
- зазор между гайморовой пазухой и костной структурой не больше 4 см;
- отсуствие серьезных болезней, например, онкологии.
Необходимые терапевтические и профилактические мероприятия
Лечебно-профилактические меры зубов при ревматоидном артрите очень важны. Соответствующие гигиенические процедуры, своевременное устранение воспаления в ротовой полости выступают дополнением к основной терапии для устранения этого аутоиммунного заболевания. Лечение болезней зубов состоит из таких мер:
- диагностические процедуры;
- полное лечение зубных каналов;
- устранение зубов, которые невозможно вылечить;
- купирование очагов инфекции.
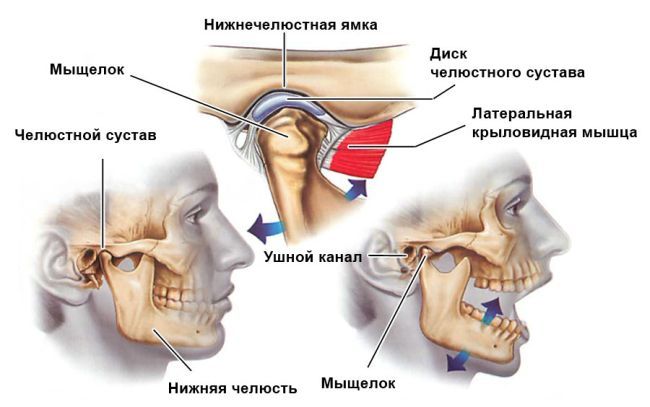
Артроз челюстного (височно-нижнечелюстного) сустава — дегенеративное заболевание, характеризующееся износом хрящевых структур: разложением суставного хряща, архитектурными изменениями в кости и дегенерацией синовиальных тканей. Этот шарнирный сустав расположен между височной костью и челюстью перед ухом по обеим сторонам лица. Его хрящ не такой прочный, как у других суставов, поэтому заболевание может привести к сильной боли.
Подобные проблемы часто встречаются у людей, достигших возраста 50 лет (50% случаев) и преимущественно у женщин. После преодоления отметки в 70 лет вероятность развития артроза достигает 90%. Люди часто игнорируют заболевание, боясь посещения врача. Поэтому чтобы вовремя среагировать на первые признаки болезни, нужно знать все про артроз челюсти: симптомы, лечение и причины его возникновения.
Что такое артроз?
Важно знать! Врачи в шоке: "Эффективное и доступное средство от АРТРОЗА существует. " Читать далее.
Челюстной сустав – это место, где кость нижней челюсти присоединяется к черепу. Сочленение челюсти — одно из самых сложных, объединяет множественные мышцы и связки, которые позволяют выполнять разные движения. Любая проблема, которая препятствует правильному функционированию мышц, связок, дисков и костей, может вызвать болезненное состояние, называемое височно-нижнечелюстной дисфункцией, или артрозом челюстного сустава.
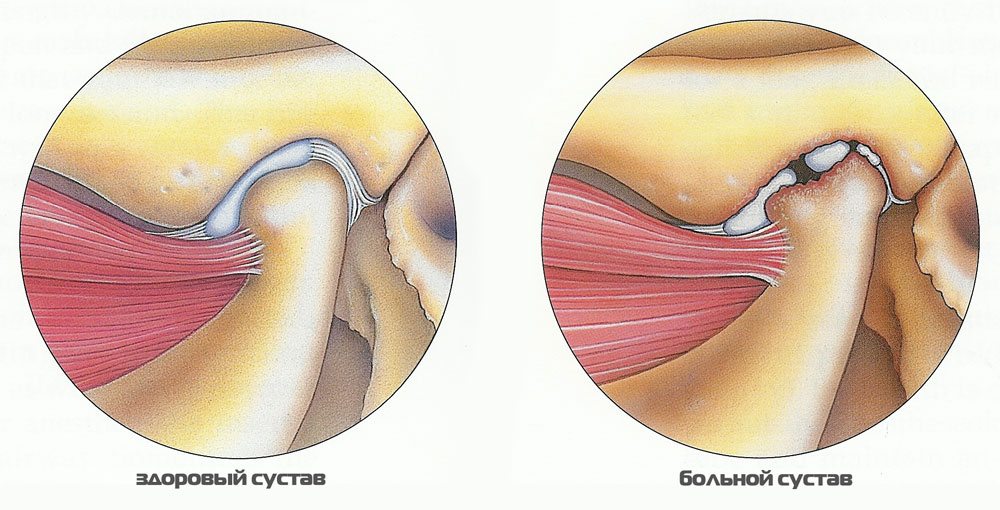
При артрозе ВНЧС макроскопическая структура хряща претерпевает изменения: гистологически происходит потеря протеогликанов, распад коллагеновой волоконной сети и жировая дегенерация. В костной ткани возникают микротрещины, увеличивается ее плотность, могут образоваться остеофиты. Подобные нарушения лишают человека многих вещей в быту: усложняется процесс разговора, приема пищи, нарушается слух.
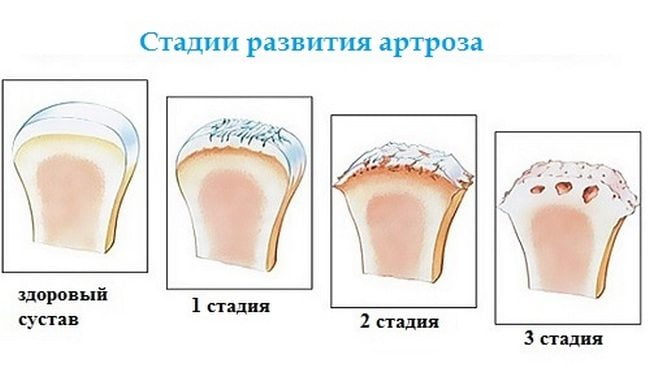
Артроз челюстного сустава развивается в четыре стадии:
- начальная стадия (I) характеризуется суставной нестабильностью, вызванной неравномерным сужением суставной щели на фоне дегенеративных изменений в хрящевых структурах;
- прогрессирующая стадия (II) сопровождается снижением суставной подвижности, нарастанием болевых ощущений, обострением симптомов болезни. Усугубление состояния связано с окостенением мыщелкового отростка нижней челюсти;
- поздняя стадия (III) приводит к ограничению функций ВНЧС в результате полной дегенерации хрящевой ткани, появления остеофитов, уменьшения мыщелкового отростка и других деструктивных изменений;
- запущенная стадия (IV) с фиброзным сращиванием суставов.
В зависимости от выявленных рентгенологических изменений определяется и вид артроза ВНЧС, который может быть склерозирующим и деформирующим. При первом отмечают сужение суставной щели и развитие склероза костей. Для второго характерны расширение сустава, костные разрастания в виде бугорков на суставных поверхностях и выравнивание суставной ямки, сильная деформация нижней челюсти.
В зависимости от происхождения артроза ВНЧС он может быть первичным и вторичным. Первичный артроз возникает без предшествующего заболевания суставов в возрасте от 40 лет и имеет полиартикулярный характер. Вторичный развивается в предварительно измененном суставе из-за нарушенного соотношения суставных поверхностей на фоне сопутствующих болезней.
Причины развития
Артроз возникает в результате неравномерной нагрузки на суставные ткани, что приводит к постепенному износу хрящевой ткани. Совместная перегрузка может возникать из-за парафункциональных привычек (бруксизм, кусание ногтей), миофасциальной боли, несоосности и потери зубов, несогласования верхней и нижней челюстей, зубных щелей, дегенеративных и воспалительных изменений, также в результате стрессов и травм. Провоцирующие факторы:
- малоподвижный образ жизни;
- плохая экология;
- несбалансированное и нездоровое питание;
- несвоевременное посещение стоматологического кабинета.
Причины артроза ВНЧС:
- измененный прикус;
- хронический артроз;
- разрушение зубов;
- аномалии строения челюсти;
- чрезмерная нагрузка на сустав (занятия спортом);
- неверно поставленная пломба или протез;
- износ диска или хряща сустава;
- макро- и микротравмы челюсти или ВНЧС;
- операции на челюсти;
- неудачное ортодонтическое лечение;
- генетическая предрасположенность;
- заболевания сосудистой системы;
- инфекции;
- ревматоидный артрит, подагра,болезни, которые вызывают воспаление челюсти;
- неврозы и стрессы;
- патологии эндокринной системы;
- менопауза;
- слишком долгое пребывание с открытым ртом (у стоматолога);
- гормональный дисбаланс;
- возраст пациента старше 50 лет.
К факторам риска также относится деформация зубного ряда, отсутствие боковых зубов или стирание зубов в результате другой патологии.
Как помочь самому себе:
Симптомы
- боль при движении челюстью (даже незначительном) или нагрузке на сустав, возникающая с одной или сразу с двух сторон (появляется по причине истощения хрящевой, костной или соединительной тканей), которая может иррадиировать в шею, глаза, уши;
- боль в мышцах или суставах челюсти;
- щелчки или хруст челюстного сустава во время движения;
- перекошенность нижней части лица;
- смещение челюсти в бок при открытии рта;
- снижение подвижности сустава после длительного бездействия;
- возможное ухудшение слуха, мигрени;
- ограниченность подвижности, невозможность полностью открыть рот;
- жесткость в мышцах челюсти;
- мышечные спазмы вокруг челюсти.
При жевании или зевании симптомы могут ухудшаться. Они также становятся более выраженными при стрессе.
Артроз челюстно-лицевого сустава может не сопровождаться болевым синдромом при сахарном диабете или болезнях, связанных с обменом веществ и щитовидной железой.
Чем опасно заболевание?
Часто артроз челюсти на первых стадиях протекает бессимптомно, что приводит к длительному бездействию в лечении патологии. Однако игнорировать заболевание опасно. При обнаружении хотя бы одного из симптомов следует посетить врача. В запущенных формах патологии в ход идут медикаменты, ортопедия и даже хирургическое вмешательство.
В группу риска входят лица:
- старше 50 лет;
- женского пола, достигшие периода менопаузы;
- перенесшие травмы и операции челюсти;
- с нарушением прикуса, болезнями в области челюсти;
- с разрушенными или отсутствующими зубами;
- с хроническими воспалительными заболеваниями;
- с артрозом других суставов;
- чьи члены семьи страдают дисфункцией челюстного сустава.
Точная диагностика
Поскольку челюстной сустав имеет сложное строение, возможных причин развития артроза есть немало. Это существенно усложняет процесс диагностики и определения проблемы, его вызывающей. Стоматолог опрашивает, осматривает пациента на предмет асимметрии лица, западания губ, трещин в их уголках, пальпирует мышцы, определяя скованность движений. Врач определит артроз челюстного сустава сразу после этих действий.
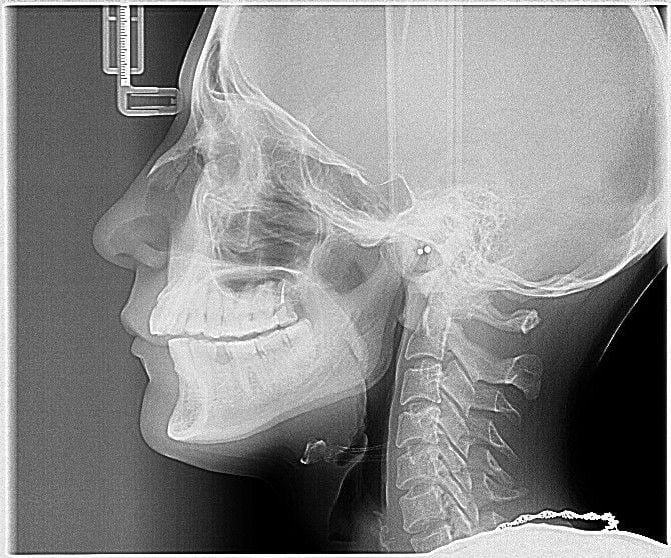
Для определения стадии развития заболевания, его локализации чаще других используется рентгенография. Рентгеновский снимок позволяет увидеть возникшие деформации, разрастания костей, изменения их формы. Реже применяются КТ, электромиография, контрастная рентгенография или брекеты (ортодонтические скобы).
Способы лечения
Лечение артроза челюстного сустава проводится комплексно, с учетом симптомов. Среди терапевтических мер — медикаментозная атака, физиолечение, соблюдение диеты, ведение здорового образа жизни, при необходимости — ортопедия или хирургия. Терапия артроза челюсти может занять много времени, но прогноз — положительный. Все процедуры и медикаменты назначает врач, который пристально наблюдает за динамикой развития заболевания.
Доктор определяет, какой образ жизни ведет больной, затем ему назначаются лекарственные препараты и подбирается режим питания. А при появлении первых результатов пациента направляют на оздоровительные процедуры.
В лечебных целях применяются болеутоляющие гели, мази или таблетки. Среди препаратов используются: НПВС, кортикостероиды, опиаты и адъюванты, миорелаксанты, гипнотические анксиолитики и антидепрессанты.
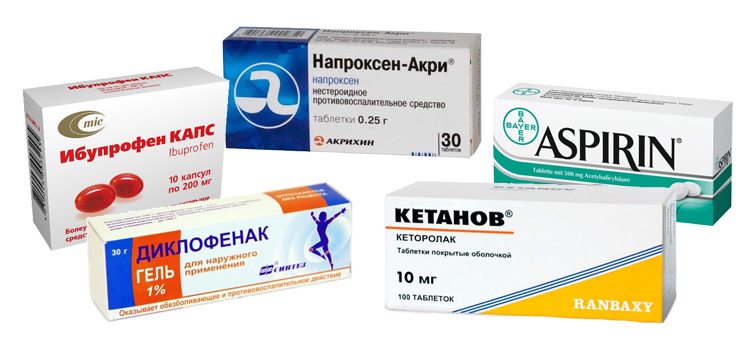
На первом терапевтическом этапе назначаются НПВС (Ибупрофен, Кетанов, Парацетамол, Эторикоксиб, Диклофенак и Кеторол). Это широкая группа препаратов с большой анальгетической, жаропонижающей и противовоспалительной активностью. Однако длительное лечение НПВП не рекомендуется из-за побочных эффектов, которые они могут вызывать (особенно на уровне желудочно-кишечного тракта).
При назначении препаратов врач должен учитывать особенности ЖКТ пациента при назначении средств, снижающих кислотность желудочного сока (Омепразол, Лансопразол).
Даже "запущенный" АРТРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
При более тяжелых воспалительных симптомах рекомендуются кортикостероиды. Они эффективны при пероральном введении и ионтофорезе. Но повторная инъекция кортикоидов может индуцировать апоптоз хондроцитов и ускорять дегенеративные изменения. Поэтому альтернатива — инъекции гиалуроновой кислоты. Они так же эффективны, как кортикостероиды, но не вызывают дегенеративных изменений костей.
В артралгии и миалгии в качестве анальгетиков используются мышечные релаксанты, особенно при ограниченном открытии мандибулы (нижней челюсти). Другие адъюванты при лечении хронической боли в челюстном суставе — группа антидепрессантов. Трициклические антидепрессанты (Амитриптилин), уменьшают боль, борются с бессонницей и беспокойством. Селективные ингибиторы обратного захвата серотонина используют с осторожностью, поскольку они имеют много побочных действий и могут приводить к растяжению жевательных мышц, усугубляя мышечную боль.
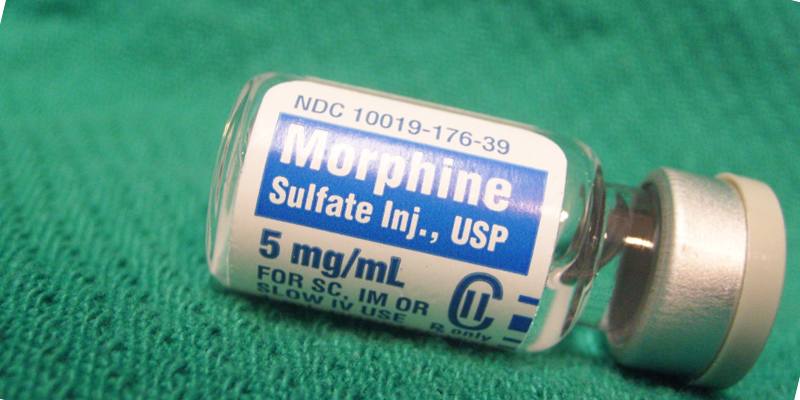
Опиоидная терапия показана при умеренной и тяжелой хронической боли, которая не утихает при использовании традиционных анальгетиков, включая Кодеин, Трамадол, Морфин, Фентанил. Однако важно ознакомиться с противопоказаниями, которые возникают в результате применения опиатов.
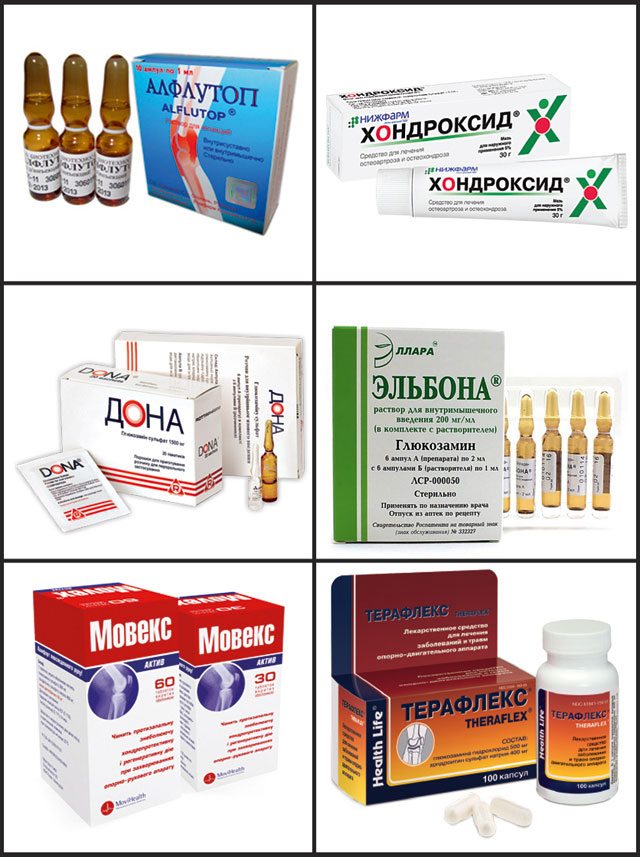
Для восстановления хрящевой ткани могут потребоваться хондропротекторы (Терафлекс, Хондролон, Хондроитин сульфат, гиалуроновая кислота). Витаминные комплексы (Аскорбиновая кислота, Холекальциферол) и препараты кальция (Кальций-Д3-Никомед Форте, Кальцемин) — важная часть медикаментозного лечения артроза челюстного сустава.
Все используемые в терапии артроза ВНЧС препараты должны назначаться врачом. Важно проходить лечение курсом и не прерывать его сразу после исчезновения первых симптомов.
Физиотерапевтическая медицина может быть эффективной для пациентов с ограниченной подвижностью челюсти и болевым синдромом. Мандибулярные упражнения — часто единственное необходимое лечение. Они включают расслабление, поворот, растяжение. Растяжка вместе с местным холодом и теплом очень эффективна для уменьшения боли и улучшения подвижности. Такие упражнения эффективны при регулярном выполнении, так как уменьшают сжатие челюсти.
Если упражнения неэффективны или усиливают боль, существуют и другие физические методики, которые можно использовать:
- магнитотерапия;
- электрофорез с йодидом калия и новокаином (воздействие слабым электрическим током);
- массаж;
- лазеротерапия;
- прогревания желчью;
- облучение ультрафиолетом;
- гальванотерапия;
- воздействие ультразвуком или микроволнами;
- парафинотерапия;
- инфракрасное облучение;
- озокеритотерапия.
В краткосрочной перспективе эти процедуры могут уменьшить боль в челюсти и увеличить диапазон ее движений, чтобы продолжить выполнение упражнений лицевой гимнастики.
Антон Епифанов об эффективности физиотерапии:
Большое значение в лечении артроза ВНЧС придается диетическим рекомендациям. Пища, принимаемая больным, должна содержать углеводы, белки (для восстановления ткани хряща) и витамины группы В (для роста костной ткани). Ее предпочтительная консистенция – кашицеобразная, поскольку в таком виде она не будет создавать нагрузку на челюстной сустав. Поэтому в рацион включают каши, пюре, супы, яйца, перетертые фрукты и овощи, соки и молоко. Мясо можно перемалывать и подавать в виде пюре, суфле, котлет или тефтелей.

Из ежедневного меню необходимо полностью исключить кофе, крепкий чай, алкоголь, газированные сладкие напитки, шоколад, жвачку, копчености, цельные куски мяса, острые и тяжело пережевываемые продукты, поскольку они могут увеличивать напряжение в челюсти и усиливать боль.
Кроме диеты, больному следует придерживаться здорового образа жизни. На время лечения необходимо отказаться от курения и алкоголя, избегать стрессов, соблюдать режим сна и бодрствования, в достаточной мере отдыхать. Важно уменьшить нагрузку на сустав, что может быть достигнуто путем борьбы с некоторыми привычками (жевать резинку, кусать ногти, слишком широко открывать рот при зевании).
Ортопедическое лечение
Суть такой терапии — в том, чтобы создать одинаковую нагрузку на все челюстные суставы. При неправильном прикусе в лечении применяются каппы, брекеты, пластинки, коронки и протезы. В некоторых случаях больному устанавливается пращевидная повязка, ограничивающая подвижность сустава и препятствующая возможному резкому открыванию/закрыванию челюсти. Носить такую повязку приходится от 2 до 10 дней, в зависимости от степени поражения сустава.
Хирургическое вмешательство назначается, когда другие методы лечения не увенчались успехом. Показание для проведения операции — постоянная боль в суставе, связанная со специфическими структурными изменениями. Суть метода заключается в удалении сустава или внутрисуставного диска, устранении или пересадке головки нижней челюсти или установке трансплантата. Какая операция необходима пациенту, может решать только лечащий врач. Но трансплантат — наиболее эффективная методика лечения патологии, поскольку заменяет поврежденный сустав.
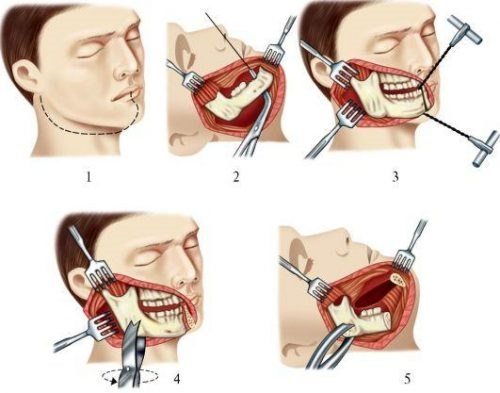
Реабилитационный послеоперационный период также включает прием медикаментов, физиотерапию, психологическое лечение, определенный режим питания и образа жизни.
Народные средства
С разрешения врача можно использовать нетрадиционные методы лечения артроза челюстного сустава. Существуют как простые, так и сложные в приготовлении средства народной медицины. Например, отлично помогает справиться с болью прогревание солью или песком. Их нужно разогреть, пересыпать в текстильный пакет и прикладывать к пораженной челюсти на 1,5-2 часа до полного остывания. Еще один простой рецепт – использование сырого яичного белка. На ночь мазать им всю челюсть и область за ушами.
Из более трудоемких, но и более эффективных народных средств можно выделить следующие:
Капли на основе чистотела
- Измельченный и отжатый через марлю чистотел смешать с медом в соотношении 1:1.
- Когда мед полностью растворится, лекарство готово.
- Его закапывают в каждую ноздрю по 1 капле перед сном. В первые несколько дней такое лечение может вызывать дискомфорт, но со временем будет заметен эффект.
Раствор для компрессов
- Смешать по 5 г следующие компоненты: корневища девясила, лопуха и хрена, листья и цветы мяты, зверобоя, мелиссы, чистотела, календулы, эвкалипта, подорожника, можжевеловые плоды.
- Сырье измельчить и залить раскаленным кукурузным маслом.
- После остывания раствор освобождается от всех твердых ингредиентов.
- В полученную жидкость добавить по 5 г перги и прополиса.
- Лекарство настаивать в теплом месте около 20 минут.
- В это время 100 г живичного скипидара смешать с 15-20 г живичной канифоли.
- Спустя 20 минут оба раствора смешать.
- Полученную смесь применять в качестве компрессов на ночь.
Профилактика
Профилактика предотвращения артроза челюстного сустава подразумевает выполнение нескольких условий:
- правильное и сбалансированное питание;
- повышение двигательной активности всего тела;
- избавление от вредных привычек;
- гигиена полости рта;
- регулярное посещение стоматолога и повышение внимания к прикусу.
Еще недавно артроз височно-нижнечелюстного сустава считался болезнью пожилых людей, но в нынешних условиях все чаще можно встретить представителей молодежи с таким диагнозом. С каждым годом количество больных, страдающих от этой патологии, возрастает. Причины — неправильное питание, экологические условия, малоподвижный образ жизни и нежелание идти к доктору при появлении первых симптомов.
Запоздалое обращение к врачу способствует переходу заболевания на последнюю стадию. Для его лечения может потребоваться многопрофильная команда, в которую входят стоматолог, челюстно-лицевой хирург, физиотерапевт, психолог и другие специалисты.
Артроз ВНЧС – это хроническая дегенеративная патология, которая затрагивает суставной хрящ челюстного аппарата. Под воздействие патологического процесса попадают мышцы, связки, кости, расположенные возле верхнечелюстного сочленения. Недуг может привести к инвалидности, ведь при артрозе ВНЧС функциональность сустава резко снижается.
Причины артроза ВНЧС
Артроз челюстно-лицевого сустава имеет хроническое течение. Его появление провоцируют продолжительные дистрофические явления в костных тканях. Болезнь развивается под воздействием локальных и общих причин. К локальным этиологическим факторам артроза челюстно-лицевого сустава относят:
Появлению артроза нижней челюсти способствуют такие общие этиологические факторы:
- генетическая предрасположенность;
- проблемные сосуды;
- инфекционное заражение (грипп);
- системные патологии воспалительного характера (ревматизм);
- плохое функционирование желез внутренней секреции;
- заболевания костной и хрящевой ткани;
- гормональные изменения у женщин за 40.
Классификация артрозов ВНЧС
- Первичный. Возникает из-за возрастных перестроек в организме, потому диагностируется у пожилых людей. Является полиартикулярной патологией.
- Вторичный. Его появлению предшествуют длительные воспаления, частые травмы, нарушения обмена веществ, проблемы с сосудами.
Исходя из рентгенологической картины, артроз ВНЧС встречается:
- Склерозирующий. Для него характерен склероз костных поверхностей, уменьшение просвета суставных щелей.
- Деформирующий. При нем наблюдается уплощение ямки, головки и бугорка сустава, на котором происходит образование экзофитов. Исход патологических изменений – радикальное изменение структуры суставной головки нижней челюсти.
Симптомы патологии
Заболевание прогрессирует медленно, поэтому на первых порах пациент не чувствует дискомфорта. Симптом, с которого начинается недуг, — это хруст в нижнечелюстном суставе. По утрам больной ощущает скованность в нижней челюсти. На протяжении дня этот признак постепенно исчезает. С течение времени к скованности сустава присоединяются болевые ощущения. Вначале симптомы беспокоят при разговоре и при принятии пищи, дальше – в состоянии покоя. Боль становится интенсивнее при смене погодных условий и в вечерние часы.
- несимметричностью половин лица;
- патологическим смещением челюсти во время открывания рта;
- онемением на пораженной стороне;
- болью в области языка, уха, глаза;
- снижением слуха.
Осмотр височно-нижнечелюстного сочленения способен определить:
- крепитацию и хруст при его прощупывании и прослушивании;
- сдвиг челюсти в сторону для полноценного открытия рта;
- отсутствие боли при пальпации;
- затрудненное открывание рта (не более 05, см).
Диагностика болезни
Диагноз ставится на основании данных, полученных в ходе объективного осмотра, пальпации, аускультации и рентгенографии. Последняя является основным методом при диагностировании артроза ВНЧС. Благодаря ей заметны первые патологические изменения в суставе. Более точную информацию о его состоянии даст томография.
Из дополнительных исследований при болезнях ВНЧС рекомендованы:
- электромиография;
- артрофонография;
- артрография;
- ортопантомограмма.
Какой врач лечит недуг? Им занимается челюстно-лицевой хирург. Дополнительные консультации проводятся с ревматологом, ортодонтом.
Методы лечения
Физиопроцедуры, уместные при артрозе ВНЧС:
- ультразвуковой фонофорез;
- массаж;
- электрофорез;
- гальванотерапия.
- резекция либо пересадка головки сустава;
- менискэктомия (удаление внутрисуставного диска);
- протезирование при полном разрушении сустава.
Профилактика
Избежать артроза височно-нижнечелюстного сустава можно, если придерживаться нехитрых правил:
- улучшать питание;
- закалять организм и заниматься спортом;
- свести к минимуму вредные привычки;
- следить за гигиеной полости рта;
- своевременно санировать полость рта, проводить протезирование;
- вовремя лечить артрит и другие воспалительные заболевания;
- в регулярном порядке посещать врача-стоматолога.
Артроз ВНЧС – болезнь, которая встречается повсеместно. Она хорошо поддается лечению на ранних этапах развития. Запустить недуг, значит обречь себя на длительную и не всегда успешную терапию. Следите за своим здоровьем!

Особенности клинических проявлений
Для внесуставных симптомов характерны боль в ухе на стороне поражения, жевательных мышцах, зубах, челюстях, виске, скуловой дуге, подчелюстной области, темени, затылке. Такая обширная зона распространения боли от пораженного сустава объясняется богатыми вегетативно-анимальными связями ВНЧС и органов лица, головы и шеи.
Те или иные симптомы могут преобладать: при артритах — боль, при артрозе — суставной шум, при фиброзном анкилозе — тугоподвижность сустава, при мышечно-суставной дисфункции — боль в челюстях и жевательных мышцах, при этом изменения костных структур сустава на рентгенограммах отсутствуют.
Следующие признаки характеризуют нормально функционирующий ВНЧС: отсутствие чувствительности при его пальпации снаружи и со стороны передней стенки наружного слухового прохода, а также при пальпации жевательных мышц, мышц лица, шеи, затылка; отсутствие щелчков и хруста при выслушивании сустава.
Если во время смыкания зубных рядов в одной или нескольких окклюзиях отдельные зубы или участки их окклюзионной поверхности вступают в контакт раньше, чем другие (преждевременные или блокирующие контакты, суперконтакты), то это создает препятствие для смыкания других зубов, ведет к изменению функции жевательных мышц. Перестройка функции жевательных мышц обусловливает смещение нижней челюсти во вторичную вынужденную окклюзию и нарушение топографии элементов ВНЧС, что является причиной микротравмы суставных тканей.
Локализация деструктивных изменений в суставе зависит от особенностей функциональной окклюзии и от направления смещения суставных головок (Reinhardt W., 1984). Например, при потере левых жевательных зубов нижняя челюсть смещается вправо во вторичную окклюзию, при этом левая суставная головка (нерабочая сторона) смещается вперед, вниз и внутрь, происходит микротравма переднего отдела сустава, сдавливается диск, растягиваются капсула и связки сустава, уплощается суставной бугорок. Правая суставная головка (рабочая сторона) смещается вверх, назад и наружу, происходит микротравма заднего, верхнего и наружного отделов сустава, сдавливается задисковая зона, уплощается суставная головка.
Рентгенологическим признаком микротравмы сустава является сужение суставной щели при смыкании челюсти в центральной окклюзии и чрезмерная экскурсия суставных головок при открывании рта (Рабухина Н.А., 1966).
Направление смещения суставных головок в суставных ямках зависит от того, какое имеется нарушение в зубочелюстной системе, а также от вида прикуса, индивидуальных особенностей строения и функции ВНЧС. Например, при снижении межальвеолярной высоты, вследствие потери боковых зубов, суставные головки смещаются дистально, если имеется дистальный прикус, и вперед, если прикус медиальный. В соответствии с этим происходит сужение либо заднесуставной, либо переднесуставной щели. При полной потере зубов, как правило, наблюдается сужение суставной щели во всех отделах.
Асимметрия размеров суставной щели справа и слева при смыкании челюстей в центральной окклюзии и асимметрия амплитуд смещения суставных головок при открывании рта определяются при односторонних нарушениях функциональной окклюзии.
Аномалии зубных рядов и прикуса сопровождаются асимметрией окклюзионных контактов в центральной, передних и боковых окклюзиях, при этом формируется вынужденный тип жевания (справа, слева, на передних зубах), происходит смещение нижней челюсти во вторичную вынужденную окклюзию.
Неправильный выбор конструкции протеза (без учета состояния пародонта), невыверенные окклюзионные контакты, боль и неудобства при пользовании протезами рефлекторно изменяют функцию мышц, перестраивают тип жевания, приводят к микротравмам суставных тканей, нарушению их гемодинамики и трофики (Хватова В.А., 1982; 1985).
При болезнях ВНЧС боль односторонняя, связана с движениями нижней челюсти, усиливается при пальпации ВНЧС, сопровождается различными шумовыми явлениями при движении нижней челюсти (щелчки, хруст, крепитация). Движения в суставе ограничены или чрезмерны (менее 20 или более 50 мм), имеется зигзагообразное смещение нижней челюсти при открывании рта. Болезненна пальпация жевательных мышц и ушно-височной артерии.
Острый артрит ВНЧС характеризуется сильной односторонней болью в суставе, обширной зоной иррадиации. Открывание рта ограничено (до 15—10 мм между центральными резцами), а нижняя челюсть смещается в сторону больного сустава. Могут возникать припухлость впереди от козелка уха, отечность, резкая болезненность при пальпации, гиперемия кожи околоушной области.
При артрозе ВНЧС суставной шум и его тугоподвижность предшествуют боли. Боль возникает после охлаждения, длительного разговора, жевания твердой пищи. Может быть обнаружен односторонний тип жевания, при открывании рта происходит боковое смещение нижней челюсти в ту же сторону. Температура кожи лица и порог болевой чувствительности понижены. Нередко наблюдаются боль в глазу на стороне больного сустава, шум в ухе, понижение слуха, глоссалгия.
Боль в суставе при фиброзном анкилозе возникает на фоне стойкого частичного или полного ограничения открывания рта (до 5—7 мм) и боковых движений нижней челюсти.
Наиболее частой причиной развития артроза ВНЧС и мышечно-суставного болевого синдрома являются микротравмы суставных тканей вследствие нарушений в зубочелюстной системе.
Диагностика
К основным диагностическим методам исследования при болезнях ВНЧС, обусловленных нарушениями в зубочелюстной системе, относятся:
1) изучение жалоб больного, анамнеза, движений нижней челюсти, пальпация сустава, жевательных мышц, аускультация сустава, измерение окклюзионной высоты нижнего отдела лица, применение функционально-диагностических проб;
2) анализ окклюзионных контактов зубных рядов в центральной, передних и боковой окклюзиях;
3) анализ топографии элементов сустава справа и слева в центральной окклюзии и при открытом рте, морфологии костных суставных поверхностей по данным сагиттальных томограмм сустава;
4) определение соотношения средних амплитуд ЭМГ-активности жевательной и подъязычных мышц одноименной стороны (в норме 4:1, при артрозах — 2:1);
5) визуальная оценка реограмм ВНЧС справа и слева. В норме реограммы имеют заостренную вершину, инцизура расположена в средней части катакроты, асимметрия кривых справа и слева небольшая. При артрозах вершина реограмм уплощена, инцизура смещена в верхнюю часть катакроты.
Значительные сложности в диагностике возникают у лиц, у которых отсутствуют рентгенологические изменения костных замыкательных пластинок суставных поверхностей. В этих случаях наряду с реографией ВНЧС для ранней диагностики может быть использован метод радионуклидной визуализации скелета (Пузин М.Н., Шаров М.Н.).
Одной из причин нарушений функции ВНЧС, по мнению некоторых авторов (Оборин Л.Ф.) является патология внутренней сонной артерии.
По данным топографо-анатомических, гистоморфологических, артрографических, клинико-ангиографических исследований ВНЧС основным патогенетическим фактором развития нейрогенно-соматических нарушений при указанном синдроме следует считать нарушение проходимости внутренней сонной артерии (ВСА) перед входом в костный (сонный) канал пирамиды височной кости, находящийся в непосредственной близости от ВНЧС.
Нарушение проходимости ВС А в этом участке происходит в основном в результате периодической или постоянной дислокации внутрисуставного диска во время сжатия челюстей с одновременным растяжением капсулы сустава и раздражения перивазального нервно-рецепторного аппарата ВСА по типу дисконейровазального конфликта.
При этом вначале возникает локальный спазм сосуда, а в дальнейшем происходит его постепенная перекалибровка вплоть до полной окклюзии (до входа в сонный канал черепа). Внутриканальный участок артерии прикреплен к стенкам сонного канала стропилами и обычно остается неизмененным.
Диагностика раздражения перивазального нервно-рецепторного аппарата ВСА (синдром дисфункции каротидного синуса), осложняющего синдром дисфункции ВНЧС, может проводиться с помощью проб, усиливающих раздражение (жевательная проба слева и справа, постукивание подбородка в направлении ВНЧС) или, наоборот, уменьшающих его (внутрисуставная новокаиновая блокада) с соответствующей регистрацией некоторых показателей функции каротидного синуса (АД, ЭКГ, РЭГ, ЭЭГ и др.).
Однако механизм диско-нейровазального конфликта в этой области наиболее наглядно и демонстративно выявляется с помощью комплексного рентгеноконтрастного исследования ВНЧС и ВСА.
Прижизненная диагностика нарушения проходимости ВС А у входа в череп почти невозможна даже с помощью каротидной ангиографии ввиду быстрого нисходящего тромбирования и закупорки всего внечерепного отдела. На ангиограммах определяется обрыв контраста на уровне бифуркации общей сонной артерии или каротидного синуса.
Зато на таких каротидных ангиограммах в боковой проекции хорошо видны характерные изменения внутренней верхнечелюстной артерии (a. maxillaris interna). Речь идет о хорошем развитии, иногда даже гипертрофии тех ее ветвей, которые могут участвовать в коллатеральном кровоснабжении головного мозга (глазничный анастомоз и др.), в то время как отходящие в противоположном от головного мозга направлении например, луночковые ветви внутренней челюстной артерии контрастируются слабо или даже совсем не выявляются.
В результате возможны частичная или полная облитерация сосудистых каналов челюстей и появление или усиление дегенеративно-дистрофических процессов зубо-челюстной системы и постарение всего лица. Можно сказать, что патология прикуса и ВНЧС и связанное с ней нарушение проходимости ВСА ведут к порочному кругу их взаимного отягощения.
Установленная закономерность взаимосвязи патологии прикуса, ВНЧС и сонных артерий получила подтверждение и дальнейшее развитие в самостоятельных клинико-реоэнцефалографических и других исследованиях. Тем не менее, вопросы взаимосвязи патологии прикуса, ВНЧС и сонных артерий нуждаются в дальнейшем комплексном и углубленном изучении с привлечением различных смежных специалистов, т.к. затрагивают широкий кругнейрогенно-соматических нарушений, включая основу жизни современного человека — жизнедеятельность его мозга, его психику, его сознание, интеллект.
Огромная пластичность сонных артерий позволяет организму нередко до поры до времени компенсировать даже закупорку ВСА. Однако при увеличенных физических и эмоциональных нагрузках, при истощении с возрастом компенсационных механизмов происходит их срыв и тогда наступают катастрофические последствия.
Лечение
В острых и свежих случаях синдрома дисфункции ВНЧС, развивающихся, например, по типу тригеминальной невралгии, быстрый, но кратковременный эффект лечения достигается путем вправления сместившегося внутрисуставного диска по методике, напоминающей вправление вывиха ВНЧС по Гиппократу или с помощью внутрисуставной новокаиновой блокады.
Более стойкая и длительная ликвидация симптомов заболевания достигается поэтапным вытяжением сустава с помощью межчелюстной окклюзивной шины или накусочной пластинки, нормализующих положение внутрисуставного диска.
Последующим протезированием успех лечения закрепляется.
В запущенных случаях заболевания синдром дисфункции ВНЧС надежно излечивается хирургическими методами (дискэктомия, высокая кондилэктомия и др.).
В клинике в случае полной окклюзии и закупорки ВСА большинство авторов предпочитает улучшать только коллатеральное кровообращение головного мозга с помощью операции ЭИКМА (экстра- и интракраниального микроанастомоза) или назначением вазоактивных медикаментов, что, конечно, не всегда эффективно.
Поэтому методы профилактики синдрома дисфункции ВНЧС и осложняющей его каротидной недостаточности должны быть поставлены на первое место и направлены на исключение прежде всего родовой и всякого рода случайных травм и особенно хронических функциональных перегрузок ВНЧС, возникающих рано или поздно при кариозном поражении зубов, парадонтозе, патологической стираемости зубов, аномалиях прикуса и других массовых врожденных и приобретенных заболеваниях зубов и челюстей. Для предупреждения функционального травмирования ВНЧС большое значение имеет также своевременное рациональное протезирование дефектов зубного ряда.
Читайте также:


