Моноциты повышены при бактериальной инфекции
Моноцитозом называется более высокое по сравнению с нормой содержание моноцитов в крови.
В норме моноциты составляют от 1 до 10-11% всех лейкоцитов, в абсолютном значении нормальным показателем считается диапазон от 0,08 х 10 9 /л до 0,8 х 10 9 /л. При содержании >0,8 х 10 9 /л говорят о моноцитозе.
Причины моноцитоза
Физиологически моноциты несколько повышены (по сравнению с нормой у взрослых) у детей до 7 лет, особенно у детей первого года жизни. Кроме того, может наблюдаться превышение их показателей у женщин в лютеиновой фазе менструального цикла, поскольку в этот период отторгается функциональный слой эндометрия, что сопровождается некоторыми признаками воспалительной реакции, воспринимаемой иммунной системой как воспаление, хотя им не является.
Кратковременное повышение уровня моноцитов может быть реакцией на стресс, более продолжительный транзиторный моноцитоз может наблюдаться в период реконвалесценции после перенесенного острого инфекционного заболевания или хирургической операции. Он также может быть вызван попаданием в дыхательные пути инородных веществ (не инфекции).
Причины повышения количества моноцитов:
Вирусные (например, инфекционный мононуклеоз, эозинофильный моноцитоз, герпес), бактериальные (подострый септический эндокардит стрептококковой или стафилококковой природы), риккетсионные (брюшной тиф), грибковые, протозойные (малярия, лейшманиоз) заболевания.
Гранулематозы (инфекционные и неинфекционные заболевания, для которых характерно развитие гранулем)
Туберкулез, особенно в активной форме, бруцеллез, сифилис, саркоидоз, энтерит, язвенный колит.
Коллагенозы (диффузные заболевания соединительной ткани)
Склеродермия, системная красная волчанка, ревматоидный артрит, узелковый периартериит.
Заболевания кроветворной системы
Острый миелобластный лейкоз, острый монобластный лейкоз, лимфома Ходжкина, хронический миеломоноцитарный лейкоз, моноцитарный лейкоз, миелолейкоз.
Эндокринные заболевания, нарушения обмена веществ
Синдром Иценко – Кушинга, атеросклероз.
Формы
Как было указано выше, повышение числа моноцитов в крови бывает физиологическим и патологическим, временным и постоянным. Кроме того, моноцитоз бывает:
- относительным – когда процент моноцитов увеличивается относительно других лейкоцитов;
- абсолютным – когда наблюдается абсолютное увеличение количества моноцитов.
Абсолютный моноцитоз сопровождает иммунный ответ на бактериальную инфекцию, в разгар болезни обычно наблюдается кратковременный период относительного моноцитоза.
Инфекциям, вызванным внутриклеточными возбудителями, например, вирусами и грибками, напротив, свойственен, длительный относительный моноцитоз, сопровождающийся лимфоцитозом.
Если после клинического выздоровления в крови продолжает определяться пусть даже незначительно повышенный уровень моноцитов, это является свидетельством неполного выздоровления, переходе инфекции в хроническую форму.
Признаки
Моноцитоз не имеет каких-либо характерных внешних проявлений и определяется лабораторно, путем изучения образца крови. Симптоматика соответствует клинической картине того заболевания или состояния, которое послужило причиной относительного или абсолютного увеличения уровня моноцитов.
Особенности протекания у детей
В целом моноцитоз у детей имеет те же причины и лабораторные признаки, что и у взрослых, однако прежде чем говорить о повышенном содержании моноцитов в крови у ребенка, необходимо учитывать возрастные нормы:
Диапазон, 10 9 /л
От 14 дней до 1 года
От 1 года до 10 лет
От 10 лет и старше
Если моноцитоз у ребенка сохраняется длительно, необходимо провести обследование, в первую очередь, с целью исключения злокачественных заболеваний крови и системных болезней.
Диагностика
Основной метод диагностики моноцитоза – клинический (общий) анализ крови. Поскольку моноциты представляют собой одну из форм лейкоцитов, их количество определяется при подсчете лейкоцитарной формулы. Международное обозначение лейкоцитов – WBC (white blood cells, белые кровяные клетки), моноциты в лейкоцитарной формуле обозначаются как MON (monocytes).
Моноцитоз диагностируется при содержании моноцитов в крови, превышающем 1–11% или 0,8 х 10 9 /л.
При обследовании детей необходимо учитывать возрастные особенности, а у женщин необходимо принимать во внимание фазу менструального цикла.
После обнаружения повышенного количества моноцитов в крови диагностический поиск ведется в направлении причины такого состояния. Необходимо учесть ранее перенесенные инфекционные заболевания, а также любые имеющиеся симптомы. В случае необходимости проводят развернутое обследование, включающее в себя дополнительные анализы крови, визуализационные методики (например, магниторезонансную или компьютерную томографию лимфоузлов), костномозговую пункцию, биопсию лимфоузлов и т. д.
Моноцитоз при некоторых заболеваниях может служить прогностическим признаком. Так, известно, что значительное повышение количества промежуточных моноцитов при атеросклерозе увеличивает риск возникновения сердечно-сосудистых событий.
Немотивированное стойкое повышение количества моноцитов может быть предвестником острой лейкемии, которая возникает спустя несколько лет. Причина, объясняющая это явление, пока не установлена.
Лечение
Лечение моноцитоза зависит от того, чем он был вызван. В некоторых случаях (период выздоровления после инфекционного заболевания или хирургической операции, физиологический моноцитоз у женщин или детей) лечить ничего не требуется, однако может возникнуть необходимость в повторном проведении клинического анализа крови с тем, чтобы исключить возможную ошибочную трактовку моноцитоза как физиологического. Например, женщине может быть назначено повторное исследование крови через 1-2 недели после первого, чтобы оно пришлось на другую фазу менструального цикла.
Если после перенесенного инфекционного заболевания отмечается стойкое повышение уровня моноцитов, это является показателем хронизации инфекции, а значит, может появиться необходимость в дополнительном курсе противоинфекционной терапии.
Лечение системных заболеваний (коллагенозы, васкулиты) зависит от конкретного диагноза, обычно оно заключается в курсовом приеме глюкокортикоидов, производных аминохинолина и др. Терапия этих заболеваний, как правило, пожизненная – поддерживающая в периоды ремиссии и активная в периоды обострений.
Если моноцитоз вызван онкологической патологией, а именно, злокачественным поражением крови, лечение заключается в проведении химиотерапии, т. е. проведении нескольких курсов системных препаратов цитостатического действия, иногда в сочетании с лучевой терапией.
После завершения лечения проводится контрольный анализ крови для подтверждения нормализации количества моноцитов в крови.
Профилактика
Профилактика моноцитоза заключается в предотвращении тех заболеваний, которые его вызвали. Риск развития инфекционных заболеваний, являющихся причиной повышения количества моноцитов, можно уменьшить, если соблюдать меры по снижению вероятности контакта с инфекцией с одной стороны, и повышать сопротивляемость организма с другой. Для этого необходимо:
- Тщательно придерживаться правил гигиены.
- Сократить до минимума посещение общественных мест во время сезонных и других эпидемий.
- Поддерживать оптимальные санитарные и микроклиматические условия в жилище.
- Придерживаться здорового образа жизни. Это понятие включает в себя разумный режим труда и отдыха, регулярную умеренную физическую нагрузку и правильное питание.
- Своевременно обращаться за медицинской помощью в случае появления симптомов каких-либо заболеваний.
- Полностью проходить курс лечения от имеющихся заболеваний, строго придерживаясь врачебных назначений с тем, чтобы избежать перехода заболеваний в хроническую форму, которая сложнее поддается терапии.
Последствия и осложнения
Являясь не самостоятельным заболеванием, а лишь симптомом, отражающим наличие патологии в организме, моноцитоз сам по себе не приводит к каким-либо последствиям, однако заболевания, которые им сопровождаются, могут их иметь, и достаточно серьезные, вплоть до летального исхода (зависят от конкретной патологии). В случае выздоровления количество моноцитов возвращается к норме.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Анализ крови — вирусная или бактериальная инфекция
Чем бактерии отличаются от вирусов
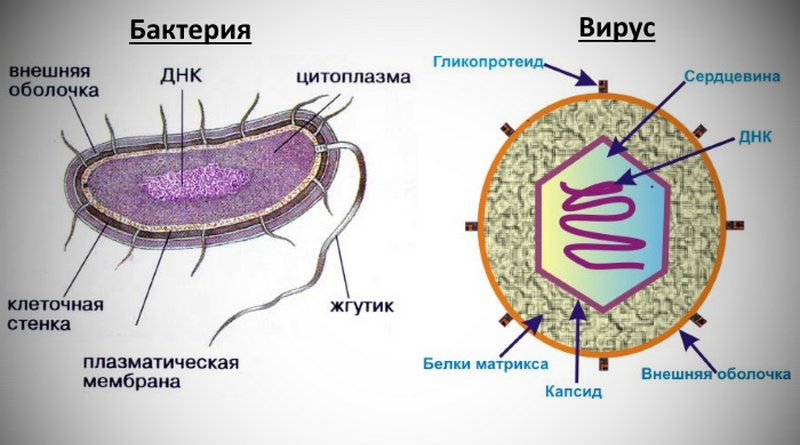
Бактерии – это в подавляющем большинстве одноклеточные микроорганизмы с неоформленным ядром. То есть это настоящие клетки, которые имеют собственный обмен веществ и размножаются делением. По форме клеток бактерии могут иметь круглую форму – называются кокки (стафилококк, стрептококк, пневмококк, менингококк и т.д.), могут быть палочковидными (кишечная палочка, коклюшная, дизентерийная и т.д.), реже встречаются и другие формы бактерий.
Многие бактерии, которые в норме являются безопасными для человека и обитают на его коже, слизистых, в кишечнике, в случае общего ослабления организма или нарушения иммунитета могут выступать в качестве патогенов.
В отличие от бактерий, вирусы являются паразитами, которые не способны размножаться вне клетки. Они проникают в клетку и заставляют ее производить копии вируса. При заражении в клетке активируются специальные механизмы защиты от вирусов. Зараженные клетки начинают производить интерферон , который вступает в контакт с соседними здоровыми клетками и переводит их в противовирусное состояние, а также стимулирует иммунную систему для борьбы с вирусами.
Некоторые вирусы могут находиться в организм человека на протяжении всей жизни. Они переходят в латентное состояние и активируются лишь при определённых условиях. К таким вирусам относятся герпесвирусы, папилломавирусы и ВИЧ. В латентном состоянии вирус не может быть уничтожен ни иммунной системой, ни лекарственными препаратами.
Острые респираторные вирусные инфекции (ОРВИ)
ОРВИ – вирусные заболевания верхних дыхательных путей, передающиеся воздушно-капельным путем. Респираторные вирусные инфекции являются самым распространенным инфекционным заболеванием.
Все ОРВИ характеризуются очень коротким инкубационным периодом – от 1 до 5 дней. Это то время, за которое попавший в организм вирус успевает размножиться до того количества, когда начинают проявляться первые симптомы заболевания.
После инкубационного периода наступает продромальный период (продрома) – это период заболевания, когда вирус уже успел распространиться по всему организму, а иммунная система еще не успела среагировать на него. Начинают появляться первые симптомы: вялость, капризность, ринит, фарингит, характерный блеск в глазах. В этот период противовирусные препараты наиболее эффективны.
Следующим этапом является начало болезни. ОРВИ, как правило, начинаются остро – температура поднимается до 38-39 °С, могут появиться головная боль, озноб, насморк, кашель, боль в горле. Желательно вспомнить, когда могло произойти заражение, то есть когда был контакт с носителем вируса, так как если с этого момента до начала болезни прошло не более пяти суток, то это аргумент в пользу вирусной природы заболевания.
Вирусные инфекции, как правило, лечатся симптоматически, то есть жаропонижающими препаратами, отхаркивающими и т.д. Антибиотики на вирусы не действуют.
Наиболее известными вирусными инфекциями являются грипп, ОРВИ, герпетические инфекции, вирусные гепатиты, ВИЧ-инфекция, корь, краснуха, паротит, ветряная оспа, клещевой энцефалит, геморрагические лихорадки, полиомиелит, и др.
Картина крови при вирусных инфекциях
При вирусных инфекциях количество лейкоцитов в крови обычно остается в пределах нормы или немного ниже нормы, хотя иногда может наблюдаться небольшое увеличение количества лейкоцитов. Изменения в лейкоцитарной формуле происходят за счет увеличения содержания лимфоцитов и/или моноцитов, и соответственно понижения количества нейтрофилов. СОЭ может незначительно повышаться, хотя при тяжело протекающих ОРВИ скорость оседания эритроцитов может быть довольно высокой.
Бактериальные инфекции
Бактериальные инфекции могут возникать как сами по себе, так и присоединяться к вирусной инфекции, так как вирусы подавляют иммунитет.
Основным отличием бактериальных инфекций от вирусных является более длительный инкубационный период, который составляет от 2 до 14 суток. В отличие от вирусных инфекций, в данном случае следует обратить внимание не только на предполагаемое время контакта с носителем инфекции, но и учесть, были ли в последнее время стрессы, переохлаждения. Так как некоторые бактерии способны годами обитать в организме человека никак не проявляя себя и активизироваться в случае общего ослабления организма.
Продромальный период при бактериальных инфекциях часто отсутствует, например инфекция может начаться как осложнение ОРВИ. И если вирусные инфекции часто начинаются с общего ухудшения состояния, то бактериальные инфекции обычно имеют четкое локальное проявление (ангина, отит, синусит). Температура часто не поднимается выше 38 градусов.
Бактериальные инфекции лечат с помощью антибиотиков. Чтобы не допустить возможных осложнений болезни важно вовремя начать лечение. Использование антибиотиков без соответствующих показаний может привести к формированию устойчивых бактерий. Поэтому правильно подбирать и назначать антибиотики должен только врач.
Наиболее часто бактериальные инфекции проявляются гайморитами, отитами, пневмонией или менингитом (хотя пневмония и менингит могут также иметь и вирусную природу). Наиболее известными бактериальными инфекциями являются коклюш, дифтерия, столбняк, туберкулез, большинство кишечных инфекций, сифилис, гонорея и т.д.
Картина крови при бактериальных инфекциях
При бактериальных инфекциях обычно наблюдается повышение количества лейкоцитов в крови, которое происходит преимущественно за счет увеличения количества нейтрофилов. Наблюдается так называемый сдвиг лейкоцитарной формулы влево, то есть увеличивается количество палочкоядерных нейтрофилов, и могут появиться молодые формы – метамиелоциты (юные) и миелоциты. Вследствие этого может снижаться относительное (процентное) содержание лимфоцитов. СОЭ (скорость оседания эритроцитов) обычно довольно высокая.
Моноцитоз – это патологическое состояние, при котором наблюдается увеличение содержания моноцитов больше 1000 в 1 мкл крови. Причинами служат инфекционные, воспалительные, а также онкогематологические заболевания. У детей наиболее частой причиной выступает инфекционный мононуклеоз. Специфических симптомов нет. Клиническая картина определяется основной патологией. Уровень моноцитов исследуется в капиллярной или венозной крови при подсчете лейкоцитарной формулы. Для возврата моноцитов к референсным показателям (от 1 до 10%) проводится лечение болезни, послужившей фоном для возникновения моноцитоза.
Классификация
Четких цифровых разделений моноцитоза нет. Условно различают умеренный и выраженный моноцитоз. По патогенетическому механизму выделяют:
- Реактивный моноцитоз. Причиной данной разновидности являются воспалительные и инфекционные патологии.
- Неопластический (злокачественный) моноцитоз. Встречается у больных миелопролиферативными и лимфопролиферативными заболеваниями (у детей при лимфогранулематозе и остром монобластном лейкозе).
У детей с момента рождения наблюдается небольшое повышение моноцитов, оно достигает максимума к концу 1 недели жизни (до 15%), далее медленно снижается и к 12 месяцу становится как у взрослых.
Причины
Несмотря на большое многообразие патологических причин, чаще всего моноцитоз свидетельствует о выздоровлении после острого инфекционного заболевания. Как правило, в основном это наблюдается у детей. Повышение уровня моноцитов после инфекции означает, что произошла полная элиминация инфекционного агента. Моноцитоз обычно незначительный, может сохраняться до 2-х недель, затем уровень моноцитов возвращается к нормальным показателям.
Моноциты являются первой линией противоинфекционной защиты. Мигрируя в ткани, они превращаются в мононуклеарные фагоциты (макрофаги). При проникновении микроорганизма (бактерии, вируса) макрофаги его поглощают (фагоцитируют), а также презентируют на своей поверхности чужеродные антигены патогена для распознавания их Т- и B-лимфоцитами. Кроме того, макрофаги выделяют широкий спектр различных медиаторов и цитокинов, вызывая хемотаксис нейтрофилов к очагу инфекционного воспаления. Нередко вирусные инфекции, кроме моноцитоза, становятся еще и причиной увеличения лимфоцитов (лимфомоноцитоз).
- Острые вирусные инфекции. Из всех заболеваний, самой распространенной причиной моноцитоза среди взрослых являются грипп, ОРВИ (парагрипп, аденовирусная, риновирусная инфекции). Обычно моноцитоз незначительный, он возникает резко наряду с симптоматикой, затем уменьшается до нормы примерно через 1-2 недели после стихания воспалительного процесса.
- Инфекционный мононуклеоз. Еще одной вирусной причиной моноцитоза, особенно часто встречающейся у детей, признан инфекционный мононуклеоз, вызванный вирусом Эпштейн-Барра. Ввиду длительного персистирования вируса в организме, моноцитоз может сохраняться несколько месяцев и даже лет. Также в острый период мононуклеоза в крови появляется большое количество лимфоцитов, приобретающих моноцитарные морфологические свойства (атипичных мононуклеаров) – увеличивается размер клетки и клеточного ядра, цитоплазма становится базофильной.
Моноцитоз характерен для хронических бактериальных инфекций, сопровождающихся эпителиоидноклеточной пролиферацией с образованием гранулем. В первую очередь к ним относятся туберкулез, бруцеллез, сифилис. Также моноцитоз встречается при подостром бактериальном эндокардите, риккетсиозах. Патогенез повышения содержания моноцитов в крови при этих заболеваниях несколько отличается от такового от вирусных инфекций.
Таким образом поддерживается хроническое течение болезни. Повышение концентрации моноцитов умеренное, из-за хронического течения патологии может сохраняться месяцами, годами, опускается до нормальных цифр только после этиотропного лечения. Единственной острой бактериальной инфекцией, вызывающей моноцитоз у детей, признана скарлатина.
Хронические неинфекционные системные воспалительные заболевания также сопровождаются моноцитозом, механизм развития которого заключается в следующем. По неизвестным причинам запускается клеточно-опосредованная иммунная реакция. Макрофаги (тканевые моноциты), наряду с лимфоцитами и тучными клетками начинают скапливаться в различных органах, постепенно образуя гигантоклеточные гранулемы. Секретируя интерлейкины, цитокины и другие медиаторы, макрофаги поддерживают хроническое воспаление.
У взрослых причиной становятся саркоидоз, гистиоцитоз из клеток Лангерганса, гранулематоз Вегенера. Из системных гранулематозных патологий у детей чаще встречаются воспалительные заболевания кишечника (неспецифический язвенный колит, болезнь Крона). Моноцитоз умеренной степени, но несколько выше, чем при бактериальных и вирусных инфекциях, снижается под влиянием патогенетического лечения.
Причины моноцитоза при коллагенозах точно неизвестны. Существует теория, что под влиянием аутоантител к различным компонентам соединительной ткани и цитокинов стимулируется костномозговое созревание моноцитов. Также изучена роль моноцитов в индукции и поддержании хронического воспаления. Причиной моноцитоза у взрослых выступают системная красная волчанка, системная склеродермия, у детей в основном наблюдается дермато- и полимиозит. Степень моноцитоза коррелирует с активностью заболевания, во время ремиссии находится в пределах референсных значений.
Довольно частой причиной моноцитоза являются онкогематологические заболевания. Механизм увеличения количества моноцитов заключается в опухолевой трансформации стволовых клеток костного мозга. Моноцитоз очень высокий, клетки могут составлять более 50% от общего числа лейкоцитов. Моноцитоз сохраняется длительное время, снижается только после лечения химиотерапевтическими препаратами или трансплантации костного мозга.
Для взрослых более характерен хронический миелолейкоз. У детей причинами моноцитоза чаще выступают лимфогранулематоз (лимфома Ходжкина), острый монобластный (моноцитарный) лейкоз. Помимо количественных изменений, при острых лейкозах встречается такой феномен как лейкемический провал, подразумевающий наличие только зрелых форм лейкоцитов и большого количества бластных клеток, отсутствие промежуточных форм.
Еще одной причиной моноцитоза, часто наблюдаемой у детей, признаны заболевания, сопровождающиеся снижением (главным образом генетически детерминированным) выработки костным мозгом нейтрофильных гранулоцитов - нейтрофилов. К ним относят циклическую нейтропению, синдром Костмана (детский агранулоцитоз), хроническую нейтропению с нарушением выхода гранулоцитов из костного мозга (миелокахексию). Точный механизм моноцитоза при этих патологиях неизвестен. Обычно наблюдается умеренный моноцитоз в сочетании с эозинофилией.
- Паразитарные инфекции: висцеральный, кожный лейшманиоз, малярия.
- Отравления: фосфором, тетрахлорэтаном.
- Прием ЛС: длительное введение глюкокортикостероидов.
- Восстановление костномозгового кроветворения: после миелосупрессии химиотерапевтическими препаратами.
Диагностика
Уровень моноцитов измеряется во время подсчета лейкоцитарной формулы в клиническом анализе крови. Обнаружение моноцитоза требует консультации медицинского специалиста, желательно терапевта. Врач должен провести опрос жалоб больного, собрать анамнестические данные, выполнить общий осмотр на предмет выявления признаков того или иного заболевания. Полученные данные служат подспорьем для назначения дополнительного обследования для выяснения причины моноцитоза:
- Анализы крови. В общем анализе крови проводится подсчет общего количества, процентного соотношения всех форм лейкоцитов (лейкоцитарная формула), определяется СОЭ. В мазке крови проверяется наличие атипичных мононуклеаров. Исследуется уровень аутоантител (к ДНК, мышечным клеткам, к топоизомеразе), антигранулоцитарных антител, СРБ. Проводится иммуногистохимический анализ и иммунофенотипирование клеток для выявления поверхностных специфических или опухолевых CD-маркеров.
- Микробиологические исследования. Для идентификации инфекционного возбудителя выполняется бактериологический посев и микроскопия мокроты. Методом иммуноферментного анализа и полимеразной цепной реакции определяются антитела к вирусам, бактериям, их ДНК. Проводятся серологические анализы (реакции непрямой гемагглютинации, микропреципитации).
- Рентгенография. При туберкулезе, саркоидозе на рентгенографии легких обнаруживается увеличение медиастинальных, прикорневых лимфатических узлов, при гистиоцитозе – двусторонние мелкоочаговые затемнения. Также для гистиоцитоза характерны участки остеолизиса и деструкции на рентгенограммах плоских костей черепа, длинных трубчатых костей.
- Сонография. Во время проведения УЗИ брюшной полости у пациентов с инфекционным мононуклеозом, бруцеллезом, онкогематологическими заболеваниями отмечается спленомегалия, реже гепатомегалия. На эхокардиографии у больных коллагенозами иногда удается выявить утолщение листков перикарда, выпот в перикардиальную сумку.
- Гистологические исследования. При злокачественных болезнях крови в мазке костного мозга, полученном путем стернальной пункции либо трепанобиопсии, обнаруживается большое количество бластных клеток. При микроскопическом исследовании бронхоальвеолярной жидкости у пациентов с гистиоцитозом отмечаются гигантские клетки Лангерганса, имеющие эозинофильную цитоплазму. В биоптате лимфоузла при лимфомах выявляются пролиферация лимфоидных клеток, клетки Березовского-Штернберга.
Коррекция
Привести уровень моноцитов к нормальным значениям напрямую невозможно. Для этого необходимо бороться с причиной, т.е. лечить основную патологию, на фоне которой развился моноцитоз. Если моноцитоз обнаружен в крови у человека, недавно перенесшего острое инфекционное заболевание, то лечение не требуется. Это абсолютно нормальное явление, концентрация моноцитов самостоятельно нормализуется через несколько дней. В случае продолжительного и, тем более, высокого моноцитоза, необходимо медицинское вмешательство:
- Противоинфекционное лечение. Для лечения большинства вирусных инфекций достаточно лишь постельного режима, обильного горячего питья, использования нестероидных противовоспалительных препаратов (парацетамол, ибупрофен), а также симптоматической терапии (полоскание или орошение горла антисептическими, обезболивающими растворами, спреями, закапывание в нос сосудосуживающих капель). При бактериальных инфекциях назначаются антибиотики, при туберкулезе – комбинация противотуберкулезных средств.
- Противовоспалительное лечение. В качестве патогенетического лечения хронических гранулематозных заболеваний, коллагенозов используются лекарственные препараты, подавляющие воспаление – глюкокортикостероиды (преднизолон, метилпреднизолон). Для более мощного противовоспалительного действия эффективны иммуносупрессанты – метотрексат, циклофосфамид.
- Химиотерапия. Для лечения злокачественных болезней крови, гистиоцитоза необходимо проведение курсов химиотерапевтического лечения. Иногда приходится прибегать к интратекальному введению препаратов (введению в цереброспинальную жидкость).
Существует хирургический способ лечения онкогематологических заболеваний и некоторых видов врожденных нейтропений, позволяющий добиться полного исцеления от болезни, – это пересадка донорских гемопоэтических стволовых клеток. Для проведения этой операции необходимо выполнить HLA-типирования (генетический тест, определяющий антигены гистосовместимости) с целью подбора подходящего донора. Однако к данному методу лечения прибегают в крайнем случае при безуспешности консервативной терапии, так как он ассоциирован с высоким риском летального исхода.
Прогноз
Сам моноцитоз не является индикатором прогноза. Исход напрямую определяется причиной моноцитоза. Например, физиологический моноцитоз у детей никак не влияет на продолжительность жизни. Некоторые хронические гранулематозные заболевания, в частности, саркоидоз, иногда даже без всякого лечения заканчиваются самостоятельной ремиссией. Онкогематологические патологии и наследственные нейтропении у детей, напротив, характеризуются неблагоприятным прогнозом и большой вероятностью смерти.
Обычный анализ крови, который назначают всем пациентам, обращающимся в медицинские учреждения с симптомами инфекционных заболеваний, может дать врачу важную информацию о том, что именно стало причиной недомогания – вирус или бактерия. По каким признакам в анализе крови можно отличить вирусную инфекцию от бактериальной – разберемся в статье.
Общий анализ крови – одно из самых простых клинических исследований. Для его проведения человеку достаточно сдать кровь из пальца. Далее врач-лаборант проводит ряд манипуляций: рассматривает мазки крови под микроскопом, определяет концентрацию гемоглобина с помощью гемометра и скорость оседания эритроцитов с помощью СОЭ-метра. В современных лабораторных центрах кровь анализируют не люди, а специальные автоматические анализаторы. Однако такую важную составляющую анализа крови, как лейкоцитарная формула, может подсчитать только человек.
Показатели анализа крови
В ходе общего анализа крови обязательно определяются четыре показателя:
- Концентрация гемоглобина.
- Количество эритроцитов (красных кровяных телец).
- Количество лейкоцитов (белых кровяных клеток).
- СОЭ.
Развернутый анализ крови кроме указанных показателей предоставляет врачу информацию о среднем содержании гемоглобина в эритроците, о гематокрите, о количестве тромбоцитов и о процентном соотношении различных типов лейкоцитов (о так называемой лейкоцитарной формуле). Для дифференциации вирусных и бактериальных заболеваний наиболее важны показатели общего количества лейкоцитов, СОЭ и лейкоцитарная формула.
Лейкоциты – клетки белой крови, которые являются неотъемлемой частью иммунной системы. Выделяют несколько видов таких клеток (они разные не только по строению, но и функционально):
Основными лейкоцитарными клетками считаются нейтрофилы и лимфоциты. У здорового человека их всегда больше всего в лейкоцитарной формуле. Все остальные лейкоциты проявляют себя в каких-то определенных ситуациях – при аллергизации организма, при глистах и т.д.
СОЭ – скорость оседания эритроцитов. Этот показатель характеризует совсем не красные кровяные клетки, а белковый состав плазмы крови. Некоторые белки (фибриноген, церулоплазмин, иммуноглобулины и прочие белки, относящиеся к воспалительным) заставляют эритроциты склеиваться. В таком склеенном состоянии красные кровяные тельца оседают намного быстрее, поэтому увеличение СОЭ может быть признаком воспалительного процесса.
Для точной диагностики все перечисленные показатели необходимо оценивать в комплексе, а не по одному.
Признаки бактериальной инфекции в анализе крови
Болезнетворные бактерии оседают в тканях и в норме в кровь не попадают. Поэтому бороться с ними могут только те клетки крови, которые способны выйти из кровяного русла, проникнуть в воспалительный очаг и захватить патоген. Именно к таким клеткам относятся нейтрофилы.
При острых бактериальных инфекциях количество нейтрофилов в крови резко увеличивается. Появляются менее зрелые клетки. Этот феномен называют сдвигом лейкоцитарной формулы влево. Чем выраженнее инфекционный процесс и чем интенсивнее разрушаются зрелые нейтрофилы в тканях, тем активнее костный мозг продуцирует и выпускает в кровь палочкоядерных и юных клеток. Увеличение количества нейтрофилов отражается и на общем показателе содержания в крови лейкоцитов – их становится намного больше нормы – анализ крови показывает лейкоцитоз.
В процессе лечения, если оно эффективно, и количество лейкоцитов, и количество нейтрофилов постепенно приходит в норму. То есть анализ крови может служить очень информативным маркером правильности подбора антибиотиков. После выздоровления еще какое-то время содержание белых кровяных телец в крови остается на верхней границе нормы.
Что касается СОЭ, то при остром воспалительном заболевании бактериальной этиологии этот показатель увеличивается в разы. Его постепенное снижение также может считаться косвенным признаком эффективности лечения и скорого выздоровления.
Признаки вирусной инфекции в анализе крови
Вирус – это инфекционный агент, который не имеет клеточной структуры, но для своего размножения проникает в клетки человеческого организма, вызывая либо их гибель, либо необратимые изменения. Многие вирусные заболевания сопровождаются вирусемией – попаданием вирусов в кровь.
Основным механизмом защиты организма от вирусов является гуморальный иммунитет – то есть распознавание болезнетворного агента и продукция специфических антител, которые связывают патоген. Все перечисленные процессы происходят с участием Т и В-лимфоцитов. Соответственно при острых вирусных заболеваниях количество этих кровяных клеток значительно возрастает – развивается лимфоцитоз. Увеличивается также и количество плазматических клеток, ведь именно они синтезируют антитела. Общее же содержание в крови лейкоцитов может быть пониженным или нормальным.
При инфекционном мононуклеозе, недуге, вызванном одним из видов герпесвирусов, в крови параллельно с ростом количества лимфоцитов возрастает содержание моноцитов. Кроме того, появляются новые крупные одноядерные клетки – мононуклеары, отсюда и специфическое название болезни.
При хронических вирусных недугах (например, при хронических вирусных гепатитах) анализ крови обычно остается в пределах нормы или же обнаруживается незначительный лимфоцитоз. СОЭ при вирусной инфекции также увеличивается, но не так сильно как при бактериальных заболеваниях.
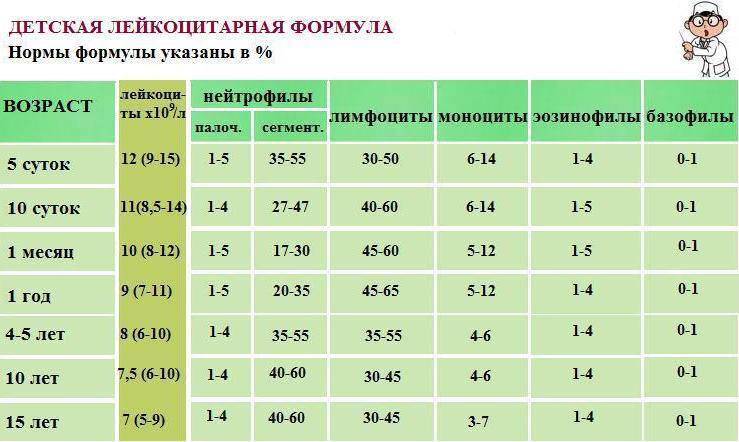
При оценке лейкоцитарной формулы ребенка следует обязательно учитывать возраст пациента, поскольку в одни периоды детской жизни увеличенное количество лимфоцитов считается нормой, в другие – признаком патологического процесса.
Так, на 5 день жизни новорожденного доля лимфоцитов и нейтрофилов должна быть приблизительно одинаковой, подобное наблюдается и в 4-5 лет. В промежутке же от 5 дней до 5 лет лимфоцитов всегда больше, чем нейтрофилов. После 5 лет лейкоцитарная формула меняется – нейтрофилы доминируют, количество же лимфоцитов не превышает 35-40%. Такое же соотношение основных лейкоцитарных клеток отмечается и у взрослых.
Зубкова Ольга Сергеевна, медицинский обозреватель, врач-эпидемиолог
49,630 просмотров всего, 10 просмотров сегодня
Читайте также:


